Лечение туберкулеза без бактериовыделения

Туберкулез является одной из основных социально значимых и социально зависимых инфекционных болезней во всем мире. Туберкулез остается глобальной проблемой здравоохранения не только стран Азии и Африки, несущих основное бремя туберкулеза, но и государств Европы [1]. В настоящее время в России отмечаются улучшение и стабилизация эпидемиологических показателей по туберкулезу, но развитие эпидемии ВИЧ-инфекции и рост туберкулеза с множественной лекарственной устойчивостью возбудителя требуют совершенствования методов диагностики и лечения и при их несовершенстве могут привести к росту заболеваемости и смертности. Возрастная структура заболеваемости туберкулезом среди взрослого населения в России и по регионам показывает преобладание лиц молодого работоспособного возраста. В структуре выявляемого туберкулеза до настоящего времени лидирует туберкулез легких как наиболее эпидемически опасная локализация, на долю которой приходится до 90,4% случаев [1, 2].
Клиническая классификация туберкулеза, применяемая в Российской Федерации, включает несколько основных принципов – это клинико-рентгенологические особенности туберкулезного процесса (в том числе локализация и распространенность), фазы течения и наличие бактериовыделения. Выделяют туберкулез с выделением микобактерий туберкулеза (МБТ(+)) и без выделений микобактерий туберкулеза (МБТ(–)) [3].
К бактериовыделителям МБТ(+) относятся больные, у которых МБТ найдены в выделяемых во внешнюю среду биологических жидкостях или патологическом отделяемом одним из стандартных лабораторных методов исследования при наличии клинико-рентгенологических данных, свидетельствующих об активности процесса. Безусловно, бактериовыделители представляют наибольшую опасность для общества.
Однако проблема туберкулеза легких без бактериовыделения остается не менее актуальной в настоящее время. Доля впервые выявленных больных туберкулезом легких без деструкции легочной ткани и бактериовыделения составила 47,5% и 47,7% соответственно. По данным Всемирной организации здравоохранения в 2013 г. в мире было зарегистрировано 5 719 753 новых случая и рецидивов туберкулеза, и только в 47,4% случаев среди впервые выявленных больных туберкулез легких был подтвержден бактериологическими методами. В Российской Федерации в 2013 г. туберкулез впервые был диагностирован у 90 427 больных, доля бактериовыделителей среди всех впервые выявленных больных составила 42,3%. В 2014 г. было 22 734 впервые выявленных случая туберкулеза легких с бактериовыделением, что составило 34,0% от всех случаев [4, 5].
Провести исследование и сравнительный анализ структуры пациентов с впервые выявленным туберкулезом легких с бактериовыделением и без бактериовыделения за 3 года (с 2014 по 2016 гг. включительно).
Материалы и методы исследования
Материалом исследования послужили статистические данные методического кабинета КУЗ ВО ВОКПТД им. Н.С. Похвисневой г. Воронежа, а именно 30 и формы 089у (экстренного извещения на инфекционное заболевание), утвержденные Министерством здравоохранения Российской Федерации.
Результаты исследования и их обcуждение
Проведен детальный анализ структуры пациентов с впервые выявленным туберкулезом легких с 2014 по 2016 гг. включительно по следующим категориям: гендерный признак, социальный статус на момент заболевания, место проживания, метод выявления заболевания, сроки предыдущего флюорографического исследования, наличие вредных привычек, туберкулезного контакта, полости распада в легком. Дан сравнительный анализ больных туберкулезом легких с бактериовыделением и без бактериовыделения в каждой категории, а также определено наличие бактериовыделения в различных клинических формах туберкулеза легких с 2014 по 2016 гг.
В 2014 г. в Воронежской области выявлено 526 новых случаев туберкулеза легких, при этом бактериовыделение не подтверждено у 217 пациентов (41,25%). Анализ клинических форм показал следующую картину: у пациентов с очаговым туберкулезом легких отсутствие бактериовыделения зафиксировано в 100% случаев, диссеминированным туберкулезом легких – в 61,29%, инфильтративным туберкулезом легких – в 36,59%, с туберкулемой легкого – в 88,89%. Бактериовыделение наблюдалось в 100% случаев при фиброзно-кавернозном туберкулезе легких и казеозной пневмонии. В 2015 г. в Воронежской области диагностировано 518 новых случаев туберкулеза легких. Туберкулез без бактериовыделения выявлен у 222 пациентов (42,86%). У больных очаговым туберкулезом легких бактеровыделение отсутствовало в 97,3% случаев, диссеминированным туберкулезом легких – в 67,74%, инфильтративным туберкулезом легких – в 36,3%, туберкулемой легкого – в 100%. Бактериовыделение подтверждено в мокроте в 100% случаев при фиброзно-кавернозном туберкулезе легких и казеозной пневмонии. В 2016 г. наблюдалась аналогичная статистическая картина. Выявлен 491 новый случай туберкулеза легких, при этом бактериовыделение не подтверждено у 214 пациентов (43,58%). У больных очаговым туберкулезом легких отсутствие бактериовыделения зафиксировано в 100% случаев, диссеминированным туберкулезом легких – в 61,54%, инфильтративным туберкулезом легких – в 39,95%, с туберкулемой легкого – в 90,91%. Бактериовыделение наблюдалось в 100% случаев при кавернозном, фиброзно-кавернозном туберкулезе легких и казеозной пневмонии.
С каждым годом соотношение случаев туберкулеза легких с бактериовыделением и без бактериовыделения оставалось относительно постоянным (процент отсутствия бактериовыделения в 2014 г. – 41,25%, в 2015 г. – 42,86%, в 2016 г. – 43,58%). В структуре заболеваемости туберкулезом преобладали мужчины. Отмечено, что у неработающего контингента достоверно чаще выявлялся туберкулез с бактериовыделением (119 случаев заболевания с МБТ(–) и 222 с МБТ(+) в 2014 г., χ 2 = 16,17, р 2 = 13,37, р 2 = 13,6, р 2 = 12,81, р 2 = 9,2, р 2 = 10,39, р 2 = 15,51, р 2 = 21,84, р 2 = 21,14, р 2 = 0,84, р>0,05; 13 новых случаев ТЛ с МБТ(–) и 24 с МБТ(+) в 2015 г., χ 2 = 0,84, р>0,05; 12 с МБТ(–) и 20 с МБТ(+) в 2016 г., χ 2 = 0,51, р>0,05).
Неоспоримый факт, что бактериовыделению сопутствует деструктивный процесс в легких, подтверждается и в данном исследовании. В 2014 г. выявлено 43 новых случая туберкулеза легких без бактериовыделения и с полостью распада в легком против 265 случаев с МБТ(+) (χ 2 = 228,43, р 2 = 153,27, р 2 = 142,37, р 2 = 12,71, р 2 = 15,68, р 2 = 30,20, р 2 = 31,39, р 2 = 12,19, р 2 = 12,63, р

Цель исследования. Выявление возможности прогнозирования множественной лекарственной устойчивости возбудителя у больных с впервые выявленным туберкулезом легких без бактериовыделения по данным рентгенологического наблюдения путем обнаружения специфических закономерностей рентгенологической картины заболевания на фоне химиотерапии.
Материалы и методы исследования. Работа основана на результатах динамического рентгенологического исследования органов грудной полости 64 больных с впервые выявленным инфильтративным туберкулезом легких без бактериовыделения, которые с 2012 по 2015 гг. проходили лечение в легочно-терапевтическом и легочно-хирургическом отделениях Воронежского областного клинического противотуберкулезного диспансера им. Н.С. Похвисневой. Под наблюдением находились 48 (75,0%) мужчин и 16 (25,0%) женщин, средний возраст которых составил 35,5 лет.
Настоящее исследование соответствовало дизайну проспективного когортного одноцентрового сплошного наблюдения. Все пациенты оформили информированное согласие о проведении клинического исследования. В исследование вошли пациенты с впервые выявленным инфильтративным туберкулезом легких без бактериовыделения, которые после применения химиотерапии не менее 2 месяцев были прооперированы. Из исследования были исключены больные с другими формами туберкулеза, бактериовыделители и пациенты, в комплексную терапию которых не вошло хирургическое лечение. Диагноз туберкулеза легких у всех пациентов был установлен на основании клинико-рентгенологических данных активности туберкулезного процесса, при этом до начала лечения в обязательном порядке проводилась мультисрезовая рентгеновская компьютерная томография (МСРКТ) органов грудной полости. Через 2 месяца химиотерапии делали повторную МСРКТ органов грудной полости с оценкой рентгенологической динамики туберкулезного процесса.
Оценку рентгенологической динамики осуществляли на основе разработанного нами способа коррекции лечения больных туберкулезом легких без бактериовыделения по данным рентгенологического исследования (патент № RU 2 625 649 от 17.07.2017 г.) путем сравнения объема туберкулезного фокуса с определением коэффициента изменения объема основного фокуса: КИООФ = (V2 месяца / V1 день) х 100%, где V2 месяца – объем основного фокуса инфильтрации при рентгенологическом исследовании через 2 месяца лечения, V1 день – объем основного фокуса инфильтрации до лечения. Расчет объема проводился с помощью математической формулы V = 4/3×πR3, где V – объем туберкулезного фокуса наибольшего диаметра (основной фокус), R – радиус основного фокуса, имеющего приближенно форму сферы.
Для выявления риска развития туберкулеза с МЛУ МБТ у больных инфильтративным туберкулезом легких без бактериовыделения результаты рентгенологической картины сравнили с результатами исследования операционного материала. Проводили гистологическое исследование операционного материала, его посев на твердые питательные среды и молекулярно-генетический анализ путем забора казеозного детрита из наибольшего туберкулезного фокуса, тест лекарственной чувствительности (ТЛЧ) ДНК МБТ методом ПЦР-real time.
Изучалась частота выявления МЛУ МБТ у больных впервые выявленным туберкулезом легких без бактериовыделения в зависимости от динамики рентгенологического исследования органов грудной полости. Рассчитывались чувствительность и специфичность КИООФ в прогнозировании МЛУ МБТ у больных туберкулезом легких без бактериовыделения в совокупной выборке.
Результаты исследования и их обсуждение. При поступлении в стационар 59 (92,19%) пациентов с инфильтративным туберкулезом не предъявляли жалоб, кашель со скудным количеством слизистой мокроты беспокоил 5 (7,81%) больных, незначительная слабость и общее недомогание наблюдались у 3 (4,69%) пациентов.
При рентгенологическом исследовании органов грудной полости у 55 (85,94%) пациентов инфильтративный туберкулез легких локализовался в верхней доле одного из легких (S1 и S2), у 7 (10,94%) – верхней доле и S6 нижней доли, у 2 (3,12 %) – в S6 нижней доли. У 18 (28,12%) больных отмечалась полость деструкции.
Все пациенты получали лечение по третьему режиму химиотерапии (РХТ) четырьмя противотуберкулезными препаратами основного ряда (изониазид, рифампицин, пиразинамид и этамбутол) в соответствии с приказом № 951 от 29.12.2014 г. Министерства здравоохранения Российской Федерации и рекомендациями ВОЗ, так как по данным микробиологического и молекулярно-генетического исследований возбудитель туберкулеза и ДНК МБТ не были выявлены, рисков развития множественной лекарственной устойчивости по данным анамнеза не установлено.
Результаты рентгенологического обследования пациентов и наличие МЛУ МБТ в операционном материале представлены на рисунке 1.
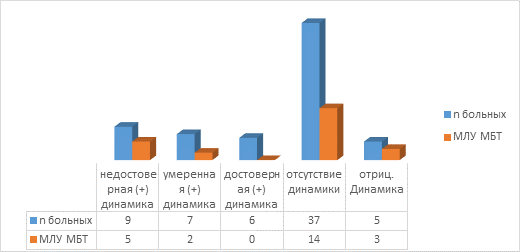
Рис. 1. Количество случаев МЛУ МБТ у оперированных пациентов с туберкулезом легких без бактериовыделения в зависимости от рентгенологической динамики
У 22 (34,37%) пациентов с инфильтративным туберкулезом без бактериовыделения по данным МСКТ органов грудной полости зафиксирована положительная динамика, которая в свою очередь подразделялась на недостоверную, умеренную и достоверную в зависимости от значения КИООФ. Недостоверная положительная динамика наблюдалась у 9 (14,06%) пациентов, в операционном материале которых МЛУ МБТ была выявлена молекулярно-генетическими методами в 5 (55,55%) случаях; умеренно положительная динамика – у 7 (10,94%) больных, МЛУ МБТ в операционном материале у них выявлена в 2 (28,57%) случаях; достоверная положительная динамика – у 6 (9,37%) пациентов, во всех этих случаях в операционном материале была обнаружена ДНК МБТ, чувствительная к изониазиду и рифампицину. У пациентов с умеренной положительной динамикой МЛУ МБТ в операционном материале обнаружена при уменьшении основного фокуса на 20–30% (пороговый диапазон).
У 37 (57,81%) пациентов с инфильтративным туберкулезом легких без бактериовыделения через 2 месяца наблюдения отсутствовала динамика рентгенологической картины, МЛУ МБТ интраоперационно у них выявлена в 14 (37,84%) случаях. У 5 (7,81%) больных с отрицательной рентгенологической динамикой МЛУ МБТ в операционном материале обнаружена в 3 (60,0%) случаях.
Результаты проведенных исследований подтверждают, что если после 2 месяцев химиотерапии КИООФ>80%, то у пациентов имеются или отрицательная динамика туберкулезного процесса (увеличение основного фокуса, увеличение количества перифокальных очагов), или ее отсутствие, или недостоверная положительная динамика (объем основного фокуса не изменился либо изменился незначительно), лечение туберкулеза легких препаратами первого ряда неэффективно, у пациентов наблюдается высокий риск МЛУ МБТ и необходима коррекция терапии. Больным должно проводиться хирургическое лечение с забором операционного материала на ДНК МБТ методом ПЦР РВ и последующим решением вопроса о лечении больного в специализированном МЛУ отделении.
Если значение КИООФ в пределах от 51 до 80%, то у пациентов отмечается умеренная положительная динамика. Необходимо продолжить химиотерапию еще в течение 1 месяца с последующей оценкой КИООФ по данным рентгенологической картины. Если коэффициент изменения основного фокуса сохраняется в диапазоне от 70 до 80% (пограничный диапазон), риск обнаружения МЛУ в операционном материале достаточно высок, пациенту рекомендуется хирургическое лечение.
Величина КИООФ≤50% указывает на клиническую эффективность выбранного режима химиотерапии, низкий риск МЛУ МБТ, следовательно, рекомендуется продолжить лечение с использованием стационарзамещающих технологий.
C учетом величины КИООФ рекомендована схема-алгоритм лечения больных туберкулезом легких без бактериовыделения (рис.2).
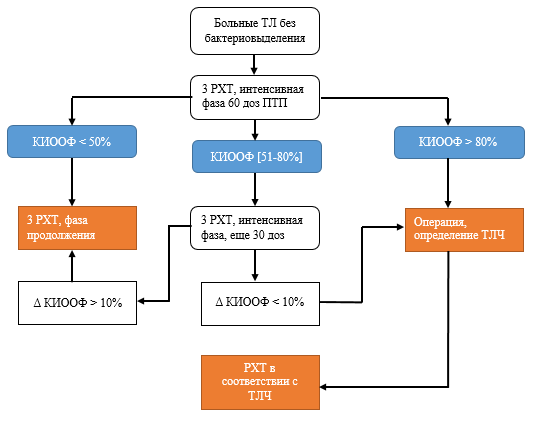
Рис. 2. Схема-алгоритм лечения больных туберкулезом легких без бактериовыделения
Чувствительность коэффициента изменения объема основного фокуса по данным рентгенологических измерений для выявления риска МЛУ МБТ у больных с туберкулезом легких без бактериовыделения составила 43,1%, специфичность – 100,0%.
1. Наличие отрицательной рентгенологической динамики у больных с впервые выявленным туберкулезом легких без бактериовыделения после контролируемого приема не менее 60 доз противотуберкулезных препаратов является риском развития МЛУ МБТ только в 60,0% случаев.
2. Коэффициент изменения объема основного фокуса по данным рентгенологического наблюдения в клинической практике может применяться для определения риска МЛУ МБТ, своевременного отбора пациентов для хирургического лечения, диагностики МЛУ МБТ в операционном материале и коррекции лечения.
3. Риск МЛУ МБТ наблюдается у больных туберкулезом легких без бактериовыделения при коэффициенте изменения объема основного фокуса больше 80% по данным рентгенологического наблюдения после 2 месяцев контролируемой химиотерапии.
РЦРЗ (Республиканский центр развития здравоохранения МЗ РК)
Версия: Клинические протоколы МЗ РК - 2013
Общая информация
I. ВВОДНАЯ ЧАСТЬ


Классификация
Диагностика
Лабораторная диагностика
Дифференциальный диагноз
Дифференциальный диагноз зависит от формы туберкулеза легких.
Дифференциальная диагностика инфильтративного туберкулеза легких
| Признаки | Инфильтративный туберкулез | Пневмония | Эозинофильный инфильтрат | Периферический рак |
| Начало заболевания | Чаще подострое, малосимптомное | Чаще острое | Чаще незаметное | |
| Характерные данные анамнеза | Контакт с ТБ или остаточные изменения ТБ | Контакт по ОРВИ, простуда, пневмония | Отягощенный аллергологичес- кий анамнез | Нет |
| Влажные хрипы в легких | Возможно, особенно при деструкции | Часто | Редко | Нет |
| Изменения гемограммы | Лейкоцитоз с нейтрофилезом | Лейкоцитоз, повышение СОЭ | Эозинофилия крови | Анемия, повышение СОЭ в поздних стадиях |
| Бактериология мокроты | МБТ(+) | Вирусно- бактериальная патогенная флора | - | Обычная сапрофитная флора |
| Цитология мокроты | - | - | Эозинофилы | Иногда атипические клетки |
| Бронхоскопия | У 20-40% ТБ бронхов | Катаральный эндобронхит | - | Возможно опухолевое поражение бронхов |
| Локализация тени | Чаще верхнезадние отделы | Чаще средние и нижние отделы | Чаще средние и нижние отделы | Чаще средние и нижние отделы |
| Характер тени | Зависит от типа инфильтрата | Средней или малой интенсивности (сегмент или доля) | Гомогенная малой интенсивности, может быть много теней | Единичная интенсивная |
| Легочной рисунок | Усилен | Усилен | Усилен | Не изменен |
| Вовлечение корня легкого | Редко | Часто | Редко | Редко |
| Динамика | При лечении возможно рассасывание за 6-8 мес | Быстрое исчезновение теней | Исчезновение за 6-12 дней. Возможно появление в других местах | Удвоение тени за полгода |
Дифференциальная диагностика очагового туберкулеза легких
Дифференциальная диагностика туберкуломы легких
| Признаки | Милиарный туберкулез | ЭАА | Карциноматоз | Саркоидоз II стадии |
| Анамнез | Возможный контакт с больными бактериовыдели- телями, туберкулез в прошлом | Контакт с органической пылью | Контакт не установлен | Контакт не установлен |
| Начало заболевания | Острое | Острое или подострое | Подострое, может быть и острое | Подострое, редко острое |
| Интоксикация | Резко выраженная, высокая температура тела интермиттирующего характера | Умеренно выраженная, фебрильная или субфебрильная температура тепа | Умеренно выраженная, субфебрильная, реже высокая температура тела | Умеренно выраженная, субфебрильная температура тела |
| Бронхолегочные проявления | Кашель со скудно отделяемой мокротой, одышка в покое | Сухой кашель, резко выраженная одышка | Сухой кашель, резко выраженная одышка в покое | Сухой кашель, умеренно выраженная одышка |
| Данные физического обследования | Перкуторный звук с тимпаническим оттенком, дыхание бронхиальное, ослабленное, паравертебрально – мелкопузырчатые влажные хрипы | Перкуторный звук с тимпаническим оттенком, жесткое бронхиальное дыхание, мелко- и среднепузырчатые хрипы, редко свистящее и шумное дыхание | Укорочение перкуторного звука в средне-нижних отделах, жесткое дыхание, могут выслушиваться сухие и мелкопузырчатые хрипы | Перкуторные изменения не определяются. Дыхание жесткое, могут выслушиваться сухие хрипы |
| Гемограмма, СОЭ | Умеренный лейкоцитоз, лимфопения, иногда моноцитоз, резко ускоренная СОЭ до 40–50 мм/ч | Умеренный лейкоцитоз со сдвигом формулы влево, нередко лимфоцитоз и эозинофилия. Умеренно ускоренная СОЭ | Выраженный лейкоцитоз, лимфопения, резко ускоренная СОЭ | Умеренный лейкоцитоз, лимфопения, моноцитоз, СОЭ может быть нормальная или не резко ускоренная |
| Микроскопия мазка мокроты по Цилю–Нильсену | Редко выявляются кислотоупорные бактерии (КУБ) | Отрицательная | Отрицательная | Отрицательная |
| Туберкулиновая проба Манту с 2 ТЕ ППД-Л | Отрицательная или слабоположительная | Отрицательная или слабополо-жительная | Отрицательная | Отрицательная |
| Иммуноферментный анализ противотубер-кулезных АТ и АГ МБТ | Отрицательный или слабоположительный | Отрицательный или слабоположительный. Выявляются специфические АТ к конкретному аллергену | Отрицательный | Отрицательн ый |
Дифференциальная диагностика диссеминированного туберкулеза легких
| Признаки | Милиарный туберкулез | Аллергический альвеолит | Карциноматоз | Саркоидоз |
| Анамнез | Возможный контакт с больными бактериовы- делителями, туберкулез в прошлом | Контакт с органической пылью | Контакт не установлен | Контакт не установлен |
| Начало заболевания | Острое | Острое или подострое | Подострое, может быть и острое | Подострое, редко острое |
| Интоксикация | Резко выраженная, высокая температура тела интермиттирующего характера | Умеренно выраженная, фебрильная или субфебрильная температура тела | Умеренно выраженная, субфебрильная, реже высокая температура тела | Умеренно выраженная, субфебрильная температура тела |
| Бронхолегочные проявления | Кашель со скудно отделяемой мокротой, одышка в покое | Сухой кашель, резко выраженная одышка | Сухой кашель, резко выраженная одышка в покое | Сухой кашель, умеренно выраженная одышка при физической нагрузке |
| Данные физического обследования | Перкуторный звук с тимпаническим оттенком, дыхание бронхиальное, ослабленное, паравертебрально - мелкопузырчатые влажные хрипы | Перкуторный звук с тимпаническим оттенком, жесткое бронхиальное дыхание, мелко- и среднепузырчатые хрипы, редко свистящее и шумное дыхание | Укорочение перкуторного звука в средненижних отделах, жесткое дыхание, могут выслушиваться сухие и мелкопузырчатые хрипы | Перкуторные изменения не определяются. Дыхание жесткое, могут выслушиваться сухие хрипы |
| Гемограмма, СОЭ | Умеренный лейкоцитоз, лимфопения, иногда моноцитоз, резко ускоренная СОЭ до40-50 мм/ч | Умеренный лейкоцитоз со сдвигом формулы влево, нередко лимфоцитоз и эозинофилия. Умеренно ускоренная СОЭ | Выраженный лейкоцитоз, лимфопения, резко ускоренная СОЭ | Умеренный лейкоцитоз, лимфопения, моноцитоз, СОЭ может быть нормальная или не резко ускоренная |
| Микроскопия мазка мокроты по Цилю-Нильсену | Редко выявляются кислотоупорные бактерии (КУБ) | Отрицательная | Отрицательная | Отрицательная |
Дифференциальная диагностика плевральных выпотов
| Показатель | Транссудат | Экссудат |
| Плотность | Менее 1,015 | Более 1,018 |
| Белок | Менее 20,0 г/л | 30,0 г/л и более |
| Белок в/с | Менее 0,5 | Более 0,5 |
| ЛДГ выпота | Менее 1,6 ммоль/лхч | Более 1,6 ммоль/лхч |
| ЛДГ в/с | Менее 0,6 | Более 0,6 |
| Холестерол в/с | Менее 0,3 | Более 0,3 |
| Холестераза в/с | Менее 0,6 | Более 0,6 |
| Системная красная волчанка | Ревматоидный артрит | Ревматизм |
| Двусторонний выпот | Серозный выпот | Возможно хроническое течение |
| Серозный | Низкое содержание глюкозы в выпоте | Клиника ревматизма |
| Лимфоцитарный | Высокие титры РФ | Диагностика методом исключения других причин |
| Противоядерные антитела | Эффект от кортикостероидов непостоянный | |
| LE-клетки | ||
| Высокая эффективность кортикостероидов |
| Признаки | Сухой плеврит | Межреберная невралгия (межреберный нейромиозит) |
| Условия возникновения боли в грудной клетке | Боль связана с дыханием, кашлем | Боль связана с движениями, наклонами туловища, чрезмерными физическими нагрузками |
| Связь боли с наклоном туловища | Боль усиливается при наклоне туловища в здоровую сторону (за счет растяжения воспаленной плевры) | Боль усиливается при наклоне туловища в больную сторону |
| Пальпация межреберных промежутков | Вызывает умеренную боль в зоне выслушивания шума трения плевры | Вызывает острую интенсивную боль, особенно в местах наиболее близкого подхода межреберного нерва и его ветвей к поверхности грудной клетки: у позвоночника, на уровне средней подмышечной линии и у грудины |
| Шум трения плевры | Выслушивается в области, соответствующей отложению фибрина на плевральных листках | Отсутствует |
| Увеличение СОЭ | Бывает часто | Не характерно |
| Повышение температуры тела | Бывает часто | Не характерно |
| Признаки | Левосторонний парамеди- астинальный сухой плеврит | Фибринозный перикардит |
| Локализация боли | Преимущественно по левому краю относительной тупости сердца | В прекардиальной области |
| Усиление боли при дыхании и кашле | Характерно | Может быть, но менее характерно |
| Локализация шума трения | Шум трения плевры или плевроперикардиальный шум более четко определяется по левому краю относительной тупости сердца | Шум трения перикарда выслушивается в абсолютной тупости сердца и никуда не проводится |
| Синхронность шума трения с деятельностью сердца | Шум трения плевры несинхронен с деятельностью сердца | Постоянная синхронная связь шума трения перикарда с деятельностью сердца |
| Признаки | Фибринозный парамедиа- стинальный плеврит | Инфаркт миокарда |
| Локализация боли | Преимущественно по левому краю относительной тупости сердца | За грудиной |
| Иррадиация боли | Как правило, не иррадиирует | В левую руку, лопатку, плечо |
| Характер боли | Острая боль, не нарастающая | Интенсивная боль, нарастающая от приступа к приступу |
| Холодный пот, падение артериального давления | Не характерны | Характерны |
| Ритм галопа, аритмии сердца | Не характерны | Характерны |
| Сроки появления шума трения | Появляется с самого начала заболевания | Появляется в первый день при трансмуральном инфаркте миокарда или через 2-4 недели при постинфарктном синдроме Дресслера |
| Длительность сохранения шума трения | В течении 5-7 дней, иногда дольше | Как правило, в течении первых суток |
| Повышение в крови аминотрансфераз, креатинфосфокиназы, ЛДГ | Не характерны | Характерны |
| Изменения ЭКГ | Характерных изменений нет | Изменения, характерные для инфаркта |
Дифференциальная диагностика цирротического туберкулеза легких

Дата публикации: 01.03.2017 2017-03-01
Статья просмотрена: 1603 раза
Генерализованный туберкулез характеризуется гематогенным рассеиванием микобактерий туберкулеза (МБТ) в организме и образованием туберкулезных бугорков преимущественно в легких, серозных оболочках, лимфатических узлах и т. д. Процесс обусловлен распространением значительного числа микобактерий с током крови на фоне ослабления защитных сил организма. Возникающий при этом гематогенно-диссеминированный процесс имеет характер острейшего или тяжелейшего туберкулезного сепсиса, что не редко ведет к летальному исходу.
Такая форма туберкулеза требует немедленного начала комплексного лечения, с включением как этиотропных, так и симптоматических препаратов. К сожалению, не всегда удаётся обнаружить МБТ в биологическом материале для установления чувствительности к ПТП. Учитывая, что микобактерии медленно размножаются данные о результатах ТЛЧ приходиться ждать определенное время (в среднем от 4 до 8 недель).
Ниже приводим клиническое наблюдение. Пациент Х., 1978 г.р. (37 лет), поступил с жалобами на повышение температуры тела до 40°С, головные боли, двоение в глазах, онемение левой половины тела, сухой кашель, одышку в покое, сердцебиение, боли в животе, резкую слабость.
Из анамнеза выяснено, что больной в детстве перенес туберкулез. Ухудшение состояния отмечает с октября 2013 года. Заболевание началось с повышения температуры тела, болей в грудной клетке, сухого кашля, слабости. В это время больной находился в Казахстане, работал на стройке разнорабочим. Проживал в комнате с неудовлетворительными условиями, где еще находились 15 человек. В начале февраля 2014 г. состояние больного резко ухудшилось: появились боли при глотании, двоение в глазах, участилось сердцебиение, поднялась температура тела до 39°С. Больной самотеком обратился в сельский врачебный пункт, где была сделана рентгенография грудной клетки, заподозрен специфический процесс в легких. После дообследования больной был госпитализирован в терапевтическое отделение РСНПМЦФиП.
При осмотре: общее состояние больного тяжелое. Дыхание свободное, частота дыхания 24-26 в минуту. Над легкими перкуторнолегочной звук, аускультативно – везикулярное дыхание. Тоны сердца приглушены, ритмичные. АД 110/70 мм рт.ст., пульс 100 ударов в минуту, умеренного наполнения и напряжения. Язык обложен беловатым налетом, влажный. Живот обычной формы, мягкий, безболезненный при пальпации. Печень у края реберной дуги. Стул и диурез без патологии.
Нервная система: В сознании, больной ориентирован во времени и пространстве, на вопросы отвечает по существу. Менингеальные симптомы: отмечается ригидность затылочных мышц, симптом Кернинга положительный, брюшные рефлексы вяло положительные, повышены периферические рефлексы конечностей слева. Диплопия.
На обзорной рентгенограмме органов грудной клеткиот 17.02.14 г.: с обеих сторон тотально симметрично по всем легочным полям определяются однотипные множественные мелкие очаговые тени (просовидные), средней интенсивности, с довольно четкими контурами. Корни легких усилены, плотнены, мало структурные. Синусы свободные, сердце и аорта в пределах нормы (рисунок 1).
В анализах мокроты и ликвора микроскопически, с помощью молекулярно-генетического метода GeneXpertMBT/RIF не были выявлены МБТ. Биологические материалы были посеяны на твердые и жидкие питательные среды.
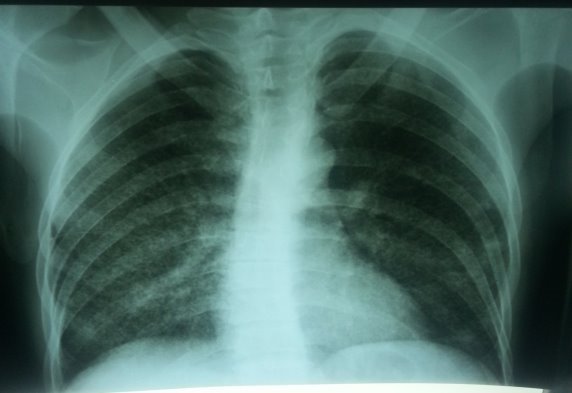
Рис. 1. Обзорная рентгенограмма больного при поступлении
В анализе ликвора –реакция Панди++, белок 0.165‰, лимфоциты 40%, нейтрофилы 60%, выпала фибриновая пленка. В общем анализе крови при поступлении: гемоглобин 92 г/л, эритроциты 3,0х10 12 /л, лейкоциты 4,5 тыс., п/я 2%, с/я 63%, лимфоциты 22%, моноциты 8%, эозинофилы 1%, СОЭ 30 мм/ч. В общем анализе мочи: белок 0,033‰, лейкоциты 2-3/1, эпителий единичный, эритроциты 1-2/1, кристаллы мочевой кислоты++. Биохимические показатели крови: АЛТ 0.43 ммоль/л, АСТ 0.36 ммоль/л, общий билирубин 12,6 ммоль/л, сахар 3,9 ммоль/л, мочевина 8,0 ммоль/л, креатинин 114 мкмоль/л. Анализ крови RW и ВИЧ: отрицательный. Больной был консультирован специалистами – невропатологом и специалистом по лечению туберкулезных менингитов.
На основании вышеперечисленных клинико-лабораторных данных был выставлен диагноз: Генерализованный туберкулез: Милиарный туберкулез обоих легких в фазе инфильтрации БК-. Туберкулезный менингит БК-. Туберкулома правого полушария. Соп.: Хроническая язвенная болезнь желудка и 12-перстной кишки, в стадии неполной ремиссии. Посттравматическая энцефалопатия, внутричерепная гипертензия. Астенизация ЦНС. Неврит нерва голени и бедра слева. Псевдоинсульт. Осл.: ЛСН II ст. Кахексия. Левосторонний гемисиндром.
Учитывая впервые выявленный процесс, больному была начата терапия по DOTSI категории в виде четырехкомпонентных препаратов (H75R150Z400E275) на фоне симптоматической и патогенетической терапии. После двух месяцев непрерывного приема препаратов по I категории DOTS, у больного отмечалась отрицательная рентгенологическая динамика в виде прогрессирования процесса (рисунок 2), а также сохранялись жалобы (головные боли, повышение температуры тела до 38-39 градусов, онемение левой конечности, больной прогрессивно худел). По решению лечебного консилиума больной был переведен на лечение по DOTS+ программе.
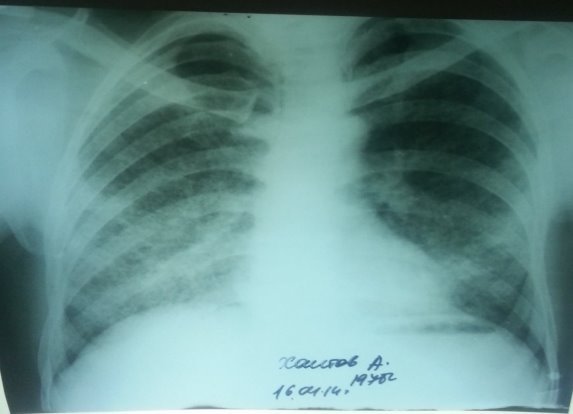
Рис. 2. Обзорная рентгенограмма больного в динамике через два месяца на фоне лечения препаратами 1 ряда
Больному были назначены Левофлоксацин 0.75 + Протионамид 0.75 + Канамицин 1.0 + ПАСК 8.0 + Пиразинамид 2.0 + Этамбутол 1.2.
На фоне обновленного лечения состояние больного уже через 10 дней стало улучшаться: стала снижаться температура, улучшился аппетит, уменьшились головные боли. Через 2 месяца состояние стало удовлетворительным, менингиальные симптомы исчезли, головные боли купировались, онемение левой конечности значительно уменьшилось, больной прибавил в весе 8 кг, рентгенологически отмечается значительная положительная динамика в виде рассасывания и уменьшения в количестве очагов диссеминации (рисунок 3).
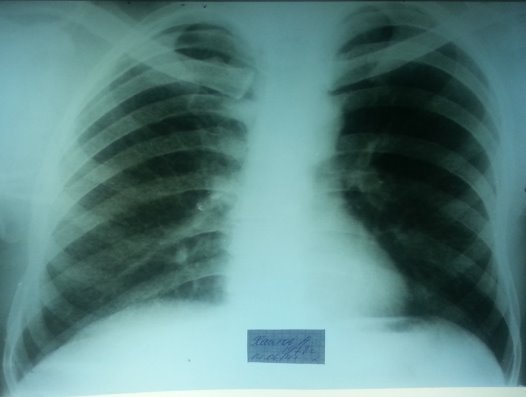
Рис. 3. Обзорная рентгенограмма больного в динамике через четыре месяца на фоне лечения препаратами 2 ряда
Через 6 и 13 месяцев после начала лечения препаратами второго ряда рентгенологически у больного отмечается полное рассасывание очагов диссеминации (рисунок 4, 5).
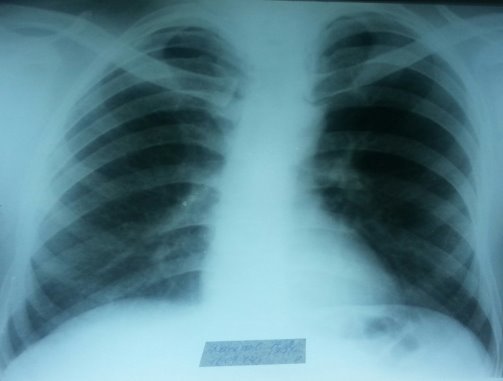
Рис. 4. Обзорная рентгенограмма больного в динамике через шесть месяцев на фоне лечения препаратами 2 ряда
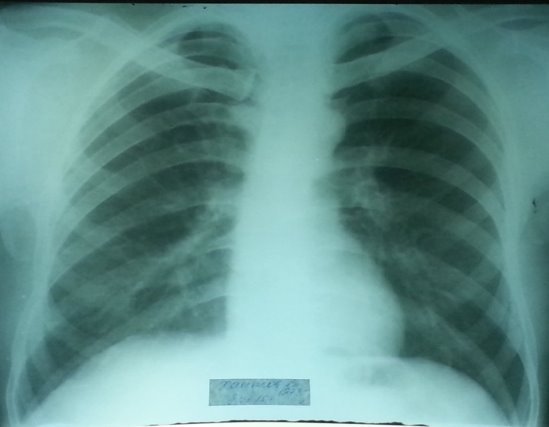
Рис. 5. Обзорная рентгенограмма больного в динамике через тринадцать месяцев на фоне лечения препаратами 2 ряда
Таким образом, представленный клинический пример показывает, что лечение больных генерализованным туберкулезом является трудной задачей, особенно при отсутствии МБТ в мокроте и ликворе, что не дало возможности определить чувствительность к противотуберкулезным препаратам в начале лечения из-за чего больной в течение двух месяцев получал не адекватную терапию, которая способствовала прогрессированию туберкулезного процесса. Кроме того, сопутствующие заболевания, также создавали трудности в лечении данного больного. Однако, удалось достичь успеха в лечении больного, благодаря своевременному назначению препаратов второго ряда на основании отрицательного клинико-рентгенологического течения заболевания, не дожидаясь результатов ТЛЧ культуры. Использование различных методов патогенетической и симптоматической терапии позволило улучшить общее состояние пациента. Совместная работа фтизиатров и невропатолога привела к положительному клиническому результату у больного с тяжелой сопутствующей патологией.
Читайте также:


