Внебольничная пневмония это инфекция
Внебольничная пневмония — воспалительное заболевание легких, которое возникает вне условий стационара (больницы) или выявляется в первые двое суток после госпитализации. Эта разновидность пневмонии также называется домашней или амбулаторной.
Причины возникновения внебольничной пневмонии.

Примерно в половине случаев внебольничную пневмонию вызывает Streptococcus pneumoniae (пневмококк). Другими наиболее распространенными возбудителями этого заболевания являются микроорганизмы, которые относятся к атипичным (например, микоплазма и легионелла). Реже амбулаторная пневмония вызывается гемофильной палочкой.
Пневмония передается воздушно - капельным путем, при вдыхании микробов от больного человека. Риск заражения данным заболеванием очень высок после недавно перенесенных вирусных заболеваний, таких как грипп или простуда.
Симптомы пневмонии.
В типичных случаях острая пневмония проявляется следующими жалобами:
• повышение температуры тела, озноб;
• кашель (сухой, либо влажный с отделением мокроты);
• одышка – ощущение затруднения при дыхании;
• боли в грудной клетке при дыхании;
• увеличение в крови показателя лейкоцитов – воспалительных клеток.
Также больного могут беспокоить общие симптомы, особенно при тяжелых случаях:
• резкая слабость,
• отсутствие аппетита,
• боли в суставах,
• диарея (понос),
• тошнота и рвота,
• тахикардия (частый пульс),
• снижение артериального давления.
В Республике Алтай сохраняется неблагополучие по заболеваемости внебольничными пневмониями (далее – ВП). В 2015 году число зарегистрированных случаев ВП составило 997 человек (показатель на 100 тыс. населения - 471,1). За аналогичный период 2014 года зарегистрировано 1035 случаев. В сравнении с 2014 годом отмечается незначительное снижение заболеваемости ВП на 4%. При этом показатель заболеваемости ВП в Российской Федерации намного ниже – 337,7 на 100 тыс. населения и продолжает снижаться (по РФ в сравнении с 2014 годом отмечается снижение заболеваемости ВП - на 5%). Чаще всего этот недуг является причиной смертности. Крайне неблагополучная обстановка складывается по количеству умерших от внебольничной пневмонии. Всего в Республике Алтай в 2015 году умерли от ВП 53 человека, это выше чем в 2014 году в 1,2 раза, в прошлом году умерли 43 человека. Еженедельно в Республике Алтай регистрируется от 15 до 20 случаев внебольничных пневмоний. К наиболее неблагополучным территориям, превышающим республиканский показатель 471,1 на 100 тыс. населения являются Кош-Агачский район (709,7), Майминский (678,9,7), Шебалинский (543,9), Чойский (575,6). За 2015 год в Кош-Агачском районе умерло от ВП - 5 человек, в Майминском – 11, в Шебалинском -3, Чойском -1 и г. Горно-Алтайске – 19, Турочакском - 5. В остальных территориях по 2-3 случая смерти. Одним из факторов, способствующих заболеванию ВП, продолжает оставаться несвоевременное обращение заболевшего за медицинской помощью, при перенесенном в легкой форме ОРВИ или другой хронической респираторной инфекции.
Профилактика внебольничной пневмонии.
Здесь очень важную роль играет предупреждение респираторных вирусных инфекций.
1. Соблюдайте гигиену рук. Мойте руки водой с мылом как можно чаще, особенно после кашля или чихания. Также эффективными являются средства для обработки рук на основе спирта.
2. Прикрывайте рот и нос бумажной салфеткой во время кашля или чихания. Если у вас нет салфетки, при кашле или чихании прикрывайтесь локтем или плечом, а не руками.
3. Оставайтесь дома, если вы или ваш ребенок переболели, в течение, по крайней мере, 24 часов после того, как температура спала или исчезли её симптомы (и больной при этом не принимал жаропонижающих средств). Для предотвращения распространения вируса заболевший школьник должен оставаться дома.
4. Все члены семьи должны сделать прививку от сезонного гриппа, как только поступит соответствующая вакцина.
5. При первых признаках респираторного заболевания необходимо обратиться к врачу. Качественные профилактические меры против пневмонии помогут вам оставаться абсолютно здоровыми в любую погоду. Будьте здоровы!
(c) Управление Федеральной службы по надзору в сфере защиты прав потребителей и благополучия человека по Республике Алтай, 2006—2015 г.
Сейчас 577 гостей онлайн
Адрес: 649002, Республика Алтай, г. Горно-Алтайск, проспект Коммунистический, 173
Тел.: +7 (38822) 6-43-84
Эл. почта: 

Внебольничная пневмония - - это острое заболевание, возникшее вне стационара илидиагностированное в первые 2 суток от момента госпитализации. Острой пневмонией(воспалением легких) называют инфекционное заболевание, при котором ввоспалительный процесс вовлекаются легкие. В тяжелых случаях пневмония можетпривести к летальному исходу. Внебольничная пневмония является достаточнораспространенным заболеванием в нашей стране. За последние 2 года наблюдается ростколичества заболеваний. Обычно внебольничные пневмонии развиваются в периодподъема заболеваемости ОРВИ и гриппом, но как видно заболеваемость можетрегистрироваться в любое время года, даже летом.
Основная группа микроорганизмов, способных вызвать внебольничные пневмонии:пневмококк, гемофильная палочка, клебсиелла, хламидия, микоплазма, легионелла,респираторные вирусы.
Источником инфекции является больной человек с признаками инфекции дыхательныхпутей, а так же люди с бессимптомным течением инфекции, без клинических симптомовзаболевания.
В типичных случаях острая пневмония проявляется следующими симптомами: повышениетемпературы тела, озноб, кашель, который сначала может быть сухим, а потом статьвлажным с отделением мокроты, одышка – ощущение затруднения при дыхании, боли вгрудной клетке. Также больного могут беспокоить общие симптомы, особенно притяжелых случаях: резкая слабость, отсутствие аппетита.
К сожалению, из-за особенностей самих микроорганизмов, а также и по причинебезграмотного и неправильного бесконтрольного применения антибиотиков, например,при острых вирусных респираторных заболеваниях (ОРВИ или ОРЗ), многие бактерииприобретают устойчивость к ряду антибиотиков. Лечение назначает только врач.
Основные рекомендации по профилактике пневмонии. Здесь очень важную роль играет предупреждение респираторных вирусных инфекций:
- Соблюдайте гигиену рук. Мойте руки водой с мылом как можно чаще, особенно после кашля или чихания. Также эффективными являются средства для обработки рук на основе спирта.
- Прикрывайте рот и нос бумажной салфеткой во время кашля или чихания, а не руками.
- Необходимо вести здоровый образ жизни: заниматься физкультурой и спортом, совершать частые прогулки на свежем воздухе. Очень важно не курить в помещении, где могут находиться люди: пассивное курение пагубно сказывается на функции бронхов и иммунитете.
- Необходимо здоровое полноценное питание с достаточным содержанием белков, микроэлементов и витаминов (ежедневно в рационе должны быть свежие овощи, фрукты, мясо, рыба, молоко и молочные продукты).
- До наступления холодов и подъема заболеваемости респираторными инфекциями следует сделать прививку против гриппа, поскольку пневмония часто является осложнением гриппа. Несмотря на то, что привитые люди тоже могут болеть пневмонией, заболевание у них протекает легче, чем у не привитых.
- В холодное время года нужно одеваться по погоде, избегать переохлаждений, а в летнее - сквозняков.
- Следует соблюдать режимы проветривания и влажной уборки в помещениях.
- Как можно чаще мыть руки и промывать носовые ходы солевыми растворами (аквалор, аквамарис, квикс и др.)
- В период подъема заболеваемости гриппом рекомендуется избегать контакта с больными людьми, использовать маску для защиты органов дыхания, воздержаться от посещения мест с большим скоплением людей.
- Возможен прием иммуномодулирующих препаратов, которые можно применять только по назначению врача.
- Важно помнить, что если вы хотите оградить себя и детей от болезни, следите за своим здоровьем, ведь зачастую родители являются источником инфекции для ребенка, особенно при тех заболеваниях, которые передаются при тесном контакте (микоплазменная инфекция, стафилококк, многие вирусные инфекции).
- Если у вас дома или в учреждении, где Вы пребываете длительное время, есть кондиционер, следите за его чистотой.
- За всеми находившиеся в контакте с больными Внебольничной пневмонией устанавливается медицинское наблюдение на 21 день (осмотр, опрос, медицинское наблюдение) с момента изоляции больного.
- Всем контактным лицам назначаются лечащим врачом средства экстренной профилактики из числа противовирусных, антибактериальных, иммуномодулирующих и полиовитаминных препаратов. Для этого необходимо подойти к лечащему врачу.
Необходимо помнить: если заболели Вы или ваш ребенок, Вам необходимо не вести ребенка в сад, школу, а обратиться к врачу. При тяжелом состоянии необходимо вызвать врача на дом, и ни в коем случае не заниматься самолечением.
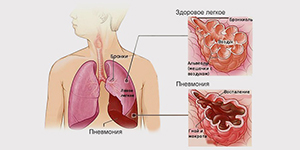
Пневмония или воспаление легких – это заболевание легких преимущественно инфекционного происхождения с поражением концевых участков легких – альвеол и нарушением газообмена на их уровне. Альвеолы заполняются жидкостью или гнойным материалом, вызывая кашель с мокротой, реже кровохарканье, жар, озноб и затрудненное дыхание. Пневмонию могут вызывать различные микроорганизмы, включая бактерии, вирусы и грибы.
Пневмония может варьировать от легкой до угрожающей жизни, наиболее опасное для младенцев и детей младшего возраста, людей старше 65 лет и людей с ослабленной иммунной системой.
Признаки и симптомы пневмонии варьируются от легких до тяжелых, в зависимости от таких факторов, как тип микроба, вызывающего инфекцию, возраст и общее состояние здоровья. Легкие признаки и симптомы часто похожи на симптомы простуды или гриппа, но они длятся дольше.
Признаки и симптомы пневмонии могут включать в себя:
- Боль в груди, когда вы дышите или кашляете
- Кашель с мокротой
- Сбивчивое дыхание (одышка) при меньшей нагрузке, разговоре, в покое
- Усталость
- Температура тела ниже нормальной (у взрослых старше 65 лет и людей со слабой иммунной системой)
- Изменение настроения, аппетита, физической активности у пожилых (в сочетании с другими факторами)
- Тошнота, рвота или диарея (в редких случаях)
У новорожденных и младенцев может не быть никаких признаков инфекции. Может быть рвота, лихорадка и кашель, беспокойство, усталость и отсутствие энергии, а также проблемы с дыханием и приемом пищи.
Обратитесь к врачу, если у вас проблемы с дыханием, боль в груди, постоянная лихорадка (38.5 C) или выше, кашель, особенно если вы кашляете с мокротой.
Важно, чтобы обращались к врачу люди из групп риска:
- Взрослые старше 65 лет
- Дети младше 2 лет с признаками и симптомами
- Больные с экзогенной интоксикацией (алкоголь, наркотики)
- Люди с плохим и удовлетврительным состоянием здоровья или ослабленной иммунной системой
- Пациенты с хроническими заболеваниями, особенно в стадии декомпенсации (обструктивный бронхит, сердечная недостаточность, сахарный диабет, цирроз печени)
- Люди, получающие химиотерапию или лекарства, которые подавляют иммунную систему
- Длительно лежащие в постели
Для некоторых пожилых людей и людей с сердечной недостаточностью или хроническими заболеваниями легких пневмония может быстро стать опасным для жизни состоянием.
Пневмонию могут вызвать многие микроорганизмы. Наиболее распространенными являются бактерии и вирусы в воздухе, которым мы дышим, особенно в воздухе помещений. иммунитет человека обычно предотвращает заражение этими микроорганизмами легких. Но иногда эти микробы могут подавить иммунную систему, даже если здоровье в целом хорошее.
Пневмония классифицируется в соответствии с типами микроорганизмов, которые ее вызывают и места возникновения инфекции.
Внебольничная пневмония является наиболее распространенным типом пневмонии. Это происходит за пределами больниц или других медицинских учреждений. Это может быть вызвано:
Бактерии: Наиболее распространенной причиной бактериальной пневмонии является пневмококк (лат. Streptococcus pneumoniae). Этот тип пневмонии может возникнуть сам по себе или после того, как вы простудились или заболели гриппом. Может затронуть одну часть (долю) легкого.
Бактериоподобные организмы. Mycoplasma pneumoniae также может вызывать пневмонию. Обычно он вызывает более легкие симптомы, чем другие виды пневмонии. Ходячая пневмония – это неофициальное название для данного типа пневмонии, которая обычно недостаточно серьезна, чтобы требовать постельного режима.
Грибы или плесень: Этот тип пневмонии чаще всего встречается у людей с хроническими проблемами со здоровьем или ослабленной иммунной системой, а также у людей, которые вдыхали большие дозы организмов. Грибки, вызывающие его, могут быть обнаружены в почве или птичьем помете и варьируются в зависимости от географического положения.
Вирусы. Некоторые вирусы, вирус гриппа, герпес-вирусы, аденовирусы вызывающие простуду, могут также вызывать пневмонию. Вирусы являются наиболее распространенной причиной пневмонии у детей младше 5 лет. Вирусная пневмония обычно легкая. Но в некоторых случаях это может стать очень серьезным.
Некоторые люди заболевают воспалением легких во время пребывания в больнице из-за другой болезни. Больничная пневмония может быть серьезной, потому что бактерии, вызывающие ее, могут быть более устойчивыми к антибиотикам и потому, что люди, которые ее получают, уже больны и ослаблены. Люди, которые находятся на дыхательных аппаратах (ИВЛ), часто используемых в отделениях интенсивной терапии, подвержены более высокому риску этого типа пневмонии.
Это бактериальная инфекция, которая встречается у людей, которые находятся в учреждениях длительного ухода или получают лечение в амбулаторных условиях, включая центры диализа почек. Как и внутрибольничная пневмония, может быть вызвана бактериями, которые более устойчивы к антибиотикам.
Аспирационная пневмония возникает, когда пациент вдыхает пищу, питье, рвоту или слюну в легкие. Аспирация более вероятна, если что-то нарушает нормальные рвотный или кашлевый рефлексы, например, повреждение мозга, чрезмерное употребление алкоголя или наркотиков.
Пневмония может повлиять на любого. Но в двух возрастных группах риск повышен:
- Дети 2 лет или младше
- Люди в возрасте 65 лет и старше
Другие факторы риска включают в себя:
- Нахождение в стационаре: повышается риск развития пневмонии, особенно в отделениях интенсивной терапии больниц, особенно при искусственной вентиляции лёгких.
- Хроническое заболевание. Риски заболеть пневмонией повышаются при бронхиальной астме, хронической обструктивной болезни легких (ХОБЛ) или хронических заболеваних сердца, сахарном диабете, циррозе печени.
- Курение. Курение нарушает естественную защиту организма от бактерий и вирусов.
- Ослабленная или подавленная иммунная система. Люди с ВИЧ/СПИДом, перенесшие пересадку органов, болеющие туберкулёзом получающие химиотерапию или длительно принимающие стероиды.
Даже при лечении некоторые люди с пневмонией, особенно в группах высокого риска, могут испытывать осложнения, в том числе:
- Бактерии в кровотоке (бактериемия). Бактерии, попадающие в кровь из легких, могут распространить инфекцию на другие органы, что может стать причиной нарушения функции этих органов и дальнейшего прогрессирования заболевания.
- Затрудненное дыхание (одышка). При тяжёлых пневмониях, особенно на фоне хронических заболеваний легких, возникают проблемы с получением достаточного количества кислорода. Может потребоваться госпитализация и использование дыхательного аппарата (ИВЛ) на время лечения.
- Накопление жидкости вокруг легких (плевральный выпот). Пневмония может вызвать накопление жидкости в тонком пространстве между слоями ткани, которые выстилают легкие и грудную полость (плевру).
- Абсцесс легкого. Абсцесс возникает, если в легких образуется гной. Абсцесс обычно лечится антибиотиками. Иногда для удаления гноя требуется операция или дренаж с длинной иглой или трубкой, помещенной в абсцесс.
При подозрение на пневмонию обязательно обращение к врачу!
Не своевременное обращение, самолечение приводят к поздней диагностике, антибиотикорезистентности, различным осложнениям и даже летальному исходу.
Чтобы помочь предотвратить пневмонию:
- Сделайте прививку. Доступны вакцины для профилактики некоторых видов пневмонии и гриппа. Рекомендации по вакцинации со временем меняются, поэтому обязательно проконсультируйтесь с врачом о своем статусе вакцинации, даже если вы помните, что ранее прививались от пневмонии.
- Убедитесь, что ваши дети привиты. Врачи рекомендуют разные вакцины от пневмонии детям младше 2 лет и детям в возрасте от 2 до 5 лет, которые подвергаются особому риску пневмококковой инфекции. Дети, которые посещают детский сад должны быть привиты.
- Соблюдайте правила гигиены. Чтобы защитить себя от респираторных инфекций, которые иногда приводят к пневмонии, регулярно мойте руки или используйте дезинфицирующее средство для рук на спиртовой основе.
- Не курите. Курение нарушает естественную защиту легких от респираторных инфекций.
- Держите свою иммунную систему сильной. Высыпайтесь, регулярно занимайтесь спортом, контролируйте вес и соблюдайте здоровую диету.
- Своевременно лечите хронические заболевания.
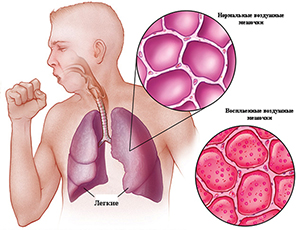
Пневмония относится к числу наиболее распространенных острых заболеваний, это - группа различных по этиологии, патогенезу, морфологической характеристике острых инфекционных (преимущественно бактериальных) заболеваний, характеризующихся очаговым поражением респираторных отделов легких с обязательным наличием внутриальвеолярной экссудации.
Внебольничная пневмония (синонимы: домашняя, амбулаторная) - это острое заболевание, возникшее во внебольничных условиях, сопровождающееся симптомами инфекции нижних дыхательных путей (температура, кашель, боли в груди, одышка) и "свежими" очагово-инфильтративными изменениями в легких при отсутствии очевидной диагностической альтернативы.
Причинами развития воспалительной реакции в респираторных отделах легких могут быть как снижение эффективности защитных механизмов организма, так и массивность дозы микроорганизмов и/или их повышенная вирулентность. Аспирация содержимого ротоглотки - основной путь инфицирования респираторных отделов легких, а значит и основной патогенетический механизм развития пневмонии. В нормальных условиях ряд микроорганизмов, например Streptococcus pneumoniae, могут колонизировать ротоглотку, но нижние дыхательные пути при этом остаются стерильными.
В случаях же повреждения механизмов "самоочищения" трахеобронхиального дерева, например, при вирусной респираторной инфекции, создаются благоприятные условия для развития пневмонии. В отдельных случаях самостоятельным патогенетическим фактором могут быть массивность дозы микроорганизмов или проникновение в респираторные отделы легких даже единичных высоковирулентных микроорганизмов, устойчивых к действию защитных механизмов организма, что также приводит к развитию пневмонии.
Этиология внебольничной пневмонии непосредственно связана с нормальной микрофлорой, колонизующей верхние отделы дыхательных путей. Из многочисленных микроорганизмов лишь некоторые, обладающие повышенной вирулентностью, способны при попадании в нижние отделы дыхательных путей вызывать воспалительную реакцию.
Такими типичными возбудителями внебольничной пневмонии являются:
- Streptococcus pneumoniae;
- Haemophilus influenzae.
Определенное значение в этиологии внебольничной пневмонии имеют атипичные микроорганизмы, хотя точно установить их этиологическую значимость сложно:
- Chlamydophila (Chlamydia) pneumoniae;
- Mycoplazma pneumoniae;
- Legionella pneumophila.
К типичным, но редким возбудителям внебольничной пневмонии относятся:
- Staphylococcus aureus;
- Klebsiella pneumoniae, реже другие энтеробактерии;
- Streptococcus pneumoniae - самый частый возбудитель внебольничной пневмонии у лиц всех возрастных групп.
Препаратами выбора при лечении пневмококковой пневмонии являются беталактамные антибиотики - бензилпенициллин, аминопенициллины, в том числе защищенные; цефалоспорины II-III поколения. Также высокоэффективны новые фторхинолоны (левофлоксацин, моксифлоксацин).
Достаточно высокой антипневмококковой активностью и клинической эффективностью обладают макролидные антибиотики (эритромицин, рокситромицин, кларитромицин, азитромицин, спирамицин, мидекамицин, ) и линкозамиды. Но все же макролидные антибиотики при этой пневмонии являются резервными средствами при непереносимости бета-лактамов.
клинически значимый возбудитель пневмонии, особенно у курильщиков и больных ХОБЛ (хроническая обструктивная болезнь легких). Высокой природной активностью в отношении гемофильной палочки обладают аминопенициллины (амоксициллин), "защищенные" аминопенициллины (амоксициллин/ клавуланат), цефалоспорины II-IV поколений, карбапенемы, фторхинолоны (ранние - ципрофлоксацин, офлоксацин и новые - левофлоксацин, моксифлоксацин, гатифлоксацин).
Chlamydophila (Chlamydia) pneumoniae и Mycoplazma pneumoniae
обычно характеризуются нетяжелым течением. Микоплазменные пневмонии - чаще встречается у лиц моложе 40 лет. Средствами выбора для лечения этих пневмоний являются макролиды и доксициклин. Также высокоэффективны новые фторхинолоны.
обычно характеризуется тяжелым течением. Препаратом выбора для лечения легионеллезной пневмонии являются макролидные антибиотики (эритромицин, кларитромицин, азитромицин). Высокоэффективны также ранние и новые фторхинолоны.
и другие энтеробактерии очень редкие возбудители внебольничной пневмонии, имеют этиологическое значение лишь у некоторых категорий пациентов (пожилой возраст, сахарный диабет, застойная сердечная недостаточность, цирроз печени). Наиболее высокой природной активностью в отношении этих возбудителей обладают цефалоспорины III-IV поколений, карбапенемы, фторхинолоны.
Подозрение на пневмонию должно возникать при наличии у больного лихорадки в сочетании с жалобами на кашель, одышку, отделение мокроты и/или боли в груди. Больные часто жалуются на немотивированную слабость, утомляемость, сильное потоотделение, особенно по ночам.

Такие признаки пневмонии, как остролихорадочное начало, боли в груди и.т.д. могут отсутствовать - особенно у ослабленных больных и лиц пожилого возраста.
При нетяжелой пневмонии антибактериальная терапия может быть завершена по достижении стойкой нормализации температуры тела в течение 3-4 дней. При таком подходе длительность лечения обычно составляет 7-10 дней. В случаях наличия клинических и/или эпидемиологических данных о микоплазменной или хламидийной этиологии пневмонии продолжительность терапии должна составлять 14 дней. Более длительные курсы антибактериальной терапии показаны при пневмонии стафилококковой этиологии или вызванной грамотрицательными энтеробактериями - от 14 до 21 дня.
При указании на легионеллезную пневмонию длительность антибактериальной терапии составляет 21 день. При внебольничной пневмонии крайне важным является проведение быстрой оценки тяжести состояния больных с целью выделения пациентов, требующих проведения неотложной интенсивной терапии. Выделение больных с тяжелой пневмонией в отдельную группу представляется крайне важным, учитывая высокий уровень летальности, наличие, как правило, у пациентов тяжелой фоновой патологии, особенности этиологии заболевания и особые требования к антибактериальной терапии.
Поздняя диагностика и задержка с началом антибактериальной терапии (более 8 часов) обусловливает худший прогноз заболевания.
К сожалению, пневмония может иметь различные осложнения, такие как:
- плевральный выпот;
- эмпиема плевры (скопление гноя в плевральной полости);
- деструкция/абсцедирование легочной ткани (формирование ограниченных полостей в легочной ткани);
- острая дыхательная недостаточность;
- инфекционно-токсический шок;
- сепсис;
- перикардит, миокардит (заболевания сердца);
- нефрит (заболевание почек) и другие.
При пневмонии нужно проводить дифференциальный диагноз с такими заболеваниями как:
- туберкулез легких;
- новообразования (первичный рак легкого, эндобронхиальные метастазы, аденома бронха, лимфома);
- тромбоэмболия легочной артерии и инфаркт легкого;
- иммунопатологические заболевания (идиопатический легочный фиброз, эозинофильная пневмония, бронхоцентрический гранулематоз, облитерирующий бронхиолит с организующейся пневмонией, аллергический бронхолегочный аспергиллез, волчаночный пневмонит, системные васкулиты);
- прочие заболевания/патологические состояния (застойная сердечная недостаточность, лекарственная (токсическая) пневмопатия, аспирация инородного тела, саркоидоз, легочный альвеолярный протеиноз; липоидная пневмония, округлый ателектаз).
В заключении надо сказать, что поставить диагноз, определить степень тяжести заболевания и прогноз может только врач. При наличии у больного повышенной температуры тела, сухого кашля или кашля с отделением мокроты, одышки, боли в груди, немотивированной слабости, утомляемости, сильном потоотделении, особенно по ночам, обратитесь к врачу-терапевту.
, MD, University at Buffalo SUNY
Last full review/revision March 2017 by Sanjay Sethi, MD






Этиология
Возбудителями внебольничной пневмонии могут быть различнные микроорганизмы: бактерии, вирусы и грибы. Наличие того или иного возбудителя зависит от возраста пациента и других факторов ( Внебольничная пневмония у взрослых), но относительная значимость каждого возбудителя сомнительна, поскольку большинство пациентов не проходят полное обследование, но даже при его наличии возбудителя удается выявить менее чем в 50% случаев.
S. pneumoniae, H. influenzae, C. pneumoniae и M. pneumoniae являются наиболее распространенными причинами бактериальных инфекций Хламидийная и микоплазменная пневмонии клинически не отличаются от пневмоний, вызванных другими возбудителями. Что касается вирусов, то часто возбудителями пневмонии становится респираторно-синцитиальный вирус (РСВ), аденовирус, вирус гриппа, мета-пневмовирус и вирус парагриппа. Бактериальная суперинфекция может затруднить дифференциальную диагностику вирусной и бактериальной инфекции.
C. pneumoniae вызывают 2–5% внебольничных пневмоний и являются второй по частоте причиной инфекций легких у здоровых людей в возрасте от 5 до 35 лет. C. pneumoniae обычно вызывает вспышки инфекций дыхательных путей в семьях, учебных заведениях и военных учебных лагерях. Она вызывает относительно доброкачественную форму пневмонии, редко требующую госпитализации. Пневмония, вызванная Chlamydia psittaci (орнитоз), является редкой и встречается у пациентов, имеющих птиц или часто контактирующих с ними.
Начиная с 2000 г., уровень заболеваемости кожной инфекцией, вызванной внебольничным метициллин-устойчивым Staphylococcus aureus (МРЗС), заметно возрос. Этот возбудитель редко приводит к тяжелой кавитационной пневмонии, имеет тенденцию поражать лиц молодого возраста.
P. aeruginosaСинегнойная палочка является особенно частой причиной пневмонии у пациентов с муковисцидозом, нейтропенией, СПИДом на поздней стадии заболевания, и/или бронхоэктатической болезнью.
Множество других микроорганизмов вызывают легочные инфекции у пациентов, обладающих здоровым иммунитетом. У пациентов с пневмонией тщательно собранный анамнез о контактах, путешествиях, наличии домашних животных, увлечениях и прочих рисках очень важен, поскольку могут возникнуть подозрени на наличие более редких микроорганизмов.
Лихорадка Ку, туляремия, сибирская язва и чума – редкие бактериальные инфекции, при которых может наблюдаться пневмония. В случае туляремии, сибирской язвы и чумы следует подозревать биотерроризм.
Аденовирус, вирус Эпштейна–Барр и вирус Коксаки – распространенные вирусы, которые редко вызывают пневмонию. Сезонный грипп в редких случаях может вызывать контактную вирусную пневмонию, но часто предрасполагает к развитию тяжелой вторичной бактериальной пневмонии. Вирус ветряной оспы и хантавирус вызывают инфекцию легкого при ветрянке у взрослых и хантавирусном легочном синдроме. Коронавирус вызывает тяжелый острый респираторный синдром (ТОРС) и ближневосточный респираторный синдром (БВРС).
К распространенным грибковым возбудителям относятся: Histoplasma capsulatum (гистоплазмо) и Coccidioides immitis (кокцидиоидомикоз). К менее распространенным грибковым возбудителям относятся Blastomyces dermatitidis (бластомикоз) и Paracoccidioides braziliensis (паракокцидиоидомикоз). Pneumocystis jiroveciiПневмоциста Каринии часто вызывает пневмонии у пациентов с ВИЧ-инфекцией или ослабленным иммунитетом ( Пневмония у лиц с иммунодефицитом).
Паразиты, вызывающие легочные инфекции в развитых странах, включают Toxocara canis или T. catis (висцеральные мигрирующие личинки), Dirofilaria immitis (дирофиляриоз), и Paragonimus westermani (парагонимоз). (Обсуждение ТБ легких или специфических микроорганизмов Микобактерии).
У детей наиболее частые причины зависят от возраста:
Клинические проявления
Жалобы включают недомогание, зябкость, озноб, лихорадку, кашель, одышку и боль в груди. Кашель обычно продуктивный у детей старшего возраста и взрослых и сухой у младенцев, детей младшего возраста и пожилых людей. Одышка выражена слабо, возникает при физической нагрузке и редко присутствует в покое. Боль в груди является плевритической и локализуется рядом с пораженной областью. Пневмония может проявиться болью в эпигастральной области при раздражении диафрагмы. Гастроинтестинальные симптомы (тошнота, рвота, диарея) также являются распространенными. У детей и пожилых людей симптомы варьируют. У младенцев может наблюдаться неспецифическая раздражительность и беспокойство; у пожилых людей проявление может быть в виде спутанности сознания и приглушения болевой чувствительности.
Симптомы включают лихорадочное состояние, тахипноэ, тахикардию, хрипы, бронхиальное дыхание, эгофонию (изменения Е-на-A, которое происходит, когда во время аускультации пациент произносит букву “Е”, а врач слышит букву “А”), и тупой звук при перкуссии. Также могут наблюдаться признаки плеврального выпота. У младенцев часто наблюдается раздувание ноздрей, участие дополнительных групп мышц в акте дыхания и цианоз. У пожилых людей часто отсутствует лихорадка.
Раньше считалось, что жалобы и симптомы зависят от возбудителя. Например, факторы, позволяющие предложить наличие вирусной пневмонии, включали постепенное начало, предшествующие симптомы инфекции верхних дыхательных путей, диффузные изменения при аускультации, а также отсутствие токсичных проявлений. Атипичные патогены считаются более вероятными, если начало заболевания проявляется менее остро, и весьма вероятными во время выявленных внебольничных вспышек заболевания. Однако симптоматика, вызванная типичными и атипичными патогенами, в значительной степени совпадает. Кроме того, ни одна жалоба и ни один симптом не является достаточно чувствительными или специфичными для того, чтобы определить этиологию. Симптомы и признаки являются аналогичными для других, даже неинфекционных воспалительных заболеваний легких, таких как пневмонит гиперчувствительности и пневмония с исходом в склероз.
Диагностика
Рентгенография грудной клетки
Рассмотрение альтернативных диагнозов (таких, как сердечная недостаточность, тромбоэмболия легочной артерии);
Иногда идентификация патогена
Диагноз предполагают на основе клинической картины и инфильтрата, видимого на рентгеновских снимках грудной клетки. При высокой настороженности в отношении пневмонии и в случае, если рентгенография грудной клетки не выявила наличия инфильтрата, рекомендуется проведение КТ или повторной рентгенографии грудной клетки в течение 24-48 ч.
Дифференциальная диагностика у пациентов с пневмониеподобными симптомами включает сердечную недостаточность и обострение ХОБЛ. Необходимо учитывать возможность других заболеваний, особенно когда результаты исследований противоречивы или нетипичны. К наиболее серьезным распространенным ошибкам диагноза относится эмболия легочных сосудов, которая может быть более вероятной у пациентов с минимальной продукцией мокроты, а также при отсутствии сопровождающих признаков ОРВИ или системных симптомов, и наличии факторов риска относительно тромбоэмболии ( Факторы риска развития тромбоза глубоких вен и тромбоэмболии легочной артерии); таким образом, следует рассмотреть возможность проведения исследований для выявления эмболии легочных сосудов.
Количественная характеристика культур образцов, полученных при бронхоскопии или аспирации, при условии, что они получены до терапии антибиотиками, может помочь различить бактериальную колонизацию (т. е., присутствие микроорганизмов в концентрациях, которые не провоцируют ни симптомы, ни иммунный ответ) и инфекцию. Однако, бронхоскопия обычно проводится только у пациентов, получающих искусственную вентиляцию легких, или у пациентов с другими факторами риска для атипичных микроорганизмов или осложненной пневмонии (например, иммунная недостаточность, неэффективность эмпирической терапии).
Различие бактериальной и вирусной пневмонии является сложной задачей. Много исследований рассматривали полезность клинических, визуальных исследований, стандартного анализа крови, однако ни один тест не является достаточно надежным для проведения такой дифференциации.
У амбулаторных пациентов с легкой или средней пневмонией необходимо проведение дальнейшего диагностического обследования ( Стратификация риска для внебольничной пневмонии (Индекс тяжести пневмонии)). У пациентов с умеренной или тяжелой пневмонией для классификации риска и степени гидратации могут использоваться показатели содержания лейкоцитов и электролитов, АМК (азот мочевины крови) и креатинина. Для оценки оксигенации также должно быть проведено исследование пульсоксиметрии или газового состава артериальной крови. У пациентов со средней или тяжелой пневмонией, требующих госпитализации, следует получить 2 образца посева крови для оценки бактериемии и сепсиса. Американское общество инфекционистов (IDSA) разработало клиническое руководство по негоспитальной пневмонии, в котором рекомендуется диагностика на основе демографических характеристик пациента и факторов риска (Клиническые руководства Американского общества инфекционистов по внебольничной пневмонии)(Infectious Diseases Society of America Clinical Guidelines on Community-Acquired Pneumonia).
Идентификация патогена может быть полезна для выбора терапии и проверки восприимчивости бактерий к антибиотикам. Однако, из-за ограничений текущих диагностических тестов и успеха эмпирической антибактериальной терапии, специалисты рекомендуют ограничение попыток микробиологической идентификации (например, культивирования, определения специфического антигена), за исключением случаев, когда пациенты относятся к группе высокого риска или имеют осложнения (например, тяжелую пневмонию, иммунную недостаточность, асплению, неэффективность эмпирической терапии). В общем, чем легче протекает пневмония, тем меньше требуется диагностических обследований. Для тяжелобольных пациентов требуются наиболее интенсивные исследования; они применяются также у пациентов без отклика на терапию антибиотиками, или если подозреваются атипичные микроорганизмы (например, Туберкулез, P. jirovecii) и для пациентов, чье состояние ухудшается, либо они не реагируют на лечение в течение 72 ч.
По результатам рентгенографии грудной клетки невозможно отличить один тип инфекции от другого, хотя следующие исследования позволяют предположить:
Многодолевые инфильтраты предполагают инфекцию S. pneumoniae или Legionella pneumophila.
Интерстициальная пневмония (на рентгенографии грудной клетки появляется как усиление легочного рисунка за счет интерстициального компонента, субплевральные ретикулярные помутнения, которые увеличиваются от вершины до основания легких, периферическая пористая структура) предполагает вирусную или микоплазменную этиологию.
Кавитационная форма пневмонии указывает на заражение штаммом S. aureus или на грибковую или микобактериальную этиологию.


Культура клеток крови, которую часто получают у пациентов, госпитализированных с пневмонией, помогает идентифицировать бактериальные патогены, если присутствует бактериемия. Примерно у 12% всех пациентов, госпитализированных с пневмонией, диагностируется бактериемия; S. pneumoniae является причиной двух третей таких случаев.
Исследование мокроты может включать окрашивание по Граму и посев для идентификации патогена, но ценность этих тестов является неопределенной, поскольку образцы часто загрязнены микрофлорой полости рта, и в целом такая диагностическая эффективность является низкой. Независимо от этого, идентификация бактериального патогена в культуре мокроты позволяет проводить тест на чувствительность. Получение образцов мокроты также позволяет идентифицировать вирусные патогены с помощью определения антител методом прямой флюоресценции или ПЦР, но необходимо проявлять осторожность при интерпретации, потому что 15% здоровых взрослых являются носителями респираторных вирусов или потенциально патогенных бактерий. Для пациентов, чье состояние ухудшается и тех, у кого не наблюдается отклик на антибиотики широкого спектра действия, мокрота должна быть исследована (с окрашиванием и культурой) на микобактерии и грибки.
Образцы мокроты можно получить неинвазивным путем: простым отхаркиванием или после распыления небулайзером гипертонического солевого раствора (индуцированная мокрота) у пациентов, у которых образование мокроты не происходит. Также можно провести бронхоскопию или эндотрахеальное отсасывание, что может быть легко выполнено через интубационную трубку у пациентов, находящихся на искусственной вентиляции легких. В противном случае, бронхоскопический отбор проб обычно проводят только у пациентов с другими факторами риска (например, иммунная недостаточность, неэффективность эмпирической терапии).
В настоящее время широко доступны исследования мочи на антиген Legionella и пневмококковый антиген. Эти тесты являются простыми и быстрыми, имеют более высокую чувствительность и специфичность, чем окраска мокроты по Граму и получение культуры этих патогенов. Пациенты с риском пневмонии, причиненной Legionella (например, тяжелое течение болезни, неэффективность амбулаторного лечения антибиотиками, наличие плеврального выпота, активное злоупотребление алкоголем, недавнее путешествие), должны пройти исследование мочи на антиген Legionella, которая будет оставаться в организме еще долго после того, как будет начато лечение, но исследование обнаруживает только L. pneumophila серологической группы 1 (70% случаев).
Читайте также:


