Ветряная оспа вид инфекции

Ветряная оспа относится к числу наиболее распространенных заболеваний детского возраста. За последние годы заболеваемость ветрянкой в России увеличилась почти в 2 раза. Преимущественно болеют дети в возрасте от 1 до 10 лет, максимальная заболеваемость отмечается среди детей в возрасте 3-4 лет. Дети до 6 месяцев практически не болеют ветряной оспой, т.к. мать передает им собственный иммунитет через плаценту и во время грудного вскармливания. Пик заболеваемости отмечается в осенне-зимний период.
Что такое ветряная оспа?
Ветряная оспа – острая вирусная инфекция с воздушно-капельным путем передачи, характеризующаяся появлением на коже и слизистых оболочках сыпи в виде мелких пузырьков.

Возбудителем ветряной оспы является вирус Varicella zoster, относящийся к семейству герпетических вирусов. Во внешней среде вирус неустойчив и быстро погибает.
Единственным источником инфекции является человек. Восприимчивость к ветряной оспе очень высокая.

Больные становятся заразными в конце инкубационного периода (за 48 часов до появления сыпи) и до 5-го дня с момента появления последнего элемента сыпи.
Путь передачи инфекции –воздушно-капельный.
Вирусы в огромном количестве выделяются при чихании, кашле, разговоре. Также возможна передача вируса от матери плоду во время беременности. Через третьих лиц передача инфекции невозможна. На обуви и одежде принести вирус домой тоже нет шансов.
В связи с большой летучестью вируса, его распространение возможно с этажа на этаж, на расстояние до 20 метров.
Ветряная оспа у взрослых протекает намного тяжелее, чем у детей, и способна вызвать серьезные осложнения.
Инкубационный период продолжается от 10 до 21 дня (чаще 14-17 дней).


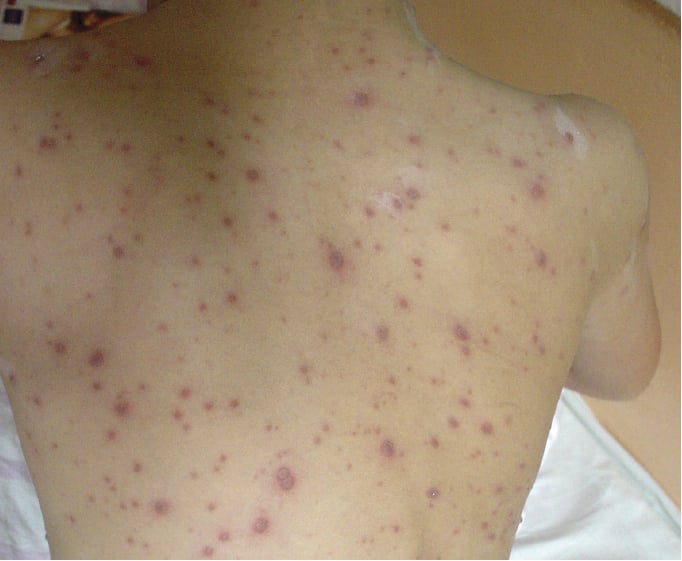
У детей заболевание начинается с подъема температуры до 38,5 – 39 о С, отмечается слабость, снижение аппетита, головная боль. Ребенок становится капризным, отказывается от еды. Одновременно с подъемом температуры появляется сыпь. Выраженность лихорадки соответствует обилию сыпи. Продолжительность лихорадки 3-5 дней. Каждое новое высыпание сопровождается подъемом температуры тела. Сыпь сначала имеет вид красных пятнышек, которые в течение нескольких часов превращаются в папулы, далее в пузырьки, а через 1-2 дня на месте сыпи остается корочка. Размеры пузырьков сопоставимы с размером булавочной головки. После отпадения корочки остается красное пятно, иногда – рубец. Первые элементы сыпи обычно появляются на коже лица, волосистой части головы, спине, животе, груди, плечах, бедрах. На ладонях и подошвах сыпь, как правило, отсутствует. Детей очень беспокоит зуд ветряночных пузырьков, в связи с чем дети часто их расчесывают, сдирают, после чего остается рубец, а также возможно нагноение в связи с присоединением вторичной бактериальной инфекции. Известны случаи, когда на протяжении всей болезни появляются только единичные элементы или даже сыпь отсутствует. Такие случаи встречаются, в основном, у детей.
Выздоровление наступает не ранее 10 дня с момента высыпаний.
Ветряная оспа считается доброкачественным заболеванием, однако, в ряде случаев могут развиться тяжелые осложнения. Среди осложнений ветряной оспы наиболее частыми являются гнойные поражения кожи – фурункулы, абсцессы и др. тяжело протекает специфическая пневмония, а самым грозным осложнением этой инфекции является поражение центральной нервной системы в форме энцефалита или менингита.
Для предотвращения присоединения вторичной инфекции необходимо следить за частотой рук, одежды, постельного белья больного. В период высыпаний и лихорадки больной должен соблюдать постельный режим.
Элементы сыпи рекомендуется смазывать раствором бриллиантового зеленого. В период высыпаний разрешается мытье с использованием щадящего мыла, мочалку использовать нельзя, так как существует опасность повреждения корочек.
Родители должны своевременно отреагировать на изменения сыпи и вызвать врача для предупреждения развития осложнений:
· если более недели держится температура выше 37 или температура с каждым днем растет,
· если сыпь распространяется на слизистые оболочки: глаза, ротовою полость, или на половые органы, т.к. аналогичные изменения могут быть на внутренних органах.
· при появлении кашля или насморка, т.к. герпетические высыпания могут находиться в носоглотке
· при появлении поноса и частой рвоты,
т.е. во всех случаях, когда ветрянка протекает атипично.
В любом случае, как только вы заметили первые признаки недомогания ребенка и сыпь, сразу вызовите врача. Только он точно определит, ветряная оспа у ребенка или другое заболевание (не опытному взгляду отличить симптомы ветряной оспы от аллергии или других заболеваний с сыпью довольно сложно), и будет контролировать течение болезни.
Ветряная оспа у взрослых

Ветряная оспа во взрослом возрасте протекает намного тяжелее. Отличительной особенностью ветряной оспы у взрослых являются выраженные симптомы интоксикации и частое развития осложнений, вплоть до летального исхода. Ветряная оспа у взрослых часто осложняется гнойничковыми поражениями кожи, конъюнктивитом, стоматитом. Самыми опасными осложнениями ветряной оспы являются поражения внутренних органов и головного мозга. В числе наиболее распространенных –пневмония, менингит, энцефалит, миокардит.
Ветряная оспа у беременных.

Беременная женщина, заболевшая ветряной оспой, нуждается в тщательном наблюдении врача. Инфекция опасна как для самой женщины, так и для плода. Ветряная оспа может вызвать патологию зрения, а также задержку умственного и физического развития плода.
Общая профилактика ветряной оспы заключается в своевременной диагностике заболевания, изоляции больного с последующим проветриванием и влажной уборкой помещения с целью предотвращения распространения инфекции. Больного ветряной оспой изолируют до 5-го дня от момента появления последних элементов сыпи. В детских коллективах карантин накладывается с 11 по 21 день от момента контакта.
На сегодняшний день разработана специфическая профилактика ветряной оспы. Вакцинация проводится детям, не болевшим ранее этой инфекцией. Вакцина вводится подкожно: детям, в возрасте от 1 года до 13 лет - однократно; детям старше 13 лет и взрослым необходимо двукратное введение вакцины с интервалами между введениями 6-10 недель.

Вакцинация показана лицам, относящимся к группе высокого риска: лицам, страдающим тяжелыми хроническими заболеваниями, больным острым лейкозом, лицам, получающим иммунодепрессанты, лучевую терапию, пациентам, которым планируется провести трансплантацию органа.
Среди привитых лиц случаи заражения ветряной оспой крайне редки. Если заражение произошло, то заболевание протекает в легкой или скрытой форме. После проведенной вакцинации у ребенка в этот же день начинает формироваться иммунитет, который заканчивает свое формирование через 6 недель. Именно с этого момента при контакте с больным ребенком не стоит опасаться заболевания.
1. Этиологический фактор: вирус ветряной оспы и опоясывающего лишая (VZV).
2. Патогенез: ворота инфекции: верхние дыхательные пути и/или конъюнктива → проникает в регионарные лимфатические узлы, а через несколько дней в печень и селезенку (репликация) → виремия и инфицирование клеток кожи и слизистых оболочек (а также многих других тканей и органов) → входит в теневую фазу в клетках заднекорешковых ганглиев (после многих лет возможна реактивация в виде опоясывающего лишая).
3. Резервуар и путь передачи: люди — единственный резервуар; источник инфекции — больной ветряной оспой, реже опоясывающим лишаем; инфекция передается воздушно-капельным путем, через прямой контакт или через плаценту.
4. Факторы риска (более тяжёлого течения и осложнений): возраст >20 лет; беременность, особенно II и III триместр (тяжелая пневмония, смерть); иммуносупрессия, в том числе хроническая кортикостероидная терапия (>1 мг преднизолона/кг массы тела/сут ≥14 дней) и значительные дефициты клеточного иммунитета (тяжелое течение, смерть); новорожденные матерей, которые заболели оспой (появление сыпи) в течение 5 дней до родов или до 48 ч после них (тяжелое течение, смерть).
5. Инкубационный период и контагиозность : инкубационный период составляет 10–21 день (ср. 14; у новорожденных и младенцев более короткий; у пациентов с ослабленным иммунитетом длиннее – до 35 дней); контагиозность для контактирующих людей очень большая (при домашних контактах >90 %), начиная с 48 ч перед появлением первых элементов сыпи до высыхания (покрытия коркой) последних пузырьков (обычно ≈7 дней); новорожденные и младенцы с синдромом врожденной ветряной оспы не инфицируют контактирующих с ними людей.
Редко протекает бессимптомно.
1. Период продромальных симптомов: 1–2 дня до появления сыпи (чаще у подростков и взрослых), гриппоподобные симптомы — лихорадка/лихорадочное состояние, недомогание, головная и мышечная боль, фарингит, ринит, снижение аппетита; иногда кратковременное покраснение кожи; боль в животе, реже диарея.
1) зудящая везикулярная сыпь по всему телу — изначально эритематозные пятна, затем папулы ср. 5–10 мм, на которых появляются мелкие пузырьки, наполненные прозрачной, затем мутной жидкостью. Через 2–3 дня появляются пустулы, засыхающие корки после следующих 3–4 дней. После отпадения корочек переходящие небольшие шрамы и пятна, исчезают бесследно при неосложненных формах. В состояниях ослабленного иммунитета возможны геморрагические экзантемы и образование буллезных элементов. Экзантемы появляются поэтапно в течение первых 3–4 дней, окончательно развитая сыпь принимает характер ложного полиморфизма, т. е. присутствуют все этапы эволюции экзантемы (картина звездного неба →рис. 18.1-5). Сыпь появляется на голове (также на волосистой части) и туловище, затем на плечах, в конце на нижних конечностях; реже на руках и стопах. Тяжесть разная — от нескольких до сотни экзантем. В 10–20 % случаев также на слизистой оболочке полости рта и горла, половых органах, а также конъюнктиве и роговице (малые изъязвления).
2) лихорадка (обычно в течение первых 4 дней сыпи), увеличение лимфатических узлов, фарингит.
3. Врожденная ветряная оспа: клиническая картина зависит от стадии беременности, на которой произошло инфицирование VZV. Болезнь в I и II триместре → замирание плода или синдром врожденной ветряной оспы у ребенка (1–2 % детей, чьи матери заболели до 20 недели беременности) — деформация конечностей, глубокие шрамы кожи, пороки центральной нервной системы (микроцефалия, гидроцефалия), катаракта, ретинит и увеит. Заболевание после 20 нед. беременности — у ребенка нет никаких симптомов ветряной оспы, но в раннем возрасте может появиться опоясывающий лишай. Появление сыпи у матери в течение 5 дней до родов или в течение 48 часов после — ветряная оспа с очень тяжелым течением у новорождённого (отсутствие защитных антител от матери), пневмония и гепатит, вызванные вирусом VZV; смертность без противовирусной терапии до 30 %.
4. Ветряная оспа у вакцинированных людей: легкое течение, часто без лихорадки; обычно немного (до 50) макуло-папулезных экзантем (напоминают укусы насекомых; как правило, везикулы не появляются).
Дополнительные методы исследования
1. Идентификация этиологического фактора
1) выделение вируса (материал: жидкость из пузыря) — в клеточной культуре или идентификация ДНК VZV методом ПЦР;
2) определение антигенов VZV в клетках эпидермиса методом прямой иммунофлюоресценции (материал: соскобы со дна везикулы);
3) серологические методы — не подходят для экспресс-диагностики; определение специфических IgG в сыворотке обычно используются для подтверждения ранее перенесенной инфекции и иммунитета; доступные коммерческие тесты ИФА (ELISA) непригодны для оценки специфических антител после вакцинации (часто ложно отрицательные результаты) — исследование иммунного ответа после вакцинации не рекомендуется.
Диагноз, как правило, на основе клинической картины и данных анамнеза (контакт с больными). Дополнительные исследования показаны только в сомнительных случаях — как правило, у пациентов с иммуносупрессией и у беременных женщин, когда важным является лечение причины заболевания.
Диссеминированная форма герпеса, генерализованный опоясывающий герпес, инфицирование вирусом Коксаки или энтеровирусами; в нетипичных случаях — контагиозное импетиго, аллергическая сыпь (напр., медикаментозная), укусы насекомых, пузырчатый лишай, угри.
У пациентов ≤12 лет с нормальным иммунитетом и при мягком течении оспы → только симптоматическое лечение. В каждом случае показана ежедневная ванна (душ) с деликатным осушением кожи полотенцем. наверх
Показано в случае осложнений, вызванных инфицированием VZV, тяжелого течения оспы или в группах риска осложнений. Препарат первого выбора → ацикловир:
1) здоровые подростки и взрослые (в том числе женщины во II и III триместре беременности) → 800 мг п/о 5 × в день (с ночным перерывом) в течение 7 дней, необходимо начать в течение 24 часов после появления сыпи;
2) осложнения, вызванные VZV, очень тяжелое течение или каждый больной с нарушением клеточного иммунитета (первичная или вторичная недостаточность, в том числе иммуносупрессия) → 10 мг/кг массы тела в/в инфузия в большом разведении (≤4 мг/мл) в течение ≥1 ч каждые 8 ч в течение 7–10 дней.
Из-за риска кристаллизации в почках, во время лечения необходима хорошая гидратация пациента (обильный диурез) → перед введением лекарственного препарата в/в показана инфузия кристаллоидов (объем, равный объему препарата) и контроль концентрации креатинина в сыворотке каждые 3 дня. При почечной недостаточности → коррекция дозы.
1. Жаропонижающие препараты : напр., парацетамол, не показан аспирин (повышенный риск развития синдрома Рея).
2. Противозудные препараты: антигистаминные препараты I поколения п/о, напр. диметинден (Фенистил); не показаны препараты для местного применения в виде порошка и суспензии (могут увеличивать риск вторичного бактериального инфицирования экзантем).
3. Анальгетики : в случае необходимости, показано применять парацетамол, ибупрофен или более сильные болеутоляющие препараты
1. Вторичное бактериальное инфицирование кожных экзантем: наиболее частое осложнение, риск (особенно некротического фасциита) увеличивают НПВП, местные препараты для кожи (напр. пудра) и пренебрежение гигиеной. наверх
1) местные (чаще всего Streptococcus pyogens , Staphylococcus aureus ) — абсцесс, флегмона, рожа, раневая скарлатина, синдром стрептококкового токсического шока (STSS);
2) инвазивные стрептококковые инфекции ( S. pyogenes ) — некротический фасциит, бактериемия и сепсис.
1) ветряночная (интерстициальная) — наиболее частое осложнение у взрослых (до 20 % случаев), особенно у женщин во II и III триместре беременности и в состоянии иммуносупрессии (смертность до 40 %); как правило, развивается на 3–5 день болезни;
2) вторичная бактериальная (чаще всего S. aureus , в том числе Streptococcus pneumoniae , Haemophilus influenzae ) — может осложнять ветряночную пневмонию, или возникать независимо (также в период выздоровления); трудно отличить от ветряночной пневмонии; если есть сомнения, всегда необходимо подозревать бактериальную инфекцию.
3. Неврологические осложнения:
1) воспаление мозжечка (синдром мозжечковой атаксии) — проявляется в основном у детей в возрасте 4. Другие (редкие): синдром Рея (у пациентов, получавших аспирин, особенно у детей), миокардит, артрит, нефрит, симптоматический гепатит, тромбоцитопения, уретрит и/или цистит (дизурия).
У людей с нормальным иммунитетом, течение обычно, легкое; болезнь оставляет длительный иммунитет к ветряной оспе (на всю жизнь). В группах риска оспа длится дольше, имеет более тяжёлое течение, риск осложнений выше. Смерть в результате осложнений ветряной оспы случается редко (1/50 000 заболеваний; у взрослых 1/3000), но у пациентов с ослабленным иммунитетом смертность до 15 %, а при пневмониях у женщин во время беременности ≈40 %. наверх
1. Вакцинация →разд. 18.11 — основной метод профилактики.
2. Пассивная иммунопрофилактика (специфический иммуноглобулин — VZIG →разд. 18.11) при постэкспозиционной профилактике:
1) новорожденные, матери которых заболели ветряной оспой между 5 днем до родов и на второй день после родов;наверх
2) пациенты (невакцинированные, не болевшие ветряной оспой) со значительным клеточным иммунодефицитом (первичным или приобретенным, напр. в состоянии иммуносупрессии) после контакта с больным ветряной оспой.
3. Фармакологическая профилактика: больные из пункта 2.2, если VZIG недоступен или прошло >96 ч после контакта — ацикловир 800 мг п/о каждые 6 ч от 7 дня после контакта с больным, в течение 7 дней.
1. Изоляция (особенно от людей из группы риска):
1) больных — в течение ≥5 дней после появления сыпи до высыхания всех элементов экзантем;
2) восприимчивых к инфекции людей после контакта с больным — с 10 по 21 день после контакта, а если введен VZIG или внутривенный иммуноглобулин (IVIG), то до 28 дней; если это возможно, контактных пациентов выписывают из больницы домой, а не вакцинированный персонал, который контактировал с больным, нужно отстранить на это время от ухода за пациентами.
2. Обязанность сообщения в органы исполнительной власти региона в сфере здравоохранения и управления Роспотребнадзора по субъекту Федерации : при каждом случае подозрения.
Серологический скрининг медицинского персонала и людей из группы риска, которые не были привиты и не болели ветряной оспой (отсутствие медицинской документации). Если не выявлено специфических IgG → срочная вакцинация (если нет противопоказаний).





Каждый год с 1990 по 1994 г., до того, как появилась вакцина против ветряной оспы, в США регистрировалось около 4 миллионов случаев заболевания. Из этого числа приблизительно 10,000 случаев нуждались в госпитализации и 100 больных умирало.
Осложнения ветряной оспы регистрируются с частотой 5–6%, они служат поводом госпитализации в 0,3–0,5%. От общего числа случаев – это несколько тысяч в год. 30% осложнений – неврологические, 20% – пневмонии и бронхиты, 45% – местные осложнения, сопровождающиеся образованием рубцов на коже
Смертность от ветряной оспы – 1 на 60 000 случаев.
У 10-20% переболевших вирус ветряной оспы пожизненно остается в нервных ганглиях и в дальнейшем вызывает другое заболевание, которое может проявиться в пожилом возрасте - опоясывающий лишай или герпес
В ответ на вакцинацию около 95% детей вырабатывают антитела и 70-90% будут защищены от инфекции, по меньшей мере, на 7-10 лет после вакцинации. Согласно данным японских исследователей (Япония - первая страна, в которой была зарегистрирована вакцина), иммунитет длится 10-20 лет.

Общие сведения
Ветряная оспа (ветрянка) является острым, высококонтагиозным вирусным заболеванием, распространенным во всем мире. Как только среди восприимчивых лиц возникает один случай, предотвратить вспышку заболевания очень сложно. В то время, как в детстве ветряная оспа является относительно легким заболеванием, у взрослых она принимает более серьезные формы. Она может быть смертельной, особенно у новорожденных и у лиц с ослабленным иммунитетом.
Возбудитель, вирус ветряной оспы - зостер (VZV), передается воздушно-капельным путем или при прямом контакте, а больные обычно контагиозны за несколько дней до начала сыпи и до момента, когда сыпь покрывается корочкой. Передача инфекции через третьих лиц и предметы обихода невозможна.
VZV является двунитевым ДНК вирусом, принадлежащим к семейству герпес-вирусов. Известен только один серотип, и человек является единственным его резервуаром.
Вирус ветряной оспы VZV попадает в организм человека через слизистую оболочку носоглотки и почти без исключения вызывает клинические проявления болезни у восприимчивых лиц. После инфицирования вирус остается в латентной форме в нервных узлах и в результате активизации VZV может вызвать опоясывающий лишай (или опоясывающий герпес – Herpeszoster) – заболевание, в основном поражающее пожилых людей и лиц с ослабленным иммунитетом.
Вероятность заболеть
Контагиозность вируса ветряной оспы поистине уникальна – она составляет 100%. Заболеванию ветряной оспой подвержены все возрастные группы. Однако эта инфекция чаще всего поражает детей. Около половины заболеваний в детском возрасте приходится на возраст от 5 до 9 лет, реже болеют дети 1–4 и 10–14 лет. Около 10% среди заболевших составляют лица 14 лет и старше. Среди этой возрастной группы за последние 5 лет заболеваемость ветрянкой возросла с 28 до 58 на 100 тыс. населения. Дети первых месяцев жизни чаще всего резистентны к этой инфекции. Однако недоношенные и ослабленные другими заболеваниями дети могут тяжело болеть ветряной оспой.
Максимальная заболеваемость ветряной оспой наблюдается в осенне-зимние месяцы. Эпидемические вспышки отмечаются, главным образом, в организованных коллективах среди детей дошкольного возраста. Дети, посещающие детские сады и ясли, болеют ветрянкой в 7 раз чаще, чем неорганизованные дети.
В группу риска также входят больные с иммунодефицитами, включая ВИЧ-инфекцию. Описаны тяжелые случаи ветряной оспы у детей, получавших гормональную терапию стероидными препаратами. Описаны также случаи врожденной ветряной оспы у детей, чьи матери переболели ветрянкой в первой половине беременности; перинатальная инфекция имеет место у детей, матери которых заболели за 5 дней до и 48 часов после рождения ребенка.
У лиц с тяжелым иммунодефицитом различной этиологии (в редком случае при ВИЧ-инфекции и у пациентов после пересадки органов; часто при акклиматизации, снижении иммунитета, вызванном сильным стрессом) возможно повторное заболевание.
Симптомы
Инкубационный период обычно составляет 14-16 (10-21) дней. После ветряной оспы вирус остается в сенсорных нервных узлах, где он может позднее активизироваться и вызвать опоясывающий герпес. Симптомы ветряной оспы появляются в виде зудящей везикулярной сыпи, обычно начинающейся на лице и верхней части туловища и первоначально сопровождающейся температурой и общим недомоганием. Наличие везикулезной сыпи на коже волосистой части головы является характерным симптомом ветрянки. Элементы сыпи выглядят как мелкие (несколько миллиметров в диаметре) пузырьки, возвышающиеся над покрасневшей поверхностью кожи, заполненные прозрачной жидкостью (в которой содержится вирус ветряной оспы). По мере постепенного распространения сыпи на тело и конечности первые пузырьки (везикулы) подсыхают. Обычно все корочки исчезают через 7-10 дней.
Хотя ветряная оспа (ветрянка) является относительно доброкачественно протекающим детским заболеванием и редко рассматривается в качестве значительной проблемы общественного здравоохранения, течение заболевания может иногда осложняться пневмонией или энцефалитом, вызванными вирусом VZV, что может привести к стойким последствиям или смертельному исходу. Наиболее опасны буллезная, геморрагическая или гангренозные формы ветряной оспы. Обезображивающие рубцы могут образоваться в результате вторичного инфицирования везикул; кроме того, в результате такого инфицирования может возникнуть некротический фасцит или сепсис.
Осложнения ветряной оспы регистрируются с частотой 5-6%, они служат поводом для госпитализации в 0,3-0,5% пациентов. От общего числа случаев – это несколько тысяч в год. 30% осложнений – неврологические, 20% – пневмонии и бронхиты, 45% – местные осложнения (например, стрептадермия), сопровождающиеся образованием рубцов на коже.
Среди других серьезных проявлений встречается пневмония (чаще у взрослых), редко – синдром врожденной ветряной оспы (вызванный ветрянкой, перенесенной в течение первых 20 недель беременности) и перинатальная ветряная оспа новорожденных, матери которых заболевают ветрянкой в период за 5 дней до и 48 часов после родов. У больных с иммунодефицитами, включая ВИЧ-инфекцию, ветряная оспа протекает в тяжелой форме. Ветряная оспа в тяжелой форме и смертные случаи также могут иметь место у детей, принимающих стероидные гормоны для лечения астмы. В целом, осложнения и смертельные исходы при ветряной оспе чаще наблюдаются среди взрослых, чем у детей.
У 10-20% переболевших вирус ветряной оспы пожизненно остается в нервных ганглиях и в дальнейшем вызывает другое заболевание, которое может проявиться в более старшем возрасте – опоясывающий лишай или герпес (Herpes zoster). Опоясывающий герпес характеризуется затяжными и мучительными невралгическими болями, а также имеет ряд осложнений в виде поражений нервной системы и внутренних органов – параличей, нарушения зрения. Люди с опоясывающим герпесом могут быть источником заражения ветряной оспой.
Смертность
Показатель летальности (число смертей на 100 000 случаев) среди здоровых взрослых в 30-40 раз выше, чем среди детей в возрасте 5-9 лет. Смертность – 1 на 60 000 случаев.
Лечение
Лечение ветряной оспы, в основном, сводится к предотвращению бактериальных осложнений. Во избежание распространения вируса необходимо тщательно соблюдать правила гигиены, включающие ежедневный душ и подстригание ногтей у маленьких детей (для предотвращения расчесывания и разрушения пузырьков сыпи).
Применение антивирусных средств во время лечения, таких как ацикловир, является оправданным только для недоношенных детей, пациентов с нарушениями иммунной системы и взрослых (в связи с большей тяжестью течения инфекции). Традиционное средство "лечения" ветряной оспы – "зеленка" – не является сколь-либо эффективным средством, гораздо эффективнее ванны и ванночки с небольшим добавлением соды, антигистаминные средства и обезболивающие мази для снятия зуда.
Эффективность вакцинации
Помимо вакцинации, нет никаких контрмер по борьбе с распространением ветряной оспы или частотой опоясывающего лишая в восприимчивой к инфекции популяции. Иммуноглобулин ветряной оспы – зостера и лекарства против герпеса стоят очень дорого и, в основном, применяются для профилактики уже после контакта с инфекцией или для лечения ветряной оспы у людей с высоким риском развития тяжелой формы заболевания. По причине крайней контагиозности ветрянки в мире заболевают почти все дети или молодые взрослые. Каждый год с 1990 по 1994 г., до того, как появилась вакцина против ветряной оспы, в США регистрировалось около 4 миллионов случаев заболевания. Из этого числа приблизительно 10,000 заболевших нуждались в госпитализации и 100 больных умирали.
Вакцины против ветряной оспы, полученные с использованием штамма Ока вируса VZV, имеются на рынке с 1994 года. Положительные результаты относительно безопасности, эффективности и анализа эффективности затрат подтвердили обоснованность их внедрения в программы детской иммунизации ряда индустриально развитых стран. После наблюдения за исследуемыми группами населения в течение 20 лет в Японии и 10 лет в США более 90% иммунокомпетентных лиц, вакцинированных в детстве, все еще имели защиту от ветряной оспы.
В ответ на вакцинацию около 95% детей вырабатывают антитела, и 70-90% будут защищены от инфекции, по меньшей мере, на 7-10 лет после вакцинации. Согласно данным японских исследователей (Япония – первая страна, в которой была зарегистрирована вакцина), иммунитет против ветрянки длится 10-20 лет. Можно с уверенностью говорить о том, что циркулирующий вирус способствует "ревакцинации" привитых, увеличивая длительность иммунитета.
Исследования показывают, что может быть эффективна и экстренная вакцинация – когда вакцина вводится в течение 96 часов (предпочтительно 72 часов) с момента контакта с VZV, можно ожидать, по крайней мере, 90%-ную защитную эффективность. Лечение от ветряной оспы лицам, получивших вакцину, протекает значительно легче, чем у не привитых.
Вакцины
Имеющиеся на данный момент на рынке вакцины против ветряной оспы получены с использованием так называемого штамма VZV Ока, который был модифицирован посредством последовательного воспроизводства в различных клеточных культурах. Разные составы таких живых, аттенуированных вакцин прошли тщательные испытания и были одобрены для применения в Японии, Республике Корея, США, а также ряде стран Европы. Некоторые вакцины одобрены для применения в возрасте от 9 месяцев и старше.
С точки зрения логистики и эпидемиологической ситуации, оптимальным возрастом для вакцинации против ветряной оспы является 12-24 месяца. В Японии и нескольких других странах одна доза вакцины считается достаточной, вне зависимости от возраста. В США 2 дозы вакцины, вводимые с 4-8-недельным интервалом, рекомендованы для подростков и взрослых, среди которых у 78% сероконверсия наблюдалась после первой дозы и у 99% после второй дозы вакцины.
Согласно современному календарю прививок США дети получают 2 дозы вакцины (1-ю дозу – в 12 месяцев, 2-ю - в 6 лет).
Последние эпидемии
Заболеваемость ветряной оспой распространена повсеместно во всех странах мира. В России отмечается ежегодный рост числа заболеваний этой инфекции. С 1998 по 2007 г. заболеваемость ветрянкой увеличивалась в 1,8 раза ежегодно, каждый год регистрируется 500–700 тыс. случаев ветряной оспы.
Интересен такой факт: вакцина против ветряной оспы стала доступна в Российской Федерации в 2009 году. С конца 2013 по 2015 год был перерыв в поставках вакцины в нашу страну. По данным Роспотребнадзора, в 2015 году был отмечен рост заболеваемости ветрянкой по сравнению с 2014 годом на 16%.
Исторические сведения и интересные факты
Впервые ветряная оспа была описана в середине XVI века в Италии врачами Vidus-Vidius и Ingranus. Длительное время ветряная оспа не признавалась самостоятельным заболеванием и считалась разновидностью натуральной оспы. После того как в 1911 г. в содержимом ветряночных пузырьков был обнаружен возбудитель ветряной оспы, заболевание стали считать отдельной нозологической формой. Сам вирус был выделен лишь в 1958 г. Вирус ветряной оспы поражает только человека, единственным резервуаром инфекции является также человек.
Читайте также:


