Боль как симптом инфекционных заболеваний
Чтобы не привезти экзотические инфекции надо подготовиться к отдыху в странах с жарким климатом. Какие инфекционные заболевания чаще всего встречаются в странах с жарким климатом?
Наиболее распространенные инфекционные болезни- это желтая лихорадка, лихорадка Денге, лихорадка Западного Нила, брюшной тиф, холера и малярия. Тропические болезни коварны, они часто маскируются под обычную простуду, расстройство кишечника и даже аллергию. Завозные случаи тропических болезней стали регистрироваться и в Липецкой области, так в 2013 году - лихорадка Денге и лихорадка Западного Нила.
Лихорадка Денге — это вирусная инфекция, которая поражает всех: и детей раннего возраста, и взрослых. Источником заболевания является зараженный человек, обезьяны, летучие мыши, а переносчики - комары. Симптомы заболевания схожи с симптомами гриппа и проявляются в среднем через 4-7 дней после укуса комара. У больного поднимается температура до 38-40°С, появляются головная боль, боль в глазных яблоках, в мышцах, в суставах, пояснице, увеличиваются лимфатические узлы. Характерный симптом для лихорадки Денге - геморрагическая сыпь на туловище и на конечностях. Тяжелая форма заболевания протекает с внутрикожными кровоизлияниями, желудочно-кишечными кровотечениями. Это требует незамедлительной медицинской помощи. Лихорадку Денге можно привезти из Тайланда, Китая, Индии, Вьетнама, Индонезии, Египта, Сингапура.
Желтая лихорадка - источником инфекции являются обезьяны, сумчатые грызуны, насекомоядные, также человек может заразиться, как и в предыдущем случае, от укуса комара, но при отсутствии переносчика больной человек неопасен для окружающих. Через 3-6 дней (реже через 9-10 дней) после укуса комара появляются первые симптомы болезни: температура тела поднимается до 40°С. головная боль, ломота в теле, возможны рвота, бред, галлюцинации и нарушение сознания. Особенно страдают почки (снижается количество суточной мочи), сердце (нарушается сердечная деятельность), печень и селезенка (развивается желтуха и печеночная недостаточность). При поездке в страну, неблагополучную по желтой лихорадке, путешественник должен быть привит против желтой лихорадки за 6 недель до отъезда, лица, получившие вакцинацию от желтой лихорадки получают на руки международное свидетельство. Страны, неблагополучные по желтой лихорадки - Египет, Тайланд, Мальдивы, Тунис, Бразилия, Мали, Судан, Аргентина.
Лихорадка Западного Нила (ЛЗН) - это вирусная инфекция, протекающая у человека с температурой 38-40°С, с развитием воспалительных изменений в оболочках мозга (менингита) и веществе головного мозга (менингоэнцефалита). Симптомы: высокая температура, головная боль, с локализацией в области лба и глазных яблок, боли в мышцах. У 50% больных имеются признаки поражения нервной системы: на фоне головной боли повторная рвота, не приносящая больному облегчение, рассеянная неврологическая симптоматика. Страны, неблагополучные по Лихорадке Западного Нила-страны Африки и Азии, Израиль, Египет, Италия, Венгрия, Болгария, Румыния.
В Российской Федерации: Астраханская, Волгоградская, Ростовская, Воронежская, Саратовская области, Ставропольский край.
Холера — это бактериальная инфекция, протекающая с диареей и, как следствие, - обезвоживание организма. Есть три пути заражения: водный - использование для питья не обеззараженной воды, купание в неразрешенных открытых водоемах; пищевой - использование в пищу продуктов с недостаточной термической обработкой, употребление рыбы, креветок, раков, крабов и т. д.; контактно-бытовой - контакт с больным диареей. Результатом заболевания являются потеря жидкости и солей, что приводит к обезвоживанию и таким клиническим проявлениям как: низкое артериальное давление, сокращение выделительной функции почек и развитие почечной недостаточности. Страны, неблагополучные по холере: Индия, Нигерия, Куба, Гаити, Доминиканская Республика.
Малярия - это тяжелое заболевание, протекающее с высокой температурой до 40°С, ознобами, головной болью, болями в мышцах, увеличением в размерах печени и селезенки. Источник заражения - больной человек или паразитоноситель, а переносчиком этой тропической болезни являются комары.
- принимать противомалярийный препарат за неделю до въезда в страну, не благополучную по малярии, в течении всего срока пребывания и в течении 4 недель после выезда из опасной зоны.
- зная симптомы болезни и при внезапном появлении температуры и других выше изложенных проявлений немедленно обратиться к врачу, сообщив ему в какой стране вы побывали, так как малярия может развиться через год после возвращения из путешествия, даже если и проводилась профилактика противомалярийными препаратами.
- необходимо помнить, что малярия способна привести к смерти менее чем за 48 часов после появления первых симптомов.
Малярия регистрируется в Афганистане, Бразилии, Индии, Вьетнаме, Таиланде, Доминиканской Республике, Мексике, Объединенных Арабских Эмиратах.
Брюшной тиф - распространен в странах Африки, в Индии. Заразиться можно через воду или продукты питания. Первые симптомы – это высокая температура, сыпь на коже, поражается кишечник, коварство заболевания в его осложнениях.
Специфическая защита от брюшного тифа - это вакцинация, необходимо сделать 1 инъекцию за 2 недели до поездки. Иммунитет вырабатывается через 1-2 недели и сохраняется в течение 5 лет.
В Индии, Таиланде, странах Африки распространены гельминтозы. Заражение происходит не только через пищу и грязные руки, но и через кожу – при хождении по земле или песку, или по водоемам. Рекомендуется ношение специальной обуви при купании и хождении в прибрежной полосе.
Что необходимо сделать для того, чтобы избежать этих страшных заболеваний?
Перед поездкой в страны с тропическим климатом необходимо обратиться к врачу и получить медицинскую консультацию об эпидемиологическом состоянии страны, которую вы планируете посетить, есть ли опасность заражения и какими заболеваниями.
Главный внештатный специалист по инфекционным болезням у детей
управления здравоохранения Липецкой области,
заведующая отделением № 1

Еще в конце ХІХ века отечественные ученые стали исследовать природу головных болевых ощущений, возникающих в голове. Именно тогда появились первые научные труды, посвященные анализу головных болей. Ученые отметили, что во многом на протекание недуга влияют индивидуальные анатомические особенности каждого организма. По их мнению, болевое состояние замечено не только в мягких частях головы и в многочисленном плетении нервов, а и в составляющих частях черепной коробки и лицевых костях.
Вопиющим фактором для возникновения головной боли являются травмы головного мозга. Природа недуга в некоторых случаях кроется и при нарушениях работы остальных систем и функциональных возможностей организма. Головная боль требует особого подхода к диагностике – лечащий врач внимательно изучает симптомы и затем назначает лечение.
Вероятные причины головной боли
Каждый человек, хотя бы раз в жизни, прочувствовал дискомфорт, возникающий в связи с головной болью. Плохое самочувствие, связанное с данным недугом, появляется в комплексе с острыми респираторными простудами, вирусными инфекциями и гриппом.
Источниками головной боли выступают:
- метеозависимость (реакция на перемены в погодных условиях);
- сбой режима сна;
- стрессовое состояние;
- переедание и отсутствие аппетита;
- длительное пребывание организма в жаркой среде;
- переохлаждение;
- чрезмерная физическая нагрузка;
- плохие привычки (курение или злоупотребление алкоголем).
Другие, не менее важные, провокаторы головной боли – кислородное голодание мозга и его оболочек, патологические отклонения шеи или головы. Как правило, спазмы головы служат во многих случаях единственным явным симптомом других недугов.
Раздражение рецептора мозговой оболочки связано с раздражением вегетативной системы головного мозга и нескольких видов нервов (тройничный, блуждающий, языкоглоточный, кожный), спинномозгового корешка в области шеи и лицевых мышц. Сбой работы нервных окончаний, раздражение нервно-сосудистой системы черепа приводит к проявлению очень сильных головных болей.
Факторы, вызывающие боль в голове, бывают разной природы и проявлений, продолжительности и частотности. Недуг может настигнуть человека в разных областях головы: затылок, виски или темя. Головная боль иногда возникает сама по себе, в других случаях дополняется другими симптомами плохого самочувствия. Головная боль часто сопровождается с потерей сознания, тошнотой, рвотой, скачками артериального давления. Проблемы со зрением также напрямую связаны с этим недугом. Для постановки точного диагноза врачу следует учесть, где локализуется головная боль, ее продолжительность, сопровождающие симптомы и повторяемость, чтобы назначить эффективное лечение.
С головной болью от случая к случаю сталкивается абсолютно здоровые люди. Если кратковременный приступ приобрел большую интенсивность, повторяемость, однотипность, нужно обратится к врачу за консультацией. Такое состояние сигнализирует вас об наличии серьезного заболевания.
Международная классификация головной боли
- вследствие физического напряжения;
- из-за внешнего сдавливания головы;
- кластерная;
- при мигрени;
- после усиленной сексуальной активности;
- без структурного поражения тканей головного мозга;
- вытекающая с черепно-мозговых повреждений головы;
- в результате вегетативно-сосудистых болезней,
- в связи с приемом/отменой употребления медикаментозных препаратов;
- как симптом болезни внутричерепных структур;
- при бактериальных инфекциях;
- вследствие нарушений метаболического характера;
- из-за патологии черепных нервных сплетений.
Если сильная головная боль выступает симптомом другого заболевания – это вторичный недуг. Он дополняет проблемы, связанные с травмами, внутричерепными заболеваниями, инфекциями, интоксикациями, метаболическими нарушениями, нездоровыми сосудами. Головная боль может проявиться из-за опасных для жизни больного недугов (при менингите, опухолях мозга, субарахноидальных кровоизлияниях, инсультах). Вторичную боль головы вызывает злоупотребление напитков, содержащих кофеин, и отказ от приема обезболивающих лекарств. Часто врачи диагностирую гибридный тип болевого синдрома: перенапряжение плюс вторичный симптом в виде мигрени.
Головная боль как симптом других недугов
При болезнях сосудов головная боль служит ключевым симптомом. Учитывайте это для своевременной диагностики вегето-сосудистой дистонии, гипертонической болезни, транзиторной ишемической атаки, субарахноидального кровоизлияния, внутримозговой гематомы, сосудистой мальформации, дисциркуляции вен, артериита, инсульта.
При вегето-сосудистой дистонии головная боль сопровождается потерей сознания, тошнотой, скачками артериального давления, расстройствами невротического характера. Смена климата или нервные напряжения, эмоциональный упадок могут обострить симптом.
Гипертония вызывает болевые спазмы с шумом в ушах, мельтешением в глазах, тошнотой, болью в области сердца. Часто болит голова в зоне затылка.
Венозная дисфункция дополняется головной болью в определенные часы суток – утром и вечером. Симптом дополняют ощущения тяжести и давления, боль приобретает тупой и двусторонний характер.
Если вы почувствовали резкую интенсивную боль – это может быть признаком острого инсульта. Сильная боль с пульсацией возле виска говорит о проявлении у вас височного артериита. Проблемы с сосудами также сопровождаются болью в голове и нарушением мышления.
Некоторые травмы головы вызывают боль в голове. К примеру, острое поражение черепно-мозговой структуры головы всегда вызывает этот симптом, с учетом интенсивности и тяжести. Невыносимая боль сопровождается тошнотой и рвотой. Гематомы вызывают отсроченные спазмы в очагах возникновения.
Головная боль всегда служит ключевым симптомом разных видов инфекций (менингита, энцефалита и простуды). Дополняется повешением температуры тела, тяжестью в голове, чувством сдавления глаз и ушей, тошнотой и рвотой при острой инфекции.
Ноющие болезненные ощущения возникают в голове из-за спектра заболеваний глаз: глаукомы, косоглазия, нарушения рефрекации. Тупая боль в голове с внутриглазным дискомфортом, чувством тяжести может доставить немало проблем пациенту.
Болезни уха и придатков пазух носа, зубов также сопровождаются головными спазмами. Центр болевых ощущений будет располагаться в зоне воспалительного процесса.
Невралгия черепных нервов также сопровождается болью в голове. Приступы бывают довольно сильными, с режущим покалыванием. Возникают только в процессе чистки зубов, во время общения, пережевывания пищи, при контакте с холодной пищей. Между этими манипуляциями приступы отступают.
Различные патологии шейного отдела позвоночника также не обходятся без головной боли.
Дегенеративно-дистрофическая болезнь, дискогенные корешковые симптомы, нестабильность позвонков вызывают спазмы в затылке и темени головы, в области шеи. Боль бывает тяжелой, тупой и длительной. Проявляется во время поворота головы и наклоне ее вперед.
Онкологические недуги, почечная недостаточность и диабет.
При онкологических заболеваниях, почечной недостаточности и сахарном диабете боль в голове служит сигналом метаболического дисбаланса.
Головные боли при болезнях инфекционного характера
Простудные вирусы и прочие инфекционные заболевания сопровождаются губительным воздействием токсинов от жизнедеятельности микробов. Это вызывает головную боль на фоне высокой температуры, ломоты в теле, озноба, проблем со зрением. Победить головную боль можно с помощью противопростудных лекарственных препаратов с жаропонижающим действием.
Усиленные спазмы в голове при простуде могут быть признаком очень серьезного заболевания под названием менингит. Своевременное диагностирование менингококковой инфекции поможет избежать с поражения мозговых оболочек с летальным исходом. Некоторые формы менингита могут привести к смерти больного в течении всего нескольких часов.
Обследование больного
При головной боли пациент должен пройти большое количество исследований у разных специалистов: посетить терапевта, офтальмолога, невролога, нейрохирурга и даже инфекциониста при потребности. Полное обследование назначается с учетом индивидуальной ситуации каждого больного. Основа диагностики:
- доплерография;
- электроэнцефалография;
- компьютерная томография головы;
- обследование щитовидки;
- осмотр шейного отдела позвоночника.
Больному также нужно сдать некоторые анализы: общий анализ крови и на сахар, липидограмму.
Головная боль - лечение
Терапию для устранения головной боли назначает лечащий врач. Результаты полной диагностики организма подскажут точный диагноз для подбора действенного метода устранения сильной головной боли. Чтобы головная боль не проявлялась у пациента настолько сильно, внимательно изучаются симптомы и только тогда подбирается индивидуальное лечение. На метод влияют несколько факторов:
- тип;
- тяжесть проявления недуга;
- дополнительные нюансы (например, возраст и наличие других болезней).
Пресечение острой боли возможно при приеме лекарств группы аналгетиков (ибупрофен, парацетамол) и комбинированные лекарства, содержащие кофеин и спазмолитики (пенталгин, панадол, ношпалгин, солпадеин, имет). Эффективно проявили себя в лечении острых проявлений головной боли разнообразные капсулы, шипучки в виде таблеток и саше с растворимыми порошками. Их можно принимать самостоятельно короткое время, длительных прием чреват привыканием к таким лекарствам. Обязательно проконсультируйтесь с лечащим врачом для выяснения причины возникновения болевого синдрома, чтобы затем устранить их.
Курс лечения головной боли состоит из элементов физиотерапии:
- процедуры электрофореза;
- дарсонвализация, включая дополнительно шейно-воротниковую зону;
- иглоукалывание;
- массаж;
- процедуры в воде.
Не менее благоприятно влияет пребывание в санатории курортного типа.
Лекарственная терапия включает прием:
- габапентинов;
- вальпроатов;
- миорелаксантов;
- седативных препаратов;
- витамина В;
- диуретиков;
- венотоников;
- антиоксидантов;
- сосудистых лекарств;
- нейропротекторов.
Каждый врач после постановки правильного диагноза назначит индивидуальное лечение головной боли. Прислушивайтесь к его разъяснениям как пользоваться препаратами для профилактики и для устранения резкой и внезапной боли.
Не забывайте, что самолечение при частых головных болях только навредит вашему организму. Причиной ухудшения состояния может послужить наличие опухоли в голове, в этом случае лечебные таблетки не могут выступать панацеей – понадобится хирургическая операция. Чрезмерный прием обезболивающих препаратов губительно сказывается на функциональности ЖКТ, печени и почек.
Пример консультации специалиста с пациентом
Пациент: Что представляет собой абузусная головная боль?
Врач: Абузусная головная боль – это спазмы, которые появляются вследствие частого и хронического приема препаратов с обезболивающим эффектом (аспирин, противовоспалительные лекарства нетероидной группы, эрготамины и барбитураты). Организм быстро привыкает к лекарствам, которые пациент употребляет хронически – болевые ощущение утоляются с меньшей скоростью. Больному приходится постепенно увеличивать дозу лекарства, но эффект от этого не улучшается. Обычная головная боль переходит в абузусную форму – может беспокоить человека на протяжении двух недель в месяц. Если отменить прием обезболивающих препаратов, то спазмы усилятся и затем прекратятся приблизительно через четыре недели после окончательного отказа от лекарства. Для эффективности лечения недуга отменяется применение того или иного препарата в амбулаторных или стационарных условиях. Взамен подбираются симптоматические лекарства для снятия побочных эффектов. Специалисты не рекомендуют злоупотреблять такими препаратами в целях профилактики.
Пациент: как подавить болевые ощущения в голове при простуде?
Врач: с этим поможет прием быстрорастворимых порошковых лекарств (к примеру, фервекс, колдрекс и солпаденин). Также помогает натирание области висков и лба свежим разрезанным лимоном. Улучшают состояние поливитаминные комплексы, которые можно приобрести в аптеке без рецепта, и отвар из боярышника.
Пациент: чем опасны некоторые проявления головной боли?
Врач: в особенности наиболее опасной считается боль в голове, которая сопровождается тошнотой и рвотой. Особенно должна насторожить рвота, после окончания которой не стает легче в области головы и в организме в целом. Также стоит обратить внимание на следующие нюансы:
- если спазмы не уменьшаются после употребления жаропонижающих, обезболивающих средств и лекарств анальгетического действия;
- когда вследствие головной боли дополняется неприятными ощущениями в шее и это затрудняет поднятие головы в положении лежа с подушки;
- если болевой синдром сопровождался потерей сознания или галлюциногенными видениями;
- появление сыпи при менингококковой инфекции (таким образом происходит кровоизлияние в кожу). Мелкие пятна на ягодицах, области живота, голени и в других частях тела приобретают темно-красный цвет, сыпь не выступает на уровнем верхнего слоя кожи и не белеет, когда надавить на нее пальцем.
Пациент: как лечить особую головную боль, такую как мигрень?
Врач: в лечении мигрени и кластерных болей применяются специфические препараты, действующие на особые серотониновые рецепторы в мозге. Облегчить приступы помогут и народные методы – прикладывание холодной повязки к голове, массаж и мануальное воздействие на биологически активные точки.
Пациент: каким образом условия сна влияют на боль в голове, может ли сон спровоцировать ее появление?
Врач: нужно следить за режимом сна, но не пересыпать. У многих людей боль в зоне головы утоляется ночным отдыхом организма, особенно после длительных физических и умственных нагрузках. Однако, если регулярно пересыпать утром – возникает угроза продолжительности головной боли после пробуждения. Если человеку не привычно спать днем, не стоит себя насильно заставлять и злоупотреблять этой привычкой. Продолжительный дневной сон может привести к мигрени. Нужно пробовать спать на спине. Неудобная поза вызывает спазмиование мышц шеи и провоцирует головную боль.
Тябут Тамара Дмитриевна, профессор кафедры кардиологии и ревматологии Бел МАПО, доктор медицинских наук
Год здоровья. Прочитай и передай другому
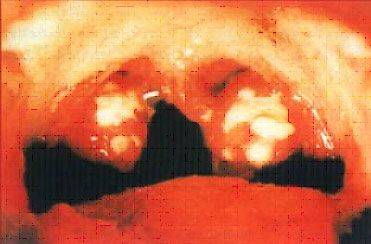
Тонзиллит, вызванный бета-гемолитическим стрептококком.
При наличии хронического тонзиллита в лакунах скапливается большое количество гноя, состоящего из погибших микробов, белых кровяных телец - лейкоцитов, других клеток (гнойно-казеозные пробки). В гнойном содержимом лакун размножаются болезнетворные микробы. Продукты жизнедеятельности микробов из миндалин попадают в кровь и приводят к развитию тонзиллогенной интоксикация, проявляющейся утомляемостью, болями в мышцах и суставах, головными болями, снижением настроения, субфебрилитетом. Миндалины превращаются в хранилище инфекционных агентов, откуда они могут распространяться по организму и быть причиной воспалительных процессов. Частые болезни еще более ослабляют иммунитет, что приводит к дальнейшему развитию тонзиллита. Так формируется порочный круг заболевания.
Хронический тонзиллит опасен осложнениями, связанными с распространением инфекции по организму. К ним относятся паратонзиллярные абсцессы, ·поражение сердца (тонзилогенная миокардиодистрофия, острая ревматическая лихорадка), сосудов, почек.
Тонзиллогенная миокардиодистрофия относится к часто развивающимся, но гораздо реже диагностируемым поражениям сердечной мышцы при хроническим тонзиллите. Она вызывается токсинами бактерий, находящихся в миндалинах, и продуктами местного воспаления и распада тканей.
Клинические признаки тонзиллогенной дистрофии миокарда обусловлены нарушением деятельности вегетативной нервной системы (вегетативной дисфункцией) и нарушением различных видов обмена в сердечной мышце (электролитного, белкового), следствием которых является нарушение образования энергии в сердечной мышце. На ранних этапах развития тонзилогенная миокардиодистрофия проявляется высокой частотой сердечных сокращений - тахикардией, перебоями в работе сердца - экстрасистолией, одышкой при интенсивных физических нагрузках, нарушением общего самочувствия больных. При поздней диагностике появляются признаки сердечной недостаточности, уменьшается объем нагрузки, вызывающей одышку, появляются более тяжелые нарушения ритма и проводимости. При своевременной диагностике и лечении внесердечного фактора - хронического тонзиллита, вызвавшего перечисленные изменения в сердечной мышце, они обратимы и постепенно структура и функции сердечной мышцы
восстанавливаются.
Наибольшую опасность для прогноза и качества жизни пациентов представляет поражение сердца при острой ревматической лихорадке.
Острая ревматическая лихорадка (ОРЛ) - постинфекционное осложнение тонзиллита (ангины) или фарингита, вызванных бета - гемолитическим стрептококком группы А, в виде системного воспалительного заболевания соединительной ткани с преимущественной локализацией патологического процесса в сердечно-сосудистой системе (кардит), суставах (мигрирующий полиартрит), мозге (хорея) и коже (кольцевидная эритема, ревматические узелки), развивающегося у предрасположенных лиц, главным образом молодого возраста (7-15 лет). В Российской Федерации и в РБ заболеваемость ревматической лихорадкой составляет от 0,2 до 0,6 случаев на 1000 детского населения. Первичная заболеваемость ОРЛ в России в начале ХХI века составила 0,027 случая на 1000 населения. Частота впервые выявленной хронической ревматической болезни сердца (ХРБС), которая включает пороки сердца и специфические изменения клапанов (краевой фиброз), выявляемые при ультразвуковом исследовании сердца - 0,097случаев на 1000 населения, в том числе ревматических пороков сердца - 0,076 случаев на 1000 взрослого населения. Имеющиеся статистические различия между частотой первичной заболеваемости острой ревматической лихорадкой и хронической ревматической болезнью сердца свидетельствует о наличии большого количества не диагностированных острых форм болезни.
Временной интервал между перенесенным острым стрептококковым тонзиллитом, фарингитом, обострением хронического тонзиллита и возникновением проявлений острой ревматической лихорадки составляет 3-4 недели. При острой ревматической лихорадке могут поражаться все структуры сердца - эндокард, миокард, перикард. Поражение миокарда (мышцы сердца) встречается всегда. Проявлениями поражения сердца могут быть сердцебиение, одышка, связанная с физической нагрузкой или в покое, боли в области сердца ноющего характера, которые в отличие о стенокардии не имеют четкой связи с физической нагрузкой и могут сохраняться длительный период времени, сердцебиение, перебои в работе сердца, приступообразные нарушения ритма - мерцательная аритмия, трепетание предсердий. Обычно поражение сердца сочетается с суставным синдромом по типу артралгий - болей в крупных суставах (коленных, плечевых, голеностопных, локтевых) или артрита (воспаления) этих же суставов. Для воспаления суставов характерны боль, изменения формы сустава, вызванные отеком, покраснение кожи в области пораженного сустава, местное повышение температуры и нарушение функции сустава в виде ограничения объема движений. Мелкие суставы поражаются гораздо реже. Воспалительный процесс в суставах носит мигрирующий характер и быстро проходит на фоне правильного лечения. Поражение сердца и суставов обычно сопровождается повышением температуры тела, слабостью потливостью, нарушением трудоспособности. У части пациентов встречаются поражения нервной системы, кожные сыпи по типу кольцевидной эритемы и подкожные ревматические узелки.
Для постановки диагноза острой ревматической лихорадки существуют диагностические критерии, которые включают клинические, лабораторные и инструментальные данные, а также информацию о перенесенной инфекции, вызванной бета-гемолитическим стрептококком группы А, его ревматогенными штаммами. Своевременно поставленный диагноз позволяет добиться выздоровления больного при проведении терапии антибиотиками, глюкокортикоидными гормонами, нестероидным противовоспалительными препаратами. Однако, при поздно начатом лечении, несоблюдении пациентами двигательного режима, наличии генетической предрасположенности, не санированной очаговой инфекции (декомпенсированный тонзиллит, кариес) исходом острой ревматической лихорадки может быть хроническая ревматическая болезнь сердца с пороком сердца или без него. Порок сердца возникает как исход воспалительного поражения клапанов сердца. Наличие порока сердца ревматической этиологии требует отнесения пациента к группе высокого риска развития инфекционного эндокардита, наиболее тяжелой формы поражения сердца, связанного с инфекционными агентами.
Острая ревматическая лихорадка относится к заболевания, при которых профилактика имеет важное значение для снижения как первичной заболеваемости, так и повторных эпизодов болезни (повторная острая ревматическая лихорадка).
Первичная профилактика имеет своей целью снижение первичной заболеваемости и включает комплекс медико-санитарных и гигиенических мероприятий, а так же адекватное лечение инфекций, вызванных бета-гемолитическим стрептококком группы А. Первое направление включает мероприятия по закаливанию, знакомство с гигиеническими навыками, санацию хронических очагов инфекции, в первую очередь - хронического тонзиллита и кариеса. Миндалины тщательно санируют повторными полосканиями и промываниями растворами антибактериальных средств, вакуум-аспирацией патологического содержимого лакун. Если это не дает желаемого результата обсуждается вопрос хирургического лечения - удаления миндалин. В каждом конкретном случае выбор тактики лечения определяет врач отоларинголог и терапевт, кардиолог или ревматолог.
Адекватное лечение ангины и фарингита направлено на подавление роста и размножения стрептококка в организме при развитии стрептококкового фарингита, ангины, тонзиллита. Основу лечения составляет антибиотикотерапия в сочетании с противовоспалительными средствами, которые должны проводиться не менее 10 дней с обязательным контролем общего анализа крови, мочи, а по показаниям биохимического анализа крови при возникновении признаков болезни, при окончании лечения и через месяц от появления первых признаков болезни. Лабораторное исследование, проведенное в эти сроки, позволяет правильно поставить диагноз, определить эффективность лечения, и что самое главное, не пропустить начало развития осложнения в виде острой ревматической лихорадки.
Вторичная профилактика имеет своей целью предупреждение развития повторной острой ревматической лихорадки и прогрессирования заболевания у лиц, перенесших ОРЛ. Она проводится у пациентов, не имеющих аллергии к препаратам пенициллинового ряда. Лекарственным средством, используемым для профилактики у взрослых является бензатинбензилпенициллин (экстенциллин, ретарпен) в дозе 2 400 000 ЕД 1 раз в 3 недели внутримышечно. Профилактические режимы зависят от возраста пациента и исхода острой ревматической лихорадки. В соответствии с рекомендациями Ассоциации ревматологов России вторичная профилактика включает следующие режимы:
Наиболее тяжелым и прогностически неблагоприятным заболеванием сердца, связанным с инфекцией считается инфекционный эндокардит - заболевание, характеризующееся развитием воспалительного процесса на клапанном или пристеночном эндокарде, включающее поражение крупных внутригрудных сосудов, отходящих от сердца, возникающее вследствие воздействия микробной инфекции. Наиболее часто это различные бактерии- стрептококки, стафилококки, энтерококки, кишечная палочка, синегнойная палочка и многие другие. Описано 119 различных возбудителей, приводящих к развитию заболевания.
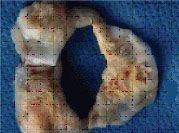
Аортальный клапан
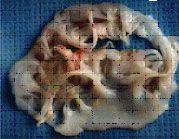
Митральный клапан
Так выглядят клапаны сердца при развитии инфекционного эндокардита.
Наложения из микробов, клеток крови нарушают их функцию,
разрушают клапан и зачастую требуют экстренного хирургического лечения.
Распространенность инфекционного эндокардита в начале 21 века составляла 2- 4 случая на 100 000 населения в год. Отмечается повсеместный рост заболеваемости, наиболее выраженный в старших возрастных группах и составляющий 14, 5 случая на 100 000 населения в возрасте 70-80 лет. Диагностика заболевания сложна. При первом обращении к врачу диагноз ставится только у 19 - 34,2% больных. Средний срок от первичного обращения до постановки диагноза составляет не менее 1,5 - 2 месяцев.
Выделяют группу больных с высоким риском развития инфекционного эндокардита, в которую входят:
- пациенты с ранее перенесенным инфекционным эндокардитом,
- пациенты с протезированными клапанами сердца,
- пациенты с синими врожденными пороками,
- пациенты после хирургических операций на аорте, легочных сосудах
- пациенты с приобретенными пороками сердца, в первую очередь ревматической этиологии (ХРБС).
Кроме этого выделена группа умеренного (промежуточного) риска, объединяющая пациентов со следующими заболеваниями:
- Пролапс митрального клапана, обусловленный миксоматозной дегенерацией или другими причинами с регургитацией 2-3 степени или пролапсы нескольких клапанов
- Нецианотичные врожденные пороки сердца (исключая вторичный ДМПП)
- Бикуспидальный (двухстворчатый)аортальный клапан
- Гипертрофическая кардиомиопатия (идиопатический гипертрофический субаортальный стеноз).
Установлено, что для развития инфекционного эндокардита необходимо попадание возбудителя в кровь. Наиболее частой причиной этого могут быть стоматологические манипуляции, сопровождающиеся повреждением десны и кровоточивостью. При наличии кариеса или заболеваний десен, бактериемия (наличие возбудителя в крови) может возникать достаточно часто.
Читайте также:


