Первая медицинская помощь при особо опасной инфекции

Особо опасные инфекции (ООИ) или инфекционные заболевания — болезни, которым свойственна высокая степень заражаемости. Они внезапно появляются и быстро распространяются, отличаются тяжелой клинической картиной и высокой степенью летальности.
К особо опасным инфекциям относят условную группу острых заразных болезней человека, которые соответствуют двум характеристикам:
- могут появиться внезапно, быстро и массово распространиться;
- тяжело протекают и предполагают высокую летальность.
Список ООИ впервые был представлен на 22-й сессии Всемирной Организации Здравоохранения (ВОЗ) 26 июля 1969 года. Помимо перечня, ассамблея также установила Международные медико-санитарные правила (ММСП). Они были обновлены в 2005 году на 58-й сессии ВОЗ. Согласно новым поправкам, ассамблея имеет права делать выводы о состоянии с теми или иными болезнями в стране и по официальным отчетам государства, и по сообщениям из СМИ.

ВОЗ получила значительные полномочия по медицинскому регулированию инфекционной заболеваемости, спровоцированной ООИ.
Перечень ООИ
Всемирной Организацией Здравоохранения был составлен целый список из более ста болезней, способных быстро и массово распространяться среди населения. Изначально, по данным на 1969 год, в этот список входило всего 3 заболевания:
Однако позднее список был значительно расширен и все патологии, которые в него вошли, условно были разделены на 2 группы:
1. Заболевания, которые носят необычный характер и могут повлиять на здоровье населения. К ним относят:
- оспу;
- грипп человека;
- полиомиелит;
- тяжелый острый респираторный синдром.
2. Заболевания, любое проявление которых оценивается как угроза, поскольку эти инфекции способны оказывать серьезное влияние на здоровье населения и быстро распространиться в международных масштабах. Сюда же относят заболевания, которые представляют региональную или национальную проблему. К ним относят:
- холеру;
- легочную форму чумы;
- желтую лихорадку;
- геморрагические лихорадки (Ласса, Марбург, Эбола, лихорадка Западного Нила);
- лихорадку денге;
- лихорадку Рифт-Валли;
- менингококковую инфекцию.
В России к этим болезням добавлены еще две инфекции — сибирская язва и туляремия.
Все эти патологии характеризуются тяжелым протеканием, высоким риском смертности и, как правило, составляют базу для биологического оружия массового поражения.
Классификация особо опасных инфекций
Все ООИ классифицируют на три типа:
- Конвенционные заболевания. На такие инфекции распространяются международные санитарные правила. Это:
- бактериальные патологии (чума и холера);
- вирусные заболевания (оспа обезьян, геморрагические вирусные лихорадки).
- Инфекции, которые требуют международного надзора, но не подлежат проведению совместных мероприятий:
- бактериальные (сыпной и возвратный тифы, ботулизм, столбняк);
- вирусные (ВИЧ, полиомиелит, грипп, бешенство, ящур);
- протозойные (малярия).
- Не подлежат надзору ВОЗ, находятся под регионарным контролем:
- сибирская язва;
- туляремия;
- бруцеллез.
Самые распространенные ООИ
Наиболее часто встречаемые опасные инфекции:
Чума
Острое особо опасное заболевание, которое относится к зоонозным инфекциям. Источником и распространителем инфекции являются грызуны (в основном, крысы и мыши), а возбудителем — чумная палочка, устойчивая к условиям внешней среды. Чума передается преимущественно трансмиссивным путем через укусы блох. Уже с начала проявления болезни она протекает в острой форме и сопровождается общей интоксикацией организма.
К отличительным симптомам можно отнести:
- сильный жар (температура может подниматься до 40°С);
- невыносимая головная боль;
- язык покрывается белым налетом;
- гиперемия лица;
- бред (в запущенных случаях, когда болезнь не лечится правильным образом);
- выражение страдания и ужаса на лице;
- геморрагические высыпания.
Лечится чума антибиотиками (стрептомицином, террамицином). Легочная форма всегда заканчивается летальным исходом, так как возникает острая дыхательная недостаточность — больной погибает в течение 3-4 часов.
Холера
Острая кишечная инфекция с тяжелой клинической картиной, высоким процентом летальности и повышенной степенью распространяемости. Возбудитель — холерный вибрион. Заражение происходит в основном через зараженную воду.
- внезапный обильный понос;
- обильная рвота;
- уменьшение мочевыделения вследствие обезвоживания;
- сухость языка и слизистой оболочки рта;
- понижение температуры тела.
Успех терапии во многом зависит от своевременности поставленного диагноза. Лечение подразумевает прием антибиотиков (тетрациклина) и внутривенное обильное введение специальных растворов, чтобы восполнить дефицит воды и солей в организме больного.
Черная оспа
Одна из самых высоко заразных инфекций на планете. Относится к антропонозным инфекциям, болеют ею исключительно люди. Механизм передачи — воздушно-капельный. Источником вируса натуральной оспы считается зараженный человек. Инфекция передается и от зараженной матери плоду.
С 1977 года не зарегистрировано ни одного случая заражения оспой! Однако вирусы черной оспы до сих пор хранятся в бактериологических лабораториях США и России.
- внезапное повышение температуры тела;
- резкие боли в области поясницы и крестца;
- сыпь на внутренней поверхности бедер, нижней части живота.
Лечение оспы начинается с немедленной изоляции больного, основа терапии — гамма-глобулин.
Желтая лихорадка
Острая геморрагическая трансмиссивная инфекция. Источник — обезьяны, грызуны. Переносчиками являются комары. Распространена в странах Африки и Южной Америки.
Симптомы протекания болезни:
- покраснение кожи лица и шеи на первой стадии болезни;
- отек век и губ;
- утолщение языка;
- слезотечение;
- боль в печени и селезенке, увеличение размеров этих органов;
- покраснение сменяется желтушностью кожи и слизистых.
Если несвоевременно поставлен диагноз, самочувствие больного ухудшается с каждым днем, отмечается кровоточивость из носа, десен и желудка. Возможен летальный исход от полиорганной недостаточности. Заболевание легче предотвратить, чем лечить, поэтому проводится вакцинация населения в районах, где часты случаи патологии.
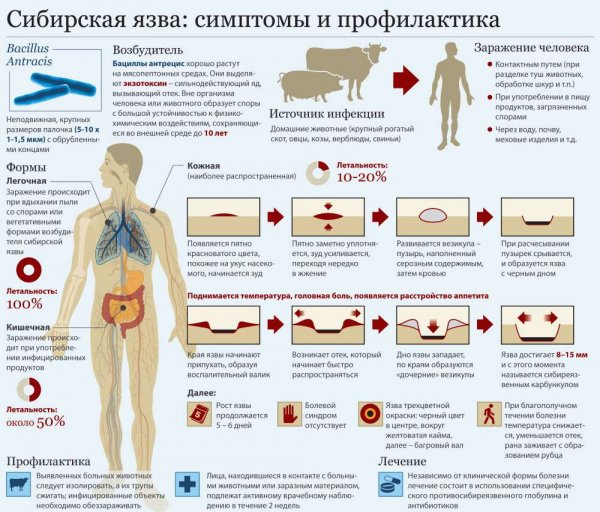
Сибирская язва
Инфекция зоонозного характера, рассматривается как оружие массового поражения. Возбудитель — неподвижная палочка-бацилла, которая обитает в почве, откуда и заражаются животные. Основным переносчиком болезни считается крупный рогатый скот. Пути заражения человека — воздушно-капельный и алиментарный. Выделяют 3 вида заболевания, отчего и будет зависеть симптоматика:
- Кожный. У больного образуется на коже пятно, которое со временем превращается в язву. Болезнь носит тяжелый характер, возможен летальный исход.
- Желудочно-кишечный. Отмечаются такие признаки: внезапное повышение температуры тела, кровавая рвота, боли в животе, кровавый понос. Как правило, данная форма носит летальный характер.
- Легочный.Протекает самым тяжелым образом. Отмечается высокая температура, кровавый кашель, нарушения в функционировании сердечно-сосудистой системы. Через несколько дней больной умирает.
Лечение заключается в приеме антибиотиков, но важнее — введение вакцины, которая препятствует заражению.
Туляремия
Бактериальная зоонозная инфекция. Источник — грызуны, крупный рогатый скот, овцы. Возбудитель — грамотрицательная палочка. Механизм проникновения в организм человека — контактный, алиментарный, аэрозольный, трансмиссивный.
- высокая температура;
- общее недомогание;
- боли в пояснице и икроножных мышцах;
- гиперемия кожи;
- поражение лимфоузлов;
- пятнистая или петехиальная сыпь.
По сравнению с другими ООИ, туляремия поддается лечению в 99% случаев.
Грипп
К перечню ООИ относят птичий грипп — тяжелую инфекцию вирусного характера. Источник инфекции — перелетные водоплавающие птицы. Человек может заболеть при неправильном уходе за зараженными птицами или при употреблении мяса зараженной птицы в пищу.
- высокая температура (может держаться до нескольких недель);
- катаральный синдром;
- вирусная пневмония, от которой и погибает больной в 80% случаев.
Карантинные инфекции
Это условная группа инфекционных заболеваний, при которой накладывают карантин той или иной степени. Она не равнозначна с ООИ, но в обе группы попадают многие инфекции, которые требуют накладывания строго государственного карантина с привлечением военных сил, чтобы ограничить передвижения потенциально зараженных людей, оградить очаги поражения и т. п. К таковым инфекциям относятся, например, оспа и легочная чума.
Стоит отметить, что в последнее время ВОЗ сделала несколько заявлений о том, что нецелесообразно накладывать строгий карантин при возникновении в той или иной стране холеры.
Методы диагностики ООИ
Выделяют следующие методы диагностики ООИ:
- Классические:
- микроскопия — изучение микроскопических объектов под микроскопом;
- полимеразная цепная реакция (ПЦР);
- реакция агглютинации (РА);
- реакция иммунофлюоресценции (РИФ, метод Кунса);
- проба с бактериофагом;
- биопроба на подопытном животном, иммунитет которого снижен искусственно.
- Ускоренные:
- индикация возбудителя;
- антигены возбудителя (АГ);
- реакция обратной пассивной гемагглютинации (РОПГА);
- реакция коагглютинации (РКА);
- иммуноферментный анализ (ИФА).

Профилактика
Профилактика ООИ проводится на самом высоком уровне, чтобы предотвратить распространение заболеваний по территории государства. В комплекс первичных профилактических мероприятий входит:
- временная изоляция зараженного с дальнейшей госпитализацией;
- постановка диагноза, созыв консилиума;
- сбор анамнеза;
- оказание больному первой помощи;
- забор материала для лабораторного исследования;
- выявление контактных лиц, их регистрация;
- временная изоляция контактных лиц до момента исключения их заражения;
- проведение текущей и заключительной дезинфекции.
В зависимости от типа инфекции, профилактические мероприятия могут различаться:
- Чума. В природных очагах распространения проводятся наблюдения за численностью грызунов, их обследование и дератизация. В прилегающих районах проводится вакцинация населения сухой живой вакциной подкожно или накожно.
- Холера. Профилактика включает в себя также работу с очагами распространения инфекции. Проводится выявление больных, их изоляция, а также изоляция всех лиц, контактирующих с зараженным. Осуществляется госпитализация всех подозрительных больных с кишечными инфекциями, проводится дезинфекция. К тому же требуется контроль на данной территории за качеством воды и продуктов питания. Если существует реальная угроза, вводится карантин. При угрозе распространения проводится иммунизация населения.
- Сибирская язва. Осуществляется выявление больных животных с назначением карантина, дезинфекция меховой одежды при подозрении на заражение, проведение иммунизации по эпидемическим показателям.
- Оспа. Методы профилактики заключаются в вакцинации всех детей, начиная с 2-х лет, с последующей ревакцинацией. Эта мера практически исключает возникновение оспы.
- Желтая лихорадка. Также осуществляется вакцинация населения. Детям показано введение вакцины с 9-месячного возраста.
Итак, особо опасные инфекции — это смертельные инфекции, которые обладают высокой степенью заразности. За кратчайшие сроки они способны поразить большую часть населению, поэтому крайне важно соблюдать все меры предосторожности в работе с зараженными животными и птицами, а также своевременно проводить вакцинацию.

Случаи возникновения опасных инфекционных заболеваний и особо опасных инфекций относятся к биолого- социальным чрезвычайным ситуациям.
- А00-А09 Кишечные инфекции
- А00 Холера
- А01 Тиф и паратиф
- А20-А28 Некоторые бактериальные зоонозы
- А20 Чума
- А22 Сибирская язва
- А30-А49 Другие бактериальные болезни
- А75-А79 Риккетсиозы
- А75 Сыпной тиф
- А90-А99 Вирусные лихорадки, передаваемые членистоногими, и вирусные геморрагические лихорадки
- В15-В19 Вирусный гепатит
- В15 Острый гепатит А
- В16 Острый гепатит В
- В17.1 Острый гепатит С
- В50-В64 Протозойные болезни
- В54 Малярия неуточненная
Учитываются условия возникновения и вид биолого-социальной чрезвычайной ситуации в соответствии с:
- Критериями информации о ЧС (приказ МЧС России от 08.07.2004 № 329):
- Каждый случай опасного инфекционного заболевания (ОИЗ) и особо опасной инфекции (ООИ).
- Групповые случаи заболевания острыми кишечными инфекциями I и II группы патогенности (по СП 1.2.01. 1-94) (10 человек и более).
- Умершие в течение одного инкубационного периода при инфекционном заболевании невыясненной этиологии и острой кишечной инфекции (2 человека и более).
- Групповые случаи инфекционного заболевания невыясненной этиологии (10 человек и более).
- Острые отравления, по решению органов управления МЧС России, представленных органами Роспотребнадзора.
- Эпидемии, когда уровень смертности и/или заболеваемости превышает годовой статистический в 3 раза и более.
Учитывать этиологию ОИЗ:
- ОИЗ бактериальной этиологии: менингококковая инфекция, острые кишечные инфекции и др.;
- ОИЗ вирусной этиологии: лихорадка Денге, крымская геморрагическая лихорадка, лихорадка Конго, вирусный гепатит А, геморрагическая лихорадка с почечным синдромом и др.
Установить соответствие сроков инкубационного периода при ОИЗ:
- менингококковая инфекция – 1-10 (5-7) суток;
- острые кишечные инфекции — от 30 минут до 7 суток;
- брюшной тиф – до 25 суток, в среднем 9-14 суток;
- при крымской геморрагической лихорадке, лихорадке Конго – 2-14 (3-5) суток;
- при геморрагической лихорадке с почечным синдромом – 4-49 суток, в среднем 2-3 недели;
- лихорадке Денге – 3-15 (5-7) суток;
- вирусный гепатит А – от 7 до 50 суток, в среднем 14 суток.
Учитывать этиологию ООИ:
- ООИ бактериальной этиологии: холера, чума, сибирская язва, туляремия;
- ООИ вирусной этиологии: жёлтая лихорадка, геморрагическая лихорадка, лихорадки Эбола, Марбурга, Ласса.
Установить соответствие сроков инкубационного периода при ООИ:
- при чуме – до 9 суток, в среднем от 2 до 4 суток;
- при холере – от нескольких часов до 5 суток;
- при сибирской язве – от нескольких часов до 14 суток, в среднем 2-3 суток;
- при желтой лихорадке – 3-10 суток;
- при лихорадках Эбола, Марбурга, Ласса и др. – от 2 до 17 суток;
- при туляремии – 3-7 суток, до 9 недель.
Собрать подробный эпидемиологический анамнез:
- дату прибытия пациента из района / страны, неблагополучных по ОИЗ и ООИ, с учётом срока инкубационного периода;
- общение с лицами, имеющими аналогичные проявления заболевания;
- пребывание в районах, пограничных с территориями / странами, где регистрируются ОИЗ и ООИ;
- указать транспортное средство, на котором прибыл пациент: номер поезда, вагона, рейс самолёта, номер автотранспортного средства и др.;
- установить лиц, общавшихся с пациентом во время инкубационного периода.
Провести полное объективное обследование:
- Общий осмотр, пальпацию, перкуссию, аускультацию.
- Инструментально-функциональное исследование: термометрия, ЧДД, ЧСС, пульс, АД, ЭКГ.
Оценить витальные функции:
- степень нарушения сознания.
- выраженность острой дыхательной недостаточности.
- выраженность острых гемодинамических расстройств.
- степень дегидратации, учесть частоту и характер стула.
Бригаде СМП действовать согласно приказам субъектового и муниципального уровня, по алгоритму работы в ЧС.
Доложить незамедлительно фельдшеру ППВ / старшему врачу станции/подстанции/отделения СМП:
- об обнаружении пациента/пациентов с подозрением на ОИЗ / ООИ;
- данные эпидемиологического анамнеза;
- данные о лицах, находящихся в контакте с пациентом, имеющим клинические проявления ООИ, по схеме сбора эпидемиологического анамнеза;
- данные о лицах, находившихся в контакте с пациентом, имеющим клинические проявления ООИ, во время инкубационного периода и заболевания по схеме сбора эпидемиологического анамнеза, по возможности.
Старшему врачу станции/подстанции/отделения СМП и фельдшеру ППВ действовать по алгоритму работы в ЧС.
Составить список заболевших и лиц, контактных с пациентом, имеющим соответствующий анамнез и клинические проявления ООИ, в соответствии с приказами Министерства здравоохранения по нижеприведенной схеме.
- Ф. И. О., возраст пациента / трупа;
- адрес проживания / нахождения, подданство;
- место работы / учёбы (название учреждения / предприятия, адрес);
- дата, время, место выявления / обращения пациента, выявления трупа, предварительный диагноз;
- эпидемиологический анамнез: место и продолжительность контакта, характер общения;
- клинические проявления, тяжесть состояния;
- приём ХТП, АБ, дозы, длительность приёма;
- наличие и срок прививки против ООИ;
- дата, час составления списка;
- Ф. И. 0., должность, подпись и расшифровка подписи лица, составившего список.
Список контактных включает:
- Ф. И. О., возраст;
- адрес проживания / нахождения, подданство;
- место работы (название учреждения / предприятия, его адрес);
- место, продолжительность контакта и характер общения;
- наличие и срок прививки против ООИ;
- дата, час составление списка;
- Ф. И. О., должность, подпись и расшифровка подписи лица, составившего список.
Действия бригады СМП
При подозрении на ОИЗ и ООИ бригаде СМП действовать в соответствии с нормативно-правовыми актами субъектового, муниципального уровня, приказами и инструкциями данного ЛПУ:
В карантинные мероприятия на месте ЧС включить:
- Запрет любым лицам входа в помещение и выхода из помещения (квартиры, учреждения и т. д.), в котором находится пациент / пациенты с подозрением на ООИ, в т. ч. выноса и вноса вещей, продуктов питания и т. д.
- Запрет на контакт окружающих с пациентом / пациентами с подозрением на ОИЗ и ООИ. Обеспечить контактных лиц подручными средствами для защиты органов дыхания при необходимости.
- Дезинфекцию физиологических и патологических выделений пациента с подозрением на ООИ, воды после гигиенических мероприятий и медицинских манипуляций (согласно действующему законодательству).
Рассчитать возможный объём помощи, оказываемой в зоне / на границе очага ЧС:
- исходя из вида, условий ЧС;
- количества пострадавших в ЧС;
- соотношения пострадавших, требующих проведения жизнеспасающих и жизнеподдерживающих мероприятий, к общему количеству пострадавших;
- количества сил и средств, привлечённых к ликвидации последствий ЧС в настоящий момент времени.
Фельдшерским и врачебным бригадам СМП оказать посиндромную помощь в объёме:
- первой медицинской помощи;
- доврачебной помощи;
- первой врачебной помощи.
Специализированным бригадам СМП оказать посиндромную помощь в объёме:
- доврачебной помощи;
- первой врачебной помощи;
- квалифицированной медицинской помощи.
Помощь направить на коррекцию:
- острой дыхательной недостаточности;
- острых гемодинамических расстройств;
- дегидратации.
Помните! Выездной персонал бригады СМП несёт ответственность за психологическое состояние окружающих и предотвращение паники среди населения.
При обнаружении пациентов с подозрением на ОИЗ бригаде СМП работать в следующем порядке:
- Незамедлительно сообщить фельдшеру ППВ об обнаружении пациента, имеющего эпидемиологический и клинические признаки ОИЗ.
- Немедленно надеть защитную одежду и средства защиты органов дыхания по показаниям.
- Провести посиндромное лечение в соответствии с тяжестью состояния пациента.
Помощь направить на коррекцию:
- острой дыхательной недостаточности.
- острых гемодинамических расстройств.
- дегидратации.
Выполнить транспортировку пациента в положении, соответствующем тяжести состояния. Госпитализировать пациента в профильное отделение ЛПУ / профильное ЛПУ.
Выполнить санитарную обработку автомобиля СМП и медицинского оборудования на территории профильного ЛПУ в соответствии с нормативными документами по показаниям.
При обнаружении пациентов с подозрением на ООИ бригаде СМП работать в следующем порядке:
- Незамедлительно сообщить фельдшеру ППВ об обнаружении пациента, имеющего эпидемиологический и клинические признаки ООИ.
- Немедленно надеть противочумный костюм I типа в следующем порядке согласно инструкции:
- Комбинезон (пижаму).
- Носки или бахилы.
- Сапоги резиновые или кожаные.
- Косынку (капюшон).
- Противочумный халат.
- Маску ватно-марлевую, размером 26 х 17 см.
- Очки.
- Перчатки резиновые.
- Полотенце.
- Провести посиндромное лечение в соответствии с тяжестью состояния пациента.
- Произвести забор биологического материала от пациента по показаниям, используя укладку Ф-30.
- Провести обеззараживание физиологических и патологических выделений пациента.
Выполнить транспортировку пациента экстренно в профильное ЛПУ в положении, соответствующем тяжести состояния.
- Изолировать кабину водителя от салона санитарного автомобиля.
- Закрыть все окна санитарного автомобиля.
- Водителю санитарного автомобиля надеть маску ватно-марлевую (противочумный костюм 1 типа) в порядке согласно инструкции, под контролем фельдшера / врача бригады СМП.
- Во время транспортировки пациента с подозрением на ООИ выход из санитарного автомобиля не допускается.
Выполнить полную санитарную обработку санитарного автомобиля и медицинского оборудования на территории профильного ЛПУ в соответствии с приказами, действующими в ЛПУ.
После санитарной обработки санитарного автомобиля снять защитную одежду, поместить в специальную укладку и сдать для дезинфекции в профильное ЛПУ в соответствии с инструктивными материалами М3 РФ и приказом данного ЛПУ.
Противочумный костюм снять в следующей последовательности:
- Полотенце.
- Очки.
- Маску ватно-марлевую.
- Противочумный халат.
- Косынку (капюшон).
- Перчатки.
- Сапоги.
- Носки.
- Комбинезон (пижаму).
Противочумный костюм поместить в специальную укладку и сдать для дезинфекции в профильное ЛПУ в соответствии с приказом данного ЛПУ.
Помните! После снятия каждого элемента противочумного костюма руки в перчатках помещаются в дезинфицирующий раствор.
При холере можно использовать защитный костюм I типа в упрощённом варианте без резиновых сапог (IV типа).
Руководителю станции/подстанции/отделения СМП, руководителю ЛПУ провести:
- карантинные мероприятия и установить наблюдение за выездным персоналом СМП, работавшим в очаге ООИ, в течение срока максимального инкубационного периода, при неизвестном возбудителе – не менее 5 суток;
- экстренную профилактику выездному персоналу СМП, работавшему в очаге ООИ, в соответствии с выявленной патологией и приказами данного ЛПУ. При неизвестном возбудителе применяются: доксициклин, рифампицин, тетрациклин по схеме в течение 5 суток;
- по завершении карантинных мероприятий провести разбор результатов работы в ЧС с анализом качества, полноты и своевременности лечебно-эвакуационных мероприятий в ЧС.

Особо опасные инфекции (ООИ) — высокозаразные заболевания, которые появляются внезапно и быстро распространяются, охватывая в кратчайшие сроки большую массу населения. ООИ протекают с тяжелой клиникой и характеризуются высоким процентом летальности.
Перечень карантинных инфекций
- полиомиелит
- чума (легочная форма)
- холера
- натуральная оспа
- желтая лихорадка
- лихорадка Эбола и Марбург
- грипп (новый подтип)
- острый респираторный синдром (ТОРС) или Sars.
Перечень особо опасных инфекций, подлежащие международному надзору
- сыпной и возвратный тифы
- грипп (новые подтипы)
- полиомиелит
- малярия
- холера
- чума (легочная форма)
- желтая и гемморагические лихорадки (Ласса, Марбург, Эбола, Западного Нила).
Чума
Чума — острое инфекционное заболевание, относящееся к группе зоонозов. Источником инфекции являются грызуны (крысы, суслики, песчанки и др.) и больной человек. Заболевание протекает в формах бубонной, септической (редко) и легочной. Наиболее опасна легочная форма чумы. Возбудитель инфекции — чумная палочка, устойчивая во внешней среде, хорошо переносящая низкие температуры.
Пути передачи чумы связаны с наличием насекомых (блох и др.) — трансмиссивный. При легочной форме чумы инфекция передается воздушно-капельным путем (при вдыхании капелек мокроты больного человека, содержащей возбудителя чумы).
Симптомы чумы проявляются внезапно через три дня после заражения, при этом наблюдается сильная интоксикация всего организма. На фоне сильного озноба быстро повышается температура до 38—39 «С, появляется сильная головная боль, гиперемия лица, язык покрывается белым налетом. В более тяжелых случаях развиваются бред галлюцинаторного порядка, синюшность и заостренность черт лица с появлением на нем выражения страдания, иногда ужаса. Довольно часто при любой форме чумы наблюдаются многообразные кожные явления: геморрагическое высыпание, пустулезная сыпь и др.
При бубонной форме чумы, возникающей, как правило, при укусе зараженных блох, кардинальным симптомом является бубон, представляющий собой воспаление лимфатических узлов.
Развитие вторичной септической формы чумы у больного с бубонной формой также может сопровождаться многочисленными осложнениями неспецифического характера.
Первичная легочная форма представляет наиболее опасную в эпидемическом отношении и очень тяжелую клиническую форму болезни. Начало ее внезапное: быстро повышается температура тела, появляются кашель и обильное выделение мокроты, которая затем становится кровавой. В разгар болезни характерными симптомами являются общее угнетение, а затем возбужденно-бредовое состояние, высокая температура, наличие признаков пневмонии, рвота с примесью крови, синюшность, одышка. Пульс учащается и становится нитевидным. Общее состояние резко ухудшается, силы больного угасают. Болезнь продолжается 3—5 дней и без лечения заканчивается смертью.
Лечение. Лечение всех форм чумы производится с применением антибиотиков. Назначаются стрептомицин, террамицин и другие антибиотики в отдельности или в сочетании с сульфаниламидами.
Профилактика. В природных очагах проводятся наблюдения за численностью грызунов и переносчиков, обследование их, дератизация в наиболее угрожаемых районах, обследование и вакцинация здорового населения.
Вакцинация осуществляется сухой живой вакциной подкожно или накожно. Развитие иммунитета начинается с 5—7-го дня после однократного введения вакцины.
Холера
Холера — острая кишечная инфекция, отличающаяся тяжестью клинического течения, высокой летальностью и способностью в короткие сроки принести большое количество жертв. Возбудитель холеры — холерный вибрион, имеющий изогнутую форму в виде запятой и обладающий большой подвижностью. Последние случаи вспышки холеры связаны с новым типом возбудителя — вибрионом Эль-Тор.
Самым опасным путем распространения холеры является водный путь. Это связано с тем, что холерный вибрион может сохраняться в воде на протяжении нескольких месяцев. Холере также свойствен и фекально-оральный механизм передачи.
Инкубационный период холеры составляет от нескольких часов до пяти дней. Она может протекать бессимптомно. Возможны случаи, когда в результате тяжелейших форм заболевания холерой люди умирают в первые дни и даже часы болезни. Диагноз ставится с применением лабораторных методов.
Основные симптомы холеры: внезапный водянистый профузный понос с плавающими хлопьями, напоминающий рисовый отвар, переходящий со временем в кашицеобразный, а затем и в жидкий стул, обильная рвота, уменьшение мочеотделения вследствие потери жидкости, приводящие к состоянию, при котором падает артериальное давление, пульс становится слабым, появляется сильнейшая одышка, синюшность кожных покровов, тонические судороги мышц конечностей. Черты лица больного заостряются, глаза и щеки запавшие, язык и слизистая оболочка рта сухие, голос сиплый, температура тела снижена, кожа холодная на ощупь.
Лечение: массивное внутривенное введение специальных солевых растворов для восполнения потери солей и жидкости у больных. Назначают прием антибиотиков (тетрациклина).
При угрозе заболевания, а также на территориях, где отмечены случаи холеры, проводят иммунизацию населения убитой холерной вакциной подкожно. Иммунитет к холере непродолжителен и недостаточно высокой напряженности, в связи с этим через шесть месяцев проводят ревакцинацию путем однократного введения вакцины в дозе 1 мл.
Сибирская язва
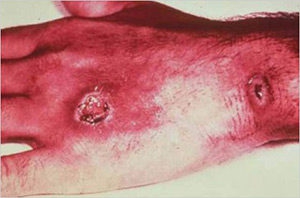
Сибирская язва — типичная зоонозная инфекция. Возбудитель заболевания — толстая неподвижная палочка (бацилла) — имеет капсулу и спору. Споры сибирской язвы сохраняются в почве до 50 лет.
Источник инфекции — домашние животные, крупный рогатый скот, овцы, лошади. Больные животные выделяют возбудителя с мочой и испражнениями.
Пути распространения сибирской язвы разнообразны: контактный, пищевой, трансмиссивный (через укусы кровососущих насекомых — слепня и мухи-жигалки).
Инкубационный период заболевания короткий (2—3 дня). По клиническим формам различают кожную, желудочно-кишечную и легочную сибирскую язву.
При кожной форме сибирской язвы сначала образуется пятно, затем папула, везикула, пустула и язва. Болезнь протекает тяжело и в отдельных случаях заканчивается смертельным исходом.
При желудочно-кишечной форме преобладающими симптомами являются внезапное начало, быстрый подъем температуры тела до 39—40 °С, острые, режущие боли в животе, кровавая рвота с желчью, кровавый понос Обычно болезнь продолжается 3—4 дня и чаще всего заканчивается смертью.
Легочная форма имеет еще более тяжелое течение. Для нее характерны высокая температура тела, нарушения деятельности сердечно-сосудистой системы, сильный кашель с выделением кровавой мокроты. Через 2—3 дня больные погибают.
Лечение. Наиболее успешным является раннее применение специфической противосибиреязвенной сыворотки в сочетании с антибиотиками. При уходе за больными необходимо соблюдать меры личной предосторожности — работать в резиновых перчатках.
Профилактика язвы включает в себя выявление больных животных с назначением карантина, дезинфекцию меховой одежды при подозрении на заражение, проведение иммунизации по эпидемическим показателям.
Натуральная оспа
Клиническое течение оспы начинается с инкубационного периода, длящегося 12—15 дней.
Возможны три формы натуральной оспы:
Легкая форма оспы характеризуется отсутствием сыпи. Общие поражения выражены слабо.
Натуральная оспа обычного типа начинается внезапно с резкого озноба, подъема температуры тела до 39—40 °С, головной боли и резких болей в области крестца и поясницы. Иногда это сопровождается появлением на коже сыпи в виде красных или красно-багровых пятен, узелков. Сыпь локализирована в области внутренней поверхности бедер и нижней части живота, а также в области грудных мышц и верхней внутренней части плеча. Сыпь пропадает через 2—3 дня.
В этот же период снижается температура, самочувствие больного улучшается. После чего появляется оспенная сыпь, которая покрывает все тело и слизистую оболочку носоглотки. В первый момент сыпь имеет характер бледно-розовых плотных пятен, на вершине которых образуется пузырек (пустула). Содержимое пузырька постепенно мутнеет и нагнаивается. В период нагноения больной ощущает подъем температуры и острую боль.
Геморрагическая форма оспы (пурпура) протекает тяжело и часто заканчивается смертью через 3—4 дня после начала заболевания.
Лечение основывается на применении специфического гамма-глобулина. Лечение всех форм оспы начинается с немедленной изоляции больного в боксе или отдельной палате.
Профилактика оспы заключается в поголовной вакцинации детей начиная со второго года жизни и последующих ревакцинациях. В результате этого случаи заболевания оспы практически не встречаются.
При возникновении заболеваний натуральной оспой проводят ревакцинацию населения. Лиц, находившихся в контакте с больным, изолируют на 14 суток в больницу или в развертываемый для этого временный стационар.
Жёлтая лихорадка

Желтая лихорадка внесена в перечень особо опасных инфекций в Беларусии из-за опасности завоза инфекции из-за рубежа. Заболевание входит в группу острых геморрагических трансмиссивных заболеваний вирусной природы. Широко распространено в Африке (до 90% случаев) и Южной Америке. Переносчиками вирусов являются комары. Желтая лихорадка входит в группу карантинных инфекций. После заболевания остается стойкий пожизненный иммунитет. Вакцинирование населения является важнейшим компонентом профилактики заболевания.
Инкубационный период — 6 дней. Заболевание характеризуется острым началом, лихорадкой, тяжёлой интоксикацией, тромбогеморрогическим синдромом, поражение печени и почек.
Около половины, у которых развивается тяжёлая форма болезни, умирает. Специфического лечения желтой лихорадки не существует.
Вакцинация против желтой лихорадки осуществляется вакцинами, сертифицированным ВОЗ. Иммунитет после вакцинации вырабатывается через 10 дней. Вакцинации подлежат взрослые и дети с 9-месячного возраста.
Список стран, эндемичных по желтой лихорадке
Читайте также:


