Дисбактериоз кишечника неполное опорожнение
Синдром раздраженного кишечника

Синдром раздраженного кишечника - комплекс функциональных (т.е. не связанных с органическим поражением) расстройств толстой кишки, продолжающихся свыше 3 месяцев, при которых абдоминальный дискомфорт или боли ассоциируются с дефекацией или изменением привычной функции кишечника и нарушениями стула.
Эпидемиология
Распространенность СРК в большинстве стран мира составляет в среднем 20%, варьируя от 9 до 48%. Размах показателей распространенности объясняется тем, что две трети лиц, испытывающих симптомы СРК, к врачам не обращаются и только треть больных ищет помощи у врача. Социальный и культурный уровень населения во многом определяет показатель обращаемости населения по поводу заболевания.
В развитых странах Европы, Америки, в Японии, Китае обращаемость высока и распространенность заболевания достигает 30%. В таких странах, как Таиланд, она составляет 5%, а в Иране – всего 3,4%.
Последние эпидемиологические исследования среди латиноамериканцев и афроамериканцев США, жителей Японии и Китая показали, что распространенность синдрома не зависит от расовой принадлежности и составляет во всех изученных группах в среднем 20%.
Заболеваемость СРК составляет 1% в год. Пик заболеваемости приходится на молодой трудоспособный возраст – 30–40 лет.
Соотношение женщин и мужчин среди больных, по разным данным, варьирует от 1:1 до 2:1. Новейшие эпидемиологические исследования показали, что среди мужчин так называемого “проблемного” возраста (после 50 лет) СРК распространен так же часто, как среди женщин. Социальное положение полов определяет обращаемость по поводу симптомов СРК. В тех странах, где женщины эмансипированы, имеют равные права с мужчинами, например в России, Европе и Америке, их обращаемость по поводу симптомов СРК в 2–4 раза выше, чем у мужчин. В странах, где женщины имеют низкое социальное положение, например в Индии и Пакистане, с симптомами СРК в 4 раза чаще обращаются мужчины и по статистике наблюдается значительное преобладание мужчин среди больных. В большинстве стран Африки обращаемость одинакова как среди мужчин, так и среди женщин, и поэтому соотношение полов составляет 1:1.
Средний возраст пациентов составляет 24–41 год. Среди лиц пожилого возраста, 65–93 лет, распространенность СРК составляет 10,9% по сравнению с 17% у лиц 30–64 лет. Эпидемиологические исследования показали определенную связь распространенности СРК с местом проживания. Отмечается, что у сельских жителей, которые занимаются преимущественно физическим трудом и питаются растительной пищей, синдром встречается значительно реже, чем у жителей городов. В свою очередь среди горожан СРК наиболее распространен в крупных мегаполисах и столицах, несколько реже встречается у жителей больших городов и еще реже наблюдается среди населения поселков городского типа.
Этиология и патогенез
Согласно современным представлениям, СРК является биопсихосоциальным расстройством, в основе развития которого лежит взаимодействие 3-х патологических механизмов:
- психосоциального воздействия
- сенсорно-моторной дисфункции, т.е. нарушения чувствительности и двигательной активности кишечника, к которой могут привести гинекологические заболевания (вызывают рефлекторные нарушения моторной функции толстой кишки), эндокринные нарушения – климакс, дисменорея, предменструальный синдром, ожирение, гипотиреоз, сахарный диабет;
- стойких нейроиммунных повреждений, которые развиваются после инфекционных заболеваний кишечника и рассматриваются как возможная причина формирования сенсорно-моторной дисфункции.
Клиника

Клиника СРК чрезвычайно многообразна. Наиболее характерными симптомами являются следующие:
- Боли в животе— наблюдаются у 50-96% больных, они локализуются вокруг пупка или в низу живота, имеют различную интенсивность (от незначительных ноющих до весьма выраженной кишечной колики). Как правило, боли уменьшаются или исчезают после дефекации или отхождения газов. В основе болей при СРК лежит нарушение нервной регуляции моторной функции толстой кишки и повышенная чувствительность рецепторов стенки кишки к растяжению. Важным отличительным признаком является отсутствие болей и других симптомов ночью.
- Нарушение стула— отмечается у 55% больных и выражается в появлении диареи или запора. Диарея часто возникает внезапно после еды, иногда в первой половине дня. Кал часто содержит слизь. У многих больных бывает ощущение неполного опорожнения кишечника после дефекации. Часто позыв на дефекацию возникает сразу после еды. Это особенно выражено после приема жирной и высококалорийной пищи. Возможно чередование поносов и запоров: в утренние часы кал плотный или в виде комков со слизью, в течение дня несколько раз полуоформленный стул.
- Метеоризм— один из характерных признаков СРК, обычно усиливается к вечеру. Как правило, вздутие живота нарастает перед дефекацией и уменьшается после нее. Довольно часто метеоризм имеет локальный характер. А. В. Фролькис (1991) выделяет три основных синдрома.
Синдром селезеночного изгиба встречается наиболее часто.
Вследствие анатомических особенностей (высокое расположение под диафрагмой, острый угол) в селезеночном изгибе у больных с СРК и моторной дисфункцией создаются благоприятные условия для скопления каловых масс и газа и развития синдрома селезеночного изгиба. Основные его проявления следующие:
- чувство распирания, давления, полноты в левом верхнем отделе живота;
- боли в левой половине грудной клетки, нередко в области сердца, реже — в области левого плеча;
- сердцебиения, ощущение нехватки воздуха, иногда эти явления сопровождаются чувством страха;
- появление или усиление указанных проявлений после еды, особенно обильной, задержки стула, волнительных ситуаций и уменьшение после отхождения газов и дефекации;
- вздутие живота и выраженный тимпанит в области левого подреберья;
- скопление газа в области селезеночного изгиба толстой кишки (выявляется при рентгенологическом исследовании).
Синдром печеночного изгиба — проявляется чувством полноты, давления, болями в левом подреберье, иррадиирующими в эпигастрий, в правое плечо, правую половину грудной клетки. Эти симптомы имитируют патологию желчевыводящих путей.
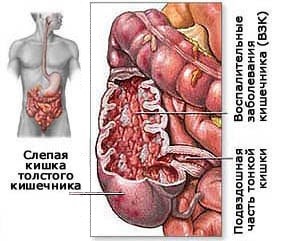
Синдром слепой кишки — встречается часто и симулирует клинику аппендицита. Больные жалуются на боли в правой подвздошной области, иррадиирующие в область правых отделов живота; интенсивность боли может постепенно увеличиваться, однако, как правило, не достигает такой выраженности, как при остром аппендиците.
Синдром неязвенной диспепсии — наблюдается у 30-40% больных с СРК. Больные жалуются на чувство тяжести и переполнения в эпигастрии, тошноту, отрыжку воздухом. Эти симптомы обусловлены нарушением моторной функции желудочно-кишечного тракта.
- Выраженные невротические проявления— достаточно часто встречаются у больных СРК. Больные жалуются на головные боли (напоминающие мигрень), ощущение комка при глотании, неудовлетворенность вдохом (чувство нехватки воздуха), иногда беспокоит учащенное болезненное мочеиспускание.
Лечение
Исключить травмирующие психику факторы внешней среды, провести лечение больного в санатории, профилактории, а при затяжных и повторных приступах кишечной дискинезии или функциональных расстройств желудка — в стационаре.
При преобладании запоров — диета № 3, богатая пищевыми волокнами: пшеничные, овсяные отруби, добавляемые в суп, ржаной хлеб, гречневая каша, тертая морковь, свекла; противопоказаны пряности, острые соусы, тугоплавкие жиры, изделия из сдобного теста, свежее молоко, крепкий кофе.
Физиотерапевтические и бальнеологические процедуры: аэроионотерапия, гальванический воротник по Щербаку, соллюкс, диатермия, электросон, акупунктура, хвойные ванны, озокеритовые аппликации.
При наличии сопутствующих заболеваний (гипотиреоза, аллергического энтероколита, дисбактериоза, климакса и др.) — их лечение.
Лечение неврозов и депрессии, включая психотерапию, седативные препараты . При запорах — легкие слабительные средства, масляные клизмы.
При спазмах с болевым синдромом — папаверин, но-шпа.
При доминирующей диарее назначаются противодиарейные средства.
Синдром раздраженного кишечника является наиболее частым (≈10 % населения) хроническим заболеванием тонкой и толстой кишки, проявляется болями в животе и нарушениями ритма опорожнения кишечника, не обусловленными выявляемыми на существующем диагностичкском уровне органическими или биохимическими изменениями. Причины до конца не известны. У 70–90 % больных отмечаются психологические расстройства.
КЛИНИЧЕСКАЯ КАРТИНА И ЕСТЕСТВЕННОЕ ТЕЧЕНИЕ наверх
Согласно критериям IV Римской классификации на основе доминирующих симптомов и вида стула выделяют такие формы: с поносом, с запором, смешанная и неопределенная . Имеет место боль в животе — постоянная или рецидивирующая, наиболее часто в нижней части живота и в левом нижнем квадранте; может быть острой, схваткообразной, ноющей, но почти никогда не будит ночью. При поносе стул водянистый или полужидкий (мазеобразный), редко увеличенного объема; частым испражнениям предшествуют довольно сильные позывы, возникают после еды, психического стресса и в утренние часы. При запоре частота дефекаций уменьшена, стул твердый, глыбообразный (или в виде твердых фрагментом, напоминающих орехи), отдаваемый с усилием; после дефекации часто чувство неполного опорожнения кишечника. У некоторых пациентов чередуются периоды поноса и запора. В обеих формах характерны скудные испражнения. Другие симптомы: вздутие живота (в основном субъективный симптом), примесь слизи в стуле, тошнота, рвота и изжога. Объективное обследование не обнаруживает существенных отклонений от нормы. У некоторых больных обнаруживают повышенную чувствительность при пальпации сигмовидной кишки. У большинства больных симптомы упорно рецидивируют, но заболевание протекает легко и никогда не приводит к истощению или к иным тяжелым последствиям.
Дополнительные методы исследования
Выполняют с целью исключения органических причин недуга. Набор рекомендуемых диагностических исследований: общий анализ крови, СРБ в сыворотке или кальпротектине в кале (в форме с поносом ), рутинные биохимические исследования крови, ТТГ (в форме с поносом , в случае клинического подозрения на гипертиреоз), серологические тесты на целиакию (→разд. 4.13), анализы кала на наличие бактериальных инфекцийи паразитарных инвазий (в форме с поносом ); тест на толерантность к лактозе, или 2-недельное испытание безлактозной диеты; колоноскопия показана для лиц в возрасте >50 лет без тревожных симптомов и у молодых пациентов с тревожными признаками или с диареей, сохраняющейся, несмотря на эмпирическое лечение (у больных формой с поносом во время колоноскопии рекомендуется забор биоптатов для исключения микроскопического колита); эндоскопия верхних отделов желудочно-кишечного тракта в случае диспепсии или положительных серологических тестов на целиакию; другие дополнительные исследования в зависимости от клинической ситуации.
Согласно критериям IV Римской классификации диагноз выставляется, если рецидивирующая боль в животе впервые появилась ≥6 мес. назад, происходит в течение последних 3-х мес. в среднем ≥1 дня в неделю и соответствует ≥2 из нижеследующих критериев:
1) связано с испражнениями;
2) связано с изменением частоты испражнений (понос или запор);
3) связано с изменением формы (внешнего вида) стула.
Другие причины предъявляемых жалоб, в частности, рецидивирующий понос →разд. 1.11 и запор →разд. 1.18. Необходимо помнить о тревожных симптомах, указывающих на органическое заболевание: лихорадка, уменьшение массы тела, кровь в кале, анемия, отклонения при объективном обследовании, а также наличие рака или воспалительных заболеваний кишечника в семейном анамнезе. Для облегчения сбора анамнеза рекомендуется использование Бристольской шкалы кала, помогающая и пациенту, и врачу сориентироваться в характере поражения кишки. Такое распространенное заболевание, как синдром раздраженного кишечника, может также сосуществовать с другими заболеваниями пищеварительного тракта.
1. Общие принципы: основой лечения является хорошее сотрудничество с больным. Необходимо объяснить больному причины симптомов и убедить, что болезнь не является серьезной (особенно, если нет рака). Если обычное лечение продолжительностью 3–6 мес. не принесло желаемых результатов, а усиление симптомов связано со стрессом или эмоциональными расстройствами, эффективным может оказаться психологическое лечение (напр. когнитивно-поведенческая терапия, гипнотерапии, релакс-тренинг).
2. Диета : изменения питания являются первоочередным терапевтическим действием. Приемы пищи должны быть регулярными и без спешки; если преобладают запоры → необходимо порекомендовать увеличить количество клетчатки в рационе →разд. 1.39 (улучшения не раньше, чем через 2–3 нед.; у некоторых больных клетчатка может усугубить симптомы); избегать тех блюд, которые содержат много углеводов, не расщепляющихся в желудочно-кишечном тракте (напр. фасоль, капуста, цветная капуста, брюссельская капуста) или плохо всасывающихся и легко поддающихся брожению (сахароза [сахар столовый], лактоза [в коровьем молоке], фруктоза [в меде и фруктах] сорбитол [подсластитель пищевых продуктов]). Категорически не рекомендуется употребление кофе и алкоголя. У некоторых больных может быть полезной безглютеновая диета (у ≤30 % больных из синдромом раздраженного кишечника имеется неглютеновая гиперчувствительность к глютену).
3. Фармакологическое лечение: с целью облегчения симптомов, которые не прекращаются, несмотря на применение психотерапии и изменения питания:
1) гладкомышечные миорелаксанты для длительного применения — тримебутин, мебеверин, пинаверия бромид, гиосцина бутилбромид, альверина цитрат;
2) форма с запором — любипростон п/о 8 мкг 2 × в день, тегасерод п/о 6 мг 2 × в день, прукалоприд п/о 2 мг 1 × в день, линаклотид п/о 290 мкг 1 × в день; слабительные →разд. 1.39;
3) форма с поносом → рифаксимин п/о от 400 мг 2 × в день в течение 10 дней до 550 мг 3 × в день в течение 14 дней; алосетрон п/о 0,5–1 мг 1 × в день в течение 4 нед., рамосетрон п/о 5 мкг 1 × в день; противодиарейные препараты: лоперамид 2–4 мг в случае необходимости, макс. 12 мг/сут; дифеноксилат с атропином по 2 табл. 3 × в день, поддерживающая доза 1 табл./сут;
4) уменьшение других симптомов: вздутие живота → симетикон 80 мг 3 × в день; диметикон 100 мг 3 × в день; боль после приема пищи → гиосцин 10–20 мг перед приемом пищи, масло мяты перечной ; хроническая боль → напр., амитриптилин 10–50 мг 1 × в день перед сном (особенно в случае депрессии и бессонницы), в качестве альтернативы ингибиторы обратного захвата серотонина, напр. пароксетин , венфалаксин и др.
Одной из актуальных проблем современной медицины является констипация (хронический запор). Это — патология, которая встречается во всех возрастных группах, но больше всего распространена среди женщин и лиц преклонного возраста. По разным данным, распространенность запоров среди населения промышленно-развитых стран составляет от 10 до 40%.
Для запоров характерны редкие акты дефекации (реже 3 раз в неделю) и выделение скудного и твердого кала.
Классификация
Выделяют два вида запора:
- первичный или функциональный — нарушение деятельности кишечника, которое проявляется в увеличении времени между актами дефекации или регулярным неполным опорожнением кишечника;
- вторичный или запор как симптом — возникает в результате наличия механических препятствий для передвижения содержимого кишечника, как клинико-морфологическое проявление эндокринных и неврологических нарушений, системных проблем соединительной ткани и др.
Первичный запор возникает на фоне различного рода пороков развития толстой кишки и ее иннервации (мегаколон, долихосигма, долихоколон, синдром раздраженного кишечника). Чаще всего встречаются функциональные запоры.
Отдельную группу составляют идиопатические запоры, которые связаны с нарушением моторной функции прямой кишки невыясненной этиологии.
В зависимости от длительности заболевания выделяют острый (отсутствие акта дефекации в течение нескольких суток) и хронический запор.
Дисхезия — функциональное состояние свойственное детям младенческого возраста, которое характеризуется затрудненным опорожнением прямой кишки из-за нескоординированной работы мышц тазового дна и сфинктера прямой кишки. Малыши не могут одновременно напрягать мышцы живота и таза и расслаблять сфинктер. Именно поэтому, ребенок “нервничает”, кричит, плачет, дергает ножками и напрягает живот. Как только происходит опорожнение, ребенок успокаивается. По мере роста и развития акт дефекации нормализуется.
Причины возникновения заболевания
Этиологические факторы развития первичного запора многочисленны и могут носить различный характер:
- алиментарный (связан с нарушением поступления в организм различных питательных веществ, недостаточное содержание в рационе клетчатки, большим приемом белковой пищи, нарушением режима питания, уменьшением количества воды);
- неврогенный (проявляется вследствие подавления естественных позывов к дефекации);
- прием некоторых лекарственных препаратов (блокаторы кальциевых каналов, антидепрессанты, соединения железа и др.);
- проктогенный.
В основе патогенеза запора лежит нарушение моторной активности ЖКТ (в частности, толстой кишки).
- замедление транзита содержимого кишечника;
- запор, который напрямую связан с нарушением акта дефекации;
- запор с нормальным транзитом.
В развитии вторичного запора очень важное место занимают медицинские проблемы эндокринной и нервной систем, обменных процессов, а также некоторые внешние факторы.
- механические препятствия и проктогенные нарушения (воспалительные заболевания или рак кишечника, сдавление кишки, анальные трещины и т.д.);
- заболевания и повреждения толстой кишки (выпадение прямой кишки, ректоцеле, дивертикулит, осложненный геморрой и т.д.);
- системные заболевания (системная склеродермия, дерматомиозит, амилоидоз и др.);
- эндокринные нарушения;
- токсические повреждения (ртутью, свинцом и др.);
- поствоспалительный запор;
- психические расстройства и неврологические нарушения (эмоциональная нестабильность, анорексия, болезнь Паркинсона, рассеянный склероз и др.);
- гестационный запор при беременности (обусловлен повышенным образованием прогестерона, механическим сдавлением толстой кишки маткой).
Клинические проявления
Констипация представляет собой целый комплекс различных симптомов, которые включают определенные признаки запора: изменение консистенции каловых масс, ощущение неполного опорожнения и необходимость в избыточном натуживании при дефекации.
Для того, чтобы диагноз хронического запора был установлен, необходимо наличие одного или нескольких симптомов.
- натуживание в процессе дефекации;
- твердый или фрагментированный кал;
- необходимость мануального воздействия для опорожнения кишечника (ручные приспособления для отделения кала из прямой кишки);
- чувство препятствия в аноректальной области или чувство “блокировки” содержимого кишечника при потугах;
- наличие жидкого кала только после приема слабительных;
- чувство неполного опорожнения кишечника.
К сопутствующим симптомам запора относятся общая слабость и недомогание, метеоризм и боль в животе, похудание.
Осложнения
Хронические запоры могут вызывать разного рода осложнения и последствия:
- Проктосигмоидит
- Вторичный колит
- Рефлюкс-энтерит
- Трещина заднего прохода
- Геморрой
- Парапроктит
- Приобретенное удлинение и расширение толстой кишки
Наиболее тяжелым последствием запоров является развитие рака прямой и толстой кишки.
Диагностика
Чтобы назначить эффективную терапию, очень важно установить причины и провести правильную диагностику запоров.
- анализе симптоматических проявлений, истории болезни, опросе пациента, оценки образа жизни, уровня двигательной активности, анализе наличия сопутствующих заболеваний и оперативных вмешательств;
- физикальном осмотре (помогает оценить тип телосложения, выявить при пальпации напряжение брюшной стенки, объемные образования в брюшной полости);
- ректальном пальцевом исследовании (помогает исключить органические патологии прямой кишки, степень расслабления наружного анального сфинктера);
- исследовании при помощи инструментальных методов диагностики.
Инструментальные исследования назначают при отсутствии улучшения на фоне проводимой терапии, при наличии “симптомов тревоги” (острое и внезапное появление запора, наличие в кале крови, симптомы кишечной непроходимости, анемия, похудание, изменение диаметра каловых масс) .
Функциональные методы помогают исключить органические поражения и сопутствующие заболевания, диссинергическую дефекацию, связанную с дискоординированной работой брюшных мышц и мышц тазового дна, дифференцировать острый запор.
- колоноскопия;
- ректороманоскопия с биопсией;
- аноректальная манометрия;
- обзорная рентгенография;
- ирригоскопия с контрастированием;
- дефекография;
- КТ;
- МРТ;
- транзит рентгеноконтрастных капсул по толстой кишке (метод рентгеноконтрастных маркеров);
- электромиография сфинктеров.
Специфические лабораторные методы диагностики запоров отсутствуют.
Лечебные мероприятия
Лечение запоров у взрослых должно носить комплексный характер. Оно требует индивидуального подхода, детального анализа причин нарушений функционирования толстого кишечника, подбора адекватной лечебной тактики, изменения образа жизни и характера питания.
- выбор слабительных препаратов должен производится в зависимости от патогенетического механизма запора;
- при сложном механизме расстройства используют комбинации препаратов с различным действием;
- исходя из эффекта проводимого лечения, необходимо менять дозу и ритм приема слабительных, делать перерывы между их приемами;
- при отсутствии дефекационного позыва — использовать местнораздражающие лекарственные препараты;
- при запорах на фоне депрессии основная роль в лечении принадлежит антидепрессантам (слабительные препараты играют вспомогательную роль).
Лечение запора включает увеличение двигательной активности (плавание, ходьба, ходьбы по лестнице, утренняя гимнастика и т.д.). Физические упражнения способствуют уменьшению тяжести запоров и их ликвидации, особенно, если они сочетаются с изменением режима питания (употребления достаточного количества растительных волокон, кисломолочных продуктов) и потребления не менее 1,5 литров воды.
В лечении запоров хорошо помогает употребление псиллиума (оболочки семян подорожника), особенно пожилыми лицами, семян льна, отрубей, морской капусты. Все эти средства способствуют увеличению объема каловых масс и задержке воды в кишечнике.
- осмотических слабительных средств (способствуют размягчению каловых масс);
- препаратов, стимулирующих перистальтику кишечника;
- размягчающих слабительных;
- регуляторов моторики;
- спазмолитиков (снимают спазмы в кишечнике);
- энтерокинетиков (стимулируют сокращение толстого кишечника).
- Дисбактериоз
- Диарея
- Дегидратация
- Гипокалиемия
- Синдром протеинтеряющей энтеропатии
- Нарушение сердечного ритма и проводимости
- Нефропатия
- Аллергические реакции
- Остеопороз и др.
При рефрактерном запоре по показаниям проктолога проводится оперативное лечение. Цель операции — восстановить передвижение каловых масс по кишечнику.
Как избежать проблемы и ее рецидивов?
Профилактика запоров предполагает соблюдение определенных правил:
- соблюдение диетического питания (ограничить или полностью отказаться от белого хлеба и сдобы, жирного мяса, консервов, жирных, острых, копченых блюд, крепкого чая и кофе, макаронных блюд, картофеля, а также продуктов, вызывающих метеоризм кишечника (капуста, бобовые, щавель, фруктовые соки и т.д.);
- употребление достаточного количества жидкости;
- двигательная и физическая активность.
Успешные лечение и профилактика запоров основаны на правильном определении причин, соблюдении диетических рекомендаций и адекватном применении лекарственных препаратов. Хотите быстро и эффективно избавиться от проблемы? Тогда вам необходимо пройти лечение запора в Киеве в клинике МЕДИКОМ. Мы ждем пациентов из Оболони, Печерска и других районов города, а также гостей столицы. Звоните, и вы получите всю интересующую вас информацию!
Врачи
Специалисты клиники МЕДИКОМ обладают высоким уровнем квалификации, многолетним опытом работы, а также арсеналом новейшего оборудования. Наши проктологи успешно диагностируют и лечат широкий спектр заболеваний, используя все возможности, которые предоставляет современная медицина.
СРК - это нарушение функции желудочно-кишечного тракта, которое не относится к органическим заболеваниям. Однако комплекс симптомов может доставить немало проблем: диарея, запоры или их чередование, вздутие живота и повышенное газообразование, болезненные спазмы – все это снижает качество жизни современного человека. Привести пищеварительную систему в норму можно без серьезной лекарственной терапии – важно обратиться к квалифицированному специалисту.
Симптомы СРК
Синдром раздраженного кишечника (СРК) характеризуется следующими симптомами
- частые позывы к дефекации;
- диарея – дефекация более трех раз в сутки;
- запор – дефекация реже, чем 1 раз в два дня;
- спазмообразные боли в разных отделах живота;
- ощущение неполного опорожнения кишечника;
- вздутие живота, повышенное газообразование;
- слизь в стуле, непереваренные частицы пищи;
- чувство жжения, распирания в животе.
Лечение синдрома раздраженного кишечника у взрослых актуально тогда, когда такие симптомы сохраняются в течение нескольких недель и не связаны с патологиями ЖКТ и особенностями диеты.
Диагностика заболевания проводится с помощью лабораторных анализов и осмотра гастроэнтерологом. При этом результаты исследований должны быть нормальными, что говорит о временном функциональном нарушении или комплексе симптомов, не связанных с серьезными воспалительными и иными болезнями. В стуле не должна присутствовать кровь, у пациента отсутствуют анемия, повышенная температура тела, резкие колебания веса и пр.
Почему возникает СРК
Синдром раздраженного кишечника у взрослых – временное расстройство, которое может быть вызвано рядом причин. К ним относят следующие:
- хронический стресс;
- чрезмерные физические нагрузки;
- гиподинамия;
- повышенная тревожность;
- перенесенные психологические травмы;
- наследственные особенности;
- неправильное питание;
- дисбактериоз, например, после пройденной антибактериальной терапии;
- прием гормональных контрацептивов и пр.
Назначение лечения должно проводиться с учетом причин синдрома.
Методы лечения
Лечение синдрома раздраженного кишечника у взрослых, как правило, симптоматическое. Практика показывает, что в большинстве случаев устранить неприятные симптомы расстройства удается полностью.
Многие пациенты считают СРК безобидным комплексом симптомов и не придают ему значения, однако важно понимать, что не смотря на отсутствие прямой угрозы здоровью, синдром может привести к серьезным последствиям. Запоры нередко становятся причиной заболеваний прямой кишки, а диарея приводит к обезвоживанию организма. Кроме того, испытывая постоянную боль, человек может избегать определенных мероприятий, видов отдыха, работы – подобные ограничения снижают качество жизни.
К немедикаментозным методам лечения относят диету. Важно соблюдать ее, хотя строгих ограничений нет: необходимо систематизировать и упорядочить прием пищи, сделать его регулярным. Следует сбалансировать жиры, белки и углеводы, есть маленькими порциями, отказаться от голодания и переедания. Лечение синдрома раздраженного кишечника у взрослых разрабатывается на основании того, какие симптомы преобладают. Так, люди, страдающие от запоров, должны добавить в свой рацион кисломолочные продукты; блюда, богатые клетчаткой. Те, у кого чаще возникают диареи, должны отказаться от продуктов, усиливающих перистальтику кишечника. Врач расскажет о том, каким блюдам стоит отдать предпочтение в конкретном случае.
Медикаментозная терапия в основном основывается на снятии симптомов. Специалист может назначить следующие средства:
- спазмолитики и анальгетики;
- пеногасители;
- сорбенты;
- противодиарейные или слабительные препараты;
- добавки, нормализующие баланс микрофлоры кишечника.
Записаться на прием к врачу вы можете по телефону контакт-центра в Москве +7 (495) 775 75 66 , через форму on-line записи или в регистратуре клиники.
П.Я. Григорьев, Э.П. Яковенко
Российский медицинский университет и Федеральный гастроэнтерологический центр
Распространенность и причины
Данные о частоте распространенности СРК среди взрослых колеблются от 14-22% до 30-48%, а соотношение женщин и мужчин - 2-4:1. Чаще болеют женщины в репродуктивном возрасте, несколько реже первичное развитие болезни начинается после 40 лет, но тогда для исключения органической патологии эти больные нуждаются в особенно тщательном обследовании. Очевидно, сведения о частоте и распространенности СРК не являются достоверными, так как не более 10% больных, страдающих этим заболеванием, обращаются за медицинской помощью. К тому же в России в отличие от некоторых других стран СРК среди врачей не является “излюбленным” диагнозом и только в последнее время становится более популярным.
К факторам, вызывающим раздражение рецепторов кишечника и в результате этого его функциональные расстройства, обычно относят лактозу и другие сахара, жирные кислоты с короткой цепью, пищевые агенты, слабительные средства, инфекцию в связи с избыточным бактериальным ростом и дисбактериозом и др.
СРК нередко возникает после перенесенных острых кишечных инфекций с развитием дисбактериоза у пациентов с неустойчивым психоэмоциональным статусом. Специальные электрофизиологические исследования показали, что у больных СРК нарушена моторика (в частности, изменен ответ на холецистокинин, на введение в просвет кишки баллона и т.д.).
В патогенезе СРК большое значение придают аномальной моторике кишечника, психологическому дистресс-синдрому, дисгормональным нарушениям. Лица, страдающие СРК, характеризуются высоким уровнем тревоги, повышенной возбудимостью, расстройством сна, подвержены депрессии, склонны к “хроническому болезненному поведению”. Однако многие симптомы не предшествуют СРК, а присоединяются в процессе его развития и регрессируют на фоне лечения. Существенную роль в возникновении некоторых симптомов при СРК (например, гипомоторной кишечной дискинезии) играют особенности режима питания. Известно, что нормальная пропульсивная моторика кишечника предполагает наличие необходимого объема кишечного содержимого, возбуждающего рецепторы стенки кишки. В первую очередь объем кишечного химуса определяется содержанием в нем балластных веществ, удерживающих воду, абсорбирующих токсины, стимулирующих моторику и т.д., однако моторные расстройства, характерные для СРК, могут быть связаны и с другими алиментарными факторами. Так, наибольший пик двигательной активности левых отделов ободочной и прямой кишки отмечается утром после завтрака, менее высокий - после обеда и совсем незначительный - после ужина. Этим объясняется, почему в большинстве случаев стул, как правило, бывает утром, после еды. Отказ многих людей от полноценного завтрака и торопливость в приеме пищи подавляют нормальное функционирование желудочно-кишечного рефлекса и ведут к формированию запора, являющегося частым симптомом при СРК.
Определенное место среди факторов, приводящих к развитию СРК, очевидно, занимают гинекологические заболевания. Симптомы СРК часто обнаруживаются у женщин, страдающих дисменореей, причем выраженность и периодичность возникновения клинических проявлений СРК обычно корригируют с течением гинекологических расстройств.
По нашим данным, у большинства больных СРК (89 человек), находящихся под нашим наблюдением в течение 3 лет и более, в 68,8% случаев имелась избыточная микробная контаминация тонкой кишки и в 98,4% случаев - дисбактериоз толстой кишки. При этом обнаруживаются гемолизирующая флора, кишечные палочки со слабовыраженными ферментативными свойствами, энтеропатогенные кишечные палочки и другие изменения микрофлоры толстой кишки с преобладанием условно-патогенных микробов или их ассоциаций (стафилококки, протей, дрожжеподобные грибы, лактозонегативные или гемолитические ишерихии, синегнойная палочка, клебсиеллы и др.), т.е. те или иные дисбиотические изменения микрофлоры толстой кишки в сочетании с избыточным бактериальным ростом в тонкой кишке. Изменения микробного биоценоза, выявленные у обследованных больных СРК, несомненно, являются важнейшими патогенетическими механизмами в развитии этого синдрома. Так, в результате жизнедеятельности избыточного количества бактерий в тонкой кишке могут образовываться и накапливаться свободные (деконъюгированные) желчные кислоты, гидроксиды жирных кислот, бактериальные токсины, протеазы и различные метаболиты (фенолы, биогенные амины и др.). Следствием этих процессов могут стать нарушения двигательной, секреторной, пищеварительной и других функций тонкой кишки, нарушения гидролиза дисахаридов (например, лактозная недостаточность), жиров, белков, всасывания витаминов, макро- и микроэлементов. Таким образом, в толстую кишку поступает химус, обладающий агрессивными свойствами, к тому же и в самой толстой кишке, особенно в ее начальных отделах, в силу дисбиотических изменений микрофлоры (отсутствие или дефицит основных бактериальных симбионтов - бифидобактерий, уменьшение количества молочно-кислых палочек) также редуцируются процессы пищеварения (в основном нарушается гидролиз клетчатки) и всасывания, а оставшаяся “субстанция” в силу агрессивности приводит к расстройству моторно-секреторной функции ободочной и прямой кишки.
При дисбактериозе не только изменяется общее количество микроорганизмов за счет уменьшения или увеличения количества основных групп микроорганизмов, но и изменяются их свойства (усиливаются их инвазивность и агрессивность по отношению к слизистой оболочке), что в дальнейшем может привести к развитию воспалительного процесса.
Критерии диагностики СРК
Критериями диагностики СРК являются следующие постоянные или рецидивирующие, но сохраняющиеся в течение 3 мес и более симптомы: абдоминальные боли, расстройство стула, вздутие живота или чувство распирания. Они могут сочетаться и варьировать, а иногда значительно различаться у одного и того же больного в разные периоды течения заболевания. СРК может проявляться астеническим, астеноневротическим и даже психостеническим симптомами (головная боль, усталость, недомогание, депрессия, беспокойство, чувство тревоги, повышенная раздражительность и др.).
В зависимости от ведущего клинического симптома принято различать три основных варианта СРК:
Первый вариант (с преобладанием диареи):
- Жидкий стул 2-4 раза в день, преимущественно в утренние часы после завтрака, иногда с примесью слизи и остатков непереваренной пищи.
- Неотложные (императивные) позывы на дефекацию (изредка).
- Отсутствие диареи в ночное время.
Второй вариант (с преобладанием запоров):
- Отсутствие дефекации в течение 3 сут и более.
- Чередование запоров с поносами.
- Чувство неполного опорожнения кишечника (стул в виде овечьего кала или лентообразный в виде карандаша).
Третий вариант (с преобладанием абдоминальных болей и вздутия живота):
- Схваткообразные абдоминальные боли и вздутие живота (метеоризм).
- При пальпации живота отмечается напряжение передней брюшной стенки и болезненность по ходу всех отделов кишечника).
- Боли, как правило, усиливаются перед актом дефекации и уменьшаются после опорожнения кишечника. Появление болей нередко провоцируется приемом пищи.
Диагностика и дифференциальная диагностика
Однако представленные клинические симптомы хотя и встречаются при СРК довольно часто, но не являются патогномоничными только для этого синдрома. Они нередко имеют место и при многих других заболеваниях кишечника: опухолях, дивертикулезе, болезни Крона, язвенном колите, ишемическом колите и других. При наличии диареи необходимо проводить дифференциальную диагностику с целиакией, псевдомембронозным колитом, болезнью Уипла, с передозировкой слабительных средств. С этой целью прежде всего необходимо определить объем испражнений (для СРК характерно наличие частого стула с малым объемом испражнений - меньше 300 см3 за сутки).
При варианте СРК с преобладанием запора необходимо исключить “инертную кишку” с аноректальными дисфункциями, энтероцеле и ректоцеле. С этой целью по показаниям проводят соответствующие исследования (ректосигмоскопия, колоноскопия, аноректальная манометрия и др.). При варианте СРК с преобладанием абдоминальных болей и вздутия живота следует провести дифференциальную диагностику с истинной или ложной обструкцией тонкой кишки, подтвердить или исключить лактазную недостаточность и органическую патологию (полипоз, дивертикулез, опухоли). Для этого необходимо провести рентгеновское, а иногда и компьютерное исследование брюшной полости, соответствующие эндоскопические и копрологические исследования, включая посев кала на бактериальную флору.
При любом варианте СРК необходимо тщательно проанализировать все имеющиеся симптомы и особо обращать внимание на наличие или отсутствие примеси крови в кале, лихорадки, анемии, немотивированное похудание, повышение СОЭ и другие так называемые симптомы тревоги, наличие которых является основанием заподозрить органическую патологию. С этой целью первичное обследование таких больных должно включать общий клинический и биохимический анализ крови, копрограмму, посев кала на бактериальную флору (сальмонеллы, шигеллы, иерсинии и др.), а также ректоманоскопию и колоноскопию, по показаниям с биопсией.
Это позволит исключить такие заболевания, как рак толстой и прямой кишки, язвенный колит, болезнь Крона, ишемический и псевдомембранозный колит, дивертикулез и полипоз кишечника. При подозрении на целиакию и болезнь Уипла производят гастродуоденоскопию с глубокой прицельной биопсией из дистальных отделов двенадцатиперстной кишки. В необходимых случаях для выявления внекишечных и ретроперитонеальных изменений проводят УЗИ, компьютерную томографию, ангиографию и лапароскопию. Однако в подавляющем большинстве случаев при подозрении на СРК можно ограничиться тщательно собранным анамнезом, анализом жалоб и оценкой результатов физикального обследования, включая пальцевое и эндоскопическое исследование прямой кишки, копрограмму, исследование кала на гельминты и скрытую кровь, клинический анализ крови и мочи. При осмотре этих больных нередко обнаруживаются признаки хронического прогрессирующего заболевания, такие как потеря массы тела, анемия, лихорадка, часто отмечается пальпаторная болезненность в проекции брыжейки тонкой кишки и левой подвздошной области, наполненная газами слепая кишка, отмечается болезненность при исследовании прямой кишки.
При подозрении на СРК обязательным методом исследования является ректосигмоскопия. Она важна не только для исключения органической или воспалительной патологии в прямой и ободочной сигмовидной кишке, но и для обнаружения типичных признаков, характерных для СРК: спазмированная сегмовидная кишка, возможное наличие гиперемии слизистой оболочки дистальных отделов ободочной и прямой кишки.
Само исследование иногда может спровоцировать развитие симптомов болезни. При обнаружении эндоскопических признаков проктосигмондита рекомендуется проведение прицельной биопсии и гистологическое исследование с целью исключения неспецифического язвенного, превдомембранозного, микроскопического (коллагенозного) колита. Наличие микроскопической картины проктосигмондита не является основанием для исключения СРК.
У больного истинной диареей необходимо определять в кале содержание жира, исследовать функцию щитовидной железы, проводить бактериологическое исследование.
При наличии болей в верхней половине живота требуется проведение УЗИ печени и поджелудочной железы, эзофагогастродуоденоскопии. При болях в нижней половине живота может возникнуть необходимость в УЗИ органов малого таза и лапароскопии.
Лечение больных СРК, ассоциированного с дисбактериозом
Лечение больных СРК, ассоциированного с дисбактериозом, предусматривает:
1) устранение микробной контаминации тонкой кишки и восстановление нормальной кишечной микрофлоры в толстой кишке (микробного циноза кишечника);
2) восстановление нарушенных процессов пищеварения и всасывания, а также устранение гипо- и авитаминоза и дефицита микро- и макроэлементов;
3) нормализацию моторно-эвакуаторной функции толстой кишки и акта дефекации.
Лечение этих больных включает также нормализацию режима питания, проведение разъяснительных психотерапевтических бесед, назначение различных симптоматических лекарственных средств.
При СРК, протекающем:
1) с позывом на дефекацию после еды (гастроколитический рефлекс) используют антихолинергические препараты в обычных дозах (гиосцин бутилбромид, метацин, пирензепина гидрохлорид и др.);
2) с выраженной тревожной депрессией применяют антидепрессанты в малых дозах;
3) с вегетативными расстройствами - сульпирид 50-100 мг в сутки;
4) с нарушениями сна (затрудненное засыпание, ночные пробуждения и др.) - снотворные препараты (в частности, золпидем по 5-10 мг перед отходом ко сну).
Обследование и начальное лечение больных целесообразно провести в условиях стационара (например, в дневном стационаре поликлиники), а пролонгированное лечение и наблюдение продолжить в амбулаторно-поликлинических условиях.
Наиболее эффективными лекарственными комбинациями для терапии СРК являются следующие[используется одна из перечисленных комбинаций]:
- Нифуроксазид 200 мг (капсула) 4 раза в день внутрь непосредственно перед едой в течение 7 дней.
- Метронидазол 0,5 мг 2 раза в день после еды в течение 10 дней.
- Сульпирид (желательно использовать раствор для приема внутрь) по 50 мг 3 раза в день перед едой в течение 2-3 нед. Курс может повторяться, если симптомы рецидивируют.
- Фуразолидон 0,05 г 4 раза в день непосредственно перед едой, в течение 7 дней.
- Комбинированный препарат интетрикс по 2 капсулы 3 раза в день после еды в течение 7 дней.
- Сульпирид (желательно использовать раствор для приема внутрь) по 50 мг 3 раза в день перед едой в течение 2-3 нед. Курс может повторяться, если симптомы рецидивируют.
Подбор препаратов, оказывающих минимальное влияние на симбионтную микробную флору и подавляющих рост условно-патогенной микробной флоры, является сложной задачей.
При синдроме избыточного бактериального роста в тонкой кишке обычно используется один из следующих противомикробных препаратов: тетрациклина гидрохлорид (250 мг 4 раза в сутки с едой), ципрофлоксацин (250 мг 2 раза в сутки), метронидазол (0,5 г 2 раза в сутки с едой), фуразолидон (0,1 г 3-4 раза в сутки), нифуроксазид (200 мг 4 раза в сутки после еды), комбинированный препарат интетрикс (1 капсула 4 раза в сутки), цефалексин (0,25 г 4 раза в день), реже - левомицетин (0,25 г 4 раза в сутки). В ряде случаев можно использовать противодиарейный препарат биологического происхождения энтерол (2-4 капсулы или пакета в сутки).
При синдроме избыточного роста микрофлоры в толстой кишке предпочтение отдается одному из следующих препаратов противомикробных препаратов: фталазол или сульгин (1 г/сут), нифуроксазид (800 мг/сут), интетрикс (4 капсулы в сутки), метронидазол (1 г/сут). При тяжелых формах стафиллококкового дисбактериоза применяют кларитромицин, цефалексин и другие антибиотики. В случае обнаружения в кале или кишечном соке грибов показано назначение нистатина или леворина.
После окончания курсов(а) антибактериальной терапии назначаются пробиотики, т.е. препараты, содержащие нормальные штаммы кишечной флоры и пребиотики, способствующие их росту.
Для восстановления нормального состава микрофлоры тонкой кишки используются пробиотики, содержащие аэробные штаммы (колибактерин 5-10 доз в сутки или лактобактерин 5-10 доз в сутки), толстой кишки - пробиотики, включающие анаэробные штаммы (бифидумбактерин 5-10 доз в сутки и др.), толстой и тонкой кишки - комбинированные препараты (бификол 5-10 доз в сутки, бифиформ 2-4 капсулы в сутки, линекс 6 капсул в сутки). Продолжительность приема составляет 2-4 нед.
Одновременно с приемом пробиотиков назначаются пребиотики (хилак-форте 30-60 капель 3 раза в день в течение 2 нед).
При спастической дискинезии толстой кишки дополнительно назначается препарат со спазмолитическим и анальгетическим эффектом (комбинированные спазмоанальгетики): метеоспазмил по 1 капсуле 3 раза в день в течение 2 нед или дебридат по 200 мг 3 раза в день в течение 2 нед. Также с этой целью используют такие препараты, как но-шпа, папаверин, спазмол, дицител и другие. Но-шпа применяется в дозе 40-80 мг. В настоящее время применяется форма с повышенным содержанием действующего вещества (но-шпа форте - 80 мг в таб.). Благодаря тому, что но-шпа является миотропным спазмалитиком и не обладает антихолинергической активностью, препарат крайне редко вызывает побочные эффекты, что установлено при анализе большого числа наблюдений.
При преобладании запора дополнительно может быть назначен препарат, обладающий слабительным эффектом (лактулоза 30-60 мл/сут или макроголь 20 г/сут или др.).
При гипомоторной дискинезии используется цизаприд внутрь по 20 мг 2 раза в день обычно в сочетании с ламинаридом или мукофальком - 4 чайных ложки гранул в сутки.
При диарее дополнительно назначают: 1) цитопротектор смекту (1 пакет 3 раза в день после еды); 2) буферные антациды (маалокс, гастал, протаб, альмагель, фосфалюгель и другие) по 1 дозе 3-4 раза в сутки через 1 ч после еды; 3) антидиарейный препарат, замедляющий перистальтику кишки - лоперамид от 2 мг до 4 мг на прием (не более 16 мг/сут) до прекращения поноса.
При синдроме мальдигестии назначают дополнительно ферментные препараты (панкреатин, мезим, панцитрат или креон) по 1 дозе в начале еды 3-4 раза в день в течение 2-3 нед.
Ориентировочная схема назначений при СРК, ассоциированным с дисбактериозом:
1-я неделя: нифуроксазид и/или метронидазол + ферментный препарат + препараты, нормализующие моторику кишки;
2-я неделя: бифиформ + хилак-форте + ферментный препарат + препараты, нормализующие моторику кишки;
Читайте также:


