Повышаются ли лейкоциты при пищевом отравлении
Пищевое отравление
Пищевое отравление – это острое заболевание, вызванное употреблением пищи или воды, зараженной бактериями и / или их токсинами, паразитами, вирусами или химическими веществами. Наиболее распространенными возбудителями являются Норовирус, кишечная палочка, сальмонелла, клостридиум перфрингенс, компилобактер, золотистый стафилококк .
Признаки и симптомы
Симптомы пищевого отравления различаются по степени и комбинации. Они могут включать в себя следующее:
- Боль в животе: наиболее тяжелая при воспалительных процессах; болезненные мышечные спазмы в животе, связанные в основном с потерей электролитов
- Рвота: значительный симптом при инфицировании золотистым стафилококком, B эхиноцереусом и Норовирусом.
- Диарея: обычно длится менее 2-х недель
- Головная боль
- Лихорадка: может быть связана с инвазивным заболеванием или инфекцией вне желудочно-кишечного тракта
- Изменения фекалий. Кровавый или слизистый стул при поражении возбудителем слизистой тонкого или толстого кишечника ; обильные рис -водянистые фекалии при холере
- Реактивный артрит: инфекции сальмонелла, шигелла, компилобактер и ерсиния
- Вздутие: может быть связано с лямблиозом.
Более серьезные случаи пищевого отравления могут привести к опасным для жизни неврологическим, печеночным и почечным синдромам, приводящим к постоянной инвалидности или смерти.
Обследование
При обследовании больных с подозрением на пищевое отравление особое внимание следует обратить на степень тяжести обезвоживания. Оно может быть:
- Мягкое обезвоживание: сухость во рту, снижение подмышечного пота, уменьшение мочи
- Более сильная дегидратация: ортостаз (головокружение при вставании), тахикардия, гипотония
- При инфекции сальмонеллой брюшного тифа в верхней части живота появляется специфическая сыпь, красные пятна, которые при надавливании бледнеют и гепатоспленомегалия
- При инфекции ерсинией: - эритема и экссудативный фарингит
- Инфекция вибрио вульнификус или вибрио алгинолитикус сопровождается целлюлитом и отитом
У постели пациента c подозрением на пищевое отравление врач обязательно посмотрит
- Фекалии – цвет, консистенция, запах, объем
- Фекалии на скрытую кровь,
- Осуществит пальпацию слизистой оболочки прямой кишки для исключения любых повреждений.
Лабораторные анализы при подозрении на пищевое отравление
- Полный анализ крови с определением абсолютного содержания отдельных типов лейкоцитов
- Электролиты сыворотки крови
- Уровни азота мочевины и креатинина
Другие лабораторные исследования, которые могут быть полезны в случаях пищевого отравления:
- Окраска мазка фекалий по Граму или метиленовым синим по Леффлеру для выявления лейкоцитов, (дифференцировать инвазивное заболевание от неинвазивного)
- Микроскопическое исследование кала: обнаружение яиц и паразитов
- Бактериальная культура на кишечные патогены (например, сальмонелла, шигелла, компилобактер): обязательно, когда образец кала дает положительные результаты на лейкоциты или кровь; если у пациента лихорадка или симптомы отравления сохраняются в течение более 3-4 дней
- Посев крови у лихорадящих больных.
Дополнительные следования при подозрении на пищевое отраввление
- Рентгенограмма брюшной полости при вздутии живота, сильных болях, симптомах непроходимости кишечника или клинической картине перфорации.
У пациентов с иммунодефицитом выполняют:
- Ректороманоскопию / колоноскопию с биопсией
- Эзофагогастродуоденоскопия с аспирацией и биопсией
У пациентов с кровавой диареей, ректороманоскопия позволяет исключить воспалительные заболевания кишечника, антибиотик-ассоциированную диарею, шигеллез и амебную дизентерию.
Лечение при пищевом отравлении
Большинство пищевых отравлений являются мягкими, и не требуют какого - либо специфического лечения. Некоторые пациенты имеют серьезные заболевания и нуждаются в госпитализации, интенсивной дегидратации и лечение антибиотиками.
Основная задача лечения пациентов с пищевым отравлением - адекватная регидратация и восстановление электролитного баланса. Её решение достигается либо питьём раствора для регидратации или внутривенным введением у сильно обезвоженных лиц или лиц с тяжелой рвотой (например, изотонический раствор хлорида натрия, раствор Зингера).
При тяжелой острой диарее пациентам следует избегать молока, молочных продуктов, а также других продуктов, содержащих лактозу, так как у них часто развивается приобретенный дефицит дисахаридазы вследствие вымывания ферментов из пограничной части ворсинок.
Лекарства, которые могут быть необходимы для лечения пациентов с пищевым отравлением включают в себя следующее:
- Антидиарейные: абсорбенты (например, аттапульгит, гидроксид алюминия);
- Антисекреторные препараты (например, висмута субсалицилат);
- Антиперистальтические (например, производные опиатов, такие как дифеноксилат с атропином, лоперамид)
- Антибиотики (например, ципрофлоксацин, норфлоксацин, доксициклин, рифаксимин): Выбор антибиотика зависит от клинической ситуации и результатов определения чувствительности к антибиотикам и культуры крови.
Профилактика
Лучшие способы предотвратить пищевое отравление, вызванные инфекционными возбудителями, являются следующие:
- Строгая личная гигиена
- Правильное приготовление пищи
- Избегайте загрязнения сырыми продуктами приготовленной пищи.
- Храните продукты при соответствующих температурах (т.е. охлаждаемые пункты: 60°С).
С пищевым отравлением большинство людей уже знакомы. Пищевые отравления – это болезни, которые возникают при употреблении пищи и напитков, что содержат токсичные вещества (отравление грибами и т. п) или патогенные микроорганизмы (в частности, ботулизм).
Особенно легко можно отравиться фруктами, овощами, мясом, грибами и другими продуктами.
В разгар сезона овощей и фруктов Здоровье 24 советует обратить внимание на основные причины, симптомы и первую помощь при пищевом отравлении.
Пищевое отравление: причины
Микробы, попадая в ЖКТ, начинают синтезировать токсины, которые вызывают ряд неприятных симптомов. Также вредные микроорганизмы могут попадать в желудок во время приема пищи через грязные руки.
Пищевые отравления классифицируют на: инфекционные (возбудителями являются бактерии, вирусы и простейшие) и неинфекционные (токсические, возникающие вследствие попадания в организм токсинов, ядов через потребление ядовитых трав, ягод, грибов и т. п.).
Продукты, которые чаще всего провоцируют пищевое отравление:
1. Ягоды, овощи и фрукты могут представлять угрозу для организма, если их подсыпали пестицидами (химикаты, используемые в сельском хозяйстве, садоводстве для борьбы с вредителями). Также болезнетворные микробы могут появляться во время ненадлежащего хранения плодов – на складе с большой влажностью, при неправильной температуре хранения.
2. Потребление испорченной или отравленной рыбы вам может стоить даже жизни. Особенно это касается процесса копчения, во время которого могли быть нарушены технологии.
Что такое ботулизм – видео
3. Мясо может быть опасным, если не соблюдаете правила хранения продукта. И не забывайте, что легкая тепловая обработка не поможет уничтожить микробы.
4. Есть такие бактерии, которые могут развиваться в безвоздушном пространстве – консервах. Если нарушить процесс консервирования мяса, рыбы, овощей и прочего – это может вызвать очень серьезное отравление. И одно из них – то же смертельное заболевание ботулизм.
Если есть признаки вздутия крышки/банки или внутренняя поверхность покрыта пятнами ржавчины – не рискуйте жизнью, а выбросьте продукт в мусор.
5. Отравления вызывают как ядовитые грибы, так и съедобные, которые могли произрастать в неблагоприятной экологической среде. Грибы могут вызвать серьезную интоксикацию, ведь они, как губка, впитывают различные соединения, в том числе и яды, химикаты, тяжелые металлы, радионуклиды и канцерогены.
Что делать, если вы отравились грибами – видео
6. При хранении молока и других молочных продуктов без холодильника в них размножается стафилококк. В частности, золотистый стафилококк вызывает такие гнойные заражения, как абсцесс, пневмонию и прочее.
7. Просроченные и недоброкачественные продукты промышленного производства нельзя покупать с поврежденной упаковкой. Это первый признак того, что этот продукт может получить пищевое отравление.

Продукты, которые чаще всего провоцируют пищевое отравление
Пищевое отравление: основные симптомы
Основными признаками пищевого отравления являются:
- небольшой инкубационный период – от 1 до 6 часов;
- быстрое развитие болезни;
- массовость поражения – симптомы отравления у всех, кто потреблял продукт.
– высокая температура;
– снижение или отсутствие аппетита;
– астения;
– диарея;
– боль в животе;
– вздутие живота;
– тошнота и рвота;
– холодный липкий пот;
– низкое давление;
– учащенное сердцебиение.
Отравление также может вызвать:
- нарушение зрения или полную его потерю;
- снижение тонуса мышц;
- повышенное слюноотделение;
- поражение головного мозга (галлюцинации, бред, кома);
- поражение периферической нервной системы (параличи и тому подобное).
Когда необходимо вызывать "скорую"
Острые симптомы пищевого отравления развиваются в короткий промежуток времени. В медучреждение немедленно необходимо обращаться, если отравление получил ребенок до 3 лет, беременная женщина и люди пожилого возраста.
Также, если температура тела резко подскочила до 40 С, или же отравление вызвано употреблением ядовитых грибов и растений.
Если диарея более 10 раз в сутки с примесью крови, постоянная рвота, лихорадка, сильная нарастающая слабость и общее обезвоживание организма (сухость слизистых, снижение выработки мочи, снижение массы тела) – не стоит откладывать звонок к врачу, ведь это может стоить вам жизни.

Пищевое отравление – основные симптомы
Первая помощь при пищевом отравлении
1. Если симптомы у вас легкие, то первое, что необходимо сделать, это немедленно промыть желудок чистой водой. Выпить много жидкости и вызвать рвоту. Такую процедуру необходимо повторить несколько раз, пока из желудка не начнет выходить вода без примесей продуктов питания.
2. Далее необходимо принять сорбенты, которые помогут вывести из организма ядовитые вещества.
3. Если рвота и понос отсутствуют – необходимо принять слабительные препараты, чтобы токсины не всасывалось в организм.
4. Если удалось промыть желудок и человеку становится лучше – важно восстановить водно-солевой баланс в организме и проследить за нормализацией работы желудочно-кишечного тракта благодаря легкой диете – не употреблять продуктов, которые могут раздражать стенки желудка (кислая, острая, жареная, жирная пища). Также важно тщательно пережевывать пищу.
5. Если после этого вам не стало легче – нужно немедленно вызвать "скорую". Если же вам дома стало легче, то лучше после отравления пойти к врачу на осмотр.
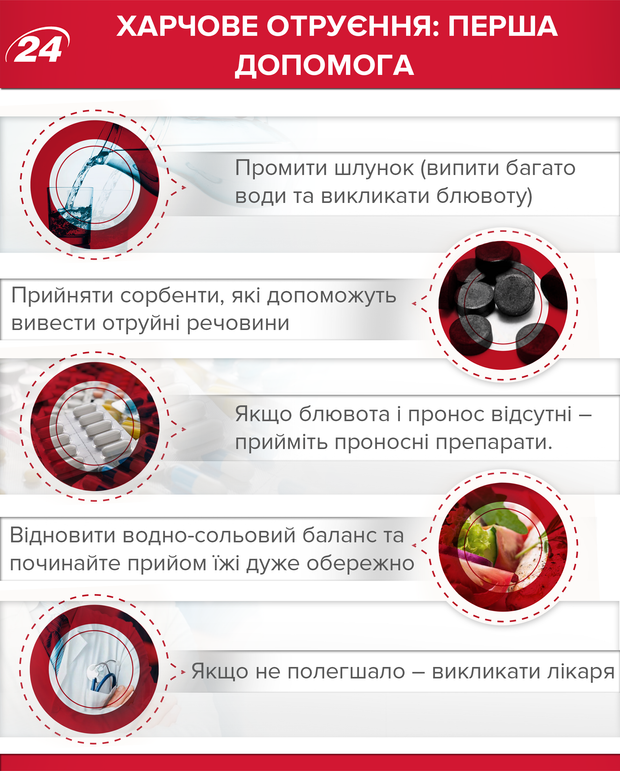
Первая помощь при пищевом отравлении
Пищевое отравление: чего нельзя делать
1. Медики рекомендуют ни в коем случае не принимать противорвотных или протидиарейных препаратов, ведь именно рвота и понос являются защитными механизмами организма и лучше всего помогают быстро вывести токсины из организма.
2. Важно при отравлении для промывания желудка пить только обычную воду, никаких соков, чаев и других напитков.
3. Если отравление сопровождается сильной болью в животе – нельзя принимать анальгетики или антибиотики без консультации врача. Возможен прием спазмолитиков.
Подчеркиваем, что самолечение опасно для вашего здоровья. Поэтому перед употреблением любых препаратов проконсультируйтесь с врачом. Если вы уже провели необходимые консультации, приобрести лекарства по выгодным ценам можно в этих аптеках: тут, тут і тут.
Больше новостей, касающихся лечения различных заболеваний, медицины в Украине, здорового образа жизни и питания, беременности и родов, открытий в сфере медицины и многое другое – читайте в разделе Здоровье .
Одним из важных показателей клинического анализа крови можно назвать расшифровка wbc (white blood cells - белых кровяных телец) лейкоциты.
Лейкоциты - это иммунные клетки нашего организма, защищающие нас от воздействия чужеродных микроорганизмов и клеток, единица измерения WBC - *109/л.
Лейкоциты делят на пять групп, по лейкоцитарной формуле:
- Нейтрофилы (норма 45-70%)
- Лимфоциты (Норма 19-37%)
- Моноциты (Норма 3-11%)
- Эозинофилы (Норма 1-5%)
- Базофилы (Норма 0-1%)
Нормальные показатели клинического анализа крови на WBC зависят от возраста больного. Его психо-эмоционального состояния в момент сдачи анализа крови и даже от региона проживания.
У большинства людей средний показательлейкоцитов (WBC) равен 6-10*109/л.
Любое отклонение от нормы может считаться патологией и развитием заболевания. Если уровень лейкоцитов в крови повышается, говорят о развитии лейкоцитоза. Обычно такое повышение происходит при инфекционном процессе, рака крови, обширных ожогов и ряда других заболевания.
Лейкоцитоз
Лейкоцитоз называется состояние у больного при превышении предельной нормы лейкоцитов в крови.
Причины лейкоцитоза могут быть как в следствии заболевания так и без патологии в организме. По многочисленны исследования повышенный уровень лейкоцитов в крови может быть по причине резкого изнеможения организма после физической, тяжелой работы.
Также на уровень лейкоцитов может расти при подавленном психическом состоянии человека вследствие стресса, не разрешимых проблем, психологической травмы.
Лейкоциты могут повышаться при пищевом отравлении, употреблении много жирной и тяжелой пищи перед сдачей анализа, прием не которых лекарств, аутоиммунный ответ.
Такое повышение вызвано физиологическими причинами и называют физиологический лейкоцитоз. Физиологический лейкоцитоз происходит лишь эпизодами и не может длиться долго, достаточно пересдать анализ крови, что бы выяснить причину.
Скачек роста лейкоцитов может быть и при некоторых болезных:
- Скарлатина
- Тиф
- Дифтерия
- Ряд других болезней
Нейтрофилы повышенные часто это говорит о хронических болезнях, острых фазах воспалительного процесса, заболеваниях инфекционного порядка.
Эозинофилия – повышение лейкоцитов при аллергии, заболевании малярией.
Базофильный лейкоцитоз – развивается при ряде заболеваний и характерен при язвенном колите, микседема, а также беременности. Моноциты повышении часто указывает на определенный вид бактерий и указывает на
- хронический миелолейкоз;
- острый лейкоз;
- полиартрит;
- грибок;
- вирусы;
- риккетсиоз;
- мононуклеоз;
- инфекционный эндокардит;
- бруцеллез;
- лимфогранулематоз;
- полицитемия;
- тромбоцитопеническая пурпура;
- остиомиелофиброз;
- после операций
- ревматизм;
- красная волчанка;
- сепсис;
- ревматоидный артрит;
- туберкулез;
- сифилис;
- энтерит;
- колит;
- саркоидоз;
- паротит.
Увеличение моноцитов в общем анализе крови может указывать на наличие злокачественных новообразований в организме.
Обязательно смотрите видео до конца. Так как в конце информация о том, как уменьшить проявление пищевого лейкоцитоза оставаясь на привычном питании.
Лейкоцитоз у мужчин чаще всего диагностируется совместно с:
- Воспалительными процессами в органах малого таза: мочевом пузыре, прямой кишке, семенных пузырьках и предстательной железе.
- Сахарным диабетом.
- Почечными патологиями.
- Новообразованиями.
Физиологический лейкоцитозу мужчин вызывают:
- занятия физкультурой и напряженный физический труд;
- нерегулярное питание;
- беспорядочное и длительное употребление медикаментов.
Отсутствие селезенки, удаленной по предписаниям докторов, также провоцирует лейкоцитоз у мужчин и у женщин.
Количество лейкоцитов рассчитывается в литре крови и это миллионное содержание, которое обозначается, как 109.
Кровь на такой анализ нужно сдавать обязательно натощак, в утреннее время, после хорошего 8 часового сна. Так как, время суток, физическая нагрузка, эмоциональное перенапряжение могут повлиять на количество лейкоцитов.
В норме лейкоциты у женщин составляют от 4 до 9х109/л.
При этом лейкоцитарная формула (то есть содержание различных видов лейкоцитов в процентах) должна быть следующей.
- палочкоядерные – 1-5%,
- сегментоядерные – 40-70%;
- лимфоциты – 20-45%;
- моноциты – 3-8%;
- эозинофилы – 1-5%;
- базофилы – 0-1%.
Во время вынашивания плода лейкоциты выше, чем в период, когда беременности нет. Их норма в этот период составляет от 8 до 10X10⁹/литр. Если уровень выше, тогда речь идет о таком состоянии, как лейкоцитоз при беременности.
Женщины в период вынашивания плода систематически сдают кровь на анализ с целью выявления патологий и получения своевременной помощи. Особое внимание медики уделяют такому показателю, как лейкоциты. Важно, чтобы их уровень не был высоким или низким.
Лейкоцитоз при беременности у женщин связано с тем, что в этот период белые клетки накапливаются в подслизистой маточной оболочке. Это происходит обычно во втором триместре и стимулирует сократительную функцию детородного органа, препятствует проникновению к плоду инфекции.
Таким образом, не обусловленный заболеванием лейкоцитоз лечения не требует. Это типичное усиление иммунной защиты во время беременности. Общее количество лейкоцитов повышается примерно на 20 процентов. При этом уровень разных видов белых клеток изменяется по-разному.
Лейкоцитарная формула беременной женщины выглядит следующим образом:
- нейтрофилы палочкоядерные повышены;
- нейтрофилы сегментоядерные повышены в абсолютном значении;
- лимфоциты умеренно снижены как по количеству, так и в процентном отношении;
- эозинофилы снижены как по количеству, так и в процентном отношении.
Лейкоцитоз при беременности может быть как физиологичсеким, так и патологическим.
Если уровень белых клеток составляет выше 10X10⁹/литр, то речь идет о лейкоцитозе, который считается патологическим состоянием.
Причины лекоцитоза у беременных женщин это различные воспалительные заболевания.
К ним относятся:
- Инфекции дыхательных путей, такие как воспаление легких, бронхит. Основные симптомы этих болезней – кашель и повышение температуры.
- Острые бактериальные инфекции, сопровождающиеся высокой температурой: холецистит, пиелонефрит, аппендицит.
- Гнойные процессы, при которых уровень белых клеток повышается до 50X10⁹/литр. Это абсцесс, заражение крови, перитонит.
- Менингит – воспаление оболочек мозга.
- Отит, характеризующийся повышенной температурой, болью в ухе, выделениями из уха, снижением слуха.
- Значительные кровопотери.
- Анемии.
- Почечная недостаточность.
- Гепатиты.
- Аллергические реакции.
- Воспаление кишечника.
- Длительный прием лекарственных препаратов.
- Краснуха, корь, малярия, брюшной тиф.
- Ревматоидный артрит.
- Отравления.
- Обострения хронических заболеваний.
- Повреждения тканей при травмах и оперативных вмешательствах.
- Ожоги тяжелой степени.
- Онкологические болезни.
- Красная волчанка.
Что делать при повышенных лейкоцитах

Но жизнь диктует свои правила, поэтому вот несколько способов как снизить уровень лейкоцитов в крови народными средствами и традиционными препаратами.
Скажем сперва. Что повышенный уровень лейкоцитов часто является свидетельством протекающих воспалительных процессов в организма.
Поэтому для того, чтобы нормальизовать уровень лейкоцитов в крови стоит задуматься о том. Что могло послужить причиной их его повышения.
Второй причиной, по которой повышень уровень лейкоцитов — заболевание крови!
Это уже намного серьезнее. Здесь вообще не стоит заниматься самолеченим, а необходимо пойти к врачу за разъяснением ситуации.
Итак, если уровень лейкоцитов в крови превышен на небольшое число (а норма составляет от 4 до 9 Е10 на литр крови), то может помочь прием отвара липового цвета.
Необходимо его заварить и пть вместо чая несколько дней.
Если прична повышения лейкоцитов была незначительная (ОРВИ, грипп и т.д.). то этот способ нормализует показатели.
Вы знаете, в момент написания статьи в голову пришла мысль, что, наверное, не надо публиковать в открытом доступе информацию о снижении лецкоцитов крови. Это поспособствует самолечению, игнорированию походов к врачам, а шутки с лейкоцитами очень и очень опасны.
Давайте мы завершим нашу статью, указав только отвар из липового цвета, как средство снижения уровня лейкоцитов в крови.
И отметим еще несколько немаловажных моментов:
Повышенный уровень лейкоцитов может вызвать (и очень часто вызывает)
резкое снижение гемоглобина
увеличение размера лимфатическиз узлов, селезенки и печени
Так же повышенный уровень лейкоцитов способен привести к лейкемии.
Поэтому при любых проблемах с лейкоцитами стоит незамедлительно обратиться к врачу-гематологу.
Лейкоциты играют важнейшую роль в организме — они обеспечивают защиту от различных вредных микроорганизмов, поглощая и обезвреживая чужеродные частицы. Поэтому, наблюдая за поведением этих клеток, можно обнаружить любой воспалительный процесс. Для комплексной диагностики состояния лейкоцитов в крови существует специальный анализ — лейкоцитарная формула (лейкоформула). Давайте разберемся, насколько полезным может быть это исследование.
Показатели лейкоформулы: норма содержания
Лейкоцитарная формула представляет собой соотношение нескольких видов лейкоцитов. Часто исследование назначают вместе с общим анализом крови. Нейтрофилы, базофилы, эозинофилы, моноциты, лимфоциты — эти белые кровяные тельца и являются объектом наблюдения. Рассмотрим подробнее каждую из составляющих анализа.
Нейтрофилы служат для обеспечения безопасности организма. Они способны распознавать вредоносные бактерии, захватывая и уничтожая их. Наличие базофилов в крови обусловливает появление различных аллергических реакций — эти клетки не позволяют вредным ядам и токсинам распространяться по всей кровеносной системе. Эозинофилы защищают нас от всевозможных паразитов, обеспечивая противопаразитарный иммунитет. Функции моноцитов совпадают с функциями нейтрофилов с тем лишь отличием, что фагоцитарная способность первых частиц выше, к тому же они не только устраняют вредные микроорганизмы, но и поглощают погибшие лейкоциты, очищая кровь, тем самым давая тканям возможность регенерировать. Лимфоциты способны распознавать и запоминать различные антигены, обеспечивая противовирусный и противоопухолевый иммунитет.
Общее количество лейкоцитов в крови у здорового человека приведено в таблице:
Возраст
Концентрация лейкоцитов
тыс./мкл (10 3 клеток/мкл)
1 день — 12 месяцев
12 месяцев — 2 года
Помимо общей лейкоцитарной формулы существуют так называемые лейкоцитарные индексы — исследование соотношений разных типов белых кровяных телец в крови. Одним из наиболее распространенных является лейкоцитарный индекс интоксикации, он служит для определения тяжести воспалительного процесса. Помимо него существуют индексы аллергизации, иммунореактивности и другие.
Для того чтобы выяснить соотношение белых кровяных телец в крови, врач назначает специальный анализ, результатом которого и является лейкоформула.
Использование лейкоцитарной формулы для однозначной диагностики заболеваний довольно затруднительно, ведь соотношение частиц при различных патологических процессах в организме часто схоже. Полученные данные обычно применяют для отслеживания динамики заболевания и уровня эффективности лечения.
Подготовка к забору крови на анализ не слишком сложная — пациенту достаточно отказаться от приема пищи не менее чем за 4 часа до процедуры, а накануне лучше избегать серьезных физических и эмоциональных нагрузок.
Материалом для определения лейкоцитарной формулы служит венозная кровь. Перед процедурой лаборант специальным ремешком пережимает предплечье пациента, а потом вводит в вену в локтевом сгибе тонкую иглу, по которой кровь попадет непосредственно в пробирку. Конечно, нельзя назвать этот процесс совершенно безболезненным, но обычно он вызывает лишь слабые или умеренные болевые ощущения. Каплю полученной крови переносят на стеклянную пластинку, чтобы с помощью микроскопа определить количество и соотношение лейкоцитов. Если клиника оснащена современным оборудованием, то подсчет частиц ведет специальный аппарат — анализатор, а необходимость человеческого вмешательства возникает лишь в том случае, если результат показал сильные отклонения от нормы или наличие аномальных частиц.
Скорость получения результата анализа зависит от учреждения, в котором проводят исследование, но чаще всего это занимает не более нескольких дней. Оценку полученных значений проводит лечащий врач.
Существует несколько критериев, по которым специалист оценивает состояние крови и соотношение лейкоцитов.
Обратная ситуация, то есть сдвиг лейкоцитарной формулы вправо, означает преобладание зрелых нейтрофилов над молодыми. Такое распределение белых кровяных телец свидетельствует о лучевой болезни, недостатке витамина B12, а также о болезнях печени и почек. Сдвиг вправо характерен для пациентов, в недавнем времени перенесших переливание крови.
Увеличение числа нейтрофилов в крови может быть признаком множества заболеваний, а также различных специфических состояний пациента. Этот эффект можно наблюдать при возникновении инфекционных болезней, в том числе и грибковых (например, кандидоз), ревматизме, повышении уровня глюкозы в крови при диабете, наличии раковых опухолей любой локализации, отравлениях свинцом или ртутью. Также большое количество нейтрофилов в крови наблюдается после тяжелых эмоциональных, физических, болевых нагрузок, а также под влиянием экстремально низких или высоких температур.
Превышение нормы лимфоцитов служит свидетельством наличия инфекционного заболевания, патологий крови, отравления свинцом или мышьяком, а также может быть последствием приема некоторых лекарственных препаратов.
После перенесенного инфекционного заболевания в крови пациента повышен уровень моноцитов . Также такое состояние крови характерно для людей с аутоиммунными заболеваниями, злокачественными опухолями и при отравлении тетрахлорэтаном и фосфором.
Повышенный уровень эозинофилов наблюдается при аллергии на антибиотики, лекарства от туберкулеза и судорожных состояний, паразитарной инвазии, некоторых патологиях кожи и легких, остром течении инфекционного заболевания.
Грипп, ветряная оспа, туберкулез — эти заболевания способны вызвать повышение в крови количества базофилов . Помимо этого концентрация белых кровяных телец данного типа возрастает при аллергических реакциях, язвенном колите, в результате гиперчувствительности к каким-либо пищевым продуктам, а также может указывать на наличие раковых опухолей в организме.
Если концентрация нейтрофилов в крови существенно снижена, то врач может диагностировать одно из инфекционных заболеваний (брюшной тиф, туберкулез), повышенную чувствительность к медикаментам (антибиотики, антигистаминные и противовоспалительные препараты), анемию и анафилактический шок.
Лимфоциты в лейкоцитарной формуле имеют сниженные показатели при иммунодефицитных состояниях, острых воспалительных процессах в организме, почечной недостаточности и системной красной волчанке. Кроме этого, увеличение количества частиц свойственно людям, подвергшимся влиянию рентгенологического излучения.
Не менее серьезными причинами бывает вызвано снижение количества моноцитов в анализе крови. К причинам относятся онкогематологические заболевания, пиогенные инфекции и апластическая анемия. К тому же эффект в виде уменьшения количества моноцитов вызывает прием некоторых лекарственных препаратов и состояние сильного шока.
Самое начало воспаления можно диагностировать, если уровень эозинофилов значительно понижен. Также это случается при тяжелом протекании гнойной инфекции и при отравлении тяжелыми металлами.
Беременность, сильный стресс и период овуляции могут быть естественными причинами уменьшения количества базофилов в крови. Среди патологических причин присутствуют инфекционные заболевания и синдром Кушинга.
Лейкоцитарная формула помогает врачу диагностировать и отслеживать уровень эффективности лечения при аллергических реакциях, воспалениях, различных болезнях крови и других патологиях. Имея такие преимущества, как высокая точность, объективность и воспроизводимость, анализ по праву может считаться одним из самых показательных методов исследования крови. Провести процедуру в домашних условиях невозможно, поэтому для определения соотношения разных видов лейкоцитов в крови, следует обратиться в медицинское учреждение.
Читайте также:


