Язык при инфекционном мононуклеозе

Герпесвирусные инфекции широко распространены среди детей и взрослых. По данным ВОЗ до 90 % взрослого и детского населения планеты инфицировано герпесвирусами, причем у 50 % из них отмечают манифестное, рецидивирующее течение вызываемых ими заболеваний. Инфекционный мононуклеоз является наиболее характерным типичным клиническим проявлением герпесвирусных инфекций. В мире инфекционным мононуклеозом ежегодно заболевают от 16 до 800 лиц на 100 тыс. населения. В России ежегодно регистрируют 40–80 случаев инфекционного мононуклеоза на 100 тыс. населения [1, 2, 3, 5]. Большинство клиницистов связывают инфекционный мононуклеоз с вирусом Эпштейна – Барр, хотя в настоящее время доказана роль цитомегаловируса (5-й тип) и вируса герпеса человека 6-го типа, а также вирусов простого герпеса 1-го, 2-го типов в этиологии заболевания [5]. Установлена роль вируса Эпштейна – Барр в развитии злокачественных новообразований, аутоиммунных, неврологических заболеваний и синдрома хронической усталости [3, 8, 9, 10]. Показано, что после перенесённой инфекции новое поколение В-клеток содержит несколько генокопий вируса Эпштейна – Барр в латентной форме, в результате чего вирус может длительно персистировать в организме, вызывая иммунодефицитное состояние и повышая риск развития онкогематологических заболеваний [8, 9]. В крови у часто болеющих детей выявлена определённая концентрация цитомегаловируса и вируса Эпштейна – Барр. Вероятно, персистенция инфекции приводит к возникновению иммунной недостаточности, на фоне которой формируется частая заболеваемость [1, 4]. В последние годы доказана гепатотропность герпетических вирусов, которые могут вызывать различные поражения печени – от бессимптомного гепатита до гепатоцеллюлярной карциномы [2].
Инфекционным мононуклеозом преимущественно болеют дети: их доля в суммарной заболеваемости достигает 65–80 %. Исключение составляют дети первых 6–7 месяцев жизни, защищенные материнскими антителами [6].
Целью исследования является анализ особенностей клинического течения инфекционного мононуклеоза у детей в современных условиях.
Материал и методы исследования
Для проведения исследования была проведена экспертная оценка 32 историй болезни больных с инфекционным мононуклеозом. Под наблюдением находились дети, госпитализированные в инфекционный стационар г. Чебоксары. Лабораторная диагностика проводилась методом качественного иммунохроматографического экспресс-теста для определения специфических IgМ-антител к вирусному капсидному антигену (VCA) вируса Эпштейна–Барр в сыворотке крови, методом иммуноферментного анализа с определением в крови маркеров Эпштейн–Барр вирусной инфекции (IgM VCA), определялась ДНК-EBV методом полимеразной цепной реакции.
Для статистической обработки данных исследования использован параметрический метод с определением доверительных границ средних величин и относительных показателей генеральной совокупности. Заданная степень вероятности безошибочного прогноза Р=95 %, при этом t=2. Проводился корреляционный анализ с определением коэффициента корреляции Пирсона.
Из 32 наблюдаемых пациентов мальчики составляли 69 %, девочки – 31 % (22 и 10 детей соответственно).
Максимальная заболеваемость инфекционного мононуклеоза приходится на 4–8-летний возраст, дети первого года жизни болеют редко. В нашем исследовании большинство заболевших (44 %) составили дети дошкольного возраста, самой малочисленной группой (3 %) оказались дети грудного возраста, детей от 1 до 3 лет было 22 %, 7–12 лет – 22 %, старше 12 лет – 9 %.
Согласно данным некоторых исследований, этиология инфекционного мононуклеоза зависит от возраста [2]. Так, у детей первых 4 лет жизни чаще (37,2 %) определяется цитомегаловирусная этиология; у детей в возрасте от 4 до 7 лет чаще наблюдается Эпштейн – Барр вирусная инфекция (76,2 %) с манифестными формами заболевания с характерными клиническими симптомами и гематологическими изменениями (атипичные мононуклеары выявлены у 94,6 % пациентов); в старших возрастных группах достоверно чаще развивается микст-инфекция, тяжелая степень болезни, чаще встречается поражение печени. Риск хронизации инфекции возникает с 4-летнего возраста и более характерен для подростков и взрослых [2].
Наблюдаемые нами пациенты с инфекционным мононуклеозом были обследованы с целью выяснения этиологии заболевания. У всех больных подтверждена причастность к заболеванию вируса Эпштейна – Барр: у 19 % детей методом полимеразной цепной реакции в пробе крови, у 31 % – методом иммуноферментного анализа, у 50 % – с помощью экспресс-теста для определения специфических IgМ VCA.
У 56 % детей диагностировано заболевание средней степени тяжести, у 44 % – тяжёлой.
По данным литературы наиболее часто больными предъявляются жалобы на затруднение носового дыхания (52,3 %), боль в горле (68,5 %), недомогание (59 %), головную боль (44,5 %), боль в животе, тошноту, рвоту (15 %), озноб (10 %) [2].
У большинства обследуемых детей (47 %) наблюдались жалобы на заложенность носа, на боль в горле жаловались 19 %, недомогание – 35 %, головную боль – 10 %, боль в животе, рвоту – 7 %, кашель – 13 % детей.
Температура у больных мононуклеозом в течение первых 2–5 дней чаще бывает субфебрильной, а в период разгара поднимается выше 38 ºС в 83 % случаев и держится на протяжении первых двух недель болезни, иногда – месяц. Увеличение лимфоузлов и ангина наиболее выражены в первые две недели, наблюдаются в 98–99,3 % и 80,7–96 % соответственно, гепатоспленомегалия – на второй-третьей неделе (41–100 %) [2, 3, 5, 6]. Лимфоузлы увеличиваются симметрично, они болезненны, но подвижны, размеры их варьируются от мелкой горошины до грецкого ореха или куриного яйца. Чаще всего страдают заднешейные и затылочные лимфоузлы, но встречается и генерализованное увеличение. В клинической картине часто лидирует ангина, при этом в 85 % случаев на миндалинах появляются различные наложения. Небные миндалины отечны, налеты могут быть беловато-желтоватого или грязно-серого цвета, легко снимаются, ткань миндалины после снятия налёта обычно не кровоточит. Гиперемия ротоглотки обычно умеренно выражена, боль в горле незначительная. У 5 % больных появляется пятнисто-папулезная или папулезная сыпь, обычно на туловище и руках. Инфекционный мононуклеоз в большинстве случаев длится 2–4 нед. [3, 6, 7].
В нашем исследовании у всех детей наблюдалось повышение температуры, причём у большинства (75 %) её значение превышало 38 ºС. Увеличение лимфоузлов обнаруживалось у всех пациентов, преимущественно шейных групп. Изменения в ротоглотке характеризовались лёгкой гиперемией в 50 %, умеренной – в 22 %, яркой – в 28 % случаев. Увеличение миндалин зарегистрировано у 72 % детей, в 6 % случаев – III степени, при этом у 6 % больных наблюдался отёк нёбных дужек и миндалин. Наложения на миндалинах обнаружены у 81 % пациентов, по форме они были сплошными у 22 %, островчатыми – у 37 %, точечными – у 22 % детей, цвет их был в 19 % случаев жёлтым, в 66 % – белым. Гепатоспленомегалия выражена во всех возрастных группах, за исключением детей старшего школьного возраста, что подтверждено данными ультразвукового исследования. При проведении корреляционного анализа гепатоспленомегалии выявлена прямая высокая положительная корреляционная связь – коэффициент корреляции Пирсона 0,87 (рисунок). У 6 % детей наблюдалась экзантема. При проведении лабораторного исследования периферической крови выявлены атипичные мононуклеары у всех пациентов (таблица).
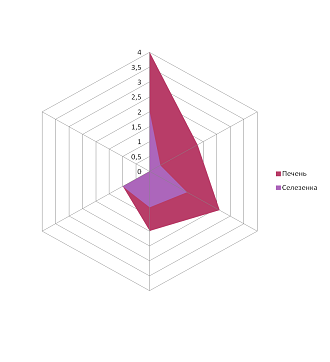
Гепатоспленомегалия при инфекционном мононуклеозе, прямая корреляционная связь
Клинические признаки и лабораторные показатели инфекционного мононуклеоза
Инфекционный мононуклеоз у детей
Мононуклеоз — это инфекционное заболевание вирусной природы, которое поражает печень, селезенку и лимфоидную ткань. Наиболее подвержены этой инфекции дети от 3 до 10 лет, но взрослые также могут заболеть.
Инфекционный мононуклеоз в большинстве случаев протекает в легкой форме, а его симптомы напоминают ангину или простуду, поэтому не всегда удается своевременно поставить диагноз. Самый сложный в диагностике — атипичный мононуклеоз, его симптомы могут маскироваться под другие заболевания.
Для инфекционного мононуклеоза характерен воздушно-капельный путь распространения, то есть он передается при чихании, кашле, поцелуе. Инфекция проникает в организм человека через слизистую верхних дыхательных путей — рот, нос и горло. Это приводит к отеку миндалин и локальных лимфатических узлов, после чего возбудитель распространяется по всему организму.
У детей симптомы острого мононуклеоза появляются резко. Инкубационный период заболевания заканчивается повышением температуры тела до высоких показателей: 38–39°С.
При мононуклеозе у детей бывают такие симптомы:
- увеличение лимфатических узлов, в первую очередь шейных заушных;
- боли в области увеличенных лимфоузлов;
- отек слизистой горла, затрудненное дыхание;
- гиперемия (переполнение кровью сосудов) горла;
- боли в горле;
- заложенность носа;
- общая слабость;
- озноб;
- нарушение аппетита;
- боли в мышцах и суставах;
- белый налет и на слизистых языка, нёба, миндалинах и задней стенке глотки;
- спленомегалия (увеличение селезенки);
- гепатомегалия (увеличение печени);
- мелкая красная и густая сыпь в области лица, шеи, груди или спины;
- отек век, языка;
- светобоязнь и другие.
Самое опасное осложнение инфекционного мононуклеоза — разрыв капсулы селезенки, для которого характерны внезапно возникающие симптомы:
- сильная боль в животе;
- потеря сознания;
- рвота;
- головокружение;
- выраженная общая слабость.
Эти симптомы требуют срочного обращения в хирургический стационар!
Инфекционный мононуклеоз вызывает вирус Эпштейна – Барра четвертого типа, который принадлежит к семейству герпесвирусов. Источник инфекции при мононуклеозе — больной или бессимптомный носитель вируса.
Инкубационный период мононуклеоза, то есть его начальный этап, занимает от одной до четырех недель при остром течении и от одного до двух месяцев при хроническом течении заболевания. Во время этой стадии в В-лимфоцитах происходит размножение вируса. Больной заразен в течение всего инкубационного периода, то есть до клинических проявлений и в течение пяти дней разгара заболевания.
Алгоритм диагностики инфекционного мононуклеоза у детей состоит из нескольких шагов:
- опрос больного и сбор анамнеза заболевания;
- осмотр пациента;
- оценка лимфатических узлов, размеров печени и селезенки;
- лабораторная диагностика — общий анализ крови, биохимический анализ крови, исследование крови для определения антител к вирусу Эпштейна – Барра;
- инструментальная диагностика — ультразвуковое обследование органов брюшной полости, в том числе печени и селезенки.
Вести ребенка с инфекционным мононуклеозом можно в домашних условиях симптоматическими средствами под руководством врача-педиатра и при необходимости врача-инфекциониста.
Специфического лечения мононуклеоза нет. Организм в силах самостоятельно справиться с инфекцией. Антибактериальное лечение назначается только при присоединении бактериальной флоры. При выраженной интоксикации, значительном увеличении селезенки, ростом в динамике уровня мононуклеаров крови возможен короткий курс гормональных препаратов в стационарных условиях.
Состояние больного улучшается через неделю после нормализации температуры тела, хотя увеличение лимфоузлов может сохраняться до шести месяцев.
Период восстановления после инфекционного мононуклеоза занимает от двух недель до нескольких месяцев, его длительность зависит от тяжести заболевания и от того, были ли последствия. После выздоровления вирус остается в организме ребенка и может при неблагоприятных условиях снова начать размножаться, что чревато рецидивом болезни примерно в течение двух лет.
Атипичный мононуклеоз может протекать с нечеткой симптоматикой, бессимптомно или только с признаками поражения внутренних органов.
После перенесенного инфекционного мононуклеоза в тяжелой форме, с большим увеличением селезенки, ребенка освобождают от больших физических нагрузок на 4–6 недель — эта мера нужна как профилактика риска разрыва селезенки.
(Мононуклеоз)
, MD, Brigham and Women’s Hospital, Harvard Medical School
Last full review/revision February 2018 by Kenneth M. Kaye, MD


Вирус Эпштейна – Барр – герпесвирус, который заражает 50% детей до 5 лет. Более 90% взрослых являются сероположительными в отношении ВЭБ. Его хозяин – человек.
ВЭБ-инфекция обычно протекает бессимптомно.
Патофизиология
После начальной репликации в носоглотке ЭБВ инфицирует В-лимфоциты. Морфологически аномальные (нетипичные) лимфоциты развиваются в основном из CD8+ Т-клеток, которые реагируют на инфекцию.
После первичной инфекции вирус Эпштейна–Барр остается в организме-носителе, прежде всего в В-лимфоцитах, пожизненно, после чего происходит нестабильное бессимптомное вирусовыделение из клеток ротоглотки. Вирус можно обнаружить в орофарингеальных выделениях у 15–25% здоровых взрослых, серопозитивных по вирусу Эпштейна – Барр. Распространение увеличивается и растет титр у пациентов с ослабленным иммунитетом (например, реципиенты аллотрансплантата, зараженные ВИЧ).
Вирус Эпштейна – Барр не выявляется в источниках окружающей среды и не является очень контагиозным.
Передача может произойти через переливание препаратов крови, но намного более часто передача происходит при поцелуях между незараженным и серопозитивным человеком, который передает вирус Эпштейна – Барр бессимптомно. Только приблизительно 5% пациентов заражаются этим вирусом от больных с острой инфекцией.
Ранняя передача в детстве происходит более часто среди социально-экономических групп низкого уровня и при стеснённых условиях проживания.
Вирус Эпштейна–Барр статистически связан с нижеуказанными патологиями и, вероятно, выступает для них причинным фактором:
Некоторые опухоли В-клеток у пациентов с иммунодефицитом
Вирус Эпштейна – Барр не вызывает хронического синдрома усталости. Однако, он может иногда вызывать синдром лихорадки, промежуточного пневмонита, панцитопении и увеита (т.е. хронически активный вирус Эпштейна – Барр).
Клинические проявления
У большинства маленьких детей первичная инфекция Эпштейна – Барр является бессимптомной. Признаки инфекционного мононуклеоза развиваются чаще всего у детей старшего возраста и взрослых.
Инкубационный период составляет приблизительно 30–50 дней. Утомляемость может длиться в течение месяцев, но обычно максимальна во время первых 2–3 недель.
У большинства пациентов присутствует триада из
Лихорадка обычно достигает максимума днем или рано вечером, с температурой до 39,5 ° С, но может быть и выше – 40,5 ° С.
Клиническая картина фарингита может быть тяжелой с выраженным болевым и эксудативным симптомом и может напоминать стрептококовый фарингит.


Аденопатия обычно симметричная и может поражать любую группу узлов, особенно передние и задние цервикальные цепи. Aденопатия может быть единственным проявлением.
Другие симптомы и признаки включают:
Умеренная гепатомегалия и болезненность при перкуссии печени
Периорбитальный отек и палатальные петехии
Реже – макулопапулезная сыпь
Спленомегалия, которая встречается приблизительно в 50% случаев, максимальна во время 2-й и 3-й нед. и обычно проявляется только слегка пальпируемым кончиком селезенки.
Хотя восстановление обычно полное, осложнения могут быть существенными.
Неврологические осложнения редки, но могут включать энцефалит, припадки, синдром Гийена – Барре, периферическую невропатию, вирусный менингит, миелит, параличи черепных нервов и психоз. Энцефалит может проявиться мозжечковой дисфункцией, а в ряде случаев он может быть масштабным и быстро прогрессирующим, как при герпетическом энцефалите, но обычно самоограничивается.
Гематологические осложнения обычно купируются самостоятельно. Они включают:
Переходная умеренная гранулоцитопения или тромбоцитопения встречаются приблизительно у 50% пациентов; тяжелые случаи, связанные с бактериальной инфекцией или кровотечением, происходят менее часто. Гемолитическую анемию часто обуславливают специфические анти-i-антитела – холодовые агглютинины.
У разрыва селезенки могут быть серьезные последствия. Разрыв может быть результатом увеличения селезенки и опухоли капсулы, которые являются максимальными спустя 10–21 день после проявления. История травмы присутствует только приблизительно у половины больных. Разрыв является обычно болезненным, но иногда вызывает безболезненную гипотонию. Для информации о лечении, Травмы селезенки : Лечение.
Респираторные осложнения включают в себя изредка обструкцию верхних дыхательных путей из-за глоточного или паратрахеального увеличения лимфатических узлов; осложнения со стороны респираторной системы могут быть купированы кортикостероидами. Клинически невыраженные промежуточные легочные инфильтраты встречаются главным образом у детей и обычно видимы только при рентгенографии.
Осложнения со стороны печени включают повышенные уровни аминотрансферазы (приблизительно в 2–3 раза к норме, возвращаются к базовым показателям через 3–4 нед); они наблюдаются приблизительно у 95% пациентов. Если желтуха или более выраженное повышение уровня фермента обнаруживаются, то следует предположить другие причины гепатита.
Широко распространенная и при этом опасная инфекция Эпштейна–Барр возникает спорадически, но сразу по несколько случаев может регистрироваться в семьях, особенно в тех, где наблюдается X-сцепленный лимфопролиферативный синдром. Оставшиеся в живых после такой первичной инфекции вируса Эпштейна – Барр подвергаются риску заболеть агаммаглобулинемией или лимфомой.
Диагностика
Тест на гетерофильные антитела
Иногда серологический тест на наличие вируса Эпштейна-Барр
Инфекционный мононуклеоз следует предполагать у пациентов с типичными симптомами и признаками. Экссудативный фарингит, увеличение передних шейных лимфатических узлов и лихорадка могут быть клинически неотличимыми от симптомов, вызываемых бета-гемолитическими стрептококками группы А. Однако аденопатия задней части шеи или генерализованная аденопатия или гепатоспленомегалия в большей степени указывает на инфекционный мононуклеоз. Важно, что обнаружение стрептококков в ротоглотке не исключает инфекционный мононуклеоз.
Первичная ВИЧ-инфекция может манифестировать клинической картиной, напоминающей острую инфекцию Эпштейна – Барр. Если у пациентов имеются факторы риска развития ВИЧ-инфекции, необходимо выполнить следующие тесты:
Количественное определение вирусной нагрузки РНК ВИЧ в крови
Комбинированный иммуноферментный анализ на антитела и анализ на антиген р24
Иммуносорбентный анализ на ВИЧ (ELISA)/Вестерн-блоттинг обычно отрицателен во время острой инфекции и, таким образом, не должен быть использован в одиночку для диагностики ранней первичной ВИЧ-инфекции. Количественный анализ на РНК ВИЧ и определение антигена p24 являются более чувствительными методами для диагностики острой ВИЧ-инфекции, поскольку РНК ВИЧ и антиген p24 присутствуют в крови еще до того, как появляются антитела к ВИЧ
Первичная ВИЧ-инфекция может иметь сходство с острой инфекцией Эпштейна–Барр; пациентам, находящимся в группе риска ВИЧ-инфекции, следует провести количественный тест на вирусную нагрузку в крови (тест на РНК ВИЧ), комбинированный иммуноферментный анализ на антитела и анализ на антиген р24.
Цитомегаловирус может вызвать синдром, подобный инфекционному мононуклеозу, с нетипичным лимфоцитозом, а также гепатоспленомегалией и гепатитом, но обычно без тяжелого фарингита.
Токсоплазмоз может вызвать синдром, подобный инфекционному мононуклеозу, с лихорадкой и лимфаденопатией, но обычно без фарингита.
Лабораторная диагностика обычно включает общий анализ крови и серологический анализ на вирус Эпштейна – Барр. Морфологически атипичные лимфоциты составляют до 30% белых телец крови. Хотя отдельные лимфоциты могут быть подобны лейкемическим лимфоцитам, лимфоциты являются гетерогенными, что маловероятно при лейкемии. Нетипичные лимфоциты могут также присутствовать при ВИЧ или цитомегаловирусной инфекции, гепатите B, гриппе B, краснухе или других вирусных болезнях, таким образом, диагноз требует серологического анализа. Однако очень высокое количество нетипичных лимфоцитов, как правило, отмечается только при первичном вирусе Эпштейна – Барр и цитомегаловирусной инфекции.
Чтобы диагностировать острую инфекцию Эпштейна–Барр используются два серологических анализа:
Анализ на гетерофильные антитела
Тест на специфические антитела к ВЭБ
Наличие гетерофильных антител определяют с использованием различных тестов агглютинации на твердой подложке (монопятно). Однако эти антитела присутствуют только у 50% пациентов 5 лет и приблизительно у 80–90% подростков и взрослых с инфекционным мононуклеозом. Важно, что анализ на гетерофильные антитела может быть ложноположительным у некоторых пациентов с острой стадией ВИЧ-инфекции. Титр и распространенность этих антител повышаются на 2-й и 3-й неделях болезни. Таким образом, если диагноз очень вероятен, но анализ на гетерофильные антитела отрицательный, будет разумным повторить его на 7-10 день от появления симптомов.
Если анализ остается отрицательным, то нужно определить антитела к вирусу Эпштейна – Барр. Присутствие антител IgG к капсидному антигену вируса Эпштейна – Барр указывает на первичную ВЭБ-инфекцию (эти антитела исчезают в пределах 3 мес. после инфекции). Антитела IgG к капсидному антигену вируса Эпштейна – Барр (IgG к VCA ВЭБ) также появляются на ранних стадиях первичной инфекции ВЭБ, но сохраняются в течение всей жизни. Антитела к ядерному антигену вируса Эпштейна–Барр (ВЭБ-IgG) при острой инфекции вирусом Эпштейна–Барр образуются позже (приблизительно через 8 нед.) и также сохраняются в течение жизни. Если титры антитела вируса Эпштейна – Барр отрицательны или указывают на отдаленную инфекцию (т.е. положительный для антител IgG и отрицательный для антител IgM), нужно рассмотреть другие диагнозы (например, острая ВИЧ-инфекция, цитомегаловирусная инфекция).
Прогноз
Инфекционный мононуклеоз обычно проходит самостоятельно. Продолжительность болезни различна; острая фаза длится приблизительно 2 нед. В целом 20% пациентов могут вернуться в школу или на работу в пределах 1 нед, а 50% – в пределах 2 нед. Повышенная утомляемость может сохраняться в течение еще нескольких недель или, до 10% случаев, в течение многих месяцев.
Смерть наступает в 1%, главным образом из-за осложнений (например, энцефалит, разрыв селезенки, обструкция дыхательных путей).
Клиника. Инкубационный период 5-14 дней, в редких случаях удлиняется до 1 мес. Клинические проявления при инфекционном мононуклеозе очень многообразны.
У 2/^ больных заболевание начинается остро, отмечается значительное повышение температуры, головная боль, слабость, мышечные и суставные боли, нарушаются сон и аппетит. Могут быть легкие ознобы, которые чередуются с повышенной потливостью. С первых дней болезни беспокоят боли в горле, которые усиливаются при глотании. Одновременно наблюдаются гиперплазия лимфатических узлов и затрудненное носовое дыхание. Наиболее ярко перечисленные симптомы становятся выражены к 4-5-му дню болезни; в этот же период определяется увеличение размеров печени и селезенки, в крови появляются атипичные мононуклеары.
В ряде случаев может иметь место и подострое начало заболевания с продромальными явлениями: на фоне общего недомогания отмечаются субфебрильная температура тела, нерезко выраженные катаральные изменения со стороны верхних дыхательных путей.
У отдельных больных ведущей жалобой является боль в животе, чаще в правой подвздошной области, иногда наблюдаются тошнота и рвота, вздутие живота, задержка стула или понос.
Заболевание может развиваться и незаметно; при этом первым симптомом, который заставляет больного обратиться к врачу, является увеличение лимфатических узлов
Однако наиболее характерными для инфекционного мононуклеоза симптомами являются: лихорадка, тонзиллит, генерализованная лимсраденопатия и гепатосппеномеаалия.
Температурная реакция очень вариабельнаи может сохраняться от 1-2 дней до 3 нед и дольше. У 1/3 больных в первые дни температура тела субфебрильная и отчетливо повышается до 38 "С и выше только к концу первой недели заболевания. Более высокая и продолжительная лихорадка отмечается у взрослых и детей старшего возраста. У отдельных больных наблюдается двух- и трехволновая лихорадка с периодами апирексии в несколько дней. В среднем длительность лихорадки составляет 6-10 дней.
Какой-либо типичной температурной кривой при инфекционном мононуклеозе не существует. Снижается температура тела чаще литически, что совпадает с улучшением общего состояния и с уменьшением выраженности других симптомов болезни. Необходимо отметить, что после основной волны лихорадки часто сохраняется субфебрильная температура тела.
Температурная реакция сочетается с другими симптомами, в первую очередь - с изменениями в глотке. Небольшая гиперемия в зеве и гиперплазия миндалин наблюдаются у многих больных с первых дней болезни. Нередко эти изменения сочетаются с поражением носоглотки. Клинически это проявляется затрудненным носовым дыханием и гнусавым оттенком голоса. Одновременно отмечается значительная отечность небных миндалин, которые могут соприкасаться друг с другом. Если удастся осмотреть заднюю стенку глотки, то обнаруживают ее отек и гиперемию с явлениями гиперплазии лимфоидной ткани; у части больных задняя стенка глотки может быть покрыта густой слизью. Через 3-4 дня после начала болезни на миндалинах появляются различной величины рыхлые, творожи стовидные налеты, легко снимаемые шпателем. В отдельных случаях налеты могут локализоваться на задней стенке глотки, у корня языка и даже на надгортаннике. Изменения в зеве сопровождаются лихорадкой. Длительность поражения глотки составляет 10-15 дней; при своевременном и адекватном лечении ангина проходит быстрее.
У больных с удаленными миндалинами реакция лимфоидной ткани глотки проявляется в виде увеличения боковых валиков и гранул задней стенки глотки.
Температурная реакция и изменения в глотке сочетаются с развитием лимфаденопатии. Часто увеличены все лимфатические узлы, но наиболее выражено увеличение шейных лимфоузлов, особенно тех, которые располагаются по заднему краю грудино-ключично-сосцевидной мышцы; они могут иметь вид цепочки или пакета. У детей младшего дошкольного возраста лимфатические узлы могут образовывать большие конгломераты диаметром до 4-6 см. У детей школьного возраста и у взрослых лимфатические узлы увеличиваются до 2-3 см, создавая "фестончатое" очертание контуров шеи. Иногда у взрослых может быть небольшое увеличение лимфатических узлов, которое остается незамеченным.
Увеличенные лимфатические узлы почти не вызывают болевых ощущений, не спаяны между собой и окружающей клетчаткой. При пальпации они "сочные", плотновато-эластичные, подвижные. Периаденит, покраснение кожи и нагноительные процессы никогда не наблюдаются. Увеличение лимфатических узлов может быть первым признаком болезни. Улиц, страдающих хроническим тонзиллитом, рано увеличиваются лимфоузлы, расположенные у угла нижней челюсти.
Одновременно могут быть увеличены и другие группы лимфатических узлов - подмышечных, кубитальных и паховых (реже - мезентериальныхили медиастинальных). При увеличении медиастинальных лимфатических узлов больных может беспокоить кашель, боли в области сердца разной интенсивности и продолжительности.
Увеличение лимфоузлов сохраняется в течение 1-2 нед, а иногда умеренная лимфаденопатия наблюдается 1,5-2 меси более.
На З-4-ый день болезни увеличиваются печень и селезенка. Гепатомегалия сопровождается чувством тяжести в правом подреберье, слабостью, снижением аппетита, иногда тошнотой, реже рвотой. Нередко отмечаются умеренные гипербилирубинемия, повышение активности АлАТ, тимоловой пробы. Функциональные пробы печени нормализуются к 15-20-му дню болезни, но могут оставаться измененными в течение 3-6 мес. В разгар болезни у 25% больных возникают различные кожные высыпания - эритематозные, розеолезные и др.
Своеобразные изменения отмечаются со стороны крови. В первые дни болезни наблюдаются умеренная лейкопения, нейтропения, лимфоцитоз, появляются плазматические клетки. На 4- 5-й дни болезни и позже развивается лейкоцитоз до 10-12х1 О^л, увеличивается количество лимфоцитов, моноцитов и плазматических клеток, появляются своеобразные атипичные мононуклеары, отличающиеся большим полиморфизмом по форме и структуре.
В большинстве случаев атипичные мононуклеары обнаруживают в крови в первые дни болезни, но особенно их число увеличивается в разгар болезни. Реже появление мононуклеаров может быть отмечено на 8-11-й дни болезни. Эти клетки сохраняются на протяжении нескольких недель, но постепенно их количество уменьшается.
Среди клеток "белой крови" доля мононуклеаров колеблется от 10 до 50% и выше. В отдельных случаях в разгар болезни все мононуклеары могут быть атипичными, причем их количество коррелирует с тяжестью болезни.
Инфекционный мононуклеоз у большинства больных заканчивается выздоровлением через 2-4 нед. Однако у некоторых пациентов длительно сохраняются лимфаденопатия, гепатоспленомегалия, атипичные мононуклеары в крови, что свидетельствует о затяжном, а, возможно, и хроническом течение инфекции. Для последнего характерны: персистирующие лимфаденопатия и ВЭБ-гепатит, спленомегалия, интерстициальная пневмония, гипоплазия костного мозга, иногда - увеит.
Диссеминированная (септическая) ВЭБ-инфекция встречается на фонетяжелой иммуносупрессии у больных СПИДом, при трансплантации органов и характеризуется неблагоприятными исходами.
Осложнения инфекционного мононуклеоза, протекающего на фоне иммунодефицита, могут быть по своей природе: гематологическими (аутоиммунная гемолитическая анемия, тромбоцитопения, гранулоцитопения, разрыв селезенки), кардиологическими (перикардит, миокардит) и неврологическими (менингит, менингоэнцефалит, миелит, нейропатии).
Диагностика. Клиническая диагностика инфекционного мононуклеоза с использованием данных гемограммы не позволяет окончательно верифицировать этиологию заболевания. Для этого в настоящее время применяют иммунохимический (ИФА) и молекулярно-биологические (ПЦР, РТ-ПЦР, гибридизация) методы диагностики. Широко использовавшиеся ранее реакции гетероагглютинации - Пауля-Буннеля, Гоффа-Бауера, Ловрика-Вольнера во многом утратили свое значение.
Лечение. Больных со среднетяжелыми, тяжелыми и осложненными формами инфекции госпитализируют в инфекционный стационар.
Больным, находящимся на амбулаторном лечении, рекомендуется полу постельный режим, щадящая диета, уход за полостью рта (полоскание раствором фурацилина, йодинолом, бикарбонатом натрия и др.), поливитамины с микроэлементами, фитосредства с антиоксидантным и иммуностимулирующим действием (эхинацея, корень солодки, цетрария исландская, гербам арин).
При фебрильной температуре тел а назначают жаропонижающие препараты (панадол, парацетамол и др.). Проводят десенсибилизирующую терапию. Антибиотики применяют только при осложнении вторичной бактериальной инфекцией (фолликулярный, лакунарный тонзиллит, пневмония). Антибактериальную терапию назначайте учетом предполагаемого возбудителя. В случае инфекции ротовой полости используютмакролиды, пенициллины, тетрациклины, при необходимости в сочетании с трихополом с учетом возможной стрептококковой и анаэробной природы осложнения.
Не рекомендуется использовать левомицетин и сульфаниламидные препараты из-за их неблагоприятного действия на костномозговое кроветворение.
Из противовирусных препаратов, активных в отношении ВЭБ, используют ацикловир в дозе 800 мг 5 раз в сутки перорально или по 5 мг/кг каждые 8 ч внутривенно капельно.
При неэффективности Ац в тяжелых случаях заболевания назначаются видарабин в дозе 7,5-15 мг/кг/сут внутривенно капельно в большом объеме изотонического раствора (1,5-2,5 л) или фоскарнет по 60 мг/кг 3 раза в сутки внутривенно капельно с последующим переходом на введение препаратав дозе 90-120 мг/ кг/сут.
Изучается возможность использования при данной инфекции лобукавира, бривудинаи цидофовира.
Назначение корти костер оидных гормонов нежелательно.
Профилактика. Госпитализация больных проводится по клиническим показаниям. Противоэпидемические мероприятия в очаге не осуществляют. После перенесенного инфекционного мононуклеоза больной подл ежит диспансер ном у наблюдению инфекциониста и гематолога в течение 6 мес, с обязательным лабораторным обследованием (гемограмма, функциональные пробы печени).
Поскольку острая фаза ВИЧ-инфекции имеет сходный с инфекционным мононуклеозом симптомокомплекс, рекомендуется тестирование реконвалесцентов на ВИЧ через 3 и 6 мес.
Читайте также:


