Стул с прожилками крови у ребенка при кишечной инфекции
ОКИ (острые кишечные инфекции) – это группа инфекционных заболеваний (около 30 видов), которые вызваны различными патогенными микроорганизмами (вирусы, простейшие, бактерии); поражают желудочно-кишечный тракт.
ПРИЧИНЫ
К появлению острых кишечных инфекций приводят следующие причины:
- Контактно-бытовое заражение – контакт с зараженным человеком, с переносчиком возбудителя (животным, человеком);
- Пищевое заражение – прием инфицированной пищи: мяса, сырой воды, молока, кремовых кондитерских изделий, немытых овощей, фруктов и ягод;
- Через зараженные предметы обихода, грязные руки;
- Купание в загрязненных водоемах.
КЛАССИФИКАЦИЯ
Виды кишечной инфекции:
![]()
Дизентерия (шигеллез);- Ротавирусная кишечная инфекция;
- Стафилококковое пищевое отравление;
- Холера;
- Сальмонеллез;
- Кишечный иерсиниоз;
- Тиф;
- Паратиф;
- Эшерихиоз.
- Инвазивный тип (экссудативная диарея, жидкостью) – вызывают бактерии: клостридии, шигелы, синегнойная палочка, сальмонеллы и др.;
- Секреторный вид (водянистая диарея без метеоризма) – вызывает бактериальная флора: холерный вибрион, кампилобактер, энтеротоксигенные эшерихии;
- Осмотический тип (водянистый стул с метеоризмом) – формируют вирусы: аденовирусы, ротавирусы, короновирусы и другие;
- Смешанный тип: инвазивно-секреторный, инвазивно-осмотический.
СИМПТОМЫ ЗАБОЛЕВАНИЙ
Клинические проявления зависят от вида кишечной инфекции:
ОКИ У ДЕТЕЙ
Острые кишечные инфекции у ребенка формируются по тем же причинам, что и у взрослых. Наиболее подвержены дети до 3 лет, так как их иммунная система недостаточно окрепла.
ОКИ у детей проявляют себя выраженной клинической картиной, протекают в более тяжелой форме, чем у взрослых. Пик заболеваемости приходится на летнее время. Кишечные инфекции у детей проявляют себя в виде интоксикации организма (общая слабость, лихорадка, понижение аппетита).
Симптомы поражения пищеварительной системы:
![]()
Болевой синдром в эпигастрии схваткообразного характера;- Многократная рвота;
- Частый жидкий стул;
- Головная боль;
- Лихорадка;
- Испражнения чаще всего зеленого цвета, может присутствовать кровь;
- Кожные покровы сухие, глаза западают;
- Диспепсия;
- Жажда;
- Слезотечение;
- Язык сухой, обложен густым белым налетом;
- Редкое, скудное мочеиспускание;
- Обезвоживание организма;
- Судороги;
- Потеря сознания.
МЕТОДЫ ЛЕЧЕНИЯ
Во время появления симптомов ОКИ необходимо оказать первую помощь и потом обязательно обратиться к врачу, который назначит индивидуальный курс лечения.
Зараженному человеку следует оказать первую доврачебную помощь:
- Изолировать инфицированного человека от окружающих;
- Больному нужно давать питье в небольшом количестве, но часто; смачивать губы салфеткой, пропитанной водой;
- Уложить набок, если есть рвота – подставить емкость;
- Расстегнуть, снять стесняющую одежду;
- Проветривать помещение;
- Прикладывать лед, обернутый в ткань, либо мокрую холодную повязку к голове;
- Нельзя давать пищу, делать очистительные клизмы;
- Запрещено прикладывать грелку, давать лекарственные средства (обезболивающие, вяжущие, жаропонижающие).
В обязательном порядке при любой кишечной инфекции проводят промывание желудка. Его назначают вне зависимости от того, сколько прошло времени от начала заболевания, так как возбудитель может продолжительное время сохранять свою жизнеспособность на стенках желудочно-кишечного тракта.
- Дезинтоксикационная терапия: пероральное введение (через рот) глюкозо-солевых растворов: регидрон, цитроглюкосалан, глюкосалан. Взрослым по 30 мл/кг/сутки, детям по 30–50 мл/кг/сутки;
![]()
Сорбенты – выводят токсины из организма: активированный уголь, полифепан, смекта
Смекта, 1 пакетик разводят в ½ кружки воды (в 50 мл жидкости), принимают 3 раза в день;
- Кишечные антисептики – уничтожают патогенную микрофлору: энтеросидив, интетрикс, интестопан
Интетрикс, по 2 капсулы 2 раза в день;
- Противодиарейные препараты: левомицитин, энтеросгель, имодиум
Имодиум, начальная доза 2 таблетки, затем по таблетке после каждого акта дефекации, предельная суточная доза 16 мг (8 таблеток);
- Пробиотики – для восстановления нормальной кишечной микрофлоры: аципол, ацилак, линекс
Аципол, по 1 капсуле трижды в день;
Хилак-форте, по 40–60 капель трижды в день;
- Ферментативные препараты – для улучшения функционирования пищеварительной системы: креон, мезим, панкреатин
Креон, по 1 капсуле в сутки;
- Антибактериальные средства: тетрациклин, цефтибутен, пенициллин.
Цефтибутен, 1 капсула в сутки.
НАРОДНАЯ МЕДИЦИНА
При ОКИ применяют следующие рецепты народной медицины:
![]()
20 гр. листьев перечной мяты, по 15 гр. плодов фенхеля и корня аира, 30 гр. ромашки. Размельчить компоненты, 1 ст. ложку готового сбора заварить кружкой горячей воды. Принимать по 1/3 кружки трижды в день;- 40 гр. коры дуба залить литром крутого кипятка, проварить 10 минут на слабом огне. Охладить, принимать по ½ кружки 6 раз в день;
- На литр кипяченой воды 8 чайных ложек сахарного песка и ½ чайной ложки соды, 1 кружку апельсинового сока, чайную ложку соли, пить на протяжении дня.
ДИЕТА
Питание при острой кишечной инфекции должно быть дробным, не меньше 5 раз в день, обогащенным витаминами, микроэлементами, белками и жирами. Важно пить жидкость в чистом виде, не меньше 1,5 литров в день.
- Кисломолочные продукты;
- Постное мясо;
- Несдобная выпечка, подсушенный хлеб;
- Крупы, злаки;
- Вегетарианские супы;
- Макароны;
- Сухофрукты;
- Овощи, ягоды, фрукты;
- Сливочное масло;
- Шиповниковый настой, морсы, чай и кофе с молоком.
- Сдоба;
- Полуфабрикаты;
- Консервы;
- Жирное мясо, рыба;
- Копченые, соленые, маринованные блюда;
- Бобовые культуры;
- Грибы, капуста, лук, чеснок;
- Специи, пряности;
- Шоколад, изделия с кремом (пирожное, торт);
- Газированные и спиртные напитки.
ОСЛОЖНЕНИЯ
Острые кишечные инфекции могут сформировать следующие осложнения:
ПРОФИЛАКТИКА
К профилактическим мероприятиям относят:
![]()
Употребление кипяченой воды;- Промывание овощей, фруктов;
- Соблюдение правил личной гигиены;
- Кратковременное хранение скоропортящихся продуктов;
- Термическая обработка пищи перед употреблением;
- Уборка жилья;
- Не купаться в загрязненных водоемах.
Появление крови в кале является очень тревожным знаком. Даже если не существуют дополнительные симптомы, и человек может чувствовать себя хорошо, даже это может стать первым признаком заболевания.
Кровь в кале показывает, что произошло какое-то повреждение кишечника или его сосудов. Необходимо сразу же обратиться к врачу, чтобы он поставил точный диагноз.
Данный симптом может быть связан с различными заболеваниями. Немаловажную роль играет тот факт, в каком именно виде выходит кровь в кале, поэтому стоит отнестись к этому внимательно.
Откуда кровь в кале?
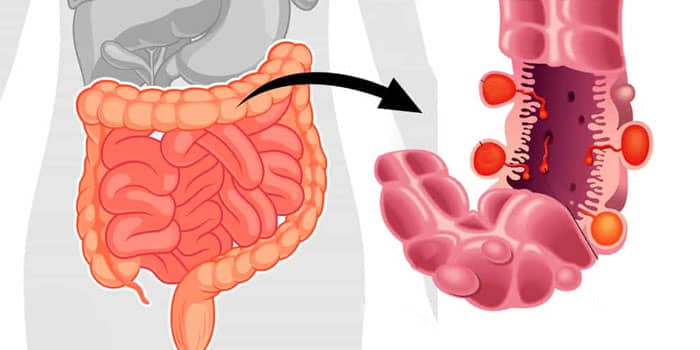
Кровь в кале - симптом большого количества заболеваний. Редко, когда это единственный признак нарушений работы организма. Диагностировать заболевание можно только после изучения всех симптомов и назначения ряда анализов. Вероятнее всего появление красных вкраплений крови в кале свидетельствует о повреждении слизистой оболочки прямой кишки. В случае, если кровотечение происходит в других отделах кишечника, кровь в кале приобретет темно-бурый или черный цвет. Причины появления таких выделений могут быть самыми разнообразными.
Так, например, симптом проявляется во время заболевания под названием неспецифический язвенный колит. В таком случае наблюдаются прожилки крови, как в жидком, так и в твердом кале.
Часто задают вопрос, является ли кровь в кале проявлением геморроя . Такая вероятность есть, если на туалетной бумаге остается алая кровь или же появляется кровь, которая не смешивается с калом. Также это может свидетельствовать о трещине заднего прохода . Худшим вариантом является рак прямой кишки.
Если вместе с кровью наблюдается и проявление слизи, то это может быть неспецифический язвенный колит, проктит или полипы в прямой кишке.
Обильное кровотечение может являться признаком ишемического колита или дивертикулеза прямой кишка.
Если небольшое количество крови является единоразовым, она не смешивается с калом при запорах, то возможно это обычное перерастяжение или разрыв ануса из-за слишком твердых каловых масс. В этом случае обращение к врачу не требуется.
Однако есть опасность возникновения так называемой скрытой крови, которая может быть вызвана кровотечением из желудочно-кишечного тракта. В данном случае вероятно такое заболевание как язва 12-перстной кишки или желудка. При малейшем подозрении на данные болезни, необходимо сразу же сдать анализ на скрытую кровь в кале.
Симптомы зависят от того, какое заболевание вызывало появление крови в кале. Рассмотрим основные.
Трещины анального отверстия
Кровь имеет ярко алый окрас, не смешана с каловыми массами, объем крови небольшой
Темная кровь, которая регулярно появляется на поверхности кала, зуд и боль в прямой кишке, ощущение распирания; при наружном геморрое видны варикозные узлы
Неспецифический язвенный колит
Кроме крови (темно-красная, выходит сгустками или прожилками), появляются слизь и гной в кале, возникает диарея, боль в животе, проявления общей интоксикации, гиперемия
Кровь, слизь и гной в кале, частая диарея, боли в суставах и животе, лихорадка, кожные высыпания, ухудшение зрения, язвы на слизистой оболочке рта
Жидкий стул с кровью, слизью и гноем, повышение температуры тела, боль в проекции кишечника
Кровь в кале появляется если разрушены стенки сосудов или кишечника, может возникнуть перфорация с каловым перитонитом, развивается кишечная непроходимость
Кровь в кале, которая появляется в связи с поражением слизистой оболочки кики клостридиями
Инфекции, передающиеся половым путем
Кровь в кале или на поверхности
Кровотечение из анального отверстия, острая боль в проекции кишечника
Методы диагностики

Основные виды первоначальной диагностики:
- анализ кала на яйца гельминтов;
- копрограмма;
- анализ кала на скрытую кровь;
- ректальное исследование прямой кишки (нижних отделов);
- осмотр анального отверстия проктологом;
- ректороманоскопия.
Чтобы уточнить диагноз назначают рентгенографию ЖКТ, колоноскопию, УЗИ толстого кишечника.
Чтобы обследовать верхние отделы системы пищеварения, нужно обратиться к гастроэнтерологу. Специалист опросит пациента на предмет жалоб, прощупает живот в протекции тонкого кишечника и желудка. Далее врач может назначить:
- ФГДС;
- УЗИ тонкого кишечника и желудка.
Для того чтобы подготовиться к сдаче анализа на выявление скрытой крови в кале, вам необходимо будет потратить 2-3 дня. Следует отказаться от приема пищи, в которой содержится железо. К таким продуктам можно отнести: гречневую крупу, мясо, помидоры, рыбу, гранат, яблоки.
Лечение
Так как причиной крови в кале могут быть различные заболевания, невозможно выделить какое-то одно направление при лечении. Самое главное – это не пускать все на самотек, сразу же обратиться к врачу и сделать микробиологический анализ кала, который и поможет точно установить правильный диагноз. После проведения тщательной диагностики ставится диагноз, а далее лечится основное заболевание, которое и вызывало появление крови в кале. Во время лечения рекомендуется исключить продукты, которые могут механически или химически травмировать ЖКТ. Иногда врачи прописывают специальную диету.
Важно! При геморрое и анальных трещинах нужна тщательная личная гигиена.
Заболевание
Методы лечения
Применение венотоников, мазей и гелей с таким же действием, ректальных свечей, веносклерозирующих препаратов, слабительных, противосвертывающих; в запущенных случаях геморрой лечится оперативным путем
Неспецифический язвенный колит
Прием цитостатиков, глюкокортикостероидов, сульфалазина; при осложнениях назначается операция
Острые бактериальные инфекции
Лечатся антибиотиками и пробиотиками
Прием противовирусных препаратов
Операция по удалению части кишечника с последующим прижиганием пораженных сосудов или их зашиванием
Прием гормональных препаратов
Язва желудка или 12-перстной кишки
Операция по резекции 12-перстной кишки или желудка, в некоторых случаях можно просто ушить язву
Профилактика
Профилактики непосредственно крови в кале не существует. Есть ряд мер, которые помогут профилактировать заболевания ЖКТ:
- Отказаться от всех вредных привычек.
- Правильно питаться – дробно, то есть малыми порциями от 4 до 6 раз в день.
- Последний прием пищи – за 3-4 часа до сна.
- Надо свести к минимуму, а лучше исключить фастфуд, жирную пищу, сдобную выпечку, консервированные продукты, копчености, соленья, острые приправы.
- Наладить питьевой режим. Свободной жидкости должно быть от 1,5 до 2 л в день. Это может быть чистая вода, морсы, компоты, соки, травяной или обычный, но некрепкий чай.
- Регулярно обследоваться в профилактических целях – хотя бы раз в год, особенно при наличии наследственной предрасположенности.
- Поддерживать себя в тонусе, делать ежедневную гимнастику.
- Избегать стрессов.
- Создать правильный микроклимат – использовать очистители и увлажнители воздуха, регулярно проветривать, вытирать пыль и делать влажную уборку.
- Не переохлаждаться, потому что каждое ОРЗ – это удар по иммунитету.
Острая кишечная инфекция у ребенка – заболевание, вызванное инфекционным возбудителем с воспалением желудочно-кишечного тракта. По частоте у детей острые кишечные инфекции уступают только острым респираторным вирусным инфекциям.
О чем идет речь? Врачами вполне справедливо выставляются такие диагнозы:
- Острая кишечная инфекция – объемное понятие.
- Острый гастрит – воспаление желудка.
- Острый гастроэнтерит – воспаление желудка и тонкой кишки.
- Острый гастроэнтероколит – желудок, тонкая и толстая кишка.
- ОРВИ, интестинальный синдром – насморк вместе с рвотой / поносом.
- Пищевая токсикоинфекция – пищевое отравление.
- Гемоколит – при выявлении прожилок крови в стуле.
Нет. Все эти диагнозы имеют за основу инфекционное воспаление желудочно-кишечного тракта.
Например, если известно, что было отравление чем-то необычным, тогда это пищевая токсикоинфекция (ПТИ). Если есть кровь в стуле — это гемоколит. Если есть только рвота с высокой температурой — это острый гастрит.
Гастроэнтерит из указанных встречается чаще всего. Поэтому буду иногда использовать его как синоним острой кишечной инфекции (ОКИ).
Медицинская терминология часто предполагает заимствования из латинского, греческого, английского, немецкого и других языков научного сообщества.
Не знали? Ничего, бывает.
При надлежащем лечении кишечная инфекция проходит спокойно и без осложнений. Хоть и неприятна для ребенка и окружающих.
Однако вследствие потери жидкости организмом возможна смерть. Ежегодно в мире регистрируется 3-5 миллиардов! случаев гастроэнтеритов у детей до 5-летнего возраста. 1,5-2,5 миллиона из этих детей умирает.
Неважно, какой именно возбудитель вызвал кишечную инфекцию. Все равно лечение одинаковое. Один только вопрос — это бактерия или вирус. Если это бактерия, дополнительно требуется антибиотик. Если это вирус — препарата против него не существует, но иммунная система убьет вирус примерно через неделю.
- вирус: стул без примесей, просто жидкие желто-коричневые;
- бактерия: в испражнениях есть примеси — прожилки крови, зеленая или черная слизь, гной
- общий анализ крови (лейкоцитарная формула), но не всегда
- посев мазка — культура бактерий растет в лаборатории 5 дней, но это долго и часто неважно
- ПЦР (анализ ДНК, РНК вирусов и бактерий) — быстро, в частных лабораториях
- рвота (может отсутствовать)
- разжижение стула несколько раз за короткий промежуток времени
- повышение температуры тела (может отсутствовать)
Обратитесь к врачу! Позвоните. Езжайте в больницу сами. Вызывайте скорую помощь.
Пить много жидкости маленькими глотками каждые несколько минут. Дома, по дороге в больницу — пить! Чем больше — тем лучше. Что пить: регидрон и/или другие растворы для оральной регидратации (ORS). Не успели в аптеку — пока можно воду, подсоленную воду, подслащенный чай, компот, кока-колу/пепси (только это, фанта и соки не подходят).
Нужно компенсировать потери 1) воды, 2) солей, 3) глюкозы. При снижении глюкозы в крови уже через несколько часов в организме нарастет образования ацетона. А это даст еще большую рвоту. Сладкий чай и кока-кола спасут ситуацию, а последняя нередко уменьшает тошноту.
Заболели, обратились к врачу. А сейчас выполняете все рекомендации врача и следите за состоянием ребенка.
Бояться (и уже-уже звать врача на помощь), если есть любой пункт:
- у вас не получается делать свою часть работы — ребенок не пьет или пьет мало;
- перестала писать или писает мало (это такой контроль питья: когда организм хорошо компенсирует жидкость, почки тоже работают);
- не проходит рвота;
- не сбивается температура тела;
- в стуле появились нехорошие примеси (кровь, много слизи), о которых врач раньше не знал.
Не бояться (опасности нет), если:
- температура растет (вплоть до 40 °C), но сбивается за 30-60 мин парацетамолом или ибупрофеном к числам ниже 38,5 °C;
- иногда немного болит живот, тошнит;
- понос многократно (даже 15 раз в сутки), но без примесей, просто желто-коричневый жидкий, а ребенок достаточно пьет и писает.
Редко, но бывает, что все 7-10 дней болезни имеются все симптомы. А обычно вирусный гастроэнтерит проявляет свои симптомы первые 3-4 дня, а дальше ребенку становится все лучше.
Бактериальная инфекция предусматривает назначение антибиотика, который начнет проявлять эффект уже через день-два.
Примерно через неделю после начала болезни все налаживается, и ребенок с радостью возвращается в школу или садик.
- Рвота – часто. У детей с ротавирусной инфекцией рвота бывает в 4 раза чаще и длится дольше 1
- Диарея – часто. Вирусная кишечная инфекция очень редко сопровождается наличием примесей крови или слизи в стуле. Прожилки крови в стуле, необычный слизь дают повод думать о бактериальной инфекции.
- Повышение температуры тела – часто
- Чрезмерное урчание кишечника, вздутие, болезненность в области живота – часто
- Потеря массы тела в результате дегидратации – часто
- Кожная сыпь – редко
- вирусы
- ротавирус – 30-72% всех детских диарей в мире 2
- калицивирусы (норовирус, саповирус, везивирус, лаговирус)
- астровирусы
- аденовирусы
- бактерии
- Bacillus: B anthracis; B cereus; B abortus; B melitensis; B suis
- Campylobacter jejuni
- клостридии: C botulinum, C perfringens
- кишечная паличка (Escherichia coli): энтерогеморрагическая (EHEC), энтероинвазивная (EIEC), энтероагрегативная (EAEC), энтеротоксическая (ETEC), энтеропатогенная (EPEC)
- листерия
- сальмонелла
- шигелла (шигеллез и дизентерия – одно и то же)
- золотистый стафилококк
- холера: V cholerae, V parahaemolyticus; V vulnificus
- иерсинии: Y enterocolitica, Y pseudotuberculosis.
- паразиты
- отравление металлами или другими токсинами

Ротавирус (электронная микрофотография, CDC/Dr Erskine Palmer)

Норовирус (электронная микрофотография, CDC/Charles D. Humphrey)
- возраст ло 5 лет 2 3 4
- низкая степень личной гигиены
- контакт с больными гастроэнтеритом
- зимний период
- бедность
- отсутствие вакцинации против ротавируса
- отсутствие грудного вскармливания
- иммунодефицитное состояние
- люди в возрасте, дети и беременные 6 7 8
- иммуноскомпрометованное состояние, в т.ч. медикаментозно при хронических болезнях
- поездки в другие страны
- контакт с лицами, у которых обнаружено пищевое отравление
- употребление мяса без надлежащей термообработки, сырых морепродуктов, продуктов домашнего консервирования, непастеризованных мягких сыров, сырых яиц, продуктов, которые хранились неправильно
- употребление антацидных препаратов
Оцінюємо ступінь дегідратації (втрати рідини) у дитини:
- Дефицит жидкости 10% массы
- Летаргический или без сознания
- Глаза запавшие
- Пьет вяло, не в состоянии пить
- Щипок – кожная складка расправляется очень медленно
- Дефицит жидкости > 100 мл/кг массы тела
ТЯЖЕЛАЯ дегидратация – план лечения C
- Лечение проводится родителями ребенка.
- После каждого эпизода жидкого стула необходимо выпоить:
- детям до 2 лет – 50-100 мл жидкости;
- детям от 2 до 10 лет – 100-200 мл жидкости.
- Продолжать вскармливание ребенка.
В течение первых 4-х часов лечения пациенту необходимо выпоить следующий объем жидкости:
Масса: Объем жидкости
-
меньше 4 мес.
до 5 кг: 200-400 мл 4-11 мес.
5-7,9 кг: 400-600 мл 12-23 мес.
8-10,9 кг: 600-800 мл 2-4 года
11-15,9 кг: 800-1200 мл 5-14 лет
16-29,9 кг: 1200-2200 мл от 15 лет
від 30 кг: 2200-4000 мл
- если обезвоживание прогрессирует – перейти к схеме C;
- если состояние ребенка остается стабильным без ухудшения, но и без существенного улучшения – продолжать лечение по схеме B;
- в случае, когда состояние ребенка нормализовалось, нет признаков обезвоживания, считается, что ребенок регидратирован; при сохранении проявлений острой кишечной инфекции – проведение регидратации по схеме A.
- Лечение следует начинать с обеспечения венозного доступа и немедленного введения жидкости. Необходимо ввести 100 мл/кг раствора Рингера-лактат, при его отсутствии используется 0,9% раствор хлорида натрия:
- возраст до 12 месяцев:
- сначала 30 мл/кг в течение 1 часа*,
- потом 70 мл/кг в течение 5 часов;
- возраст старше 12 месяцев:
- сначала 30 мл/кг в течение 30 минут*,
- потом 70 мл/кг в течение 2,5 часа.
- *повторить, если пульс на лучевой артерии не появился
- возраст до 12 месяцев:
- После обеспечения венозного доступа и начала инфузионной терапии пациенту следует начинать оральную регидратацию соответствующим раствором из расчета 5 мл/кг в час.
- Через 6 часов (дети до 12 месяцев) или 3 часа (дети старше 12 месяцев) необходимо повторно оценить состояние ребенка для определения схемы дальнейшей регидратации (A, B или C).
- В случаях, когда инфузионную терапию невозможно начать, если ребенок пьет или возможна постановка назогастрального зонда, необходимо проводить оральную регидратацию из расчета 20 мл/кг в час в течение первых 6 часов (общий объем жидкости в течение 6 часов – 120 мл/кг).
- раствор ВОЗ с низкой осмолярностью,
- Хумана-электролит,
- Hipp ORS-200,
- Био-гая ORS и другие;
- при их отсутствии – регидрон.
В домашней аптечке должен быть порошок для приготовления РОР.
Вторым важным пунктом лечения острой кишечной инфекции является диета.
Исключить из рациона:
- молоко, молочные продукты
- острое, жирное
- колбасные изделия
- фрукты
- соки
Можно употреблять:
- негазированная вода, подслащенный чай, компот из сухофруктов (узвар)
- каши и пюре, сваренные на воде
- галетное печенье, сухари из хлеба, бублики
- бананы, печеные яблоки
- отварное нежирное мясо, рыба
То есть ограничивается качество пищи. А количество пищи не ограничивается. За один прием нужно есть небольшое количество, но можно есть часто, сколько ребенок захочет.
- дети 8-15 кг: 2 мг через рот однократно
- дети 16-30 кг: 4 мг через рот однократно
- дети от 30 кг: 8 мг через рот однократно
- дети: 0,1-0,15 мг/кг внутривенно однократно, максимально 4 мг
- в/в однократно – при отсутствии ондансетрона
далее при сохранении тошноты:
- масса тела до 35 кг: по 0,25 мг/кг (суспензия по 0,25 мл/кг) 3 раза/день
- масса тела от 35 кг: таблетки по 10 мг 3 раза/день
Если ребенок пьет достаточно жидкости, диарею можно не трогать. В течение нескольких дней она постепенно проходит.
Уменьшить частоту диареи можно с помощью препарата рацекадотрил (гидрасек), при сочетании с растворами для оральной регидратации. 5
Только при наличии признаков бактериальной инфекции, что определяется врачом.
Принимать жаропонижающие препараты в виде сиропов, таблеток, но не свечей.
Температура тела 38,4 °C и ниже – ждем. Температура 38,5 °C или выше – cбиваем.
- дети: 10-15 мг/кг через рот каждые 4-6 часов при необходимости, максимально 75 мг/кг/сут
- взрослые: 0,5-1,0 г через рот каждые 4-6 часов при необходимости, максимально 4 г/сут
- дети >6 мес: 10 мг/кг через рот каждые 6-8 часов при необходимости, максимально 30 мг/кг/сут
- взрослые: 0,2-0,4 г через рот каждые 4-6 часов при необходимости, максимально 2,4 г/сут
Ничего дополнительно делать не нужно. При нормализации глюкозы крови ацетонемия пройдет самостоятельно.
Почему так? Ответ в статье: Ацетон у детей
Абсолютные показания:
- Тяжелая дегидратация (эксикоз III ст., потеря > 10% массы тела)
- Незначительная дегидратация (эксикоз II в., потеря 5-10% массы тела) у ребенка раннего возраста
- Высокая лихорадка у ребенка раннего возраста
- Гемоколит у ребенка раннего возраста
- Наличие у ребенка хронических заболеваний внутренних органов в стадии субкомпенсации (хроническая почечная недостаточность, сахарный диабет и т.д.)
- Иммунодефицит (первичный / вторичный)
- Наличие в семье нескольких детей (невозможно изолировать ребенка); пребывания ребенка в организованном детском коллективе (детском доме, летнем лагере и т.д.)
- Неспособность лиц, ухаживающих за ребенком, выполнять назначения врача
Относительные показания:
- Эксикоз I ст., эксикоз II ст. у ребенка старше 3 лет
- Наличие у ребенка хронических заболеваний внутренних органов в стадии компенсации
При относительных показаниях через 4 часа должен проводиться повторный осмотр ребенка. В дальнейшем кратность осмотров определяется индивидуально в соответствии с тяжестью состояния ребенка. При ухудшении состояния ребенка нужно госпитализировать.
Пробиотики (лактобактерии, Bifidobacterium bifidum, Streptococcus thermophilus, Saccharomyces boulardi) незначительно ускоряют исчезновение симптомов диареи. 6 7 8 9 10 11 12 13 Механизм действия полностью не изучен. 14 Возможно, эти бактерии блокируют рецепторы слизистой оболочки кишечника. 15
Значительного влияния на лечение гастроентерита пробиотики не имеют. Их назначение иммунокомпрометированным пациентам опасно, поскольку может привести к осложнениям, даже к сепсису.
По возможности устранить факторы риска, приведенные выше.
Давайте проведем мысленные параллели между поносом и насморком:
Читайте также:







