Пятна инфекционные на лице

Корь — острое инфекционное заболевание.
Возбудитель кори — фильтрующийся вирус, очень летучий и маложизнеспособный вне человеческого организма. Источником коревого вируса является больной человек, распространяющий вирус воздушно-капельным путем: при кашле, чихании, крике, разговоре, смехе.
Больные корью особенно заразны в последние дни инкубационного периода и в начале заболевания. На второй-третий день появления сыпи опасность передачи инфекции значительно уменьшается и совершенно исчезает к концу первой недели. После перенесенной кори в организме остается стойкий, обычно пожизненный иммунитет.
Инкубационный период 9—11 дней (редко 14—17), у детей, которым введен гамма-глобулин,— 21 день.
Продромальный период (период предвестников) продолжается 3—5 дней и сопровождается повышением температуры (38—39°), ухудшением общего состояния (вялость, сонливость, головные боли, потеря аппетита), катарами слизистых оболочек. У ребенка появляется насморк, конъюнктивит, навязчивый сухой кашель. Голос становится слегка сиплым. Характерным для этого периода болезни симптомом является появление на покрасневшей слизистой щек, чаще всего против нижних коренных зубов, мелких белесоватых пятен, названных по фамилии открывших их ученых пятнами Вельского — Филатова — Коплика. В течение периода предвестников температура постепенно снижается, а катаральные явления нарастают. Лицо у ребенка становится одутловатым, веки припухают, глаза краснеют, наблюдается слезотечение, светобоязнь, обильные слизистые выделения из носа, иногда носовые кровотечения. Период предвестников очень заразен, и, не имея видимых для окружающих характерных симптомов, корь в этот период опасна для детского коллектива.
На 4—6-й день заболевания начинается период высыпания коревой сыпи. Снизившаяся к концу периода предвестников температура у больного вновь повышается до 39—40°, общее состояние еще более ухудшается, катаральные явления продолжают держаться. На коже этапами высыпает сыпь (обычно в течение трех дней): сначала на лице, затем на туловище и наконец на руках и ногах. Вначале сыпь имеет вид мелких, слегка возвышающихся над кожей бледно-розовых пятнышек, которые затем увеличиваются в размерах, уплощаются и превращаются в пятнистую темно-бурую пигментацию. В некоторых случаях отдельные элементы сыпи сливаются, образуя большие, с неровными краями пятна, напоминающие географическую карту. Через три дня сыпь начинает исчезать и на ее месте можно наблюдать шелушение, особенно заметное на лице.
После исчезновения сыпи и воспалительных явлений на слизистых оболочках болезнь, при отсутствии осложнений, идет на убыль и ребенок быстро поправляется. Однако, значительно снижая иммунобиологические свойства организма, корь довольно часто дает осложнения. Наиболее тяжелым и распространенным является воспаление легких. Иногда корь сопровождается ларингитом или коревым крупом (воспалительный отек гортани), стоматитом, колитом, поражением глаз. Нередко дети, перенесшие корь, заболевают туберкулезом.
Вирус кори (Morbillivirus) – действует на центральную нервную систему. Вирус кори весьма чувствителен к факторам внешней среды – легко разрушается даже при слабом рассеянном свете, при нагревании, в кислой среде, однако хорошо переносит замораживание – кровь больного сохраняет инфекционные свойства при -72°С в течение двух недель.
Восприимчивость к вирусу кори почти тотальна. Это значит, что вероятность заболеть корью в результате контакта с больным приближается к 100%.
Инфекция передается воздушно-капельным путем (в капельках слизи вирус сохраняет свои свойства в течение нескольких дней). Возможно, вирус передается через плаценту от матери к плоду.
Кто чаще болеет корью?
Корью можно заболеть в любом возрасте, среди непривитых чаще болеют дети от 1 до 5 лет. До года малыши болеют редко вследствие малого количества контактов и наличия пассивного иммунитета, полученного от матери во время беременности. Сохраняется такой иммунитет не дольше 1 года после рождения. Если мать не болела корью, то ребенок может заболеть и в первые месяцы жизни. В настоящее время чаще корь регистрируется у подростков в возрасте 15-18 лет и у лиц молодого возраста( 20-24 лет) однократно привитых. Сезонный пик заболеваемости приходится на конец зимы.
Как развивается заболевание.
Инкубационный (скрытый) период длится около 9-17 дней. На 3-6 день инкубации вирус из слизистой оболочки ротоглотки проникает в кровь, распространяясь практически по всем органам и тканям организма. Заболевание начинается с лихорадки (до 38,5-39ºС). На 2-3 сутки она может снижаться до 37-38ºС градусов. Наблюдаются другие признаки токсического влияния вируса: снижение аппетита, головная боль, нарушение сна. Также в первые сутки возникают катаральные проявления со стороны верхних дыхательных путей: сухой кашель, хриплый голос, насморк Характерными симптомами болезни также являются конъюнктивит и склерит, которые сопровождаются светобоязнью, слезотечением. Основными же отличительными чертами, которые позволяют распознать корь еще до возникновения сыпи на коже, является появление на слизистой оболочке щек, губ, десен высыпаний, которые напоминают манную крупу (пятна Бельского-Филатова), и мелких розово-красных пятен на мягком и твердом небе. И все же типичное проявление кори - сыпь – результат размножения вируса в кожных покровах. Сыпь сначала возникает на лице, за ушами и на протяжении 3-4 суток распространяется постепенно вниз, покрывая шею, туловище, ноги. Она имеет вид пятен розово-красного цвета, которые преимущественно выступают над непораженной кожей. Часто элементы сыпи сливаются. Сыпь появляется на 3 день от начала заболевания, распространяется по всему телу в течение следующих 3 дней и затем, в течение 3 дней исчезает, оставляя легкую пигментацию. Последним этапом в течении кори является период выздоровления, особенность которого заключается в ослаблении защитных сил организма. Следовательно, в это время нужно остерегаться любых инфекционных заболеваний.
Повторно заболеть корью невозможно, поскольку все, кто переболел, приобретают стойкий иммунитет.
В нетяжелых случаях лечение кори проводится на дому. Случаи кори у детей ослабленных, с тяжелой клиникой и осложненного течения требуют обязательной госпитализации.
Единственным действенным способом защитить ребенка от кори, как и от многих других инфекционных заболеваний, является вакцинация. Основное место в профилактике кори отводится активной иммунизации, т.е. введению в организм живых сильно ослабленных вирусов. После прививки формируется несколько более слабый иммунитет, чем если бы ребенок заболел естественным путем, однако его достаточно, чтобы надежно на всю жизнь защитить ребенка от этой болезни.
Вакцинацию против кори проводят дважды: первую - в возрасте 12-15 месяцев, вторую - в 6 лет, перед школой. Использование второй дозы вакцины позволяет защитить тех детей, которые не были вакцинированы ранее, а также тех, кто не выработал достаточно устойчивый иммунитет после первого введения.
• старайтесь избегать контактов с инфекциями
• не подвергайте организм ребенка ненужным стрессам (переохлаждение, избыточное солнечное облучение, смена климатических и временных поясов), поскольку любой стресс меняет реактивность иммунной системы.
Детские кожные заболевания весьма разнообразны, однако многие из них имеют схожие симптомы, и иногда постановка правильного диагноза является сложной задачей даже для опытных специалистов. Именно поэтому нельзя полагаться на собственную интуицию и заниматься самолечением. Причины кожных заболеваний весьма разнообразны – проявления острых и хронических инфекционных болезней, аутоиммунные состояния, наследственность, изменения нервной системы, гипо- и гипервитаминозы, паразитарные поражения кожи и другие. Как лечить кожные заболевания? Это зависит от диагноза, точно определяющего вид кожной болезни, а иногда и совокупность нескольких дерматозов.
При попытке дать представление о многообразии и структуре заболеваний такого сложного и самого большого органа человека, как кожа, становится очевидным, что единой принятой классификации в современной дерматологии до сих пор не существует. Поэтому мы попытаемся систематизировали все детские дерматозы, разделив их на две большие группы: кожные поражения и высыпания инфекционного и неинфекционного характера. В каждой группе выделим ряд разделов в соответствии с доминирующей причиной того или иного кожного заболевания. Нижеприведенная классификация не претендует на полноту и построена в интересах данной статьи, при этом она призвана дать обзор ключевых детских дерматологических заболеваний.
Кожные высыпания и поражения инфекционного происхождения у детей
Выделим в этой группе несколько разделов:
- сыпь при острых вирусных и бактериальных инфекционных заболеваниях;
- пиодермии, или гнойничковые заболевания кожи при инфицировании стрептококками, стафилококками, псевдомонадами и другие;
- микозы, или поражения участков кожного покрова патогенными грибами;
- хронические инфекционные заболевания кожи, вызываемые микобактериями и боррелиями – туберкулез, клещевой бруцеллез (болезнь Лайма) и лепра.
На некоторых из них остановимся подробнее, другие рассматривать не будем по причине их редкости и специфичности.
Кожные высыпания, или сыпи, врачи именуют экзантемами (древнегр. exanthema). Итак, в дерматологии различают 6 инфекционных болезней детской кожи. Они классифицированы в медицине в соответствии с установленной нумерацией:
- Корь (РНК-вирус рода морбилливирусов);
- Скарлатина (бета-гемолитический стрептококк группы А);
- Краснуха (тогавирус);
- Ветряная оспа, инфекционный мононуклеоз (вирусы герпеса 3,4 типов), энтеровирусы Коксаки и ECHO;
- Инфекционная эритема (парвовирус В19);
- Детская розеола - внезапная экзантема, или трехдневная лихорадка (вирусы герпеса 6,7 типов).
Дифференциация указанных, так называемых, первичных экзантем – тех, которые появились не в результате предыдущих высыпаний на коже или ее повреждениях – представлена ниже в двух таблицах, где по картине сыпи можно предварительно склониться к тому или иному диагнозу заболевания:
Таблица 1. Клиническая картина инфекционных болезней с сыпью
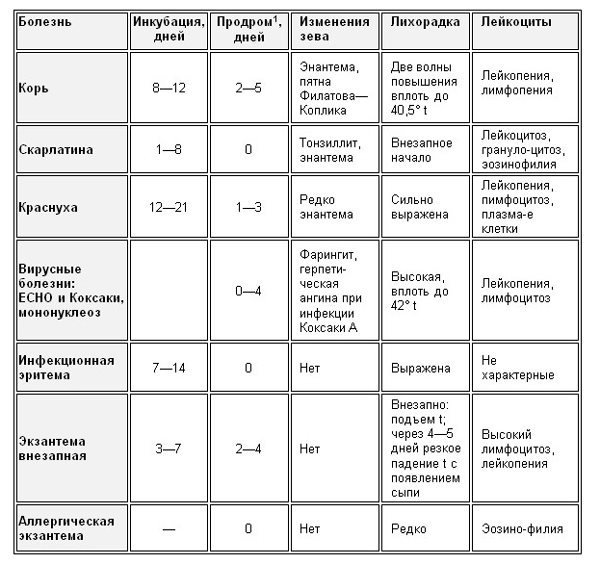
Примечание:
1 Продром – период заболевания между инкубацией инфекции и непосредственно самой болезнью.
Таблица 2. Картина экзантемы и ее локализация
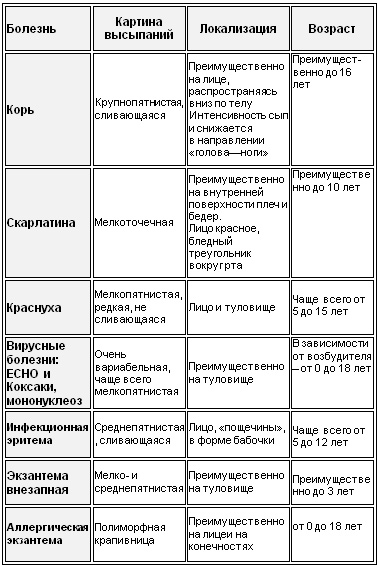
Хотя вышеперечисленные острые инфекционные заболевания сопровождаются экзантемами – сыпью – все же она может проявляться и при хронических инфекциях, и при неинфекционных заболеваниях кожи. При этом в случаях с разными инфекциями экзантемы проявляются по-разному: при одних (корь, ветрянка, скарлатина и т.д.) они присутствуют обязательно и выражено, при других (краснуха, мононуклеоз и др.) – проявляются не всегда.
Гнойничковые поражения кожного покрова у детей, или пиодермии, являются очень частым явлением в детской дерматологии. Почти все они вызываются стафилококками и стрептококками, сопутствующими жизнедеятельности детей практически повсюду – в воздухе, домашней пыли, речной воде, песочнице, на одежде и коже. Достаточно небольшого повреждения кожи – ссадины, царапины, микротравмы, трещины – и бактерии без труда проникают внутрь эпидермиса. Если у ребенка сильный иммунитет, то, вероятно, ничего не произойдет, но при гиповитаминозе, переохлаждении, переутомлении, нарушениях функционирования сальных и потовых желез, эндокринной системы следует ожидать тех или иных проявлений пиодермии, а именно:
- Фолликулита , гнойничкового воспаления волосяной воронки или всего фолликула;
- Фурункулеза , локального гнойно-некротического воспаления волосяного фолликула и окружающей ткани, которое может приобрести хронический характер;
- Карбункулеза , багрово-красного, горячего при прикосновении, гнойно-некротического воспаления целой группы волосяных фолликулов, с расположением в коже и подкожной клетчатке, имеющего несколько гнойно-некротических стержней;
- Гидраденита , гнойного воспаления потовых желез, часто в подмышечных впадинах;
- Импетиго , поверхностных, легко вскрывающихся пузырьково-гнойничковых высыпаний с воспалительным венчиком, локализованных преимущественно на лице и открытых участках конечностей;
- Сухой стрептодермии , поверхностных розоватых шелушащихся округлых пятен, покрывающихся мелкопластинчатыми чешуйками, проявляющихся чаще всего на лице, но также на коже спины, ягодиц, рук и ног, и оставляющих после себя временную депигментацию кожи;
- Эктимы , глубокого язвенного воспаления кожи размером до нескольких сантиметров с возвышающимися краями и гнойным мягким дном, покрытым сухой коркой.
При лечении вышеизложенных кожных заболеваний у детей помимо специфической антибактериальной терапии почти всегда показаны процедуры УВЧ и УФО, а также лазеротерапия. Гнойничковые заболевания кожи делят на три основные группы: стафилодермии, стрептодермии и стрептостафилодермии – в зависимости от возбудителя, которые в свою очередь подразделяются на поверхностные и глубокие формы.
Поражения участков кожного покрова патогенными грибами классифицируются на основе рода и вида грибов, а также по локализации – например, принадлежности к таким придаткам кожи, как ногти и волосы, и по глубине и широте поражения кожных тканей и их ответной реакции на патогенные грибки. Таким образом, в детской дерматологии различают:
- Кератомикозы , где центральное место занимает отрубевидный, или разноцветный, лишай, который вызывается грибом Рityrosporum orbicularis. Изначально он локализуется в сально-волосяных фолликулах в форме желтовато-бурых точек, которые вначале сливаются и образуют сантиметровые четко очерченные пятна, а затем пятна повторяют этап роста точек и превращаются в крупные очаги поражения кожи: размером с ладонь;
- Дерматофитии , в виде микозов стоп (Trichophyton mentagrophytes, Trichophyton rubrum), эпидермофитии (Epidermophyton floccosum), микроспории (Microsporum canis, Microsporum ferrugineum), трихофитии (Trichophyton violaceum, Trichophyton tonsurans, Trichophyton mentagrophytes, Trichophyton verrucosum), фавусов (Trichophyton schonleinii);
- Кандидоз , вызывается дрожжеподобными грибками Саndida albicans, чем и обусловлено данное название заболевания кожи и слизистых оболочек, часто проявляется в виде стоматита, воспалений углов рта, отечности губ. При слабой иммунной системе у детей может развиться в хроническую генерализованную форму с проявлением в виде гранулем в разных частях тела;
- Глубокие микозы , в виде бластомикозов (Blastomyces dermatitidis, Clenosporella loboi), споротрихозов (Sporotrichum schenckii) и хромомикозов (Hormodendron) – в России встречаются достаточно редко, но с учетом открытости границ и любви соотечественников к путешествиям, эти виды микозов имеют тенденцию к учащению;
- Псевдомикозы , в виде эритразмы (Corynebacterium minutissum) или актиномикоза (Actinomyces israeli), возбудителями которых являются и не грибы, и не бактерии, а микроорганизмы, занимающие промежуточное положение между ними, детская кожа поражается ими крайне редко.
Лечение каждого вида микоза основывается на тщательной диагностике и сугубо индивидуально, но, само собой, требует применения специфических противогрибковых препаратов.
Хотя некоторые острые вирусные заболевания, вызывающие кожные высыпания у детей, были рассмотрены выше, здесь кратко остановимся на некоторых наиболее частых проявлениях вирусов семейства Herpesviridae, то есть герпеса, разумеется, за исключением тех из них, которые не вызывают поражения центральной нервной системы:
- Простой герпес , вызывающий пузырьковые образования на слизистой и коже в области рта и носа, относится к первому из восьми типов герпеса (Herpes simplex virus 1, или HSV-1), хотя иногда поражения могут вызываться вирусом второго типа (HSV-2). Его рецидивирующая форма, называемая герпетиформной экземой Капоши, встречается у детей, больных атопическим дерматитом или экземой, и проявляется повышением температуры до 39-40 o С и высыпанием пузырьков в пораженных местах кожи;
- Бородавки , которые подразделяются на обычные, или вульгарные, подошвенные, плоские и остроконечные. Они вызываются вирусом папилломы человека (Human Papillomavirus, или HPV), у детей встречаются плоские (HPV-3), обычные (HPV-2,3) и реже – подошвенные бородавки (HPV-1,2,4). Заболевание передается прямым кожным контактом при наличии микротравм кожи, но только при сниженном клеточном иммунитете.
Иногда иммунитет справляется с этим вирусом самостоятельно и бородавки проходят, как и появились, иногда – требуется соответствующее квалифицированное лечение у дерматолога. В любом случае: заговорами у бабок и колдунов, прикладыванием жаб и лягушек этот вирус не вылечить. В ряде случаев может потребоваться комплексное длительное лечение или даже хирургическое вмешательство.
Поражения кожи неинфекционного происхождения у детей
В группе детских кожных заболеваний неинфекционного происхождения мы также выделим несколько разделов, это
- Поражения кожи паразитарного характера, вызываемые насекомыми и другими паразитами;
- Аллергодерматозы у детей на фоне пищевой, медикаментозной и другой непереносимости, сывороточной болезни, интоксикации, а также аллергия неустановленного происхождения;
- Кожные высыпания у детей на фоне изменений нервной системы;
- Болезни сальных и потовых желез у детей;
- Гипо- и гипервитаминозы;
- Поражения соединительной ткани у детей в результате системных заболеваний (дерматомиозита ювенального, красной волчанки, склеродермии линейной и др.);
- Наследственные заболевания кожи у детей (ихтиоз, кератодермия, буллезный эпидермолиз, болезнь Реклингхаузена).
Итак, рассмотрим заболевания избирательно и иллюстративно.
Поражения кожи детей паразитарного характера
Наиболее распространенные детские паразитарные заболевания кожного покрова вызываются вшами и клещами. Риск заболеваемости ими значительно повышается после поступления детей в детские дошкольные заведения, школы, спортивные секции, детские лагеря и другие, регулярно действующие крупные социальные группы.
Приведем некоторые заболевания в порядке частоты заболеваемости:
Лечение указанных видов поражений кожи паразитарного специфично и значительно разнится как по срокам, так и по характеру применения тех или иных лекарственных средств.
Аллергодерматозы различной природы встречаются в нашем обществе все чаще и чаще, этому способствует множество причин, среди которых:
- наследственность,
- инфекционные заболевания,
- патологически стерильные условия быта или разведение грязи и сырости в квартире,
- неправильное питание с множеством искусственных добавок,
- регулярный контакт с различными химическими соединениями: бытовой химией, косметикой, парфюмерией, выхлопными газами и пр.,
- постоянный радио- и электромагнитный фон: сотовые телефоны, бытовая электроника, высоковольтные линии и пр.,
- заболевания желудочно-кишечного тракта, печени, эндокринной, иммунной и нервной систем.
Приведем несколько наиболее распространенных причин возникновения аллергической сыпи у детей:
- Контактный дерматит , бывает химической (например, соприкосновение с бытовой химией), физической (перепады температур, механическое и лучевое воздействие и пр.) и биологической природы (фотодерматит, когда аллергены активируются под воздействием солнечного света). Если контакт с раздражителями не повторяется регулярно, то такие дерматиты либо проходят самостоятельно, либо после применения местных лекарственных средств;
- Атопический дерматит (АД) , сегодня проявление симптомов этого заболевания в возрастной период до 7 лет составляет 80%, конечно, это не означает, что 4 из 5 детей больны им в хронической форме. Наследственность играет в этом заболевании решающую роль: при обоюдном здоровье родителей – риск болезни ребенка составляет 20%, если этим заболеванием страдает один из родителей – до 50%, если оба – до 80%. В дерматологии выделяется три фазы развития заболевания: младенческая – до 3 лет, детская – до 7 лет, взрослая – от 8 лет. Клиническая картина в этих возрастных категориях несколько отличается, однако постоянным симптомом является приступообразный зуд. Лечение АД очень длительное;
- Токсидермия , ее отличием от контактного дерматита заключается в получении раздражителя не через кожу, а посредством вдоха, через желудочно-кишечный тракт или путем введения лекарственных средств. Лечение основано на удалении раздражителя из организма.
- Крапивница , характеризуется высыпанием зудящих и жгущих волдырей на поверхности кожи или слизистой оболочке, ее причинами могут выступать природные раздражители (растения, насекомые), а так же холод или солнечный свет, пищевые продукты или лекарства. Лечение направлено в первую очередь на устранение антигена.
- Синдром Лайелла , тяжелое токсическое заболевание с кожной аллергической реакцией на лекарственные препараты: на сульфаниламиды и антибиотики (преимущественно), противосудорожные, противовоспалительные и противотуберкулезные средства. Выражается образованием обширных пузырей, эрозий на коже и слизистых оболочках, в отслойке и некрозе эпидермиса. Лечится исключительно стационарно.
- Экзема , хроническое рецидивирующее заболевание сопровождающееся зудом, жжением, сыпью, причинами которого могут быть как разнообразные внешние, так и внутренние факторы. В развитии экземы ключевую роль играет генетическая расположенность к аллергии.
Неинфекционным заболеваниям кожи, как правило, характерно несколько разных причин возникновения, но в данной группе превалирует нейрогенная природа болезней.
Болезни сальных и потовых желез у детей
Среди заболеваний придатков кожи, к которым относятся сальные железы, волосы и ногти, особо следует выделить четыре:
- Себорея , или расстройство салообразования, которое заключается в изменении химического состава кожного сала и сопровождается усиленной или пониженной функцией сальных желез, обычно проявляется в период полового созревания, а так же при неправильном питании, гигиене, различных заболеваниях. При сухой себорее ее возбудителем может являться Pityrosporum ovale;
- Угри обыкновенные , или акне, чаще всего являются логическим развитием себореи и имеют хронический гнойно-воспалительный характер воспаления сальных желез. Механизм их возникновения заключается в закупорке протоков сальных желез в результате чего застоявшееся сало начинает разлагаться и питать различные, преимущественно кокковые бактерии, образуя багрово-синюшные узлы с черными точками. Несвоевременное лечение приводит после самопроизвольного вскрытия угрей к образованию рубцов;
- Потница , возникает при гиперфункции потовых желез, перегревании или при неправильной гигиене и проявляется в высыпании розово-красных миллиметровых узелков и пятен на шее, вверху грудной клетки, внизу живота и в естественных кожных складках. В целом, безобидное заболевание, вылечиваемое устранением дефектов гигиены при помощи марганцовки, талька с цинком, настоев лечебных трав, но при затяжном характере может служить благоприятной основой для стафилококковых и стрептококковых инфекций.
- Гипергидроз , в отличие от потницы не выражается высыпаниями и возникает на фоне эмоциональных нагрузок, системных заболеваний (туберкулез, ревматизм и т.д.), плоскостопия и пр., и обычно проявляется в виде ладонно-подошвенного и гипергидроза крупных складок. Один из методов лечения состоит в поочередном принятии горячих и холодных ванночек с отварами из буквицы лекарственной, листьев грецкого ореха, шалфея, череды, ромашки и дубовой коры, а также в присыпании пудрой с оксидом цинка, уротропином, тальком, жжеными квасцами и лимонной эссенцией.

Кожа — это самый большой, выносливый и в то же время хрупкий орган человека. Как и сердце, печень или желудок, она имеет сложную структуру, выполняет жизненно важные функции, а ее здоровье является непременным условием хорошего самочувствия человека в целом. И точно так же, как и другие органы, кожа чрезвычайно уязвима перед патологическими процессами.
Особенность кожных заболеваний состоит в том, что они становятся очевидны с самых ранних стадий. Отчасти это помогает больному приступить к лечению незамедлительно. С другой стороны, кожные заболевания доставляют людям выраженный психологический дискомфорт, особенно когда быстро устранить симптомы не представляется возможным. Поэтому диагностика и лечение любых дерматологических болезней — это необходимое условие возвращения к полноценной жизни.
Это интересно!
Кожа — действительно самый большой по протяженности орган человека. Она занимает почти 2 м 2 , содержит более трех миллионов потовых желез по всему телу, а микробиом кожи в несколько тысяч раз превышает численность всего человечества [1] .
Виды заболеваний кожи
Причин, по которым возникают болезни кожных покровов, множество. Это могут быть как внешние факторы — сюда относится травмирующее влияние окружающей среды, так и внутренние, когда на коже сказываются проблемы иммунной и эндокринной систем, желудочно-кишечного тракта и так далее.
Справка
Каждый слой кожи подвержен специфическим заболеваниям. Так, к патологиям эпидермиса можно отнести чесотку и псориаз, к болезням дермы — фурункулез и гидраденит, а подкожно-жировая клетчатка может страдать от целлюлита и липомы. Некоторые болезненные состояния, например ожоги, могут затрагивать сразу все слои кожи.
Патологии кожи можно разделить на инфекционные и неинфекционные, но деление это справедливо не всегда. Например, себорейный дерматит вызывает грибок, который обитает на поверхности эпидермиса у абсолютно всех людей, но проявляет себя только при нарушении иммунитета. К тому же инфекции часто присоединяются уже в разгаре патологического процесса: у больных с псориазом нередко возникают гнойные язвочки, являющиеся следствием бактериального поражения кожи.
Особое значение в дерматологии имеют хронические кожные заболевания. В отличие от острых инфекционных процессов, они сопровождают человека в течение продолжительных периодов жизни и требуют последовательной терапии. Чаще всего развиваются под воздействием самых разных внешних и внутренних факторов: от паразитарной инвазии до перенесенного стресса.
Предрасположенность к некоторым заболеваниям кожи может наследоваться: многие отмечают, что такие проблемы, как юношеские угри, у детей и их родителей проявляются сходным образом. Статистически наиболее распространенной группой кожных заболеваний, которые становятся причиной для обращения к доктору, являются дерматозы и дерматиты — болезни неинфекционной природы, сопровождающиеся зудом, шелушением и изменением цвета кожи. Они наблюдаются и у детей, и у взрослых, которые страдают аллергиями и иммунодефицитами.
Заподозрить у себя или у ребенка кожное заболевание просто. В норме покровы тела имеют равномерную окраску, умеренную влажность и гладкую поверхность, а нарушение любого из этих критериев или появление неприятных ощущений, зуда и боли — уже повод для тревоги. Еще до визита к врачу хочется выяснить, насколько это состояние опасно и как обезопасить себя и близких.
Дерматиты и дерматозы, а также псориаз, не заразны, но способны значительно ухудшить физическое и психологическое состояние человека, поэтому при первых признаках недуга стоит показаться дерматологу.
- Атопический дерматит, или нейродермит, — патология аллергической природы, которая проявляется приступами зуда, сухостью, шелушениями, покраснениями и высыпаниями, локализованными на лице и шее, на волосистой части головы и в естественных кожных складках — в подмышках, в локтевых и коленных ямках, в паху, на ягодицах и так далее. Выделяют младенческий — от двух месяцев, детский — от двух лет, и подростковый или взрослый — старше 13 лет, атопический дерматит. Он может протекать как в легкой, так и в тяжелой форме, причиняя серьезные страдания. В лечении атопического дерматита важен комплексный подход: очищение организма, нормализация пищеварения, диетотерапия, исключение провоцирующих факторов (из рациона и из внешней среды), наружная терапия для устранения видимых симптомов, а в некоторых случаях и системная фармакотерапия. Если атопический дерматит не удается вылечить в младенчестве, то он будет сопровождать человека всю жизнь в легкой, среднетяжелой или тяжелой форме с периодическими рецидивами [3] .
- Аллергический дерматит часто возникает и у взрослых, и у детей как реакция на пищевой или контактный раздражитель. Пищевая аллергия проявляется в виде зуда, отечности, мелких и крупных пузырей, наполненных жидкостью, и наступает в течение 24 часов с того момента, как аллерген попал в организм. Иногда пузыри лопаются, образуя обширные мокнущие очаги, которые могут нагнаиваться вследствие присоединения вторичной инфекции. Локализация аллергической сыпи может быть индивидуальной, но обычно сыпь проявляется в одних и тех же местах, с той же интенсивностью и площадью высыпаний.
При контактной аллергии подобная воспалительная реакция и изменения на коже наблюдаются лишь в той части тела, которая непосредственно контактировала с аллергеном. Например, при реакции на краску для волос покраснение, зуд и отечность возникнут на голове, а при непереносимости определенных металлов — на шее, где человек носит цепочку, или в области живота, которая соприкасалась с пряжкой ремня. Также аллергеном могут быть лекарственные препараты, косметика и парфюмерия, мыло, растения, резиновые изделия, клей. Некоторые вещества вызывают повышение чувствительности кожи к воздействию солнечных лучей — фотосенсибилизацию, и при этом возникает фотодерматит, являющийся разновидностью аллергического. В этом случае высыпания возникают на открытых участках кожи, не защищенных одеждой от солнца [4] . Ключевым фактором в лечении аллергических дерматитов является выявление и устранение аллергена, а также терапия местными средствами для устранения зуда, воспалительной реакции, для защиты от инфекции и восстановления поврежденной кожи.
Дерматозы
Его не случайно выделяют в отдельную группу: это одно из самых тяжелых хронических кожных заболеваний, которое отличается непредсказуемым течением и туманным механизмом возникновения. Эта болезнь встречается у 1–2% населения развитых стран вне зависимости от возраста, пола, социального статуса и образа жизни (хотя отмечено, что чаще псориаз возникает на фоне сильного стресса) [8] . Псориатические бляшки проявляются практически повсеместно — на локтевых и коленных сгибах, волосистой части головы, подошвах и ладонях, в области крестца и поясницы. Отметины имеют размер от нескольких миллиметров до нескольких сантиметров и нередко сливаются в единые пятна. Бляшки при псориазе имеют чешуйчатую структуру, при отделении чешуек кожа под ними блестит и иногда кровоточит. Кроме обыкновенного (вульгарного) псориаза распространен себорейный псориаз, при котором чешуйки имеют желтоватый оттенок. Болезнь может поражать не только кожу, но также ногти и суставы, вызывая псориатический артрит.
Кожных заболеваний много, но лечебные принципы при каждом из них сходны: для победы над недугом требуется сочетание системной и местной терапии. Первая подразумевает прием таблетированных препаратов и инъекции, направленные на устранение внутренних патологических механизмов: подавляются воспалительные и аллергические реакции, нормализуется работа эндокринной и нервной систем и так далее. Системное лечение каждого из перечисленных выше заболеваний имеет свои особенности и, как правило, назначается в периоды тяжелых обострений.
Местная терапия направлена непосредственно на устранение симптомов недуга, сокращение частоты рецидивов и улучшение качества жизни больного — устранение зуда, шелушений, болезненных ощущений и косметических дефектов. Ее преимущество заключается в отсутствии системных побочных эффектов, а также в направленном действии. Местно применяемые средства подразделяются на лекарственные и уходовые.
Наружная терапия применяется в первую очередь для того, чтобы как можно быстрее сделать кожу более привлекательной. Некоторые вещества, используемые с этой целью, подойдут и для людей со здоровой, но сухой и чувствительной кожей, страдающей от трещин и шелушения. Оптимальным вариантом считаются средства с эмолиентами. Эмолиенты — это жироподобная составляющая косметики, вещества, способные создавать защитный липидный слой на поверхности кожи. По составу эмолиенты являются эмульсиями, где жировые компоненты составляют от 3% до 25%. Традиционно с этой целью используются масло жожоба, касторовое масло, пчелиный воск, ланолин и многие другие.
На аптечных прилавках сегодня представлено множество средств, способных помочь вам облегчить зуд и снять воспаление на коже. Однако не забывайте, что начинать лечение лучше с консультации у специалиста, это поможет установить точную причину заболевания кожи и разработать курс терапии, направленный на скорейшее выздоровление.
Благодаря своему составу крем способствует глубокому увлажнению кожи, повышению ее защитных функций и восстановлению гидролипидного барьера. Основные действующие вещества — ключевые липиды кожи (линоленовая и линолевая кислоты) и важные структурные элементы рогового слоя: холестерол и керамиды (церамиды). Именно эти элементы скрепляют между собой ороговевшие чешуйки верхнего слоя кожи и обеспечивают ее прочность.
- Витамин F (комбинация полиненасыщенных жирных кислот: линоленовая, линолевая и арахидоновая) смягчает, увлажняет и повышает защитные свойства кожи.
- Керамиды, или церамиды (Ceramide NP, Ceramid AP, Ceramid EOP) — воскообразные липиды, которые удерживают влагу в коже, препятствуя ее испарению, и участвуют в обновлении естественного защитного слоя.
- Холестерол (Cholesterol) — один из основных структурных элементов липидного барьера кожи — гидролипидной пленки, который, будучи эмолиентом и увлажнителем, препятствует сухости, вялости, тусклости кожи.
Среди других компонентов, помогающих коже поддерживать необходимый уровень влаги длительный период времени, — гидроксиэтилмочевина (Hydroxyethyl Urea), которая способна удерживать влагу в количестве до 82% своего веса. Она занимает первое место по степени увлажнения поверхностных слоев кожи, опережая в этом даже гиалуроновую кислоту.
Сквален (Squalene) — еще один высококачественный эмолиент, источник жирных кислот для кожи. Обладая высокой проникающей способностью, он нормализует кожное дыхание, препятствует потере влаги и обеспечивает приятные тактильные ощущения. А аллантоин (Allantoin) способствует заживлению и восстановлению кожи, поддержанию защитного барьера, обладает вяжущим и противовоспалительным эффектом. Он ускоряет процессы регенерации тканей, одновременно смягчая роговой слой и ускоряя отделение отмерших клеток.
Читайте также:


