Помутнение при кератите когда проходит
Воспалительные заболевания роговицы встречаются приблизительно в 0,5% случаев, однако вследствие остаточных помутнений в большинстве случаев заканчиваются понижением остроты зрения. Кардинальный признак кератита - воспалительный инфильтрат (инфильтраты) в различных отделах роговицы многообразной формы и величины. Кератит можно заподозрить по светобоязни, блефароспазму, слезотечению, чувству инородного тела в глазу (засоренность), боли, а также цилиарной инъекции у больного. Инъекция может быть не только цилиарной, но и смешанной, т. е. сочетаться с конъюнктивальной.
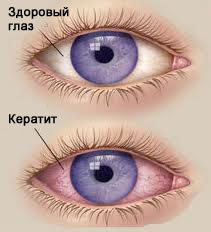
Воспаление роговицы сопровождается потерей ее прозрачности и зрение понижается. Цвет инфильтрации зависит от ее клеточного состава. Так, при небольшом количестве лейкоцитов инфильтраты серые, с увеличением гнойной инфильтрации помутнение роговицы приобретает желтоватый оттенок. Свежие инфильтраты имеют расплывчатые границы, а инфильтраты в стадии, обратного развития, т. е. несвежие, - четкие границы. Инфильтрат в роговице лишает ее зеркальности и блеска, что обусловлено нарушениями целости эпителия. Большинство кератитов, особенно поверхностных, ведет к тому, что эпителий в области инфильтрации разрушается, отслаивается и эрозируется. В этом легко убедиться, если капнуть на роговицу 1% раствор флюоресцеина натрия, который окрашивает эрозированную поверхность в зеленоватый цвет.
Глубокие инфильтраты роговицы могут изъязвляться. Нередко к инфильтратам роговицы подходят или врастают (окружают, пронизывают) в них поверхностные или глубокие сосуды. Поверхностные сосуды имеют ярко-красный цвет и переходят на роговицу с конъюнктивы и лимба. Они древовидно ветвятся и анастомозируют. Глубокие сосуды проникают в толщу роговицы из эписклеры и склеры. Эти сосуды имеют менее яркую окраску и выглядят как кисточки, щеточки, идут прямолинейно, что связано с условиями новообразования сосудов в плотной ткани роговицы. Чаще сосуды в роговице появляются в прогрессирующем периоде заболевания. Появление сосудов в роговице положительно сказывается на рассасывании инфильтрата и, с одной стороны, служит компенсаторным, защитным актом, а с другой - врастание сосудов сопровождается снижением прозрачности роговицы.
Наиболее частый исход кератитов - это помутнение роговицы. Оно обусловлено не столько прорастанием сосудов, сколько соединительнотканным перерождением (рубцеванием) глубоких нерегенерирующих ее структур, и, как правило, не подвергается полному обратному развитию. В связи с этим наступает стойкое снижение остроты зрения.
Кератиты в зависимости от свойств возбудителя могут сопровождаться изменением чувствительности роговицы. При этом возможно как понижение (даже потеря), так и повышение (обострение) чувствительности. Снижение чувствительности может быть не только в больном, но и в здоровом глазу, что свидетельствует об общем нарушении нервной трофики.
Клиника определенных видов и форм кератитов может изменяться в зависимости от возраста, общего исходного состояния организма, свойств возбудителя, путей распространения и локализации поражения, а также от состояния оболочек глаза. Воспаление роговицы глаза проявляется преимущественно её помутнением, изъязвлением, болью и покраснением глаза. Может иметь травматическое или инфекционное (грипп, туберкулёз и др.) происхождение.
Бактериальная инфекция роговицы может возникнуть в результате травмы или ношения контактных линз. Как правило, бактериальные кератиты вызывают такие бактерии как Staphylococcus Aureus и синегнойная палочка (часто у тех, кто носит контактные линзы). Одной из самых серьезных инфекций, вызывающих бактериальный кератит, является амебная инфекция (амебные кератиты). Обычно она встречается у людей, которые носят контактные линзы. Как правило, заболевание вызывает бактерия Acanthamoeba. В долгосрочной перспективе амебный кератит может привести к слепоте. При кератите наблюдаются слезотечение, светобоязнь, блефароспазм, уменьшение прозрачности и блеска роговицы с последующим её изъязвлением и развитием тяжелых осложнений. Возможный исход кератита - бельмо, снижение зрения. При поверхностном кератите поражается верхний слой роговицы. Поверхностный кератит может возникнуть как осложнение после конъюнктивита, дакриоцистита. После поверхностного кератита рубцы на роговице, как правило, не остаются. При глубоком кератите идет воспаление внутренних слоев роговицы. В этом случае на роговице остаются шрамы, которые в случае появления на зрительной оси могут снижать остроту зрения.
Вирусный кератит. Вызывается вирусами, в 70% вирусом герпеса.
Герпетический кератит. Возникает в результате заражения вирусом простого герпеса или герпесом Зостера (Herpes Zoster). После герпетического кератита часто остаются так называемые "дендритные язвы", ] заболевание может носить рецидивирующий характер. Герпетический кератит может быть поверхностным или глубоким. Поверхностная форма имеет вид точечных помутнений, протекает без выраженной клиники — такая форма встречается редко. Глубокие формы захватывают внутренние слои роговицы, сопровождаются обширной язвой и формированием грубого бельма.
Онхоцеркозный кератит. В развитии онхоцеркозного кератита ведущую роль играют аллергические реакции. Различают поражения переднего и заднего отделов глаз. Экссудативно-пролиферативный процесс заканчивается склерозом оболочек глаз. Ранним признаком онхоцеркозного кератита является конъюнктивально-роговичный синдром: зуд, слезотечение, светобоязнь, блефароспазм. Характерны гиперемия и отек конъюнктивы с образованием валика вокруг лимба (лимбит). Часто это заболевание приводит к значительному снижению зрения или слепоте.
Фотокератит - воспаление роговицы, возникающее вследствие ожога роговицы и конъюнктивы в результате интенсивного воздействия ультрафиолетового излучения (естественного - при долгом пребывании на солнце, или искусственного - от сварочного аппарата).
Поверхностный краевой кератит - воспалительное заболевание роговицы возникает обычно как осложнение воспалительных процессов век (блефарит), слизистой оболочки глаз (конъюнктивит), мейбомитов. В течении воспалительного процесса роговица сдавливается отекшими веками или конъюнктивой, питание ее нарушается. При малейшем незначительном повреждении роговицы, в условиях присутствия большого количества микроорганизмов возникают участки уплотнения (инфильтраты). Инфильтраты обычно бывают мелкие и при поверхностном кератите они постепенно рассасываются и исчезают бесследно или оставляют за собой легкое помутнение роговицы, которое тоже может впоследствии рассосаться. Достаточно часто на месте инфильтрата образуются маленькие язвочки, которые могут сливаться, но обычно заживают. Но иногда, при снижении защитных сил организма язвочки сливаются в одну большую, которую называют желобоватой язвой и процесс заживления длится до двух недель. Пациента беспокоят
- светобоязнь
- слезотечение
- покраснение слизистой оболочки век, глазного яблока
- ощущение инородного тела в глазу.
При поражении роговицы часто возникает блефароспазм (судорожное сжатие век). При обследовании обнаруживается нарушение блеска и гладкости поверхности роговицы, снижение чувствительности роговицы.
Лечение поверхностного кератита. Прежде всего необходимо вовремя лечить воспалительные заболевания век и конъюнктивы. Назначается закапывание в глаза растворов антибиотиков (пенициллин, эритромицин, макситрол, гентамицин) и сульфаниламидных (сульфацил-натрий, норсульфазол) препаратов и закладывание мазей с антибиотиками.
В клинике офтальмологии Национального медико-хирургического центра выполняются им. Н.И.Пирогова разработаны и выполняются лечебные эксимерлазерные операции при кератитах различной этиологии по специально разработанным авторским технологиям.
Гнойная язва роговицы
Гнойная язва роговицы - возникает после микротравмы роговицы. В месте травмы возникает уплотнение белого цвета, иногда с зеленым оттенком. В процесс вовлекаются радужка и ресничное тело, результатом чего бывает накопление жидкости в переднем отделе глаза, которое видно через радужку. Инфильтрат постепенно увеличивается в размерах и при неблагоприятных условиях роговица может разрушиться и инфекция проникает внутрь глаза. Но чаще всего процесс постепенно затихает, на месте язвы образуется помутнение (бельмо).
Лечение гнойной язвы роговицы заключается в назначении антибиотиков с учетом чувствительности микроорганизмов, вызвавших воспаление. Применяются лазерные и хирургические методы лечения. В клинике офтальмологии Национального медико-хирургического центра выполняются им. Н.И.Пирогова разработаны и выполняются по специально разработанным авторским технологиям лечебные эксимерлазерные операции при язвенных формах кератитов различной этиологии.
Ползучая язва роговицы возникает чаще всего после поверхностных травм роговицы мелкими инородными телами. Развитию процесса способствует дакриоцистит (гнойное воспаление слезного мешка). Течение обычно тяжелое. При отсутствии своевременного лечения возможны осложнения вплоть до прободения роговицы.
Грибковые поражения роговицы
Грибковые воспалительные поражения роговицы иначе называются кератомикозы. Они возникают при повреждении роговицы предметами которые могут иметь на своей поверхности грибки или их споры. Это сено, солома, льняная труха, злаковые, сухие листья, кора деревьев. Попадают в роговицу обычно грибы двух видов: белые – кандиды и серые- плесневые грибы. На поверхности роговицы возникает белое или серое помутнение и уплотнение. Особенность этого уплотнения в его крошкообразной консистенции. Пациенты болеют длительно. После болезни на роговице остается выраженное помутнение – бельмо. Заболевание сопровождается выраженным корнеальным синдромом, болью и смешанной гиперемией глаза. При этом типе кератита изъязвляются, как правило, как поверхностные, так и глубокие слои роговицы, вплоть до ее перфорации. В воспалительный процесс нередко вовлекается сосудистая оболочка. Часто грибковые кератиты приводят к появлению бельма и существенному снижению зрения.
Лечение грибкового поражения роговицы. Инфильтрат с грибками и некротизированной тканью роговицы необходимо удалить специальной ложечкой. Затем назначается закапывание в глаз противогрибковых капель (амфотерицин, акромицин, гризеофульвин, нистатин), кроме того эти же препараты назначаются внутрь. Активный подход к лечению грибковых кератитов предусматривает применение лазерных и микрохирургических методов лечения. В клинике офтальмологии Национального медико-хирургического центра выполняются им. Н.И.Пирогова разработаны и выполняются по специально разработанным авторским технологиям лечебные эксимерлазерные операции при грибковых поражениях роговицы различной этиологии.
ЭНДОТЕЛИАЛЬНАЯ ДИСТРОФИЯ РОГОВИЦЫ
Эндотелиальная дистрофия роговицы (дистрофия Фукса) - это наследственное заболевание, которое поражает самый внутренний слой роговицы - эндотелий. Эндотелий работает в роговице как насос, постоянно откачивая из толщи роговицы жидкость, которая попадает туда под действием нормального внутриглазного давления. Избыточная жидкость в роговице снижает ее прозрачность вплоть до состояния, когда роговица становится похожей на матовое стекло. Пациенты постепенно теряют эндотелиальные клетки по мере прогрессирования дистрофии. Дело в том, что эндотелиальные клетки не делятся, и их количество постоянно уменьшается. Оставшиеся клетки занимают освободившуюся площадь большим распластыванием. До поры до времени состояние компенсируется усиленной работой оставшихся клеток. Но со временем насосная система становится менее эффективной, вызывая отек роговицы, ее помутнение и, в конечном итоге, снижение зрения. На ранних стадиях заболевания пациенты отмечают засветы и повышенную непереносимость света. Постепенно зрение может ухудшаться в утренние часы, сколько-то восстанавливаясь к вечеру. Это объясняется тем, что во время ночного сна нет испарения влаги с поверхности роговицы, и влага накапливается в роговице. При открытых веках днем включается и этот механизм выведения жидкости из роговицы, и баланс смещается ближе к нормальному состоянию. Понятно, что по мере гибели новых эндотелиальных клеток зрение постоянно остается сниженным. Эндотелиальная дистрофия Фукса поражает оба глаза и несколько чаще встречается среди женщин. Обычно она проявляется в 30–40 лет и постепенно прогрессирует. Если зрение ухудшается настолько, что пациент теряет способность самостоятельно обслуживать себя, возникают показания для пересадки роговицы.
Признаки (симптомы)
- Расплывчатое зрение, которое часто бывает хуже после сна.
- Непостоянная острота зрения.
- Ослепление (засвет) при взгляде на источник света.
- Непереносимость яркого света.
- Чувство песка в глазах.
Диагностика
Эндотелиальная дистрофия обнаруживается при обследовании глаза за щелевой лампой. Кроме того, применяется ультразвуковая пахиметрия для оценки толщины роговицы и выраженности ее отека. Четкое изображение эндотелия и возможность определить плотность клеток на единицу площади, их средний размер дает эндотелиальная микроскопия.
Лечение
Медикаментозными средствами нельзя добиться излечения от этого заболевания. Растворы с высокой осмолярностью, т.е. способностью притягивать воду, помогают обезводить роговицу и временно улучшить зрение. Пересадка роговицы при удачном исходе может дать хороший результат. Но из-за относительно высокого риска осложнений, связанных с операцией, она, как правило, назначается при остроте зрения менее 0,1. При наличии выраженного роговичного синдрома и болей показано проведение с лечебной целью эксимерлазерной эпителиэктомии и поверхностной кератоэктомии. Данные операции разработаны и выполняются с применением авторских технологий в клинике офтальмологии Национального медико-хирургического центра им. Н.И.Пирогова.
На практике кератит глаза классифицируют по причине, вызывавшей его — инфекционной природы или неинфекционной.

Кератит — остро протекающее воспалительное заболевание роговицы, куполообразной оболочки, которая покрывает глазное яблоко спереди. Причины патологии разнообразны, а его симптомы — болезненны и существенно ухудшают качество жизни.
Причины кератита
На практике кератит глаза классифицируют по причине, вызывавшей его — инфекционной природы или неинфекционной.
Инфекционный кератит развивается при попадании и размножении на поверхности роговицы микроорганизмов, среди которых могут быть:
• Бактерии. Чаще всего выявляются Pseudomonas aeruginosa (синегнойная палочка) и Staphylococcus aureus (лучистый стафилококк). Одна из причин размножения этих бактерий на роговице — неправильный уход за контактными линзами.
Грибковый кератит глаза вызывают грибы рода Candida (молочница роговицы), Fusarium и Aspergillus. Заражение происходит при непосредственном контакте с грибками (например, грязными руками) или при неправильном уходе за линзами.
Паразитарный кератит встречается нечасто, его вызывают амебы Acanthamoeba, которые живут в почве, воде, во влажной траве и т. п. При несоблюдении гигиены (например, при мытье линз водой) вполне возможно заражение амебой. Одна из разновидностей паразитарного кератита — онхоцеркозный. Его вызывает гельминт, который переносит особый вид мошек. Личинки гельминта попадают на роговицу и вызывают ее воспаление, которое постепенно углубляется и может привести к полной слепоте. Заразиться этой болезнью можно в Йемене, странах Латинской Америки, Западной и Центральной Африки.
Классификация кератитов
По степени поражения кератиты классифицируют:
1. Поверхностный кератит глаза — легкая степень заболевания, когда процесс затрагивает только верхнюю часть роговицы. Исход такого кератита, как правило, благоприятный, заживление проходит без последствий.
2. Глубокий или стромальный кератит развивается при проникновении воспалительного процесса вглубь стромальной ткани глаза. Исходом его в таких случаях могут быть:
• облачко или nubecula — небольшое помутнение, которое может пройти со временем при условии грамотного лечения;
• пятно или macula — довольно плотный, заметный очаг белесого цвета;
• бельмо или leycoma — беловатое, плотное помутнение на месте воспалительного инфильтрата роговицы.
По месту расположения очага инфильтрации различают:
• центральный кератит — в зоне зрачка;
• парацентральный кератит глаза — в области радужки;
• периферический — по наружному краю роговицы.
Кератиты могут развиться как осложнение какого-либо заболевания (эндогенный кератит) или иметь внешние причины (экзогенный).
К первой подгруппе относятся:
• синдром сухого глаза;
• туберкулезный, сифилисный кератит;
• нейропатическая форма (при невралгии тройничного нерва, параличах лицевых мышц и т. п.);
• аллергическое воспаление роговицы;
• возникающие на фоне заболеваний соединительной ткани;
• идиопатические кератиты, причина которых не выяснена.
К экзогенным относятся:
• травматический кератит (порезы, травмы острыми и тупыми предметами, ожоги химическими веществами и т. д.);
• диффузный ламеллярный кератит — повреждение роговицы как осложнение операции LASIK;
• фотокератит — ожог роговицы лучами солнца или сваркой;
• кератиты, связанные с заболеваниями глаз (век, конъюнктивы и т. д.).
Кератит глаза: симптомы и возможные признаки
Развитие заболевания проходит по стадиям:
1. Инфильтрация или воспаление.
2. Изъязвления (образование язв).
3. Очищение язвы.
4. Формирование рубца.
При осмотре обнаруживаются общие симптомы, которые могут говорить о кератите: покраснение, отек, помутнение, появление на поверхности чешуек, язвочек.
Диагностика
Постановкой диагноза и лечением кератита у взрослых занимается врач-офтальмолог. Для диагностики врач проведет наружный осмотр, биомикроскопию с помощью налобной щелевой лампы. Проводятся также осмотр век изнутри, проверка глазного дна, определение остроты зрения, осмотр роговицы с помощью кератоскопа, флюоресцеиновая инстилляционная проба.
Могут быть проведены дополнительные инструментальные и лабораторные исследования:
• биопсия роговицы для цитологического исследования;
• мазок для бакпосева;
• аллергопробы для исключения аллергической природы заболевания.
Лечение
Схема лечения кератита у взрослых зависит от его этиологии — причины, вызвавшей заболевание, степени поражения роговицы, особенностей жизни и истории болезней пациента (возраст, наличие хронических заболеваний, противопоказания к лекарствам и т. п). Лечение кератита может проводиться в домашних (амбулаторных) условиях или в профильном офтальмологическом стационаре (отделении). Выбор определяется врачом на основании клинической ситуации и тяжести состояния, сложности предстоящего лечения, других факторов.
Инфекционные кератиты лечатся с помощью препаратов, которые действуют на возбудитель— противовирусные, антибактериальные, противопаразитарные. Они могут использоваться местно (мази, капли, гели, инъекции под конъюнктиву) или назначаться для приема внутрь в виде таблеток, инъекций. Препараты для лечения кератита инфекционной природы подбираются по типу возбудителя (определяется на диагностическом этапе).
Для лечения вирусных кератитов используются интерфероны, препараты ацикловира; при бактериальных — антибиотики широкого спектра действия, эффективные в том числе против синегнойной палочки и кокковой флоры; при грибковых — антимикотические средства.
Туберкулезный кератит лечат по схемам противотурберкулезной химиотерапии совместно с фтизиатром. При аллергическом типе проводят местное лечение кератита и общую терапию аллергии с помощью системных и местных препаратов, АСИТ.
Для профилактики повышения внутриглазного давления, глаукомы назначают мидриатики — средства, расширяющие зрачок, снижающие напряжение мышц глаза. Используют также препараты, повышающие местный иммунитет, стимулирующие заживление язв. Это также могут быть капли, мази, гели или физиотерапевтические процедуры.
Вопрос о применении гормональных (стероидных) местных препаратов остается сложным. Они могут ускорить разрешение воспаления, снизить риск образования рубцов. Но, с другой стороны, применение этих препаратов в офтальмологии опасно быстрым развитием вторичной инфекции, снижением скорости эпителизации. Как правило, стероиды назначают на короткое время при фото- и лучевых кератитах, лечении кератита глаза у лиц, не носивших контактные линзы.
При кератите на фоне синдрома сухого глаза, а также для улучшения состояния роговицы, снижения неприятных симптомов в период лечения заболевания, используют местные увлажняющие и репаративные препараты - капли, гели.
В случае если, усугубляются симптомы кератита, лечение методами консервативной терапии не помогает, может проводиться хирургическое лечение заболевания. Показанием для него являются:
• образование рубцов и спаек;
• тяжелое течение кератита с осложнениями.
В качестве хирургических методов могут использоваться трансплантация (пересадка) роговицы, удаление язв лазером, методом диатермокоагуляции, эксимерлазерной кератопластики.
В некоторых случаях, при тяжелом течении, неправильном или несвоевременно начатом лечении кератит глаза может закончиться слепотой, образованием бельма, вторичной формы глаукомы, гибелью глаза как анатомической структуры (особенного часто встречается при ползущих и гнойных язвах), атрофией зрительного нерва, флегмоной.
Меры профилактики
Специфических методов профилактики заболевания нет. Рекомендуется соблюдать гигиенический режим, не трогать глаза грязными руками, одеждой. Соблюдать рекомендованные меры по очистке и хранению, ношению и регулярности замены контактных линз.
При возникновении любых заболеваний глаз не стоит заниматься самолечением: отличить конъюнктивит от кератита, особенно при вялом течении заболевания, не всегда может даже специалист — потребуется проведение методов диагностики. При этом неправильное лечение кератита на первых этапах может привести к развитию стойких изменений тканей роговицы или глаза, потере зрения.
Приходите на диагностику по адресу: Алматы, улица Толе би, 95а (угол улицы Байтурсынова).
Функции роговицы
Прозрачная часть наружной сферической оболочки глаза, сквозь которую в глаз проходит свет, называется роговица. Острота зрения зависит в том числе и от состояния роговицы. Заболевания роговицы ухудшают остроту и качество зрения, а успешное лечение роговицы возможно при правильной и своевременной диагностике. В наших медицинских центрах есть всё необходимое оборудование для обследования и диагностики заболеваний роговицы.
Роговица выполняет оптическую, формообразующую и защитную функции. Для любого человека болезни роговицы имеют большое значение из-за возможных последствий. Роговица представляет собой уникальную структуру глаза, прозрачную и безсосудистую ткань. Часто при различных заболеваниях роговицы симптомы могут быть схожими, что порой доставляет трудности в точной постановке диагноза из-за схожей клинической картины и лечение роговицы откладывается.
Поражения роговицы
Причин поражения роговицы много: травмы, ожоги, язвы, кератиты, дистрофии, кератоглобус и кератоконус. Часть из вышеперечисленных болезней требует хирургического лечения, часть медикаментозного. Кератит (воспаление роговицы) - это тяжёлое заболевание, которое нарушает прозрачность роговицы, приводит к стремительному снижению зрения и провоцирует распространение вглубь глаза воспалительного процесса.
Инфицирование роговицы может произойти из-за травмы, как механической, так и от ношения линз. Слабый иммунитет также может способствовать развитию вирусных кератитов. Причиной кератитов является инфекция. Самую большую опасность представляют:
- вирус герпеса
- протозойная инфекция
- грибки
- псевдомона
- сине-гнойная палочка
При воспалении роговицы наблюдается покраснение глаз, слезотечение, светобоязнь и резкие боли. Из-за боли в глазу и резкого снижения зрения, человек испытывает сильный дискомфорт и полностью лишается возможности вести привычный образ жизни.
Лечение роговицы глаз
Кератиты лечатся антибиотиками, а также противовоспалительными и противовирусными препаратами индивидуально для каждой инфекции. Лечение роговицы глаза занимает довольно долгое время и, к сожалению, к полному излечению приводит не всегда. При тяжёлых формах заболевания на роговице остается помутнение – бельмо, которое ощутимо снижает зрение и ухудшает внешний вид человека.
Лечение роговицы глаз должно проходить под наблюдением врача, так как кератиты имеют способность рецидивировать. А каждая такая инфекционная атака приводит к ещё большим изменениям в роговице. Очень трудно поддаются лечению грибковые, протозойные и герпетические кератиты. При них, например медикаментозное лечение роговицы не даст положительный результат. Это связано, как правило, с устойчивостью инфекции к применяемым противовирусным и антибактериальным препаратам.
Лечение роговицы глаза проводится также методом кросслинкинга. Эта процедура выполняется при таком заболевании как кератоконус. Это дегенеративное не воспалительное заболевание глаза. Роговица глаза становится тонкой и принимает форму конуса. Это может серьезно ухудшить зрение, часто развивается светобоязнь, изображение размывается и двоится. Хирургическое вмешательство может потребоваться, если заболевание прогрессирует. Лечение роговицы глаз данным методом проходит в амбулаторных условиях. Сначала закапывают рибофлафин, а потом в течение получаса облучают глаз ультрафиолетом. При этом развитие кератоконуса приостанавливается.
Имплантация кератобиоимпланта
Однако в некоторых сложных случаях лечение роговицы глаза все же проводится имплантацией кератобиоимпланта. Такое лечение назначается пациентам с дистрофией роговицы, наличием кератоконуса, помутнением роговицы, исходами кератитов и т.п. Лечение роговицы глаза длится от 14 до 21 дня с послеоперационным долечиванием, еще 10 дней. Реабилитационный период длится около года. Все это время пациент должен наблюдаться у врача, который проводил операцию, чтобы он мог отслеживать динамику восстановления. Не раньше чем через 6 месяцев происходит снятие швов, а иногда и через год.
Лечение роговицы – процесс не простой, но с использованием современных технологий и на качественном высокоточном оборудовании, проходит успешно. В подавляющем большинстве случаев лечение роговицы глаз имеет положительный результат: восстанавливаются зрительные функции и роговица остается прозрачной, а значит и пациенты уходят довольные.
Не нашли ответ на свой вопрос?
Оставьте заявку и наши специалисты
проконсультируют Вас.
Кератит — заболевание роговой оболочки глаза воспалительного характера, проявляющееся преимущественно болью и покраснением глаза, помутнением и изъязвлением роговицы.
Причинами кератита могут стать повреждения глаза (механическое, химическое, термическое и др.), различные инфекции (бактериальные, вирусные, грибковые), а также хронические заболевания, нарушения обмена веществ, аллергии и т.д..
Наиболее часто встречаются вирусные и бактериальные кератиты. Основными возбудителями вирусных кератитов являются вирусы простого герпеса (герпетический кератит) и аденовирусы, они возникают также при таких вирусных заболеваниях, как ветряная оспа, корь. Бактериальные кератиты чаще всего вызываются кокковой флорой, синегнойной палочкой, возбудителями туберкулеза, сифилиса.
Часто заболеванию предшествует микротравма роговицы, эрозия эпителия роговицы, царапина роговицы. Важную роль играет состояние общего и местного иммунитета; оно же в значительной степени определяет характер течения кератита и тяжесть патологического процесса.
Особо выделяют кератиты, развившиеся после ношения контактных линз. Причиной развития кератита может быть и предшествующая внутриглазная операция.
Кератиты являются серьезным заболеванием и требуют оказания скорой медицинской помощи. При отсутствии должного лечения кератит может стать причиной помутнения роговицы и образования бельма, спаек в области значка, что в свою очередь приводит к снижению остроты зрения. При проникновении инфекции вглубь глаза может развиться гнойная язва роговицы, исходом которой будет гибель глаза как органа. В особо тяжелых ситуациях больного госпитализируют, для проведения комплексной противовоспалительной терапии.
Если у Вас наблюдаются подобные симптомы, советуем записаться на прием к врачу. Своевременная консультация предупредит негативные последствия для вашего здоровья. Телефон для записи +7 (495) 292-39-72
Диагноз кератита и его этиологические формы устанавливают на основании особенностей клинической картины и данных анамнеза.
Кератит клинически выглядит как нарушение прозрачности роговицы. В основе воспалительного помутнения лежит инфильтрат – скопление в ткани роговицы клеточных элементов типа лейкоцитов, лимфоцитов, гистиоцитов, плазматических и других клеток.
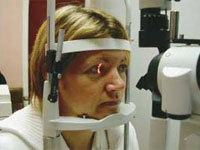
Основной метод исследования при кератите — биомикроскопия глаза, позволяющая достаточно точно определить размеры и характер поражения, а также обнаружить признаки кератита на ранних стадиях заболевания.
Важную роль в диагностике воспалительного заболевания играет глубина расположения инфильтрата, которая может быть установлена как биомикроскопически, так и с помощью метода бокового освещения.
При подозрении на гнойное поражение роговицы, о чем свидетельствует желтоватый оттенок инфильтрата, проводят срочное бактериоскопическое исследование и определяют проходимость слезных путей.
При кератите применяются:
- бактериологическое и цитологическое исследование эпителия конъюнктивы и роговицы,
- иммунологические методы исследования,
- аллергические диагностические пробы с различными антигенами,
Основным методом лечения кератитов является применение глазных капель, инстилляций, мазей и лекарственных пленок, содержащих современные антибактериальные, противовоспалительные и другие препараты (противогерпетические средства, иммуномодуляторы, и т.д.) в зависимости от вида кератита. При тяжелых поражениях роговицы препараты вводят субконъюнктивально (производятся инъекции в нижнюю конъюнктиву глазного яблока или наружный угол глаза).
Наряду со специфическими средствами при кератитах различной этиологии местно назначают мидриатики, новокаиновые блокады по ходу поверхностной височной артерии, растворы антисептиков, средства, способствующие эпителизации язв.
При снижении остроты зрения назначают физиотерапевтическое лечение электрофорез и фонофорез с ферментами, биогенные стимуляторы. Также при лечении кератита применяются озонотерапия, внутривенное лазерное облучение крови (ВЛОК).
При отсутствии эффекта от консервативной терапии в течение 1 месяца и резком снижении остроты зрения больным назначают хирургическое лечение.
Прогноз лечения во многом определяется причиной кератита, локализацией и характером инфильтрата, сопутствующими осложнениями. При своевременном и рациональном лечении поверхностные инфильтраты полностью рассасываются либо остаются легкие помутнения типа облачка. Глубокие кератиты, протекающие как с изъязвлением, так и без него, способны приводить к значительному снижению остроты зрения, астигматизму.
Читайте также:


