Какие инфекции могут быть при воспалении седалищного нерва
Симптомы защемления седалищного нерва легко спутать с другими заболеваниями. Боль, покалывание, слабость — все эти признаки присутствуют при многих нарушениях в области позвоночника. Как же безошибочно распознать эту болезнь?

Защемление нерва — что это?
Защемление может произойти у любого нерва нашего тела. Когда измененная окружающая ткань (воспаление, опухоли и т.д.) давит на нервные окончания, они постоянно передают болезненные ощущения. Даже если нерв здоров, пациент будет чувствовать сильную боль. А при долгом отсутствии лечения нерв часто воспаляется, что приводит к постоянным нестерпимым болям.
Седалищный нерв самый крупный нерв в организме человека формируется из слияния нескольких корешков L4-S3 в нижней части спины — пояснично-крестцового отдела позвоночника, далее идёт в ягодицу, по задней поверхности бедра и к нижней части ноги. Поэтому поражение даже на одном участке приведёт к боли во всей конечности. А при запущенной болезни начинает теряться чувствительность и подвижность, что особенно неприятно, если поражены обе ноги.
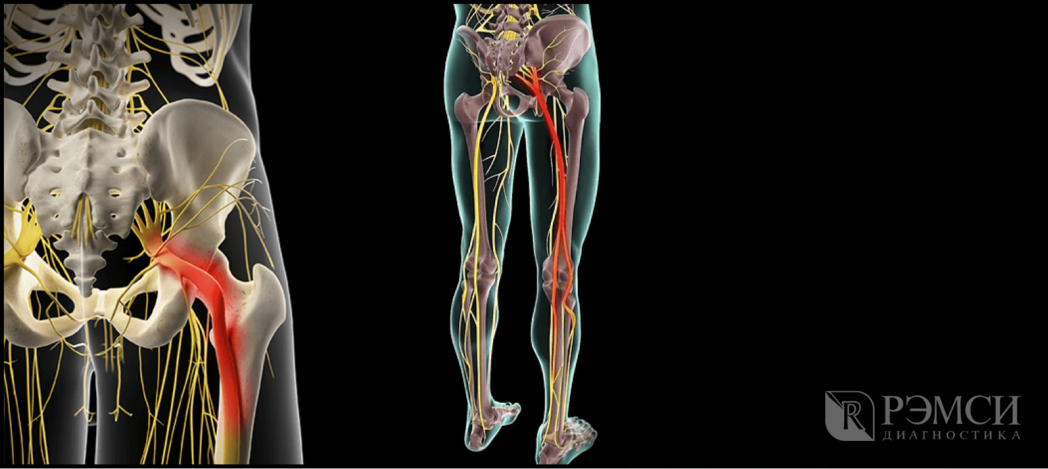
Возможные причины защемления
Нерв может поражаться на любом уровне своего расположения. Произойти это может по множеству причин:
- Межпозвонковая грыжа — самая частая причина. Даже небольшая деформация фиброзного кольца способна защемить нервные корешки, формирующие седалищный нерв;
- Остеохондроз, искривление позвоночника, краевые костные разрастания тел позвонков;
- Смещение позвонков (листез) после травм спины и в следствие дегенеративных процессов;
- Новообразования позвоночника, малого таза, ягодичной области;
- Воспаления органов малого таза;
- Тромбоз близлежащих сосудов;
- Мышечные воспаления и отёки: после переохлаждения, травм, чрезмерной физической нагрузки;
- Синдром грушевидной мышцы;
- Беременность, при которой матка с плодом слишком сильно давит на соседние ткани.
Быстрее болезнь может развиваться из-за ожирения и недостатка минеральных веществ и на фоне эндокринных нарушений, таких как сахарный диабет. Кроме того, седалищный нерв может быть повреждён после перенесённых инфекций и отравлений.
Симптомы защемления седалищного нерва
Основным симптомом поражения седалищного нерва будет являться боль. На данном этапе сложнее всего правильно определить причину болезни, но сделать это необходимо: если её запустить, то лечение и реабилитация будет проходить намного дольше.
Что же свидетельствует о начальной стадии защемления?
- Тянущая или жгучая боль, которая захватывает только часть поясницы, ягодицы, задней поверхности бедра;
- Ощущение мурашек на ноге;
- Усиление неприятных ощущений при смене положения, смехе, кашле, резких движениях.
- Дискомфорт и болевые ощущения в положении сидя и при наклонах вперед.
На начальной стадии болезни вы вряд ли будете обращать внимание на эти симптомы. Они будут малозаметны, боль периодически будет ослабевать. Мурашки и онемение ног можно списать на неудобную позу.
Совсем другой характер симптомов проявляется на более поздних стадиях. Именно в этот момент большинство пациентов замечает дискомфорт при долгой неподвижности и периодическую резкую боль в ноге. Если не начать бороться с болезнью в это время, то появятся симптомы посерьезнее:
- Ощущение интенсивного жжения кожи и глубоких слоёв мышц задней поверхности ноги,
- Резкое ограничение подвижности ноги и поясницы,
- Слабость поражённой ноги,
- В части случаев пациенты отмечают покраснение или побледнение участка ноги с повышением или наоборот понижением потоотделения на данном участке.
Кроме того, если защемление вызвало другое заболевание, его симптомы также будут проявляться в полной мере. Именно поэтому болезнь часто оказывается незамеченной: на фоне грыжи или перелома онемение и покраснение ног кажутся просто ещё одним симптомом, несерьёзным и не заслуживающим внимания.
Что можно делать во время приступа болезни?
Если боль от защемления пришла внезапно, вы можете облегчить своё состояние домашней терапией:
- Выбрать положение тела при котором болевой синдром будет выражен наименьшим образом, как правило на спине или на здоровом боку с прямой ногой в которой ощущается боль.
- Ограничить двигательную активность.
- Можно принять анальгетики: в виде таблеток или мази для растирания (при отсутствии противопоказаний).
При нестерпимой боли вызывайте неотложную медицинскую помощь.
Помните, что дома защемление вылечить невозможно: даже если симптом будет купирован, болезнь никуда не пропадёт. Так что после снятия обострения вам придётся посетить невролога.
Не рекомендуется активно двигаться: при сильной боли необходимо максимально ограничить двигательную активность. Если есть подозрение на воспаление, то ни греть, ни растирать больное место нельзя. Постарайтесь в это время спать на жёстком матрасе на боку. И, разумеется, не стоит принимать рецептурные лекарства и противовоспалительные средства без рекомендации врача.
Диагностика и лечение
Для постановки диагноза врачу-неврологу требуется, помимо визуального осмотра, более полное обследование. В него могут входить:
- Рентген поясницы и костей таза,
- УЗИ органов малого таза,
- Компьютерная или магнитно-резонансная томография поражённой области,
- Общий и биохимический анализ крови.
С их помощью доктор сможет установить причину защемления, осмотреть область поражения во всех деталях, узнать о наличии воспалительного процесса. Если необходимо, он может назначить УЗИ поражённой области и ЭНМГ — исследование нервов с помощью ответов на электрические импульсы. Это поможет понять, где именно поражён нерв.
При необходимости доктор может назначить дополнительные витаминные комплексы, обезболивающие средства, антиоксиданты. А параллельно со снятием симптомов защемления будет идти борьба с болезнью, которой оно было вызвано. Так можно намного быстрее победить недуг и вернуть себе хорошее самочувствие без угрозы рецидива.


Причины
Неврологическая патология встречается среди пациентов всех возрастных групп. Ишиас – проблема, характерная для людей, занятых в тяжелом производстве, фермерстве и т.д. Другими словами ишиас встречается тогда, когда длительное время нет возможности занять удобное положение тела.
Возникновение воспаления седалищного нерва может быть связано со следующими группами базовых причин:
- механическое ущемление волокон, из которых образуется нерв, еще в месте их выхода из позвоночного столба;
- защемление или травматическое повреждение нерва по ходу нижней конечности. Это может быть мышечный спазм, сдавливание волокон образовавшейся после ушиба гематомой и тому подобное;
- воспалительный процесс в нервных волокнах, который является результатом инфекционного заболевания или гнойного поражения радом расположенных органов.
Указанные причины демонстрируют механизм возникновения патологии. Однако в 95% случаев развитие ишиаса седалищного нерва происходит после воздействия провоцирующих факторов, ведущих к нарушению его функции. Предпосылками для появления патологии являются:
![]()
частые переохлаждения;- работа в неудобном положении, сопровождающаяся постоянными физическими нагрузками;
- заболевания позвоночника (грыжи, протрузии межпозвоночных дисков, болезнь Бехтерева, остеохондроз и другие);
- бактериальные и вирусные заболевания (туберкулез, герпетическая инфекция);
- метаболические нарушения (подагра, сахарный диабет)
- сидячий образ жизни;
- стресс;
- беременность;
- вредные привычки (алкоголизм, курение).
В группу риска попадают люди, работающие на ферме, возле различного рода станков, на строительстве. Из-за постоянного механического раздражения нервных волокон возрастает шанс развития симптомов воспаления седалищного нерва.
Симптомы
Выраженность невралгии седалищного нерва зависит от степени его компрессии или агрессивности воспалительного процесса. Дискомфорт возникает в пояснице, под ягодицей, по ходу нижней конечности. Пациенты указывают на иррадиацию (распространение) боли на пальцы стопы, пятку, что мешает при ходьбе.
Опасность заболевания кроется в возможных осложнениях. При игнорировании симптомов проблемы со временем нарушается функция нижних конечностей. Больному трудно ходить, прогрессирует гипотрофия мышц с уменьшением физической силы. Могут развиваться деформации. В запущенных случаях ишиас может стать причиной инвалидности.
Диагностика

Ишиас – патология, которая в 75-80% случаев развивается постепенно. Пациенты указывают на умеренный дискомфорт, который медленно прогрессирует. Поскольку болезнь не является жизненно опасной и на ранних стадиях практически не влияет на обычный ритм жизни человека, пациенты склонны игнорировать ее симптомы.
Наиболее информативными при выявлении причин ишиаса являются следующие процедуры:
- КТ и МРТ пораженного участка позвоночника и всего тела;
- рентгенография позвоночника;
- УЗИ позвоночника;
- комплекс лабораторных тестов для выявления возможной инфекции.
Методы лечения
Нормализация функции нервных волокон
Миорелаксанты и спазмолитические средства
Устранение спазма мышечной ткани
Ликвидация воспалительного процесса, борьба с болевым синдромом
Нестероидные противовоспалительные препараты (НПВП)
Устранение болевого синдрома и подавление очага воспаления
Обезболивающие (анальгезирующие) препараты
Устранение болевого синдрома

Лечебная физкультура рекомендована всем больным, у которых причиной ишиаса выступают проблемы с позвоночником или мышечной системой. Упражнения на растяжение позвоночника, тренировку мышц нижних конечностей способствуют улучшению микроциркуляции в зоне поражения и снимают локальный спазм. Это продлевает период ремиссии и минимизирует выраженность симптомов в будущем.
Если медикаментозное лечение и устранение симптомов ишиаса седалищного нерва не устраняет болевой синдром, тогда может понадобиться блокада. Ее суть заключается во введении анестетика в виде укола непосредственно в очаг воспаления.
Преимуществом блокады является быстрый эффект. Однако такое лечение ишиаса седалищного нерва не устраняет причину проблемы. После окончания действия анестетика боль может возвращаться, если не ликвидирован спазм мышц, грыжа в позвоночнике и другие факторы.
Профилактика
- исключить переохлаждение в зоне выхода седалищного нерва;
- вовремя обращаться к врачу при возникновении воспалительных заболеваний нижних конечностей;
- не игнорировать хронические заболевания внутренних органов. Отсутствие адекватного лечения ведет к ослаблению защитных сил организма, что грозит присоединением инфекции;
- минимизировать чрезмерный физический труд;
- избегать травматических повреждений спины и позвоночника;
- по возможности улучшить условия труда. Если человек весь день работает на ногах, уделять больше времени смене позиции, практиковать упражнения на месте с активным вовлечением других групп мышц;
- минимизировать влияние стрессовых ситуаций.
Причины, по которым может развиться неврит седалищного нерва
Седалищный нерв – это самый крупный нерв в человеческом организме, формирующийся в поясничном отделе из нескольких более мелких нервов и опускающийся вниз по всей ноге. Он обеспечивает работу и чувствительность нижних конечностей. Однако в некоторых условиях проводимость нерва нарушается, что влечёт за собой нарушение работы конечностей и болевой синдром.
Основные причины неврита седалищного нерва следующие:
Также причинами ишиаса могут выступать нарушение функций крестцово-подвздошного сустава, травмы позвоночника и седалищного нерва, инфекции, абсцессы, новообразования, тромбы сосудов, чрезмерная физическая нагрузка, запоры и скопление большого количества каловых масс, нарушение трофики тканей при нарушении метаболизма и ещё множество состояний, которые, однако, встречаются крайне редко.
Симптомы неврита седалищного нерва

Седалищный нерв отвечает за все функции нижних конечностей, поэтому при его защемлении страдает и чувствительность и движение. Симптомы неврита седалищного нерва можно поделить на три категории: болезненные ощущения, нарушения чувствительности и двигательная дисфункция.
В некоторых случаях ишиас называют невралгией седалищного нерва, подчёркивая, что основным симптомом является боль. Она может быть, как постоянной ноющей, так и острой, простреливающей (особенно ярко проявляется в момент чихания).
- Боль обычно локализуется в ягодице и задней поверхности бедра, но может начинаться в пояснице и иррадиировать по всей ноге вплоть до пятки.
- Человек не может удерживать свой вес на поражённой ноге, соответственно, походка становится медленной, неуверенной, хромающей. Либо болевые ощущения настолько интенсивны, что больной совсем отказывается от хождения.
- Болезненно любое движение ногой. То есть, даже необходимость перевернуться в постели (где нужна опора на ногу), отвести ногу в сторону или, наоборот, подтянуть к себе, доставляет больному мучения.
Диагностика и лечение неврита седалищного нерва

Симптомы защемления седалищного нерва очень ярки и специфичны, поэтому диагноз можно поставить исключительно по жалобам пациента и объективным данным. Однако ишиас является не самостоятельным заболеванием, а следствием другого нарушения, которое и следует лечить. Поэтому для диагностики причины защемления нерва назначают рентгенологическое обследование и магнитно-резонансную томографию. Если эти инструменты не выявили причину, назначают развёрнутые исследования крови.
Лечение неврита седалищного нерва обычно проводится в условиях дневного стационара, без госпитализации, обязательно после консультации невролога и вертебролога (при смещении позвонков). На первых этапах могут назначать обезболивающие препараты, но это лишь средство временно облегчить состояние, но так как раздражитель нерва не устранён, боль будет возвращаться, а состояние может ухудшаться. Поэтому после выявления причины неврита назначается соответствующее лечение. Из медикаментов, помимо обезболивающих, могут назначать противовоспалительные препараты, миорелаксанты (например, при синдроме грушевидной мышцы) или хондропротекторы (при спондилезе), но основная часть лечебных мероприятий направлена на физиотерапию:
Если вас беспокоят слабость ног, ноющие боли в ягодицах и задней части бёдер, прострелы, обратитесь за консультацией невролога в клинику Аксимед. Все наши специалисты проходили стажировку в клиниках Германии и имеют большой стаж работы в Украине. Диагностика на современном оборудовании поможет установить точную причину болей, а опытные инструкторы ЛФК и массажисты реабилитационного центра Аксимед быстро снимут болевой синдром и поставят вас на ноги
Лето — пора активности: ремонт квартиры, садово-огородные хлопоты, купание, бадминтон, велосипед… Список связанных с физической нагрузкой летних забот и радостей поистине неисчерпаем. Но иногда непривычные усилия, работа в неудобной позе, охлаждение могут спровоцировать поражение седалищного нерва.
Типичные признаки — боль в ягодице, распространяющаяся по задней поверхности бедра и голени и иногда достигающая стопы, онемение кожи этих областей и слабость (вплоть до паралича) мышц ног, а также резкая боль и непроизвольное мышечное сокращение, когда при осмотре врач пытается поднять и выпрямить ногу лежащего на спине пациента. Все эти симптомы обусловлены функциональными особенностями и местонахождением седалищного нерва, который начинается от крестцового нервного сплетения, проходит под мышцами ягодицы через заднюю поверхность бедра, а чуть не доходя подколенной ямки, раздваивается на две нисходящие ветви. Седалищный нерв обеспечивает кожную чувствительность соответствующих зон, проводит двигательные импульсы к мышцам, разгибающим туловище и бедро, сгибающим голень и поднимающим вверх стопу.
Причины, вызывающие болезненное состояние
седалищного нерва
Самая частая из них — сдавливание. Симптомы выглядят по-разному, в зависимости от того, на каком уровне оно произошло и чем вызвано. Как развивается болезнь, когда сдавлен один из спинномозговых корешков крестцового нервного сплетения? Если причина — грыжевое выпячивание межпозвоночного диска, внезапно возникает резкая боль, усиливающаяся при движениях и кашле. Одновременно в течение первых суток нарастают нарушения кожной чувствительности и слабость мышц. Корешок, сдавленный утолщенной связкой или костным разрастанием при остеохондрозе, постепенно дает нарастающую боль и онемение. Мышечная слабость присоединяется значительно позже, при далеко зашедшем поражении возможна атрофия мышцы.
Сдавливание седалищного нерва мышцами называется туннельным синдромом. К нему могут привести некоторые заболевания позвоночника и суставов, травмы, плоскостопие и даже неудачные инъекции в ягодицу. Проявления туннельных синдромов разнообразны: от боли в ягодице до жгучих болей в подошве ноги и невозможности управлять движениями стопы.
Травмы седалищного нерва (ушибы, разрывы, колотые и резаные раны) сопровождаются, как правило, умеренной болью, но нарушают передачу двигательных импульсов. Они могут приводить к атрофии мышц, параличам, а также к возникновению сухости кожи и трофических язв на ногах.
Целый ряд заболеваний, нарушающих обмен веществ, способен нарушать работу седалищного нерва — это сахарный диабет, некоторые болезни щитовидной железы, различные отравления.
Вызываемый вирусом герпеса опоясывающий лишай иногда дает сильную боль и высыпания в виде пузырьков по ходу седалищного нерва.
Современные методы диагностики позволяют точно выяснить причины неблагополучия. Прежде всего, как правило, прибегают к рентгенографии поясничнокрестцового отдела позвоночника. Она позволяет оценить состояние позвонков и выявить костные разрастания. Информацию о работе межпозвонковых суставов дает рентгенография с функциональными пробами (сгибание, разгибание). В некоторых случаях проводят рентгенографию с введением контрастного вещества в спинномозговой канал.
Лечение поражений седалищного нерва — это, в первую очередь, устранение повреждающего фактора. При небольших грыжах межпозвонковых дисков прибегают, как правило, к медикаментозной терапии. Ее цель — улучшить кровообращение, снять воспаление, отек и болезненный спазм мускулатуры. Когда острые симптомы ликвидированы, лечение продолжают с помощью физио- и мануальной терапии, иглоукалывания, электростимуляции мышц. Полезны также лечебная гимнастика, вытяжение.
При массивных дисковых грыжах, когда грубо нарушены функции конечностей, становится необходимым хирургическое лечение. С недавних пор в наших клиниках появилась возможность проводить его с помощью эндоскопической техники. Такие операции малотравматичны и позволяют пациентам подниматься на ноги уже на третьи сутки после операции. Примерно так же проводится лечение и тогда, когда спинномозговой корешок сдавлен костным разрастанием при остеохондрозе.
Нейромышечные туннельные синдромы лечат, в основном, консервативно. Блокады, мануальная терапия, ношение специальных поясов и ортопедических стелек в сочетании с приемом противовоспалительных и противоотечных средств, а также препаратов, снижающих чрезмерно высокий мышечный тонус, позволяют добиться успеха.
Воспалительное поражение позвонков и межпозвонковых суставов требует не только борьбы с воспалением, но и антибактериальной терапии, если причина воспалительного процесса — вторгшаяся в организм инфекция. При опухолях спинного мозга и его корешков прибегают к хирургическому лечению, лучевой и химиотерапии.
Степень восстановления функции седалищного нерва зависит, прежде всего, от тяжести и давности его поражения. Многих осложнений и последствий удается избежать, если своевременно обратиться к врачу и как можно раньше начать лечение.
Как предотвратить поражение седалищного нерва?
Прежде всего, бережно относиться к своему позвоночнику (в частности, научиться правильно поднимать тяжести). Особенно важно следить за его состоянием тем, кто относится к так называемой группе риска: водителям, работникам автосервиса, спортсменам, тем, кто сталкивается с тяжелым физическим трудом. Избежать многих неприятностей поможет регулярное посещение бассейна и занятия физкультурой (хотя бы утренней гимнастикой).
автор: Ирина Кудрявцева
консультант — Кирилл Шляпников

Наиболее распространенной причиной ишиаса является сдавление седалищного нерва (нервный корешок L4, L5, S1, S2, S3) грыжей межпозвонкового диска. [1][3]
Другие причины радикулита:
- Спинальный стеноз [1][5];
- Спондилез: инволюционный процесс постепенного изнашивания и старения анатомических структур позвоночника;
- Компрессия нерва: мышцы таза могут сдавливать седалищный нерв и вызывать боль. Например, синдром грушевидной мышцы [1];
- Воспаление и отек, вызванные артритом, растяжением или инфекцией. Инфекции могут быть вызваны абсцессами в подвздошно-поясничной, ягодичной мышцах или в тазу [1][3];
- Сосудистые нарушения: увеличение объема крови на поздних стадиях беременности может сузить ограниченное пространство вокруг спинного мозга и вызвать сдавливание нервов [1];
- Центральные механизмы: инсульт, кровоизлияние в мозг или склероз могут вызывать боль в седалищной области [1];
- Травматические патологии [3][5]: повреждение\отрыв проксимального отдела подколенного сухожилия; Компрессия седалищного нерва отеком, воспалением или гематомой, образовавшейся вокруг пораженного сухожилия.
- Гинекологические патологии [3]: эктопический эндометриоз, кисты яичника и беременность могут привести к ишиасу. Правая сторона чаще поражается.
- Остеохондрома может поражать поясничный отдел позвоночника и шейку бедра, что может привести к сдавлению седалищного нерва
![]()
Лед или тепло часто используется при лечении радикулита. Тепло или лед обычно кладут на пораженный участок на 20 минут каждые 2 часа [14].
Лекарственные препараты обычно назначают для лечения ишиаса, но данные клинических испытаний, свидетельствуют о том, что использование анальгетиков для облегчения боли ограничено [15]. Исследователям не удалось выявить существенных различий между плацебо, НПВП, анальгетиками и миорелаксантами. Имеются ограниченные данные об использовании опиоидов [16][17].
При тяжелом течении ишиаса используется эпидуральная инъекция стероидов, чтобы уменьшить воспаление и боль. Однако положительный эффект наблюдается не у всех пациентов и как правило временный, может длиться от одной недели до года [8][9].
В крайних случаях может быть показано плановое хирургическое вмешательство. Когда основная причина ишиаса спинальный стеноз, рекомендуется операция по ламинэктомии. Во время этой операции удаляется небольшая часть позвонка и/или диска, которая зажимает нервный корешок. В случаях грыжи диска рекомендуется микродискэктомия. Во время этой операции через небольшое отверстие удаляется та часть грыжи межпозвонкового диска, которая зажимает нерв[10][18].
В большинстве случаев при лечении ишиаса отдается предпочтение консервативным методам лечения. Тем не менее, все еще есть некоторые противоречия вокруг этого. Исследования показывают, что одно лечение не превосходит другое [19] (LOE 1A). Поэтому мы обсудим несколько вариантов лечения.
Очень важной частью терапии может быть информирование (обучение) пациента об ишиасе и предоставление ему рекомендаций, особенно оставаться физически активным [13](LOE 2A), [10] (LOE 5). Однако образование пациентов по ишиасу еще не исследовано в рандомизированных контролируемых исследованиях [6] (LOE 1A) [10].
Инъекции с кортикостероидами и вытяжение не рекомендуются для лечения радикулита, так как имеют ограниченные доказательства эффективности [13] (LOE 2A), [4] (LOE 1A), [15].
Исследования показывают, что в краткосрочной перспективе постельный режим и полное ограничение физической активности не влияют на улучшение общего состояния, боль и качество жизни [19] (LOE 1A), [16] (LOE 1A), [10] (LOE 5).
В нескольких статьях было доказано, что иглоукалывание уменьшает боль в спине. Практика основана на философии достижения или поддержания благополучия через открытый поток энергии, воздействуя на определенные пути в теле. Тонкие иглы вводят в кожу рядом с локализацией боли [17] (LOE 1A), [8] (LOE 2C), [10] (LOE 5). Другие статьи не показали уменьшения боли при иглоукалывании [19].
Массажная терапия оказалась полезной при лечении болей в спине. Она способствует улучшению кровообращения, расслаблению мышц и выделению эндорфинов [9] (LOE 1B), [10], (LOE 5), [18].
Используются упражнения для увеличения диапазона движений: растяжка грушевидной мышцы, мышц задней поверхности бедра (хамстринги) и разгибателей бедра [13] (LOE 2A).
Однако нет исследований, показывающих эффективность таких упражнений. Физиотерапевты используют эти упражнения исходя из своего опыта, который показывает эффективность такого лечения у некоторых пациентов.
Мануальная терапия основана на гипотезе предотвращения декомпрессии позвоночника с помощью манипуляций сгибания и дистракции. Во время этой манипуляции увеличивается межпозвонковое пространство и уменьшается сдавливание. Было доказано, что мануальная терапия уменьшает междисковое давление [17] (LOE 1A), [8] (LOE 2C)
Альберт и соавторы провели исследование, в котором изучили эффективность систематического активного консервативного лечения. Два вида лечения содержали одинаковую обучающую информацию и советы, но различались по типу программ упражнений.
Лечение 1 включало упражнения на уменьшение симптомов. Упражнения были направлены на область спины. [9] (LOE 1B).- Упражнения, основанные на методе МакКензи [9].
- Стабилизирующие упражнения [9],[18] для поперечных мышц брюшного пресса и многораздельных мышц [9].
- Динамические упражнения для поперечных мышц брюшного пресса и разгибателей спины.
Лечение 2 включало ложные упражнения. Упражнения не были связаны между собой и были низкодозированными, чтобы стимулировать увеличение системного кровообращения. Примеры упражнений:
- Упражнение 1 "Сжимание ягодиц". Пациент лежит на спине и сжимает ягодицы. Сокращение удерживается в течение 5 секунд. Упражнения повторяются 10 раз.
- Упражнение 2 "Качание". Пациент стоит, слегка расставив ноги. Плечи расслаблены, свободно размахивает руками вдоль тела. Упражнение повторяется 20 раз. И другие упражнения.
Ишиалгия (Sciatica) - боль в пояснице, распространяющаяся по заднее-наружной поверхности бедра на голень и стопу.
6 главных причин образования ишиалгии
Различные заболевания поясничного отдела позвоночника могут вызывать ишиалгию. Ишиалгия часто описывается как боль в ногах от средней до интенсивной. Она вызывается компрессией одного или нескольких из пяти пар нервных корешков в поясничном отделе позвоночника. Иногда доктора называют ишиалгию радикулопатией. Радикулопатия – это медицинский термин, используемый для описания боли, онемения, покалывания и слабости в руках или ногах, вызванной проблемами нервного корешка. Если проблема нерва имеется в шейном отделе, то это состояние называют шейной радикулопатией. Так как ишиалгия поражает поясничный отдел, то её также называют поясничной радикулопатией.
Причины болей
5 пар нервных корешков в пояснично-крестцовом отделе объединяются с созданием седалищного нерва. Начинаясь с задней поверхности таза (крестца), седалищный нерв идет сзади под ягодицами и вниз через тазобедренный сустав в нижние конечности. Нервные корешки это не отдельные структуры, а часть общей нервной системы тела, способные передавать боль и ощущения в другие части тела. Радикулопатия вызывается компрессией нервного корешка, разрывом диска или разрастанием кости на промежутке до его соединения с седалищным нервом.
Компрессия седалищного нерва
Некоторые виды заболеваний позвоночника могут вызвать компрессию спинального нерва и ишиалгию или поясничную радикулопатию. Ниже перечислены 6 наиболее распространенных из них:
- грыжа диска;
- стеноз поясничного отдела позвоночника;
- спондилолистез;
- травма;
- синдром грушевидной мышцы;
- опухоли позвоночника.
Протрузия или грыжа диска
Протрузией диска называют такое состояние, когда центральная гелеобразнаая часть диска (студенистое ядро) выпирает в сторону позвоночного канала, при этом не нарушена целостность наружной стенки диска (фиброзного кольца). Грыжа диска образуется в том случае, когда студенистое ядро выходит за пределы фиброзного кольца. При протрузии либо при грыже диска, выпирающая часть диска может сдавливать прилегающий нервный корешок и вызывать ишиалгию. Последствия при грыже диска хуже. При этом выпавшее ядро диска не только вызывает прямую компрессию нервного корешка, но в тоже время вещество диска содержит кислоту, химический раздражитель (гиалуроновую кислоту), которая вызывает воспаление нерва. Компрессия нерва и раздражение вызывают воспаление и боль, часто приводя к онемению конечностей, покалыванию и слабости мышц.
Стеноз поясничного отдела позвоночника
Стеноз позвоночного канала проявляется компрессией нерва и наиболее часто поражает людей зрелого возраста. Боль в нижних конечностях, похожая на ишиалгию, может быть результатом стеноза позвоночного канала поясничного отдела позвоночника. Боль обычно позиционная, проявляющаяся при изменении положения тела, вставании или хождении и облегчающаяся при сидении. Нервные корешки ответвляются от спинного мозга и выходят через фораминальное отверстие, ограниченное костями и связками. Нервные корешки выходят из этих отверстий и иннервируют другие части тела. Когда эти отверстия становятся узкими и вызывают компрессию нерва, в этом случае используется термин фораминальный стеноз.
Спондилолистез
Спондилолистез наиболее часто поражает поясничный отдел позвоночника. При этом вышележащий позвонок смещается по отношению к нижележащему. Когда позвонок соскальзывает и смещается, происходит ущемление нервного корешка, что вызывает ишиалгические боли в ногах. Спондилолистез разделяют на врожденный и приобретенный (вследствие дегенеративных изменений, травмы, физической нагрузки или поднятии тяжестей.
Травма
Ишиалгия может быть результатом прямой компрессии нервного корешка, вызванной внешними силами на пояснично-крестцовый отдел позвоночника. Например, при дорожно-транспортной травме, падении и т.д. Это воздействие может повреждать нервы, когда фрагменты сломанной кости вызывают компрессию нервов.
Синдром грушевидной мышцы
Этот синдром назван по имени грушевидной мышцы и боль вызывается при раздражении этой мышцей седалищного нерва. Грушевидная мышца локализуется в тазовой области, соединяет бедренную кость и участвует во вращении бедра. Седалищный нерв проходит под грушевидной мышцей. Синдром грушевидной мышцы развивается при спазме этой мышцы, таким образом сдавливая седалищный нерв. Из-за недостаточной информативности рентгеновских снимков и магнитно-резонансной томографии диагностика этой патологии затрудняется.
Опухоли позвоночника
Опухоли позвоночника характеризуются патологическим ростом тканей и делятся на доброкачественные и злокачественные. Встречаемость опухолей позвоночника довольно редкая. Однако при развитии опухоли поясничного отдела позвоночника имеется риск развития ишиалгии из-за компрессии нервного корешка.
Лечение ишиалгии
Для создания лечебного плана необходима диагностика, включающая неврологический осмотр, рентгеновский снимок и магнитно-резонансную томографию. В зависимости от причины ишиалгии имеется несколько вариантов лечения. Консервативная терапия включает изменение активности, физиотерапевтические процедуры, противовоспалительную терапию и различного вида блокады для снятия воспаления нервного корешка. Хирургическое лечение включает в себя удаление грыжи диска через маленький разрез (микродискэктомия), а при стенозе - проведение декомпрессивной операции с частичным либо полным удалением дуги позвонка (ламинэктомия).
Наши специалисты свяжутся с вами, в ближайшее время
Читайте также:




