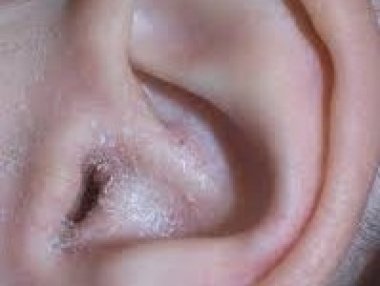
Инфекционная экзема на лице
По статистике, около 10 % населения нашей планеты страдает от того или иного вида экземы. Представьте только, что на долю этого недуга выпадает от 30 до 40 процентов всех заболеваний кожи. Попробуем разобраться, в чем причина этой болезни и как с ней бороться.
Что такое экзема
Экзема — это обобщающее понятие широкого круга острых и хронических воспалительных заболеваний кожи неинфекционного характера, сопровождающихся зудом, покраснениями, воспалениями и сыпью.
Симптомы экземы
Для экземы характерны внезапные обострения и ремиссии. Сегодня, например, она может неожиданно и во всех смыслах ярко заявить о себе, а уже через несколько недель ее симптомы полностью и бесследно исчезнут.
У детей экзема может появляться на лице, подбородке или груди. У взрослых же ее чаще можно заметить на шее, локтях, внутренней стороне ладоней и под коленками. При этом экзема весьма капризна и может проявиться где угодно и когда угодно. Совсем не обязательно, что, один раз появившись, скажем, на локте , она так и будет поражать этот участок тела.
Несмотря на то что типичными проявлениями экземы являются покраснения и сыпь, вызывающие жжение и зуд, это заболевание весьма многолико и может заявлять о себе самыми разными симптомами. Вот лишь некоторые из них:
При диагностике экземы важно помнить, что ее симптомы очень индивидуальны, у каждого человека они будут свои. У вас может быть как один симптом этого заболевания, так и все вместе взятые . И совсем не обязательно, что один и тот же вид экземы будет иметь одинаковую картину проявления у двух разных пациентов. Единственный способ узнать наверняка, являются ли ваши проблемы с кожей экземой, — это записаться на прием к дерматологу.
Виды экземы
На сегодняшний день сложно выявить единую классификацию экземы. Ее формы обычно определяют в зависимости от расположения, характера и природы возникновения. Выделяют 5 самых распространенных форм этого заболевания.
Контактный дерматит — это вид экземы, проявляющейся в виде красной сухой сыпи, которая делает кожу слегка припухшей и вызывает нестерпимый зуд. Как правило, сыпь возникает при контакте кожи с раздражителем или веществом, которое в силу индивидуальных особенностей каждого человека может вызывать аллергическую реакцию. От момента контакта с аллергеном и до появления симптомов могут пройти как считаные минуты, так и дни. Самыми распространенными триггерами аллергического контактного дерматита являются гели для душа, шампуни, мыло, стиральные порошки, косметические средства и даже ювелирные украшения. К этому списку также можно отнести моющие средства, отбеливатели, дезинфицирующие средства, а также различные удобрения и пестициды.
Истинная или, как ее еще называют, идиоматическая, экзема — это классическая форма проявления заболевания. Конкретную причину ее возникновения установить достаточно сложно. Она возникает спорадически и без видимых на то причин. Чаще всего эта экзема проявляется в виде небольших узелков сыпи, наполненных прозрачной жидкостью. Впоследствии они могут переходить в мокнущие эрозии, обрастать корочками, чешуйками и сопровождаться неприятными ощущениями жжения и зуда. Если все эти симптомы экземы проявляются одновременно, врачи диагностируют истинную экзему. Кроме того, этому виду экземы присуща симметричная сыпь. Если высыпания, скажем, появились на одной руке, они зачастую бывают и на второй.
Себорейная экзема имеет тенденцию возникать на участках кожи, богатых сальными железами. Хотя чаще всего себорейная экзема поражает кожу головы, она может появляться внутри и вокруг ушей, на бровях, носу, спине, между лопатками и на верхней части грудной клетки. Этот вид экземы проявляется в виде жирных чешуек желтого или белого цвета. Несмотря на то что себорейная экзема является хроническим состоянием, при адекватном лечении можно достигнуть ее длительной ремиссии.
Микробная экзема — это аллергическая реакция организма , которая возникает на фоне ослабленного иммунитета при хроническом инфицировании кожи бактериями, чаще всего стафилококками или стрептококками. Как правило, микробная экзема возникает в местах порезов, ссадин и долго незаживающих ран и проявляется в виде больших воспаленных участков, покрытых чешуйчатой кожей, гнойными корочками или мокнущей эрозией. Несмотря на то что микробная экзема может возникать на любом участке кожи, даже на голове, все же чаще всего она появляется на руках и ногах.
Причины появления экземы
Вопреки расхожему мнению, экзема не является инфекционным заболеванием, поэтому ею невозможно заразиться.
И хотя точные причины появления экземы неизвестны, считается, что она может быть вызвана реакцией чрезмерно чувствительной иммунной системы на определенные внешние раздражители, которая проявляется в воспалительном процессе кожи в виде покраснений, сыпи и зуда.
Результаты исследований также говорят о том, что у некоторых людей, страдающих экземой, имеется мутация гена, ответственного за создание филаггрина — белка, который помогает поддерживать здоровый защитный барьер эпидермиса. Без достаточного количества филаггрина кожа начинает терять влагу, иссыхать и трескаться, открывая тем самым ворота для бактерий и вирусов. Поэтому у многих людей с экземой очень сухая и подверженная частым инфекциям кожа.
Большинство специалистов сходятся во мнении, что в основе возникновения экземы лежит совокупность внутренних и внешних причин — гиперчувствительной иммунной системы и триггеров, которые могут включать следующие факторы, но не ограничиваться ими:
Лечение и профилактика экземы
Так как экзема является хроническим заболеванием, избавиться от нее раз и навсегда невозможно. Ключ к сохранению здоровья лежит в облегчении и предотвращении симптомов.
Специфические способы лечения для каждого пациента подбираются индивидуально, исходя из симптомов и вида экземы. Как правило, для устранения уже появившихся симптомов дерматологи рекомендуют использовать увлажняющие кремы, антигистаминные препараты, а в случае необходимости и кортикостероидные средства для наружного применения. В ряде случаев хорошим помощником в лечении экземы может стать светотерапия.
Для профилактики экземы необходимо по возможности идентифицировать и исключить триггеры внешнего воздействия, которые изначально спровоцировали ее появление. Однако не стоит забывать, что у каждого человека экзема проявляется по-своему, соответственно, и внешние процессы, запускающие ее появление, у всех разные. При попытке определить спусковой механизм экземы следует помнить, что иногда она появляется лишь спустя время после внешнего воздействия, и отследить его временами бывает проблематично.
Поэтому, для того чтобы минимизировать риск возникновения экземы, необходимо внести некоторые коррективы в свой образ жизни. Людям, склонным к воспалению эпидермиса, не рекомендуется пересушивать кожу, они должны пить много воды, не злоупотреблять горячей ванной и душем и с осторожностью использовать средства бытовой химии.
Во избежание дальнейшего распространения экземы старайтесь не расчесывать пораженную кожу и ограничьте контакт с материалами, которые могут ее раздражать. Одевайтесь в мягкую, дышащую одежду из натуральных тканей, желательно из хлопка или изо льна. Избегайте тканей, которые могут вызывать зуд, таких как шерсть и искусственный шелк.
Важным шагом в профилактике экземы является здоровая диета. Для того чтобы снизить риск появления симптомов, из рациона питания следует по возможности исключить алкоголь, кофе, консервы, копченые продукты, острые блюда, кукурузу и цитрусовые.
Экзема — хроническое заболевание кожи, в основе которого лежит воспаление, сопровождающееся покраснением, зудом, образованием мельчайших пузырьков с жидкостью. Последние напоминают воздушные пузырьки, образующиеся при закипании воды, что объясняет название болезни (от греч. eczeo — вскипать).
Экзема — широко распространенное заболевание кожи, которым страдает от 2% до 10% трудоспособного населения, достигая в индустриально развитых государствах до 20%, и является самой частой патологией в практике врача-дерматовенеролога, составляя 30–40% среди всех кожных заболеваний.
Причины возникновения
Экзема считается полиэтиологичным (многопричинным) заболеванием, в развитии которого принимают участие внешние и внутренние факторы.
Внешние — вещества, являющиеся потенциальными аллергенами: красители, консерванты, ароматические и другие вещества, добавляемые в пищу и предметы бытового пользования, одежду, бижутерию. Часто развитие экземы провоцируют аллергенные пищевые продукты (шоколад, орехи, цитрусовые, грибы и пр.), лекарственные вещества (аспирин, парацетамол, вакцины, антибиотики и пр.), а также различные инфекционные агенты (бактерии, грибы, паразиты), пыльца растений, домашняя пыль, профессиональные вредности (никель, кобальт).
Внутренние причины заболевания часто представлены генетической предрасположенностью к заболеванию. Если в семье есть больные экземой, то вероятность заболеть у родственников выше, чем в популяции.
Факторы, ослабляющие сопротивляемость организма и вызывающие снижение иммунитета, также способствуют развитию заболевания: вторичные иммунодефициты, хронические воспалительные заболевания, очаги хронической инфекции (кариес, тонзиллит, гайморит), заболевания пищеварительной системы, эндокринные нарушения, длительное перенапряжение и усталость.
Немаловажное значение имеет дисбаланс нервной регуляции с преобладанием парасимпатического отдела, нарушением на уровне периферических окончаний.
Виды экземы
В зависимости от того, какая причина стала пусковым механизмом в развитии экземы, различают несколько ее типов: истинную, дисгидротическую, микробную, профессиональную, себорейную и др.
Симптомы экземы
В зависимости от причины заболевания, локализации воспаления, состояния иммунной системы больного симптомы экземы могут отличаться.
Классическая клиническая картина включает в себя следующие стадии:
- эритематозная стадия: появляются воспалительного характера пятна, постепенно сливающиеся между собой;
- папулезная стадия: образуются узелки ярко-красного цвета величиной до 2-3 мм, с четкими границами;
- везикулярная стадия: на поверхности узелков появляются пузырьки с прозрачным содержимым до величины булавочной головки;
- стадия мокнутия: пузырьки вскрываются и на их месте образуются точечные эрозии (серозные колодцы), из которых выделяется экссудат;
- корковая стадия: серозная жидкость засыхает в серовато-желтые корки, под которыми постепенно восстанавливается роговой слой;
- стадия шелушения: характеризуется наличием на поверхности кожи большого числа отпадающих корочек и чешуек.
Симптомы экземы уходят с исчезновением провоцирующего фактора; при этом новый участок кожи имеет неравномерную окраску, более плотную текстуру, склонность к шелушению, трещинам. С каждым новым приступом периоды ремиссии становятся короче, симптомы экземы — выраженнее и объемнее.
Диагностика экземы
Как правило, врач ставит диагноз на основании данных осмотра и опроса пациента. При необходимости дифференцирования с другими кожными заболеваниями, имеющие схожие с экземой клинические проявления (грибковые поражения кожи, герпес, псориаз, чесотка и др.), могут понадобится дополнительные методы исследования.
Лечение экземы
Лечение экземы комплексное и заключается в купировании симптомов, предупреждении обострений и терапии основного заболевания, если оно определено.
Основные принципы лечения экземы:
- Устранение основного фактора ( аллергена), который вызвал заболевание (косметические средства, моющие средства, синтетическая и шерстяная одежда и др. )
- Гипоаллергенная диета на срок до полугода (исключение из рациона копченостей, солений, консервов, специй, шоколада, алкоголя, цитрусовых с переходом на молочно-растительную пищу).
- Уменьшение нервно- психического напряжения ( успокоительные средства, здоровый сон, прогулки на свежем воздухе )
- Соблюдение личной гигиены ( использование правильно подобранных увлажняющих средств вне обострения, использование смягчающих средств при принятии ванн- ромашка, отруби)
- Лекарственная терапия ( антигистаминные препараты, витамины, препараты кальция, гормональные крема, эмульсии и мази)
Профилактика
Больные экземой во время ремиссии находятся на обязательном диспансерном учете, должны регулярно посещать дерматолога. Во избежание рецидивов болезни больным назначается санаторно-курортное лечение, периодически предпринимается диспансерное наблюдение. Больные должны тщательно соблюдать режим жизни и питания, избегать взаимодействия с аллергенами.
Полезная информация об экземе – Информационный лист Норвежского союза астматиков и аллергиков
Что такое экзема?
Экзема может быть хронической, т.е. с продолжительной, или острой формой протекания болезни и в большинстве случаев характеризуется улучшением состояния в летнее время и ухудшением зимой. Для хронической формы свойственно появление сыпи с зудом. Следствием чесания часто является образование утолщенных участков кожи, которые легко трескаются. Острая экзема характеризуется зудом, покраснением и отёком кожи с возможным образованием водянистых волдырей.
При экземе наблюдается ухудшение защитных функций организма против инфекций, что легко приводит к возникновению инфекционных воспалений, которые могут привести к ухудшению состояния экземы.
Атопическая экзема приводит к зудящей, сухой коже.
Впервые возникшая или рецидивная контактная экзема характеризуется зудом, покраснением и отёком кожи с образованием маленьких и больших волдырей, а также мокрых ранок в местах прямого воздействия аллергена. При продолжительном протекании контактной экземы кожа становится всё более сухой и растрескивающейся. Обычным является наличие сильного зуда. В начальной стадии экзема наблюдается лишь на том участке кожи, который был подвержен воздействию аллергена, но затем сыпь может распространиться на другие участки.
При себорейной экземе у грудных детей наблюдается образование участков с жирной, красной кожей, покрытой жирными корками, на лбу, голове, лице, а также в складках кожи на шее и в промежности. У взрослых это проявляется в виде шелушащейся, красной, жирной кожи на центральных участках лица, на голове, за ушами и на груди.
Детская экзема сопровождается образованием красных, гладких, иногда мокрых участков кожи в местах ношения подгузников.
У кого может появиться экзема?
Атопической экземе прежде всего подвержены маленькие дети. Предполагается, что около 15% норвежских детей страдают экземой. Часто заболевание возникает у детей в первые месяцы жизни, у 60% из них оно пропадает по достижении четырёхлетнего возраста. Тем не менее, может возникнуть рецидив заболевания в подростковом или взрослом возрасте.
Контактная экзема у маленьких детей встречается редко, но случаи её появления отмечаются всё чаще, начиная со школьного возраста. Прокалывание ушей, пирсинг и контакт неблагородных металлов с кожей является причиной значительного роста случаев возникновения контактной аллергии на никель. Нанесение татуировки может привести к аллергической контактной экземе, которая может возникнуть через недели и даже месяцы после нанесения татуировки. Окраска волос также является всё более часто встречающейся причиной экземы, в особенности из-за того, что всё большее количество молодёжи красит волосы.
Себорейная экзема встречается относительно часто. Экзема может появиться уже в первые месяцы жизни, но обычно возникает у взрослых.
Причины возникновения экземы
Причина возникновения атопической экземы неизвестна. Аллергия может играть роль, но только в совокупности с другими факторами. Заболевание имеет связь с наследственностью и окружающей средой. Обычным является наличие атопических заболеваний у других членов семьи (астма, экзема или аллергический ринит). У 20-30% пациентов можно обнаружить аллергию, которая для некоторых из них может являться причиной возникновения экземы. Пищевая аллергия никогда не бывает единственой причиной возникновения экземы.
Причиной себорейной экземы является не сверхчувствительность, а болезненная реакция в сальных железах, которая возможно вызывается особыми дрожжевыми грибками, обычно имеющимися на поверхности кожи. Этой форме экземы особенно подвержены лица с жирной кожей и повышенной продуктивностью сальных желез.
Контактная экзема возникает в том случае, когда кожа реагирует на контакт с определёнными веществами. Реакция может быть аллергической или неаллергической. Неаллергическая реакция возникает при прямом контакте с раздражающими кожу веществами как, например, моющими или дезинфицирующими средствами. Аллергическая реакция вызывается веществами-аллергенами как, например, никель, хром, резина, формальдегид и парфюмерные изделия. Парафенилэнедиамин (ППД) является одним из веществ, часто приводящим к возникновению аллергической контактной экземы. ППД содержится во многих видах краски для волос.
Причиной детской экземы являются раздражающие вещества, содержащиеся в моче и кале.
В лечении экземы важнейшим является соблюдение гигиены, систематическое применение кремов и мазей для предупреждения иссушения кожи, воздержание от чесания, уменьшение воздействия раздражителей и воздержание от употребления продуктов питания, известных своим аллергическим действием. Солнечный свет и соляные ванны дают хороший эффект при слабой и умеренной формах экземы. Регулярное принятие ванн с перманганатов кальция даёт хороший профилактический эффект.
Тем не менее, в большинстве случаев необходимо применение кортизоновой мази. Указанное лечение даст нужный результат при условии применения правильного препарата на соответствующем участке тела с предписанной периодичностью. После того, как установится контроль над экземой, важно сократить концентрацию кортизоновой мази, а также, при необходимости, увеличить промежутки времени между нанесениями мази. Правильное использование кортизоновой мази не приводит к негативным эффектам. Лечащий врач даст Вам необходимые рекомендации по применению и сокращению концентрации препарата.
В общих чертах можно сказать, что необходимо применение сильнодействующих препаратов в течение достаточно продолжительного периода времени. Остановив выбор на более слабых препаратах, Вы не сможете взять экзему под контроль. В этом случае весь процесс лечения кортизоном может быть напрасным. Часто это приводит к усилению экземы. Важно помнить, что плохой эффект кортизоновой мази связан с инфекцией в самой экземе, с которой следует бороться с помощью антибиотиков, как локально, так и в общем.
В случае новой вспышки экземы у ребенка, ранее страдавшего этим заболеванием, лечение можно начать с применения кортизона группы 2 или 3. После того, как состояние стабилизуется, нанесение препарата можно осуществлять реже (с интервалом в 2-3 дня). При дальнейшем улучшении состояния можно перейти на более слабую мазь, с тем, чтобы со временем перейти на нанесение препарата с интервалом в 2-3 дня.
После излечения экземы рекомендуется продолжать нанесение препарата 1-2 раза в неделю в течение не менее 2-4 недель, с целью достижения наилучшего результата. Также рекомендуется применение увлажняющего крема утром и вечером, а также каждый раз после принятия ванной или душа, даже в периоды отсутствия экземы.
Дети, страдающие от экземы, которая регулярно активизируется и ухудшается, получают позитивный эффект от ванн с перманганатом кальция даже в хорошие периоды. В периоды активности экземы, ванны с перманганатом кальция могут проводиться каждый день или через день.
Противоэкземные мази без содержания кортизона (Elidel®, Protopic®) являются хорошими альтернативами, которые можно попробовать при хронической экземе. Данные мази наносятся ежедневно, два раза в день. Преимуществом этих мазей является то, что они не оказывают воздействия на толщину кожи даже при продолжительном применении, а также, что они могут использоваться в случаях, когда лечение кортизиновыми мазями не приводит к желаемому результату и контроль над экземой не устанавливается при лечении кортизоновыми мазями без риска побочных эффектов.
При кожных инфекциях сначала необходимо провести лечение самой инфекции, а уже затем применять вышеуказанные средства.
Медицинская световая или климатическая обработки экземы могут иметь эффект. Тем не менее, у некоторых пациенов может возникнуть временное усиление экземы, что, вероятно, объясняется потовым раздражением. Кроме того, такое лечение требует больших затрат средств и времени, что делает его мало приемлемым для детей школьного возраста. Данное лечение проводиться исключительно врачами-специалистами по кожным заболеваниям.
Достижение положительных результатов зависит от того, насколько хорошо пациент проинформирован о лечении. Экзема может быть весьма мучительной болезнью, но вовремя начатое лечение позволяет в большинстве случаев установить над ней контроль. К счастью, болезнь со временем сдаётся сама по себе, и 80% пациентов выздоравливают к 18-летнему возрасту. Есть основания предполагать, что качественное лечение экземы ведёт к улучшению прогноза.
Факторы, ухудшающие состояние
Грубая, обтягивающая одежда, грубые шерстяные изделия, полиэстер, сильно крашенные ткани, влажность, стресс, инфекции, продукты питания, хлорированная вода, табачный дым, парфюмерия, аллергия, алкалоидные мыла, жироудаляющие химикаты и воздействие тепла.
Ребенок сам знает, какая одежда вызывает зуд!
Предупреждение экземы с помощью контроля питания будущей матери во время беременности, или после рождения ребёнка, не имеют никакого эффекта на развитие атопической экземы у ребёнка. Исследования показывают, что симптомы атопической экземы могут быть в некоторых случаях отложены у детей, которых кормят грудью первые четыре-шесть месяцев жизни.
Где можно получить помощь
Факты об экземе разработаны совместно с врачебный советом Норвежского союза астматиков и аллергиков.
Полезно знать об ЭКЗЕМЕ (eksem)

Наша справка
Заболевание имеет много форм в зависимости от разновидностей возбудителя, места локализации, возраста пациента.
Важно
Возникновению экземы способствуют самые разные факторы:
- снижение иммунитета;
- склонность к аллергическим реакциям;
- эндокринные нарушения: неполадки в работе гипофиза, надпочечников, половых желез;
- воздействие стресса и, как следствие, нарушения со стороны нервной системы;
- наличие очагов хронической инфекции: частые ангины, отиты, пиелонефрит, незалеченный кариес.
- заболевания желудочно-кишечного тракта: гастриты, энтериты, колиты, язва желудка и двенадцатиперстной кишки, дисбактериоз, болезни печени, поджелудочной железы.
Экзему могут вызывать и внешние факторы: температурное воздействие (например, переохлаждение), механическое (трение), различные химические вещества (в том числе и косметика), пищевые продукты.
Заболевание может наследоваться: если один из родителей страдает экземой, риск, что ребенок заболеет, составляет 25%, если оба родителя – вероятность заболевания возрастает до 50%.
Проверьте себя
Истинная (идиопатическая) экзема. В острой форме появляется множество мельчайших пузырьков (микровезикул), заполненных жидкостью. Они быстро вскрываются, образуя микроэрозии, которые покрываются корками. Болезнь может длиться годами. Острая воспалительная реакция кожи часто начинается на лице и кистях, впоследствии распространяется по всему телу. Поражения вызывают сильный зуд. В хронической стадии появляются инфильтраты и усиливается кожный рисунок поражений, которые обычно располагаются на теле симметрично.

Микробная экзема. Развивается под влиянием микробных раздражителей вокруг инфицированных ран, свищей, царапин, ссадин. Очаги поражения имеют четкие границы и расположены асимметрично. Разновидность микробной экземы является монетовидная (бляшечная) экзема, при которой поражения имеют четкую округлую форму и располагаются чаще всего на руках и ногах. Другой вариант микробной экземы – варикозная экзема. Она располагается на месте трофических язв чаще всего на голени в месте нарушения питания кожи. Возникновению микробной экземы способствуют также трение, местные нарушения кровообращения, нервно-трофические нарушения, бактериальное загрязнение кожи.
Себорейная экзема. Развивается чаще всего на волосистой части головы, за ушами, на шее, а также на участках тела, где много сальных желез: в области декольте, на плечах, между лопатками. Для нее характерны выраженный зуд, образование себорейных желтоватых и грязновато-серых корочек, мокнутие. Разновидность себорейной экземы – сикозиформная экзема. Она развивается на тех местах, где много волосяных фолликулов: на верхней губе, на подбородке, в области подмышек, лобка. Высыпания в виде мелких гнойничков, сопровождаемых сильным зудом, постоянно возникают на утолщенной покрасневшей коже.
Экзема у детей. Возникает у грудничков и детей дошкольного и младшего школьного возраста, является одним из распространенных видов дерматоза. Протекает достаточно сложно. Для нее характерны повышенная чувствительность кожи и слизистых оболочек, низкая сопротивляемость к инфекциям. Очаги воспаления часто нагнаиваются. У грудничков экзема часто развивается как реакция на введение прикорма.
Атопической экземой долгое время называли и порой называют сейчас другое заболевание – атопический дерматит. Это хроническое, рецидивирующее воспаление кожи, важную роль в развитии которого играет наследственная предрасположенность. Заболеть рискуют люди, родители которых страдают тем или иным аллергическим заболеванием – не только кожным, но и, например, астмой или аллергическим ринитом. Как правило, аллергический дерматит появляется уже на первом году жизни ребенка, с возрастом его проявления могут сходить на нет, однако это происходит не всегда. Важную роль в терапии имеет исключение контакта с аллергеном, но нужно также заботиться о коже, потому что на фоне аллергического воспаления нередко возникает ее микробное или грибковое поражение.
Тилотическая (роговая, мозолевидная) экзема развивается на ладонях и подошвах. Начинается с покраснения кожи, незначительного утолщения рогового слоя, который на месте пузырьков со временем приобретает вид мозолей.
Памятка пациенту
Лечение заболевания требует комплексного подхода, который включает в себя и коррекцию питания, и изменение образа жизни.
Страдающим экземой не стоит носить синтетическое и шерстяное белье, чтобы избежать трения.

Мелкие фолликулы надо смазывать жидкостью Кастеллани или 1–2%-ным водным или спиртовым растворами анилиновых красителей.
В острой мокнущей стадии экземы применяются примочки, снимающие зуд и воспаление. Иногда – наружные антибактериальные препараты. Когда сыпь подсыхает, используют масляные, водные или водно-спиртовые болтушки, затем пасты.
При хроническом течении заболевания рекомендуется использовать смягчающие, заживляющие и рассасывающие мази с ихтиолом, дегтем, цинком, кортикостероидными гормонами. При необходимости к лечению добавляют системные антигистаминные и сосудистые препараты, наружные отшелушивающие средства.
Интересно
При возникновении экземы не стоит заниматься самолечением, а надо обращаться к дерматологу, поскольку болезнь может перейти в хроническую стадию, которую победить практически невозможно.
Цифры и факты
По статистике, экземой страдает 10% населения земного шара.
Она поражает все возрастные группы, но чаще всего встречается у женщин в возрасте от 20 до 45 лет.
По некоторым данным, обращения по поводу экземы составляют 20–30% от всех обращений к дерматологу.
На заметку
Различают три стадии экземы.
| Форма экземы | Признаки | Прогноз |
| Острая | Интенсивное покраснение кожи, отечность пораженного участка (на ощупь горячий), образование мокнущих пузырьков | Если через полтора-два месяца не наступает выздоровления, экзема переходит в подострую фазу |
| Подострая | Все признаки острой экземы сглаживаются, но в месте поражения кожа утолщается | Если выздоровление не наступает, примерно через полгода процесс переходит в хроническую стадию |
| Хроническая | Кожа в области поражения утолщена и покрыта чешуйками. На ощупь сухая, окраска – не такая яркая | Как ясно из названия, без лечения эта форма экземы может протекать неопределенно долго |
Помните, самолечение опасно для жизни, за консультацией по поводу применения любых лекарственных препаратов обращайтесь к врачу.
В статье приводятся данные об экземе — рецидивирующем, воспалительном дерматозе с полиморфизмом высыпанных элементов, формирующемся под действием экзогенных или эндогенных факторов риска. Приводятся этиологические и патогенетические механизмы, приводящие
The article presents data on eczema — a recurrent inflammatory dermatosis with polymorphism of rashes formed under the influence of exogenous or endogenous risk factors. Etiological and pathogenic mechanisms leading to the development of eczema are given, the clinical picture of different forms of the disease is described in detail. The article reveals the information about the methods of diagnostics and therapy for these patients.
Экзема — острое или хроническое рецидивирующее заболевание, характеризующееся воспалительной реакцией, формирующейся под действием экзогенных или эндогенных факторов, полиморфизмом высыпанных элементов, сильным зудом [1, 2]. Проблема экземы в настоящее время становится все более актуальной. В структуре заболеваемости хроническими дерматозами экзема составляет до 40% всех заболеваний кожи. Заболеваемость экземой встречается во всех возрастных группах, часто сопутствует профессиональным заболеваниям. По результатам эпидемиологических исследований разные виды экземы являются одними из самых частых заболеваний в практике врача-дерматовенеролога. Заболеваемость среди лиц трудоспособного населения составляет до 10% [3]. Утрата временной трудоспособности достигает 36% от всех трудопотерь при дерматозах. Среди госпитализированных на долю больных экземой приходится более 30% [4]. Среди женщин заболеваемость экземой чаще, чем у мужчин. В последние годы экзема имеет тенденцию к более тяжелому течению с частыми рецидивами, значительным распространением процесса на коже и резистентностью к лечению [5].
Экзема развивается в результате комплексного воздействия этиологических и патогенетических факторов, в том числе эндокринно-метаболических, инфекционно-аллергических, вегетососудистых и наследственных [6]. Большое значение в формировании экземы придается иммуногенетическим особенностям организма — ассоциации с АГ HLA-B22HLA-Cw1 организма [2]. Генетическая предрасположенность определяет нарушение иммунной регуляции, функции нервной и эндокринной систем. При экземе имеет место полигенное мультифакториальное наследование с выраженной экспрессивностью и пенетрантностью генов. При заболевании одного из родителей (преимущественно матери) шанс заболеть экземой у ребенка равен 40%, при заболевании обоих родителей до 60% [6]. Важное патогенетическое значение имеет патология желудочно-кишечного тракта и гепатобилиарной системы. Несостоятельность кишечного барьера, наиболее характерная для детей, приводит к всасыванию в кровь нерасщепленного белка [2]. Аллергическая реактивность также имеет большое значение в развитии экземы.
По современным представлениям в развитии экземы главную роль играют Т-лимфоциты, несущие на своей поверхности специфические рецепторы к антигену и выделяющие ряд провоспалительных цитокинов, вызывающих развитие тканевых воспалительных реакций. Экзогенные воздействия исключительно многообразны. Они вызывают экзематозные изменения кожи по механизму гиперчувствительности замедленного типа, вызванные контактом с химическими, биологическими, лекарственными средствами и антигенными микробными детерминантами в очагах хронической инфекции [6, 7].
Клинические признаки экземы могут включать в себя зуд, покраснение и шелушение кожи, наличие сгруппированных папуловезикул [2]. В течении экзематозного процесса можно выделить следующие стадии: эритематозная, папулезная, везикулезная, стадия мокнутия, корковая стадия, стадия шелушения [1]. В зависимости от особенностей клинической картины выделяют следующие формы экземы [2]:
- экзема истинная: идиопатическая, дисгидротическая, пруригинозная, роговая (тилотическая);
- экзема микробная: нумулярная, паратравматическая, микотическая, интертригинозная, варикозная, сикозиформная, экзема сосков и околососкового кружка молодой железы женщин;
- экзема себорейная;
- экзема детская;
- экзема профессиональная.
В острой стадии истинная экзема проявляется появлением везикул, эритемой, точечными эрозиями с мокнутием, серозными корочками, экскориациями, но могут быть папулы и пустулы. Границы очагов нечеткие. Процесс носит симметричный характер, чаще поражается лицо и конечности с чередованием здоровой и пораженной кожи. Также процесс может распространиться и на другие участки кожи вплоть до эритродермии. После перехода в хроническую стадию гиперемия становится застойной, появляются участки лихенификаций и трещин. Нередко процесс может быть осложнен пиогенной инфекцией, появляются гнойные корки и пустулы [8].
Нумулярная экзема является преимущественно болезнью взрослых. Лица мужского пола поражаются более часто, чем женщины. Пик заболеваемости у обоих полов приходится на возраст от 50 до 65 лет. Второй пик у женщин наблюдается в возрасте от 15 до 25 лет. У новорожденных и детей нумулярная экзема — редкое заболевание. У детей начинается с пяти лет. Патогенез нумулярной экземы до сих пор неизвестен. У большинства пациентов атопия в личном или семейном анамнезе не выявляется, однако при тропической экземе могут наблюдаться нумулярные бляшки. В качестве причины заболевания рассматриваются множество факторов. У пожилых пациентов отмечается снижение гидратации кожи. У 68% пациентов были выявлены очаги инфекции, в том числе в области зубов и дыхательном тракте. Также отводится роль в возникновении нумулярной экземы аллергенам окружающей среды, таким как клещи домашней пыли. Клинически визуализируются четко очерченные, монетовидные бляшки из сливающихся папул и папуловезикул. Характерными признаками являются мелкоточечное мокнутие и образование корочек. Однако корки могут покрывать всю поверхность бляшки. Размер бляшек составляет от 1 до 3 см в диаметре. Окружающая кожа в большинстве случаев нормальная, но может быть ксеротической. Интенсивность зуда варьирует от минимального до сильно выраженного. Может наблюдаться разрешение элементов в центре, что отмечается при кольцевидных формах заболевания. Хронические бляшки сухие, шелушащиеся и лихенифицированы. Классическое расположение очагов — разгибательные части конечностей. У женщин верхние конечности, включая дорсальную поверхность кистей, поражаются чаще, чем нижние конечности.
Себорейная экзема начинается на волосистой части головы. Очаги поражения распространяются на заушные области, шею, верхнюю часть груди, межлопаточную область, сгибательную поверхность конечностей; как и себорейный дерматит, себорейная экзема локализуется на областях кожи с большим количеством сальных желез и не имеет четких границ. В пределах очагов кожа гиперемирована, отечна, на поверхности ее видны мелкие желтовато-розовые папулы, жирные желтоватые чешуйки и корки [1].
Варикозная экзема связана с наличием у больного варикозной болезни. Поражение локализуется на коже нижних конечностей, в основном в непосредственной близости с варикозными язвами, преимущественно в области нижней трети голени. В развитии заболевания играют мацерации кожи, различные травмы, также нерациональное лечение варикозных язв. Заболевание сопровождается зудом. Дифференцируют с рожистым воспалением, претибиальной микседемой [3, 11–13].
Сикозиформная экзема развивается на фоне вульгарного сикоза, патологический процесс распространяется за пределы области оволосения. Как правило, кожный процесс локализуется на подбородке, лобке, верхней губе, подмышечной области. Клинически отмечается зуд и мокнутие, серозные колодцы, с истечением времени появляются участки лихенификации кожи [2].
Детская экзема проявляется клиническими признаками истинной, микробной и себорейной экземы. Первые проявления появляются в возрасте 3–6 месяцев. На коже преобладают процессы экссудации. Участки поражения симметричны, ярко гиперемированы, отечны, выражено мокнутие, наслоение корок. Появляются молочные корки. Эритематозные очаги имеют блестящую поверхность, горячие на ощупь. Участки поражения локализуются на щеках, лбе, ушных раковинах, волосистой части головы, разгибательных поверхностях конечностей, ягодицах. Носогубный треугольник остается не тронутым. Больных беспокоит зуд и бессонница. В возрасте 2–3 недель жизни на фоне пониженного питания может развиться характерно клиническая картина заболевания. Нередко трансформируется в атопический дерматит [2, 11, 14, 15].
Экзема сосков молочных желез является следствием травмы сосков во время вскармливания ребенка, но в некоторых случаях этиологию невозможно определить. Она характеризуется незначительной эритемой, слабо выраженной инфильтрацией, мокнутием и наличием серозно-геморрагических корок, возможно появление пустул и трещин. Обычно патологический процесс имеет двухсторонний характер и не сопровождается уплотнением сосков [2].
Профессиональная экзема развивается под действием производственных аллергенов. К профессиональным аллергенам относится сплавы металлов, соединения ртути, пенициллин и полусинтетические антибиотики, эпоксидные смолы, синтетические клеи. При профессиональной экземе развивается реакция гиперчувствительности замедленного типа. Клиническая картина имеет все признаки обычной экземы. Профессиональная экзема развивается в основном на открытых участках кожи, в местах контакта с раздражителем. При исчезновении этиологического фактора заболевание быстро разрешается [11, 16].
Паратравматическая экзема развивается в области послеоперационных рубцов, в местах неправильного наложения гипсовых повязок, на местах остеосинтеза. Клинически возникает островоспалительная эритема, появляются папулы или пустулы, с дальнейшим образованием корок. Возможно отложение гемосидерина в пораженных тканях [2].
Диагностика основывается на данных анамнеза и клинической картины заболевания. Проводятся лабораторные исследования: биохимический анализ крови с определением АЛТ, АСТ, триглицеридов, общего белка, креатинина, общего билирубина, глюкозы; общий анализ крови; клинический анализ мочи; определение уровня общего IgE в сыворотке с помощью ИФА; кожные пробы; определение антител к антигенам лямблий, аскарид, токсокар и других; гистологическое исследование биоптатов кожи проводится по показаниям с целью дифференциальной диагностики. Диагноз профессиональной экземы подтверждается кожными пробами с предполагаемыми профессиональными раздражителями. Постановка диагноза, обследование и лечение больного экземой зависят от распознавания экзематозных изменений на коже, определения остроты процесса и характеристики высыпаний с целью классификации имеющихся у пациента форм экземы. По показаниям назначаются консультации других специалистов — эндокринолога, аллерголога, терапевта, гастроэнтеролога [2].
При истинной экземе дифференциальную диагностику проводят с пиодермией, аллергическим контактным дерматитом, атопическим дерматитом, токсикодермией. Дифференциальный диагноз монетовидной экземы проводят с бляшечным парапсориазом, розовым лишаем, себорейной экземой. Себорейную экзему дифференцируют от колликулярного дискератоза Дарье, болезни Девержи. Микробную экзему дифференцируют со стрептодермией, контактным аллергическим дерматитом, лейшманиозом. Дифференциальную диагностику сикозиформной экземы проводят с вульгарным сикозом. Дисгидратическую экзему необходимо отличать от пустулезного бактерида, дерматомикозов, ладонно-подошвенного псориаза, пустулезного псориаза ладоней, хронического акродерматита Аллопо [6, 10, 14, 15, 17, 18].
При лечении в острой стадии экземы применяют антигистаминные препараты первого поколения. Глюкокортикостероидные препараты применяют при наличии выраженного воспаления. При выраженном кожном зуде назначают транквилизатор с антигистаминным действием. При наличии выраженной экссудации назначают детоксикационную терапию. При наличии микробной экземы, вторичного инфицирования, лимфангоита, лимфаденита, повышения температуры применяют антибактериальные препараты. При тилотической экземе в случаях выраженной инфильтрации, гиперкератоза и/или торпидности к проводимой терапии рекомендуется назначение ретиноидов.
Применяются примочки с 1% раствором танина, 2% раствором борной кислоты, 0,25% раствором серебра нитрата, ванночки с 0,01–0,1% раствором калия перманганата, раствором Циндола 1–2 раза в сутки в течение 4–7 дней. Антисептические наружные препараты (раствор бриллиантового зеленого спиртовой 1% или Фукорцин спиртовой раствор) назначают наружно на область высыпаний 2–3 раза в сутки в течение 5–14 дней. Глюкокортикостероидные препараты 1–2 раза в сутки наружно в течение 7–20 дней. По мере стихания острых воспалительных явлений используют пасты, содержащие 2–3% ихтаммол, нафталанскую нефть, 0,5–1% серу, 2–5% борноцинконафталановую пасту, 2–5% дегтярно-нафталановую пасту. Физиотерапевтическое лечение включает узкополосную средневолновую ультрафиолетовую терапию с длиной волны 311 нм, 4–5 раз в неделю, на курс от 25 до 30 процедур. При соблюдении диеты из рациона больных экземой исключаются яйца, цитрусовые, мясо птицы, жирные сорта рыбы, мясные бульоны, цельное молоко, орехи, газированные напитки, красные вина, морепродукты [2].
Таким образом, экзема является одним из наиболее часто встречающихся заболеваний, возникающих в результате действия как внешних, так и внутренних факторов. Сложность патогенеза экземы предусматривает комплексный подход к ее лечению с учетом степени выраженности процесса, формы заболевания, состояния внутренних органов и систем, что требует индивидуального подхода к ведению и лечению больных.
Литература
- Владимиров В. В., Зудин Б. И. Кожные и венерические болезни. Атлас. 2-е издание. М.: Медицина. 2012. 288 с.
- Федеральные клинические рекомендации. Дерматовенерология 2015: Болезни кожи. Инфекции, передаваемые половым путем. 5-е изд., перераб. и доп. М.: Деловой экспресс, 2016. 768 с.
- Махулаева А. М. Результаты комплексного лечения больных варикозной экиемы голени, ассоциированной с микотической инфекцией // Альманах клинической медицины. 2010. С. 219–224.
- Никонова И. В. Состояние биоценоза кожи при микробной экземе // Практическая медицина. 2011. С. 80–83
- Курбанова А. А., Кисина В. И., Блатун Л. А. Рациональная фармакотерапия заболеваний кожи и инфокций, передаваемых половым путем. Рук-во для практических врачей. М., 2012. С. 406–407.
- Дерматовенерология. Национальное руководство / Под ред. Ю. С. Бутова, Ю. К. Скрипкина, О. Л. Иванова. М.: ГЕОТАР-Медиа, 2017. 896 с.
- Yusupova L. A. Level sl-selectin in blood serum of patients with schizophrenia comorbidity pyoderma // European journal of natural history. 2013. № 3. С. 19–20.
- Вулф К., Джонсон Р., Сюрмонд Д. Дерматология по Томасу Фицпатрику. Атлас-справочник. 2007. 1312 с.
- Соколова Т. В., Малярчук А. П., Сафонова Л. А. Стратегия выбора наружной терапии при микробной экземе // Клиническая дерматология и венерология. 2017, 3, 46–51.
- Юсупова Л. А. Распространенность эпидермофитий у больных, имеющих психические расстройства. В кн.: Успехи медицинской микологии. Сб. науч. тр. М., 2003. Т. II. С. 201–202.
- Дагилова А. А. Общие подходы к терапии экземы в практике врача-интерниста // Лечащий Врач. 2012, № 8, с. 15–17.
- Юсупова Л. А. Современное состояние проблемы ангиитов кожи // Лечащий Врач. 2013, № 5, c. 38–43.
- Lehucher-Michel M. P. Dyshidi eczema and occupation: A descriptive study // Contact Derm. 2000. 43. Р. 200.
- Юсупова Л. А. Диагностика и комплексная терапия атопического дерматита у больных с психическими расстройствами // Вестник последипломного медицинского образования. 2003. № 2. С. 11–14.
- Warshaw E. M. Therapeutic opt for chronic hand dermatitis // Dern. Ther. 2004. 17. Р. 240.
- Юсупова Л. А. Распространенность хронических дерматозов у больных с психическими расстройствами // Вестник последипломного медицинского образования. 2003. № 3–4. С. 46–48.
- Swartling С. Treatment of dyshidrotic hand dermatitis with intradermal botulinum toxin // Am A Dermatol. 2002. 47. Р. 667.
- Холден К. Экзема и контактный дерматит. МЕДпресс-информ, 2009. 112 с.
Л. А. Юсупова* , 1 , доктор медицинских наук, профессор
Е. И. Юнусова*, кандидат медицинских наук
З. Ш. Гараева*, кандидат медицинских наук
Г. И. Мавлютова*, кандидат медицинских наук
Е. В. Бильдюк**
А. Н. Шакирова*
*ГБОУ ДПО КГМА МЗ РФ, Казань
**ГАУЗ РККВД, Казань
Современные особенности клиники, диагностики и терапии больных экземой Л. А. Юсупова, Е. И. Юнусова, З. Ш. Гараева, Г. И. Мавлютова, Е. В. Бильдюк, А. Н. Шакирова
Для цитирования: Лечащий врач № 6/2018; Номера страниц в выпуске: 85-87
Теги: дерматоз, воспаление, этиология, факторы риска
Читайте также:
- Спецификалық хирургиялық созылмалы инфекция
- Что такое инфекционная кардиомиопатия
- Профилактика воздушно капельных инфекций в хирургическом отделении
- У грудничка может ли быть при дисбактериозе кровь в кале
- Факторы влияющие на распространение инфекции
 Пожалуйста, не занимайтесь самолечением!При симпотмах заболевания - обратитесь к врачу.
Пожалуйста, не занимайтесь самолечением!При симпотмах заболевания - обратитесь к врачу.
Copyright © Иммунитет и инфекции

