Гиперкератоз при сахарном диабете лечение

С патологическими изменениями кожи сталкиваются врачи самых разных специальностей, в том числе и эндокринологи. Поражение кожи может быть как случайной находкой, так и основной жалобой больного. Безобидные на первый взгляд изменения кожи могут оказаться единственным признаком проявления тяжелой болезни. Кожа – самый доступный для исследования орган и одновременно источник важнейшей информации. Поражение кожи может прояснить диагноз при многих внутренних болезнях, в том числе и при сахарном диабете (СД).
Кожные изменения при СД встречаются довольно часто. Тяжелые метаболические нарушения, лежащие в основе патогенеза СД, приводят к изменениям почти во всех органах и тканях, в том числе и в коже [30].
Некоторые диабет-ассоциированные кожные симптомы являются прямым результатом метаболических изменений, таких как гипергликемия и гиперлипидемия [4, 7]. Прогрессирующее повреждение сосудистой, нервной или иммунной систем также в значительной степени способствует развитию кожных проявлений. Механизмы других диабет-ассоциированных дерматологических поражений остаются неизвестными [7, 20].
Способствовать кожным изменениям также может гиперинсулинемия, как это наблюдается на ранних стадиях инсулин-резистентного диабета 2 типа.
Существует несколько классификаций поражений кожи при СД, в их основе лежит клиническая характеристика и некоторые аспекты патогенеза кожных изменений. Согласно классификации Хлебниковой А.Н., Марычевой Н.В. (2011) [14] условно патологию кожи при СД подразделяют на пять основных групп:
1) дерматозы, связанные с СД;
2) патология кожи, связанная с СД и инсулинорезистентностью;
3) патология кожи, ассоциированная с ангиопатией;
4) идиопатические высыпания;
5) бактериальные и грибковые инфекции.
В классификации, описанной Andrea A. Kalus, Andy J. Chien, John E. Olerud (2012) [4] выделяют следующие группы диабет-ассоциированных кожных поражений:
1) кожные проявления СД, ассоциированные с метаболическими, васкулярными, неврологическими или иммунными нарушениями (диабетическая склередема, черный акантоз, диабетическое утолщение кожи, ограничение подвижности суставов и склеродермоподобный синдром, эруптивные ксантомы, кожные инфекции (бактериальные, грибковые), диабетические язвы);
2) заболевания, связанные с СД, с неясным патогенезом (липоидный некробиоз, кольцевидная гранулема, диабетический пузырь, диабетическая дермопатия).
Данные классификации практически не отличаются и лишь дополняют друг друга.
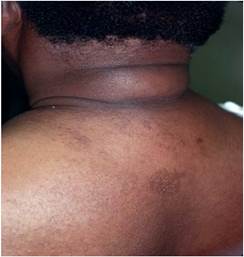
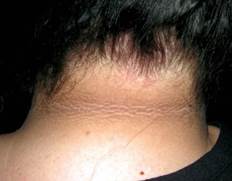
К дерматозам, связанным с СД относят диабетическую склередему. Склередема чаще встречается при длительно текущем СД в сочетании с ожирением и проявляется диффузными симметричными индуративными изменениями кожи преимущественно в области шеи и верхней трети спины по типу апельсиновой корки. По данным разных авторов, частота ее возникновения у больных СД составляет 2,5-14% [28, 25, 50].
Было предположено, что патогенез диабетической склередемы заключается в нерегулируемой продукции молекул экстрацеллюлярного матрикса фибробластами, что ведет к утолщению пучков коллагена и повышенному отложению гликозаминогликанов (ГАГ) [53]. Пациенты с диабетической склередемой могут испытывать снижение болевой и световой чувствительности в области пораженных участков кожи, а также жаловаться на затруднения движений верхних конечностей и шеи. В крайних случаях заболевание может приводить к полной потере подвижности суставов, однако, наличие склередемы не связано с ретинопатией, нефропатией, нейропатией или поражением крупных сосудов [4, 25].
ФОТО 1. Диабетическая склередема
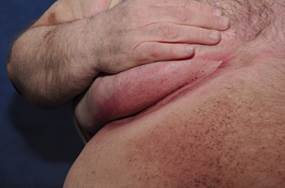
Связь с инсулинорезистентностью и ожирением прослеживается при черном акантозе (acantosis nigricans), который проявляется участками гиперпигментации кожи с папилломатозными разрастаниями в области шеи и крупных складок [34]. Центральную роль в развитии акантоза играет инсулин. У женщин, страдающих акантозом, можно обнаружить утрату функциональных мутаций рецептора инсулина или рецептора антиинсулиновых антител (синдром типа А и типа В) [18, 31]. Считается, что избыточная стимуляция фактора роста в коже вызывает абберантную пролиферацию кератиноцитов и фибробластов, в результате чего развиваются клинические проявления черного акантоза [52]. При состояниях инсулинорезистентности и гиперинсулинемии, акантоз может развиваться вследствие избыточного связывания инсулина к рецепторам ИФР – 1 на кератиноцитах и фибробластах [27]. Данные в пользу роли различных факторов роста в патогенезе черного акантоза продолжают накапливаться.
ФОТО 2. Черный акантоз
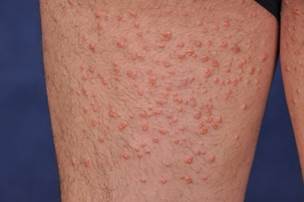
Недиагностированный СД и гипертриглицеридемия могут провоцировать появление на коже эруптивных ксантом [46, 8]. Они представляют собой красновато-желтые папулы размером 1-4 мм., расположенные на ягодицах и разгибательных поверхностях конечностей. Патологические элементы появляются в виде зерен и со временем могут сливаться с образованием бляшек. Изначально в кожных элементах преобладают триглицериды, но так как они мобилизуются легче, чем холестерол, с их распадом в коже накапливается все больше холестерола [47].
Инсулин является важным регулятором активности ЛПНП. Степень ферментной недостаточности и последующего очищения сывороточных триглицеридов пропорциональны показателям дефицита инсулина и гипергликемии [22]. Клиренс липопротеинов плазмы зависит от адекватного уровня инсулина [17]. При неконтролируемом диабете такая неспособность метаболизировать и освобождать насыщенные триглицеридами хиломикроны и липопротеины очень низкой плотности может приводить к повышению уровня триглицеридов плазмы до нескольких тысяч. Неконтролируемый диабет является распространенной причиной массивной гипертриглицеридемии [4, 26, 29].
ФОТО 3 эруптивные ксантомы
Больные СД склонны к развитию кожных инфекционных заболеваний, особенно при неудовлетворительном контроле гликемии. На поверхности кожи больных СД выявляют в 2,5 раза больше микроорганизмов, чем у здоровых лиц, а бактерицидная активность кожи у больных СД ниже в среднем на 20% [9]. Это снижение прямо коррелирует с тяжестью течения СД. Инфекционно-воспалительные заболевания прежде всего развиваются на коже нижних конечностей в связи с ангио- и нейропатиями. Причиной обычно являются полимикробные инфекции: золотистый стафилококк, стрептококки групп А и В, грамотрицательные аэробные бактерии и множество анаэробов. Пиодермии представлены в основном фолликулитами, эктимами, рожей и могут осложняться экзематизацией. Кроме того, возможно развитие фурункулеза, карбункулов, паронихий, инфекций мягких тканей [21].
На фоне СД наблюдается повышенная частота грибковых инфекций, которые в структуре заболеваний у больных этой категории, по данным разных авторов, составляют 32,5 – 45% [14, 9]. В условиях гиперкалиемии грибы активно используют сахар для своих метаболических процессов и усиленно размножаются, вызывая болезнь. При СД нарушение микроциркуляции в сосудах нижних конечностей наблюдается в 20 раз чаще, чем у лиц без эндокринной патологии, что способствует развитию грибкового поражения стоп и онихомикоза [1]. Возбудителями грибковых поражений являются дерматофиты и Candida albicans. Причем в нормальной популяции грибковые поражения кожи, обусловленные C. albicans, не превышают 20%, тогда как у соматически отягощенных больных этот показатель повышается до 80 - 90% [12]. Следует отметить, что 80% регистрируемого кандидоза кожи приходится на больных СД [5]. Наиболее распространены интертриго (с поражением подмышечной, паховой областей, межпальцевых промежутков), вульвовагинит, баланит, паронихия, глоссит и ангулярный хейлит. Помимо дрожжевых вагинальных инфекций с клиническими проявлениями, у пациентов с диабетом также повышена частота бессимптомного носительства [36].
ФОТО 4 Кандидоз крупных складок
К заболеваниям, связанным с СД и имеющим неясный патогенез, относят липоидный некробиоз, кольцевидную гранулему, диабетический пузырь и диабетическую дермопатию.
Липоидный некробиоз (болезнь Оппенгейма – Урбаха) – редкое гранулематозное хроническое заболевание сосудисто-обменного характера, представляет собой локализованный липоидоз с отложением липидов в тех участках дермы, где имеется дегенерация или некробиоз коллагена [15]. Первые симптомы дерматоза обычно возникают в возрастной группе от 20 до 60 лет. В детском возрасте болезнь Оппенгейма-Урбаха встречается редко [13]. Частота возникновения липоидного некробиоза среди пациентов с СД составляет 0,1-3% [38, 6].
ФОТО 5 Липоидный некробиоз
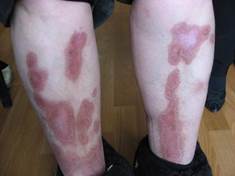
Генерализованная кольцевидная гранулема у 20% больных – первый признак ранее не диагностированного СД 2 типа. Связь кольцевидной гранулемы с СД остается предметом дискуссий, так как она может ассоциироваться и с другими заболеваниями [55]. Наблюдались локализованные, генерализованные, а также подкожные узловатые и перфорирующие формы кольцевидной гранулемы, ассоциированной с СД [3, 37, 24].
Типичный анамнез кольцевидной гранулемы предполагает одну или несколько папул, растущих по периферии с одновременным разрешением в центре. Очаги могут сохранять естественный цвет кожи или же быть эритематозными или фиолетовыми. Обычные размеры очагов от 1 до 5 см в диаметре [41]. Кольцевидная гранулема, как правило, протекает бессимптомно; возможен слабый кожный зуд, болезненные очаги наблюдаются редко [33].
ФОТО 6 Кольцевидная гранулема
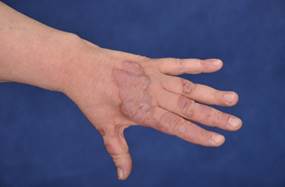
Диабетический буллез – субэпидермальный буллезный дерматоз, встречающийся у больных диабетом [39].
Впервые пузыри в качестве одного из вариантов поражений кожи при диабете наблюдал D. Kramer в 1930 г. [35]. A. Cantwell и W. Martz описали это состояние как диабетический буллез [23,11].
Причина появления пузырей у больных диабетом не ясна. Существуют теории о роли микроангиопатии и местных нарушений метаболизма. Диабетический буллез встречается преимущественно у лиц, длительно страдающих диабетом, несколько чаще – у женщин. Возраст начала заболевания колеблется от 17 до 79 лет.
На неизмененной коже появляются пузыри размером от нескольких миллиметров до нескольких сантиметров (обычно на коже нижних конечностей) [19]. Выделяют два вида поражения: интраэпидермально расположенные пузыри, которые исчезают без образования рубца, и субэпидермальные пузыри, после которых остаются атрофированные рубчики. Высыпания локализуются преимущественно на стопах и голенях, но могут встречаться на кистях и предплечьях. Пузыри самопроизвольно разрешаются через 2-5 недель, возможны рецидивы [45].
ФОТО 7 Диабетический пузырь
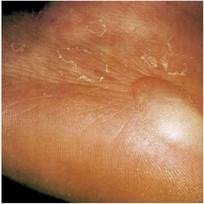
ФОТО 8 Диабетическая дермопатия
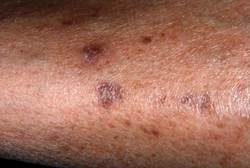
Обменно-эндокринные нарушения нередко являются пусковым механизмом развития некоторых дерматозов. Отмечается определенная взаимосвязь течения этих заболеваний с наличием эндокринопатии. Выраженный СД выявлен у 19% пациентов с красным плоским лишаем, у части из них имело место значительное изменение глюкозотолерантного теста [48]. Часто поражение слизистой оболочки полости рта при красном плоском лишае сочетается с СД и артериальной гипертензией (синдром Потекаева-Гриншпана), причем высыпания на слизистой оболочке, как правило, носят эрозивно-язвенный характер. В ходе крупномасштабного исследования для определения связи между псориазом и общим состоянием здоровья было установлено, что женщины, страдающие псориазом, на 63% больше предрасположены к развитию СД, по сравнению с пациентками, не имеющими данного дерматоза [49]. На фоне СД псориаз протекает тяжелее, наблюдаются такие формы как экссудативный псориаз, псориатический полиартрит, псориаз крупный складок [32].
Таким образом, изменения кожи вполне могут быть связаны с системными патологическими процессами, характерными для СД. В основе клинической и патоморфологической картины дерматозов и дермопатий, предшествующих или развивающихся на фоне СД, лежат метаболические, сосудистые, неврологические и иммунные нарушения.
Рецензенты:
Сергеева И.Г., д.м.н., профессор кафедры фундаментальной медицины ФГБОУ ВПО Новосибирского национального исследовательского государственного университета, г.Новосибирск.
Тяжелые метаболические нарушения, лежащие в основе патогенеза сахарного диабета (СД), приводят к изменениям почти во всех органах и тканях организма, в том числе и в коже. Этиология кожных поражений

Тяжелые метаболические нарушения, лежащие в основе патогенеза сахарного диабета (СД), приводят к изменениям почти во всех органах и тканях организма, в том числе и в коже. Этиология кожных поражений при СД, безусловно, связана с нарушением углеводного обмена и накоплением соответствующих продуктов нарушенного метаболизма, что приводит к структурным изменениям в дерме, эпидермисе, фолликулах и потовых железах. В сочетании с диабетической полинейропатией, микро- и макроангиопатиями, нарушением местного и общего иммунитета это приводит к появлению различных видов сыпи, пигментных пятен, изъязвлений, а также к гнойно-септическим осложнениям.
Кожа больных СД подвергается своеобразным изменениям общего характера. При тяжелом течении болезни она становится грубой на ощупь, тургор ее снижается, развивается значительное шелушение, особенно волосистой части головы. Волосы теряют свой блеск. На подошвах и ладонях возникают омозолелости, трещины. Нередко развивается выраженное желтоватое окрашивание кожных покровов. Ногти деформируются и утолщаются за счет подногтевого гиперкератоза. Диффузное выпадение волос может быть симптомом плохо контролируемого диабета.
В настоящее время описано более 30 видов дерматозов, которые либо предшествуют СД, либо развиваются на фоне манифестного заболевания. Условно их можно разделить на 3 группы:
- Первичные — обусловленные диабетическими ангиопатиями и нарушением метаболических процессов (диабетические дерматопатии, липоидный некробиоз, диабетический ксантоматоз, диабетические пузыри и др.).
- Вторичные — грибковые и бактериальные инфекции.
- Дерматозы, вызываемые препаратами, применяющимися при лечении СД (экзематозные реакции, крапивница, токсидермия, постинъекционные липодистрофии).
Как правило, диабетические поражения кожи имеют длительное и упорное течение с частыми обострениями и трудно поддаются лечению.
Диабетическая дерматопатия. Наиболее частое поражение при диабете выражается в появлении на передней поверхности голеней симметричных красновато-коричневых папул диаметром 5–12 мм, которые затем превращаются в пигментированные атрофические пятна (чаще выявляется у мужчин с большой длительностью СД). Субъективные симптомы отсутствуют, течение длительное, могут исчезать самостоятельно в течение 1–2 лет. Патогенез связан с диабетической микроангиопатией. Специфическое лечение дерматопатии не проводится.
Диабетический пузырь. Относится к редким поражениям кожи при СД. Пузыри возникают внезапно, без покраснения, на пальцах рук и ног, а также на стопе. Размеры варьируют от нескольких миллиметров до нескольких сантиметров. Пузырная жидкость прозрачна, иногда геморрагична и всегда стерильна. В большинстве случаев пузыри заживают без рубцевания через 2–4 нед симптоматического лечения.
Рубеоз. В детском и юношеском возрасте у больных инсулинозависимым СД на коже лба, щек (реже — подбородка) наблюдается гиперемия в виде небольшого румянца, что иногда сочетается с поредением бровей.
Диабетическая эритема. Протекает по типу эфемерных эритематозных пятен, которые наблюдаются в основном у мужчин старше 40 лет, страдающих диабетом в течение непродолжительного времени. Эти пятна характеризуются крупными размерами, резкими границами, округлыми очертаниями и насыщенной розово-красной окраской. Локализуются в основном на открытых кожных покровах — лице, шее, тыле кисти. Субъективные ощущения либо отсутствуют, либо больные жалуются на легкое покалывание. Пятна отличаются весьма непродолжительным сроком существования (2–3 дня), исчезают самопроизвольно.
Диабетическая ксантома. Развивается на фоне гиперлипидемии, причем основную роль играет увеличение содержания в крови триглицеридов. Желтоватые бляшки локализуются преимущественно на сгибательных поверхностях конечностей, на груди, лице, шее и состоят из скопления триглицеридов и гистиоцитов.
Липоидный некробиоз. Относительно редкий хронический дерматоз, характеризующийся очаговой дезорганизацией и липидной дистрофией коллагена.
Инсулинозависимый СД является наиболее частой причиной липоидного некробиоза и встречается у 1–4% таких больных. Кожные проявления могут быть первыми — и долгое время единственными — проявлениями диабета. Полагают, что у 18–20% больных липоидный некробиоз может возникнуть за 1–10 лет до развития типичных симптомов диабета, у 25–32% больных развивается одновременно с этим заболеванием, однако у большинства (55–60%) СД предшествует поражению кожи. Прямой зависимости выраженности клинических проявлений липоидного некробиоза от тяжести течения диабета не существует.
Заболевание может возникнуть в любом возрасте, однако чаще ему подвержены лица от 15 до 40 лет (преимущественно женщины). Протекает на фоне инсулинзависимого диабета и характеризуется крупными единичными очагами поражения на коже голеней. Заболевание обычно начинается с появления небольших синюшно-розовых пятен или гладких плоских узелков округлых или неправильных очертаний, склонных к периферическому росту с последующим формированием четко отграниченных, вытянутых по длине овальных или полициклических индуративно-атрофических бляшек. Их центральная часть (желтовато-коричневого цвета) слегка западает, а краевая часть (синюшно-красная) несколько возвышается. Бляшки имеют гладкую поверхность, иногда шелушащуюся по периферии. Постепенно центральная часть бляшек атрофируется, на ней появляются телеангиоэктазии, легкая гиперпигментация, иногда изъязвления. Субъективных ощущений, как правило, нет. Боль возникает при изъязвлении.
Внешний вид очагов настолько характерен, что обычно дополнительных исследований не требуется. При атипичных формах проводят дифференциальный диагноз с кольцевидной гранулемой, саркоидозом, ксантоматозом.
Эффективного лечения в настоящее время нет. Применяются средства, нормализующие липидный обмен (Липостабил, Клофибрат, Бензафлавин); улучшающие микроциркуляцию (Курантил, Трентал, Теоникол). Показаны такие препараты, как Аевит, Дипромоний, Никотинамид, Ангиотрофин. Эффективно внутриочаговое введение кортикостероидов, инсулина, Гепарина. Наружно: аппликации 25–30% раствора Димексида, нанесение Троксевазиновой, Гепариновой мазей, наложение окклюзивных повязок с фторсодержащими кортикостероидными мазями. Физиотерапия: фонофорез гидрокортизона, электрофорез Аевита, Трентала. Лазеротерапия: при изъязвлении иногда прибегают к оперативному вмешательству (удалению очагов с последующей кожной пластикой).
Зудящие дерматозы (зуд кожи, нейродермит). Часто являются первыми признаками диабета. Не наблюдается прямой зависимости между тяжестью СД и интенсивностью зуда. Наоборот: замечено, что наиболее сильный и упорный зуд наблюдается при скрытой и легкой формах диабета. У большинства пациентов кожный зуд предшествует развитию не только поражения кожи при СД, но и самому установлению диагноза (от 2 мес до 7 лет). Реже зуд развивается уже на фоне установленного и леченого СД.
Преимущественной локализацией являются складки живота, паховые, межъягодичная, локтевые. Поражения часто односторонние.
Для местного лечения применяются проверенные временем, простые и доступные средства — спиртовые или водные (последние лучше для крупных складок) растворы анилиновых красителей: метиленовой синьки (2–3%), бриллиантовой зелени (1%), а также жидкость Кастеллани, мази и пасты, содержащие 10% борной кислоты. Из местных антимикотиков можно использовать практически любые в виде 1–2% кремов, мазей, растворов. Наружные средства применяют до полного разрешения кожных очагов, а затем еще в течение одной недели. Из системных антимикотиков применяются флуконазол, итраконазол или кетоконазол. Флуконазол назначают по 150 мг/сут однократно, при торпидном течении, по 150 мг/сут 1 раз в неделю в течение 2–3 нед. Итраконазол назначают по 100 мг/сут в течение 2 нед или по 400 мг/сут в течение 7 дней. Кетоконазол назначают по 200 мг/сут в течение 1–2 нед. Целесообразность назначения системных антимикотиков определяется эффективностью, предшествующей терапии, мотивацией пациента, желающего как можно скорее избавиться от проявлений болезни, а также доступностью препаратов.
Инфекционные заболевания. Бактериальные поражения кожи встречаются у больных СД значительно чаще, чем в популяции и трудно поддаются лечению. Диабетические язвы стопы являются наиболее грозным осложнением и могут приводить к ампутации конечности и даже летальному исходу.
Пиодермии, фурункулы, карбункулы, флегмоны, рожа, паронихии и панариции чаще всего вызываются стафилококковой и стрептококковой флорой. Присоединение инфекционно-воспалительных заболеваний кожи, как правило, приводит к тяжелым и длительным декомпенсациям диабета и увеличивает потребность организма в инсулине. Диагноз должен быть подтвержден получением культуры с определением чувствительности к антибиотикам. Больному назначают перорально диклоксациллин или эритромицин (при наличии аллергии к пенициллину). Прием диклоксациллина — основной метод лечения амбулаторных больных, поскольку к нему чувствительны 97% микроорганизмов. Не нагноившиеся поражения можно также лечить с помощью применения тепла местно. При флюктуации фурункул необходимо вскрыть и дренировать. Крупные абсцессы иногда требуют рассечения и дренирования.
В заключение следует отметить, что поражения кожи при диабете являются на сегодняшний день распространенными состояниями, достаточно часто встречающимися в клинической практике. Лечение их имеет определенные трудности и должно начинаться с эффективного контроля за уровнем сахара в крови и отработкой адекватной схемы приема антидиабетических препаратов. Без коррекции углеводного обмена у этой группы пациентов все лечебные мероприятия малоэффективны.
Литература
И. Б. Мерцалова, кандидат медицинских наук
РМАПО, Москва
В статье проанализированы результаты применения препарата Уродерм, содержащего 30% мочевины, у пациентов с сахарным диабетом 2 типа и диабетической полиневропатией. На фоне двухнедельной топической терапии отмечались уменьшение ксероза и исчезновение поверхностных трещин кожи стоп, а также уменьшение площади гиперкератоза. Оптимальный результат получен при сочетании препарата Уродерм и механической обработки кожи. Данные мероприятия являются важной составляющей профилактики такого осложнения сахарного диабета, как синдром диабетической стопы.
В статье проанализированы результаты применения препарата Уродерм, содержащего 30% мочевины, у пациентов с сахарным диабетом 2 типа и диабетической полиневропатией. На фоне двухнедельной топической терапии отмечались уменьшение ксероза и исчезновение поверхностных трещин кожи стоп, а также уменьшение площади гиперкератоза. Оптимальный результат получен при сочетании препарата Уродерм и механической обработки кожи. Данные мероприятия являются важной составляющей профилактики такого осложнения сахарного диабета, как синдром диабетической стопы.
Диабетическая полиневропатия (ДПН) признана одним из наиболее распространенных осложнений сахарного диабета (СД). Частота ее встречаемости у пациентов с СД 1 и 2 типов зависит от методов диагностики. Так, при использовании специальных методов исследования нарушений функционального состояния периферической нервной системы изменение чувствительности разной степени обнаруживается у 30–50% больных СД. По данным клинической практики, до 20% больных на момент постановки диагноза СД 2 типа уже имеют симптомную ДПН.
ДПН развивается вследствие хронической гипергликемии. При ДПН может наблюдаться как негативная (снижение периферической чувствительности), так и позитивная симптоматика (боль, жжение, онемение, покалывание). Однако еще до появления указанных симптомов пациенты нередко отмечают изменения со стороны кожных покровов: сухость, плохое заживление ран, частые и трудноизлечимые грибковые поражения.
Периферическая невропатия приводит к снижению защитной чувствительности и развитию биомеханических повреждений структур стопы. Вследствие вегетативной невропатии уменьшается потоотделение.
Вполне закономерно, что у пациентов с СД и невропатией снижается увлажненность кожи, изменяется трофика тканей и формируется ксероз [1].
Ксероз развивается в результате нарушения соединения между ороговевшими клетками, вторичного утолщения рогового слоя, увеличения времени перехода корнеоцитов в роговой слой и снижения увлажненности последнего [1–7].
В настоящее время выделяют восемь степеней ксероза кожи (шкала Exelbert) – от слабо выраженных чешуек (первая степень) до глубоких кровоточащих трещин (восьмая степень). Ксероз может сопровождаться отечностью кожи, ее растрескиванием на пятках, у ряда пациентов – утолщением либо ломкостью ногтевых пластин [8].
Еще одно патогномоничное изменение кожи при ДПН – гиперкератоз в местах максимального плантарного давления. Локализация гиперкератоза четко указывает на участки, где повышена нагрузка на стопу и может сформироваться язвенный дефект. Наиболее подвержена гиперкератозу кожа большого пальца стопы и под плюснефаланговыми суставами [9].
Лечение ДПН – длительный процесс. Патогенетическая терапия предполагает применение антиоксидантных, антигипоксантных и витаминных нейропротективных препаратов. Ее эффективность обусловлена длительностью компенсации углеводного обмена.
Профилактика и лечение ксероза и гиперкератоза стоп у больных СД – важные мероприятия, способные значительно снизить риск тяжелых поражений кожи. Это особенно актуально для пациентов с ишемией конечностей, когда трещины кожи стоп прогрессируют до язвенных дефектов с очень высокой скоростью.
К основным принципам лечения поражений кожи и ухода за ней при СД относятся соблюдение гигиенического режима, регулярный осмотр стоп, щадящие методы обработки кожи стоп и ногтей, лечение грибковых поражений, а также регулярное использование специальных профилактических и лечебных увлажняющих средств.
Адекватное увлажнение улучшает барьерные функции кожи, уменьшает зуд и риск присоединения инфекций при ее повреждении.
У большинства больных обычные косметические средства медленно устраняют ксероз стоп. Кроме того, традиционные средства содержат большое количество масел и могут вызывать неприятные ощущения, что нередко становится причиной отказа от их применения.
У пациентов с СД желательно использовать препараты, быстро и эффективно устраняющие ксероз и трещины [10]. Среди них особое место занимают средства с мочевиной. Мочевина способствует активному увлажнению кожи, повышает проникновение других топических препаратов, в частности противогрибковых.
Средства с мочевиной в высокой концентрации также применяются для профилактики и удаления гиперкератоза и мозолей [11].
Цель и задачи исследования
Цель исследования – оценить эффективность препарата Уродерм при лечении поражений кожи стоп у пациентов с СД и ДПН.
Перед исследователями стояли следующие задачи:
- проанализировать результаты применения препарата Уродерм у больных ДПН и поражением кожи стоп в виде ксероза и гиперкератоза;
- сравнить результаты использования препарата Уродерм и увлажняющего средства, не содержащего мочевины, в сочетании с механической обработкой кожи стоп;
- установить частоту побочных эффектов при использовании препарата Уродерм.
Материал и методы
В исследовании участвовало 40 пациентов (10 мужчин и 30 женщин) с СД 1 и 2 типов с подтвержденным диагнозом ДПН. Возраст больных – от 18 до 70 лет.
Для подтверждения диагноза ДПН оценивалась тактильная, болевая, температурная и вибрационная чувствительность, а также рассчитывалась выраженность проявлений полиневропатии по Шкале невропатического дисфункционального счета (Neuropathy Disability Score – NDS).
Участники исследования были разделены на две группы. Пациенты основной группы (n = 30) применяли препарат Уродерм. Пациенты группы сравнения (n = 10) – увлажняющий крем.
В свою очередь основная группа была разделена на две подгруппы в зависимости от вида поражения кожи стоп (табл. 1). Первая подгруппа – пациенты с ксерозом ступней (n = 16) и ксерозом ступней в сочетании с поверхностными трещинами (n = 4). Вторая подгруппа (n = 10) – пациенты с выраженным гиперкератозом. В данную подгруппу также были включены три пациента с ксерозом, гиперкератозом и синдромом диабетической стопы. Эта подгруппа характеризовалась большей выраженностью проявлений невропатии по шкале NDS, а также наибольшей длительностью СД.
Длительность применения средств составила 14 дней. Через семь дней их использования проводилась обработка кожи стоп мягкой пемзой.
Препарат Уродерм наносили два раза в сутки (утром и вечером) тонким слоем на участки стоп, на которых наблюдались сухость, шелушение, трещины, гиперкератоз, и оставляли до полного впитывания. Перед нанесением выполнялись рекомендованные гигиенические мероприятия: мытье ног с туалетным мылом в теплой воде и последующее высушивание кожи полотенцем.
Изменение кожных покровов и степень выраженности ксероза определялись по шкале Exelbert [8].
Для оценки безопасности препарата проводили общий и биохимический анализ крови, а также общий анализ мочи.
Кроме того, для оценки эффективности и безопасности лечения препаратом Уродерм была разработана анкета, которую заполняли врач (на 7-й и 14-й день) и пациенты. Удовлетворенность лечением оценивалась по пятибалльной шкале. Один балл означал, что больной не удовлетворен лечением, пять баллов – удовлетворен полностью.
Полученные данные сравнивали с исходными и между группами через 7 и 14 дней наблюдения, после чего проводили оценку результатов.
Результаты описания количественных признаков, имеющих нормальное или близкое к нормальному распределение, представляли в виде М ± σ, где М – выборочная средняя величина, σ – выборочное стандартное отклонение, при отличии выборочного распределения от нормального – в виде Me [Q1; Q3], где Ме – медиана, Q1 – первый квартиль, Q3 – третий квартиль.
Для оценки значимости различий между группами количественных показателей и сравнения показателей через 7 и 14 дней с исходными использовали критерий Стьюдента, выявления различий между группами по качественным признакам через 7 и 14 дней топической терапии относительно исходных – критерий χ 2 .
У пациентов с ксерозом уже через семь дней применения препарата Уродерм уменьшилась выраженность сухости кожи стоп по шкале Exelbert [8], при этом положительная динамика сохранялась и по завершении курса лечения. У троих пациентов с ксерозом ступней в сочетании с поверхностными трещинами к 14-му дню терапии отмечалось исчезновение неглубоких трещин, у одного – выраженное уменьшение их глубины. У пациентов с гиперкератозом на седьмой день наблюдалось значительное облегчение обработки кожи пемзой. К 14-му дню у всех использовавших кератолитический препарат фиксировалось значительное уменьшение площади гиперкератоза. Однако полного его исчезновения не достигнуто (табл. 2).
В обеих подгруппах наиболее выраженное размягчение пораженной кожи стоп достигалось через 14 дней (табл. 2, рис. 1 и 2).
Помимо облегчения обработки сухой кожи и зон, пораженных гиперкератозом, включенные в основную группу пациенты отмечали облегчение срезания ногтей вследствие их размягчения. Они также подчеркивали удобство нанесения и хорошую впитываемость препарата Уродерм.
Побочная реакция на препарат развилась только у одного пациента. Больной жаловался на покалывание и незначительное жжение при нанесении мази, однако местных кожных реакций не обнаружено. Этот нежелательный эффект не стал поводом для отказа от применения препарата Уродерм.
Анализ результатов общих и биохимических анализов крови и мочи, проведенных в ходе и по окончании лечения, не выявил каких-либо патологических отклонений.
Лучшую оценку удовлетворенности лечением к 14-му дню исследования дали пациенты первой подгруппы – 3,8 ± 0,6 балла. Во второй подгруппе таковая составила 3,7 ± 0,6 балла. Наименьшая удовлетворенность лечением отмечалась в группе сравнения – 3,3 ± 0,6 балла.
Результаты проведенного исследования показали, что наличие при ДПН выраженного ксероза кожи стоп, трещин и гиперкератоза обусловливает необходимость использования кератолитических средств и механических способов удаления ороговевших слоев кожи. Это позволяет достичь удовлетворительной эффективности терапии: значительно уменьшается выраженность ксероза, площадь гиперкератоза, исчезают небольшие трещины.
При легкой и средней степени выраженности ксероза положительный эффект регистрируется уже к 14-му дню. При более выраженном ксерозе, а также при глубоких трещинах на коже стоп применения препарата Уродерм в течение 14 дней для достижения эффекта недостаточно. В подобных случаях лучший результат можно получить при пролонгированном использовании препарата либо сочетании топической терапии с механической обработкой кожи стоп специализированным педикюрным прибором.
При гиперкератозе Уродерм значительно облегчает механическую обработку кожи, однако даже при таковой добиться его полного исчезновения трудно. В случае выраженного гиперкератоза оптимальным считается профессиональный педикюр в условиях специализированного кабинета диабетической стопы.
Сравнительная клиническая оценка кератолитического препарата Уродерм и увлажняющего средства, не содержащего мочевины, продемонстрировала преимущество первого.
В ходе исследования отмечена хорошая переносимость препарата (отсутствие раздражения), а также удобство дозирования и нанесения.
Полученные результаты позволяют сделать вывод: Уродерм является эффективным и безопасным кератолитическим средством. Уродерм может быть рекомендован пациентам с ДПН и изменениями кожи стоп в качестве самостоятельного терапевтического средства при умеренной степени выраженности ксероза. Использовать препарат целесообразно для размягчения и повышения увлажненности кожи стоп при подготовке к механической обработке зон, пораженных гиперкератозом, а также при подготовке ногтей к подрезанию в случае их повышенной твердости и утолщения.
Необходимо также отметить, что препарат Уродерм – отечественное зарегистрированное лекарственное средство с приемлемой стоимостью.
Коррекция изменений кожных покровов у пациентов с СД – важная терапевтическая задача. Она позволяет предупредить развитие тяжелых осложнений заболевания.
В лечении поражений кожи важен междисциплинарный подход: контроль метаболических, сосудистых, механических, микробиологических и образовательных аспектов (обучение правильному уходу за кожей).
Не допустить развития поражений кожи помогают регулярный осмотр стоп, выбор правильной обуви, использование средств, уменьшающих сухость кожи и предупреждающих развитие гиперкератоза, появление трещин, а также санация очагов грибковой инфекции [12].
Читайте также:


