Детская смертность от инфекционных заболеваний
№ 125 - 126
8 - 21 сентября 2003
Центр демографии и экологии человека Института народнохозяйственного прогнозирования РАН
| Наименование заболевания | Число зарегистрированных случаев (январь-декабрь 2014 г) | Число зарегистрированных случаев (январь-декабрь 2013 г) |
| Острый паралитический полиомиелит | 3 | 5 |
| Острый вирусный гепатит В | 1667 | 1722 |
| Хронический вирусный гепатит В (впервые установленный) | 14693 | 15177 |
| Носительство возбудителя вирусного гепатита В | 20963 | 23876 |
| Дифтерия | 2 | 2 |
| Коклюш | 4223 | 4035 |
| Корь | 4653 | 1637 |
| Краснуха | 50 | 166 |
| Паротит эпидемический | 237 | 264 |
| Менингококковая инфекция | 909 | 1196 |
| Ветряная оспа | 859764 | 720180 |
| Туберкулез (впервые выявленный) активные формы | 70522 | 74182 |
| Грипп | 12257 | 100360 |
| Поствакцинальные осложнения | 192 | 263 |
Задать вопрос специалисту
Вопрос экспертам вакцинопрофилактики
Вакцина "Менюгейт" зарегистрирована в России? С какого возраста разрешена к применению?
Отвечает Харит Сусанна Михайловна
Да, зарегистрирована, вакцина – от менингококка С, сейчас также есть вакцина конъюгированная, но уже против 4 типов менингококков – А, С, Y, W135 – Менактра. Прививки проводят с 9 мес.жизни.
Муж транспортировал вакцину РотаТек в другой город.Покупая ее в аптеке мужу посоветовали купить охлаждающий контейнер,и перед поездкой его заморозить в морозильной камере,потом привязать вакцину и так ее транспортировать. Время в пути заняло 5 часов. Можно ли вводить такую вакцину ребенку? Мне кажется,что если привязать вакцину к замороженному контейнеру, то вакцина замерзнет!
Отвечает Харит Сусанна Михайловна
Вы абсолютно правы, если в контейнере был лед. Но если там была смесь воды и льда- вакцина не должна замерзать. Однако живые вакцины, к которым относится ротавирусная, не увеличивают реактогенность при температуре менее 0, в отличие от неживых, а, например, для живой полиомиелитной допускается замораживание до -20 град С.
Моему сыну сейчас 7 месяцев.
В 3 месяца у него случился отек Квинке на молочную смесь Малютка.
Прививку от гепатита сделали в роддоме, вторую в два месяца и третью вчера в семь месяцев. Реакция нормальная, даже без температуры.
Но вот на прививку АКДС нам устно дали медотвод.
Я за прививки!! И хочу сделать прививку АКДС. Но хочу сделать ИНФАНРИКС ГЕКСА. Живем в Крыму. В крыму ее нигде нет. Посоветуйте как поступить в такой ситуации. Может есть зарубежный аналог? Бесплатную делать категорически не хочу. Хочу качественную очищеную, что бы как монжно меньше риска.
Отвечает Полибин Роман Владимирович
В Инфанрикс Гекса содержится компонент против гепатита В. Ребенок полностью привит против гепатита. Поэтому в качестве зарубежного аналога АКДС можно сделать вакцину Пентаксим. Кроме того, следует сказать, что отек Квинке на молочную смесь не является противопоказанием к вакцине АКДС.
Подскажите, пожалуйста, на ком и как тестируют вакцины?
Отвечает Полибин Роман Владимирович
Как и все лекарственные препараты вакцины проходят доклинические исследования (в лаборатории, на животных), а затем клинические на добровольцах (на взрослых, а далее на подростках, детях с разрешения и согласия их родителей). Прежде чем разрешить применение в национальном календаре прививок исследования проводят на большом числе добровольцев, например вакцина против ротавирусной инфекции испытывалась почти на 70 000 в разных странах мира.
Отвечает Полибин Роман Владимирович
Состав вакцин изложен в инструкциях к препаратам.
Ребёнку 1 год и 8 месяцев, все прививки ставились в соответствии с календарем прививок. В том числе 3 пентаксима и ревакцинация в полтора года тоже пентаксим. В 20 месяцев надо ставить от полиомиелита. Очень всегда переживаю и отношусь тщательно к выбору нужных прививок, вот и сейчас перерыла весь интернет, но так и не могу решить. Мы ставили всегда инъекцию (в пентаксиме). А теперь говорят капли. Но капли-живая вакцина, я боюсь различных побочек и считаю, что лучше перестраховаться. Но вот читала, что капли от полиомиелита вырабатывают больше антител, в том числе и в желудке, то есть более эффективные, чем инъекция. Я запуталась. Поясните, инъекция менее эффективна (имовакс-полио, например)? Отчего ведутся такие разговоры? У каплей боюсь хоть и минимальный, но риск осложнения в виде болезни.
Отвечает Полибин Роман Владимирович
В настоящее время Национальный календарь прививок России предполагает комбинированную схему вакцинации против полиомиелита, т.е. только 2 первых введения инактивированной вакциной и остальные – оральной полиовакциной. Это связано с тем, чтобы полностью исключить риск развития вакциноассоциированного полиомиелита, который возможен только на первое и в минимальном проценте случаев на второе введение. Соответственно, при наличии 2-х и более прививок от полиомиелита инактивированной вакциной, осложнения на живую полиовакцину исключены. Действительно, считалось и признается некоторыми специалистами, что оральная вакцина имеет преимущества, так как формирует местный иммунитет на слизистых кишечника в отличие от ИПВ. Однако сейчас стало известно, что инактивированная вакцина в меньшей степени, но также формирует местный иммунитет. Кроме того, 5 введений вакцины против полиомиелита как оральной живой, так и инактивированной вне зависимости от уровня местного иммунитета на слизистых оболочках кишечника, полностью защищают ребенка от паралитических форм полиомиелита. В связи с вышесказанным вашему ребенку необходимо сделать пятую прививку ОПВ или ИПВ.
Следует также сказать, что на сегодняшний день идет реализация глобального плана Всемирной организации здравоохранения по ликвидации полиомиелита в мире, которая предполагает полный переход всех стран к 2019 году на инактивированную вакцину.
В нашей стране уже очень долгая история использования многих вакцин – ведутся ли долгосрочные исследования их безопасности и можно ли ознакомиться с результатами воздействия вакцин на поколения людей?
Отвечает Шамшева Ольга Васильевна
За прошлый век продолжительность жизни людей возросла на 30 лет, из них 25 дополнительных лет жизни люди получили за счет вакцинации. Больше людей выживают, они живут дольше и качественнее за счет того, что снизилось инвалидность из-за инфекционных заболеваний. Это общий ответ на то, как влияют вакцины на поколения людей.
На сайте Всемирной Организации Здравоохранения (ВОЗ) есть обширный фактический материал о благотворном влиянии вакцинации на здоровье отдельных людей и человечества в целом. Отмечу, что вакцинация –это не система верований, это - область деятельности, опирающаяся на систему научных фактов и данных.
На основании чего мы можем судить о безопасности вакцинации? Во-первых, ведется учет и регистрация побочных действий и нежелательных явлений и выяснение их причинно-следственной связи с применением вакцин (фармаконадзор). Во-вторых, важную роль в отслеживании нежелательных реакций играют постмаркетинговые исследования (возможного отсроченного неблагоприятного действия вакцин на организм), которые проводят компании — владельцы регистрационных свидетельств. И, наконец, проводится оценка эпидемиологической, клинической и социально-экономической эффективности вакцинации в ходе эпидемиологических исследований.
Дети – это одна из самых уязвимых групп риска для инфекционных заболеваний.
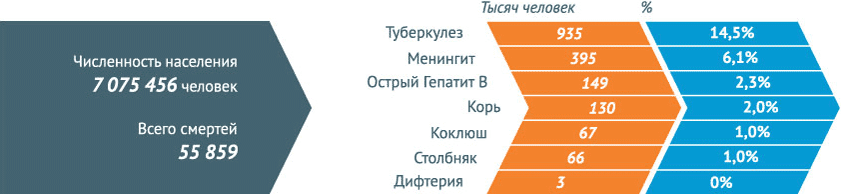
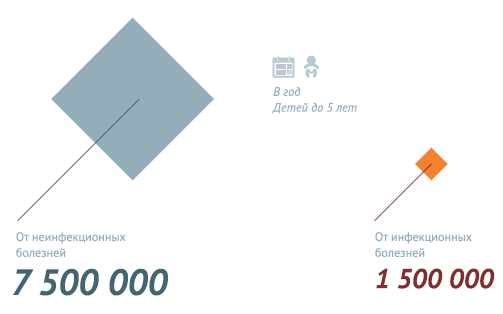
По оценочным данным, благодаря иммунизации по всем возрастным группам населения ежегодно предотвращается 2,5 миллиона случаев смерти. Несмотря на это беспрецедентное достижение около 1,5 миллиона детей по-прежнему умирают от болезней, предупреждаемых с помощью вакцин. Это составляет почти 20% от общей смертности среди детей до пяти лет, достигающей в настоящее время около 6,5 миллионов случаев в год (почти 19 000 детей умирает ежедневно и почти 800 – ежечасно).
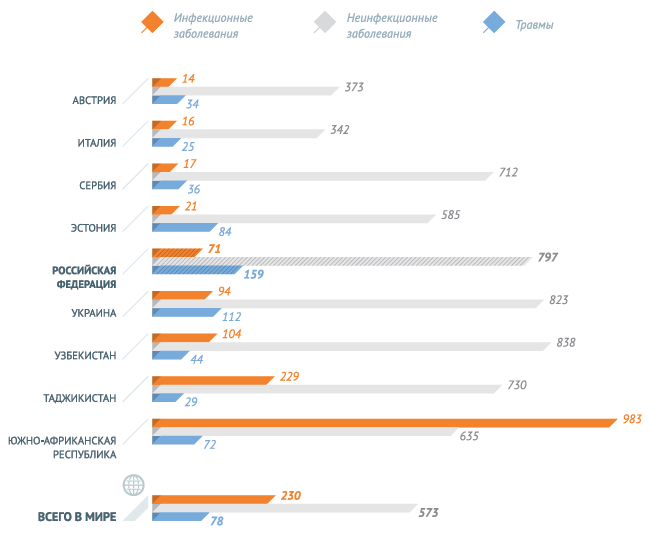
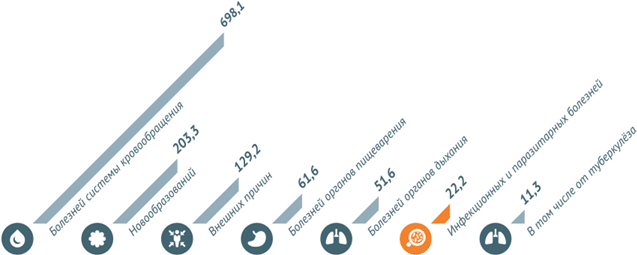
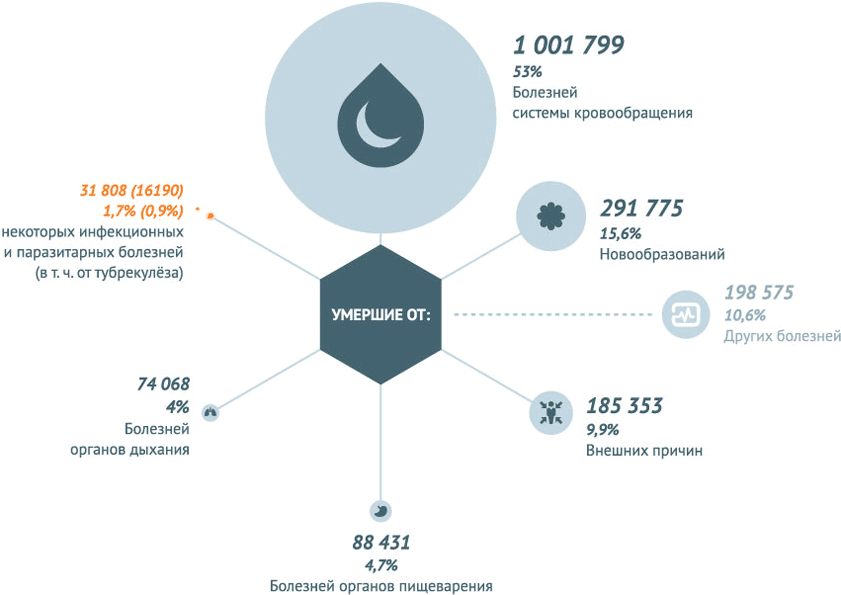
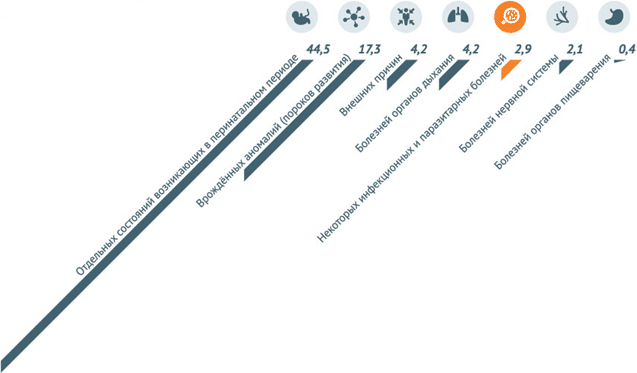
По данным за 2013 год, наибольшее количество младенческих смертей в РФ – 44,5 на 10 тыс. – вызвано отдельными состояниями, возникающими в перинатальном периоде. 17,3 из 10 тыс. младенцев погибают из-за врожденных аномалий и 4,2 – от внешних причин. Инфекционные заболевания становятся причиной смерти детей в возрасте до 1 года в 2,9 случаях на 10 тыс. малышей.
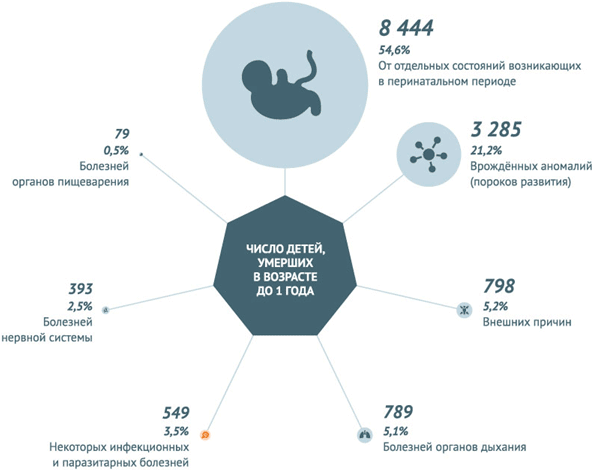
Инфекционные заболевания и паразитарные болезни в 2013 году унесли 549 (3,5%) жизней детей, не достигших годовалого возраста
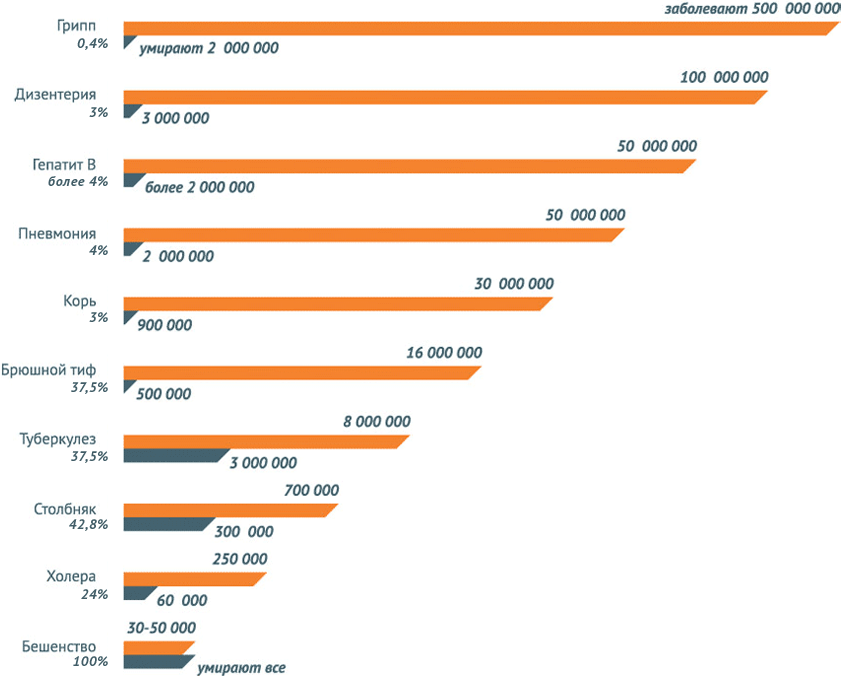
По данным ВОЗ, в 2013 году в глобальных масштабах зафиксировано 145 700 случаев смерти от кори — почти 400 случаев в день.
Конечно, некоторые инфекционные заболевания поддаются излечению. Например, туберкулез, который можно излечивать в большинстве случаев – при условии надлежащего обеспечения и приема эффективных лекарств. Однако у невакцинированных лиц не только сама болезнь протекает тяжело, но и лечение длится долго, а риск осложнений крайне высок. В то время как прививка обеспечивает защиту от развития таких опасных осложнений как туберкулезный менингит и диссеминированная форма ТБ у младенцев и детей младшего возраста.
В то же время некоторые болезни невозможно излечить в принципе. Например, не существует лечения от полиомиелита, его можно только предотвращать с помощью вакцинации.
Вакцинопрофилактика направлена на предотвращение возникновения эпидемий, снижение смертности и предотвращение осложнений и инвалидизации в результате заболеваний.
Задать вопрос специалисту
Вопрос экспертам вакцинопрофилактики
Вакцина "Менюгейт" зарегистрирована в России? С какого возраста разрешена к применению?
Отвечает Харит Сусанна Михайловна
Да, зарегистрирована, вакцина – от менингококка С, сейчас также есть вакцина конъюгированная, но уже против 4 типов менингококков – А, С, Y, W135 – Менактра. Прививки проводят с 9 мес.жизни.
Муж транспортировал вакцину РотаТек в другой город.Покупая ее в аптеке мужу посоветовали купить охлаждающий контейнер,и перед поездкой его заморозить в морозильной камере,потом привязать вакцину и так ее транспортировать. Время в пути заняло 5 часов. Можно ли вводить такую вакцину ребенку? Мне кажется,что если привязать вакцину к замороженному контейнеру, то вакцина замерзнет!
Отвечает Харит Сусанна Михайловна
Вы абсолютно правы, если в контейнере был лед. Но если там была смесь воды и льда- вакцина не должна замерзать. Однако живые вакцины, к которым относится ротавирусная, не увеличивают реактогенность при температуре менее 0, в отличие от неживых, а, например, для живой полиомиелитной допускается замораживание до -20 град С.
Моему сыну сейчас 7 месяцев.
В 3 месяца у него случился отек Квинке на молочную смесь Малютка.
Прививку от гепатита сделали в роддоме, вторую в два месяца и третью вчера в семь месяцев. Реакция нормальная, даже без температуры.
Но вот на прививку АКДС нам устно дали медотвод.
Я за прививки!! И хочу сделать прививку АКДС. Но хочу сделать ИНФАНРИКС ГЕКСА. Живем в Крыму. В крыму ее нигде нет. Посоветуйте как поступить в такой ситуации. Может есть зарубежный аналог? Бесплатную делать категорически не хочу. Хочу качественную очищеную, что бы как монжно меньше риска.
Отвечает Полибин Роман Владимирович
В Инфанрикс Гекса содержится компонент против гепатита В. Ребенок полностью привит против гепатита. Поэтому в качестве зарубежного аналога АКДС можно сделать вакцину Пентаксим. Кроме того, следует сказать, что отек Квинке на молочную смесь не является противопоказанием к вакцине АКДС.
Подскажите, пожалуйста, на ком и как тестируют вакцины?
Отвечает Полибин Роман Владимирович
Как и все лекарственные препараты вакцины проходят доклинические исследования (в лаборатории, на животных), а затем клинические на добровольцах (на взрослых, а далее на подростках, детях с разрешения и согласия их родителей). Прежде чем разрешить применение в национальном календаре прививок исследования проводят на большом числе добровольцев, например вакцина против ротавирусной инфекции испытывалась почти на 70 000 в разных странах мира.
Отвечает Полибин Роман Владимирович
Состав вакцин изложен в инструкциях к препаратам.
Ребёнку 1 год и 8 месяцев, все прививки ставились в соответствии с календарем прививок. В том числе 3 пентаксима и ревакцинация в полтора года тоже пентаксим. В 20 месяцев надо ставить от полиомиелита. Очень всегда переживаю и отношусь тщательно к выбору нужных прививок, вот и сейчас перерыла весь интернет, но так и не могу решить. Мы ставили всегда инъекцию (в пентаксиме). А теперь говорят капли. Но капли-живая вакцина, я боюсь различных побочек и считаю, что лучше перестраховаться. Но вот читала, что капли от полиомиелита вырабатывают больше антител, в том числе и в желудке, то есть более эффективные, чем инъекция. Я запуталась. Поясните, инъекция менее эффективна (имовакс-полио, например)? Отчего ведутся такие разговоры? У каплей боюсь хоть и минимальный, но риск осложнения в виде болезни.
Отвечает Полибин Роман Владимирович
В настоящее время Национальный календарь прививок России предполагает комбинированную схему вакцинации против полиомиелита, т.е. только 2 первых введения инактивированной вакциной и остальные – оральной полиовакциной. Это связано с тем, чтобы полностью исключить риск развития вакциноассоциированного полиомиелита, который возможен только на первое и в минимальном проценте случаев на второе введение. Соответственно, при наличии 2-х и более прививок от полиомиелита инактивированной вакциной, осложнения на живую полиовакцину исключены. Действительно, считалось и признается некоторыми специалистами, что оральная вакцина имеет преимущества, так как формирует местный иммунитет на слизистых кишечника в отличие от ИПВ. Однако сейчас стало известно, что инактивированная вакцина в меньшей степени, но также формирует местный иммунитет. Кроме того, 5 введений вакцины против полиомиелита как оральной живой, так и инактивированной вне зависимости от уровня местного иммунитета на слизистых оболочках кишечника, полностью защищают ребенка от паралитических форм полиомиелита. В связи с вышесказанным вашему ребенку необходимо сделать пятую прививку ОПВ или ИПВ.
Следует также сказать, что на сегодняшний день идет реализация глобального плана Всемирной организации здравоохранения по ликвидации полиомиелита в мире, которая предполагает полный переход всех стран к 2019 году на инактивированную вакцину.
В нашей стране уже очень долгая история использования многих вакцин – ведутся ли долгосрочные исследования их безопасности и можно ли ознакомиться с результатами воздействия вакцин на поколения людей?
Отвечает Шамшева Ольга Васильевна
За прошлый век продолжительность жизни людей возросла на 30 лет, из них 25 дополнительных лет жизни люди получили за счет вакцинации. Больше людей выживают, они живут дольше и качественнее за счет того, что снизилось инвалидность из-за инфекционных заболеваний. Это общий ответ на то, как влияют вакцины на поколения людей.
На сайте Всемирной Организации Здравоохранения (ВОЗ) есть обширный фактический материал о благотворном влиянии вакцинации на здоровье отдельных людей и человечества в целом. Отмечу, что вакцинация –это не система верований, это - область деятельности, опирающаяся на систему научных фактов и данных.
На основании чего мы можем судить о безопасности вакцинации? Во-первых, ведется учет и регистрация побочных действий и нежелательных явлений и выяснение их причинно-следственной связи с применением вакцин (фармаконадзор). Во-вторых, важную роль в отслеживании нежелательных реакций играют постмаркетинговые исследования (возможного отсроченного неблагоприятного действия вакцин на организм), которые проводят компании — владельцы регистрационных свидетельств. И, наконец, проводится оценка эпидемиологической, клинической и социально-экономической эффективности вакцинации в ходе эпидемиологических исследований.
Основные факты
- Вероятность смерти детей в возрасте до пяти лет в странах Африки к югу от Сахары более чем в 14 раз превышает аналогичный показатель в развитых странах.
Кто подвергается самому большому риску?
В сокращении детской смертности с 1990 года достигнут значительный глобальный прогресс. Число случаев смерти детей в возрасте до пяти лет во всем мире уменьшилось с 12,6 миллиона в 1990 году до 5,4 миллиона в 2017 году — это означает, что ежедневно происходит 15 000 случаев смерти по сравнению с 34 000 случаев в 1990 году. С 1990 года глобальный коэффициент смертности детей в возрасте до пяти лет снизился на 58% — с 93 случая смерти на 1000 живорождений в 1990 году до 39 в 2017 году.
Хотя прогресс в сокращении смертности среди детей в возрасте до пяти лет во всем мире идет нарастающими темпами, между регионами и странами существуют диспропорции в том, что касается показателей смертности среди детей младше пяти лет. Страны Африки к югу от Сахары остаются регионом с самыми высокими в мире показателями смертности среди детей младше пяти лет: здесь каждый тринадцатый ребенок умирает, не дожив до своего пятого дня рождения, что в 14 раз выше, чем в странах с высоким уровнем доходов. Сохраняется и неравенство внутри стран, обусловленное географическим положением или социально-экономическим статусом. Только в 2017 г. примерно 4,4 миллиона случаев смерти могли бы быть предотвращены, если бы смертность среди детей в возрасте пяти лет была такой же низкой, как и в стране с самым низким показателем смертности в регионе; при этом общее количество случаев смерти в возрасте младше пяти лет уменьшилось бы до 1 миллиона.
Более половины случаев смерти детей в возрасте до пяти лет вызваны болезнями, которые можно предотвращать и лечить с помощью простых и доступных по стоимости мероприятий. Укрепление систем здравоохранения с целью обеспечения таких мероприятий для всех детей будет способствовать спасению многочисленных детских жизней.
Дети, страдающие от недостаточности питания, особенно от тяжелой острой недостаточности питания, подвергаются повышенному риску смерти от распространенных детских болезней, таких как диарея, пневмония и малярия. Связанные с питанием факторы способствуют примерно 45% случаев смерти детей в возрасте до пяти лет.
| Причина | Факторы риска | Профилактика | Лечение |
| Пневмония или другие острые респираторные инфекции | Низкая масса тела при рождении |
Отсутствие грудного вскармливания
Проживание в тесноте
Надлежащее питание
Исключительное грудное вскармливание
Уменьшение загрязнения воздуха внутри помещений
Кислород в случае тяжелых болезней
Небезопасная питьевая вода и продукты питания
Недостаточность питания
Безопасная вода и продукты питания
Надлежащее питание
Надлежащие санитария и гигиена
Вакцинация
Добавки цинка
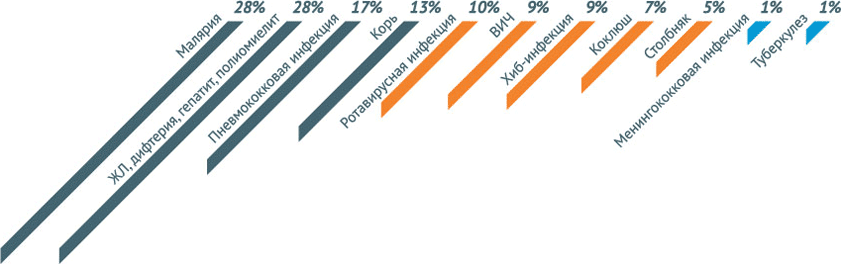
От некоторых самых смертоносных детских болезней, таких как корь, полиомиелит, дифтерит, столбняк, коклюш, пневмония, вызванная Haemophilius influenzae типа B и Streptococcus pneumoniae, и диарея, вызванная ротавирусом, имеются вакцины, которые могут защитить детей от болезни и смерти.
Смертность среди детей в возрасте 5–14 лет
В 2017 г. вероятность смерти среди детей в возрасте от 5 до 14 лет составила 7,2 случая смерти на 1 000 детей пятилетнего возраста, что составляет примерно 18% от наблюдавшегося в 2017 г. показателя смертности среди детей в возрасте до пяти лет. В этой возрастной группе ежедневно умирает примерно около 2 500 детей. В глобальном масштабе на долю случаев смерти детей в возрасте 5–9 лет приходился 61% всей совокупности случаев смерти детей в возрастной группе от 5 до 14 лет. Телесные повреждения (включая дорожно-транспортный травматизм, утопления, ожоги и падения) входят в число основных причин смерти и стойкой инвалидности среди детей в возрасте 5-14 лет. Тенденции смертности детей старшего возраста и подростков отражают базовое распределение рисков в этих возрастных группах, при котором среди детей старшего возраста и подростков младшего возраста меньше распространены детские инфекционные заболевания и чаще происходят несчастные случаи и телесные повреждения, особенно утопления и дорожно-транспортные травмы.
Новые приоритеты в области охраны здоровья детей
В глобальной повестке дня в области охраны здоровья детей появляются новые приоритеты, такие как врожденные пороки развития, травмы и неинфекционные заболевания (хронические респираторные болезни, приобретенные болезни сердца, онкологические заболевания детей, диабет и ожирение). По оценкам, каждый 33-й ребенок рождается с врожденными пороками развития, то есть ежегодно рождается 3,2 миллиона детей с инвалидностью, обусловленной врожденными пороками. Глобальное бремя болезней, обусловленное неинфекционными заболеваниями, поражающими детей в детстве и позднее в жизни, быстро растет, несмотря на то, что многие факторы риска можно предотвращать.
Аналогично возросло глобальное число детей с излишним весом — предположительно с 31 миллиона в 2000 году до 42 миллионов в 2015 году, в том числе в странах с широкой распространенностью недостаточности питания среди детей.
Глобальные ответные меры: Цель в области устойчивого развития 3
Цели в области устойчивого развития (ЦУР), принятые Организацией Объединенных Наций в 2015 году, направлены на обеспечение здорового образа жизни и содействие благополучию всех детей. Цель в области устойчивого развития 3 заключается в том, чтобы к 2030 году положить конец предотвратимой смертности новорожденных и детей в возрасте до пяти лет. Сюда относятся две задачи:
- сократить смертность новорожденных до 12 на 1000 живорождений в каждой стране (ЦУР 3.2); и
- сократить смертность детей в возрасте до пяти лет до 25 на 1000 живорождений в каждой стране (ЦУР 3.2).
Задача 3.2 тесно связана с задачей 3.1 по снижению глобального коэффициента материнской смертности до менее 70 случаев на 100 000 живорождений и с задачей 2.2 по ликвидации всех форм недоедания в качестве частой причины смерти детей в возрасте до пяти лет. Эти задачи отражены в новой Глобальной стратегии охраны здоровья женщин, детей и подростков (Глобальной стратегии), которая призывает положить конец предотвратимой смертности детей путем принятия мер в отношении возникающих приоритетов в области здоровья детей. Государствам-членам необходимо установить собственные целевые показатели, разработать конкретные стратегии сокращения детской смертности и отслеживать свой прогресс в деле ее сокращения.
Для выполнения к 2030 г. задачи сокращения смертности среди детей в возрасте до пяти лет, предусмотренной Целями в области устойчивого развития (ЦУР) [1], необходимо ускорить прогресс в более чем четверти стран. Выполнение данной задачи в рамках ЦУР будет означать сокращение числа случаев смерти детей младше пяти лет на 10 миллионов в период с 2017 по 2030 год. Целенаправленные усилия по сокращению этих случаев на 80% все еще требуются в странах Африки к югу от Сахары и Юго-Восточной Азии.
Деятельность ВОЗ
ВОЗ призывает государства-члены добиваться справедливости в области здравоохранения путем обеспечения всеобщего охвата медико-санитарными услугами, с тем чтобы все дети имели доступ к основным услугам здравоохранения без чрезмерных финансовых трудностей. Переход от привычного подхода к новаторским, многосторонним, индивидуальным методам, направленным на расширение доступа и охвата, а также на повышение качества услуг по охране здоровья детей потребует стратегического руководства и оптимального сочетания помощи по месту жительства и в учреждениях здравоохранения. Необходимо также, чтобы сектор здравоохранения и другие сектора прилагали усилия для устранения неравенств и воздействия на социальные детерминанты здоровья.
[1] Сократить смертность в возрасте до пяти лет до 25 на 1000 живорождений в каждой стране
Читайте также:
- Болезнь брилла инфекционные болезни
- Если ребенок был в контакте с инфекционным больным ему вводят
- Скарлатины менингококковая инфекция методическая разработка
- Бедренец при половых инфекциях
- Дифференциальная диагностика респираторных инфекций у детей
 Пожалуйста, не занимайтесь самолечением!При симпотмах заболевания - обратитесь к врачу.
Пожалуйста, не занимайтесь самолечением!При симпотмах заболевания - обратитесь к врачу.
Copyright © Иммунитет и инфекции