Если ребенок был в контакте с инфекционным больным ему вводят
Что такое иммунопрофилактика?
Иммунопрофилактика - метод индивидуальной или массовой защиты населения от инфекционных заболеваний путем создания или усиления искусственного иммунитета при помощи вакцин.
Что такое вакцинация?
Вакцинация - это самое эффективное и экономически выгодное средство защиты против инфекционных болезней, известное современной медицине.
Основным принципом вакцинации является то, что пациенту дается ослабленный или убитый болезнетворный агент (или искусственно синтезированный белок, который идентичен белку агента) для того, чтобы стимулировать продукцию антител для борьбы с возбудителем заболевания.
Среди микроорганизмов, против которых успешно борются при помощи прививок, могут быть вирусы (например возбудители кори, краснухи, паротита, полиомиелита, гепатита В) или бактерии (возбудители туберкулеза, дифтерии, коклюша, столбняка, гемофильной инфекции).
Что такое "коллективный" иммунитет?
Чем больше людей имеют иммунитет к той или иной болезни, тем меньше вероятность у остальных (не иммунизированных) заболеть, тем меньше вероятность возникновения эпидемии. Для сохранения эпидемического благополучия требуется охват прививками не менее 95% населения.
Чем отличается вакцинация от ревакцинация?
Вакцинация - мероприятие направленное на формирование иммунитета к определенной болезни. Она может быть как однократной, так и многократной. Кратность говорит о том, сколько раз необходимо получить вакцину для образования стойкого поствакцинального иммунитета иммунитета.
Ревакцинация - мероприятие, направленное на поддержание поствакцинального иммунитета, выработанного предыдущими вакцинациями. Обычно проводится через несколько лет после вакцинации.
Что такое поствакцинальный иммунитет?
Поствакцинационный иммунитет - иммунитет, который развивается после введения вакцины.
Как обеспечивается безопасность вакцин?
Вакцины, так же как и другие лекарственные препараты претерпевают обширные клинические испытания для обеспечения максимальной безопасности и эффективности. Первоначальные клинические испытания проводятся на животных, затем проводятся несколько фаз испытаний на человеке. В соответствии с рекомендациями ВОЗ каждое государство, даже не производящее вакцины должно иметь национальный орган контроля иммунобиологических препаратов (МИБП). Постановлением Правительства России функции Национального органа контроля, отвечающего за качество вакцин, возложены на Государственный НИИ стандартизации и контроля медицинских биологических препаратов им. Л.А. Тарасевича.
Можно ли одновременно прививаться против нескольких инфекций?
Одновременное введение нескольких вакцин в большинстве случаев является безопасным, эффективным и регламентировано Национальным календарем прививок. В настоящее время нет каких-либо противопоказаний к одновременному введению нескольких вакцин. Исключение составляет вакцинация против туберкулеза вакциной БЦЖ - одновременно с ней другие прививки не проводятся.
Кроме того, одновременное введение вакцин особенно актуально в следующих случаях:
- при надвигающейся одновременной эпидемии нескольких заболеваний;
- при подготовке к путешествию;
- при неуверенности в том, что пациент придет на последующие вакцинации;
- при усыновлении ребенка иностранцами;
- при отсутствии документов о ранее проведенных прививках
В настоящее время Национальным календарем прививок предусмотрено одновременное введение комбинированных и моновакцин. Единственным условием при этом является введение разными шприцами в разные участки тела.
Одновременная вакцинация не сопровождается угнетением иммунного ответа. Наш организм постоянно сталкивается с огромным числом антигенов, обеспечивая защиту внутренней среды; при проникновении в эту внутреннюю среду даже одного единственного микроорганизма он вырабатывает десятки видов антител к каждому из белков возбудителя. При смешанных инфекциях это число возрастает многократно, так что ответ на одновременное введение нескольких вакцин не создает чрезвычайной ситуации.
Одновременная иммунизация не сопровождается усилением побочных реакций: частота побочных реакций при совместном и раздельном их введении не различается
Какие имеются противопоказания к вакцинации?
За последние годы перечень противопоказаний к вакцинации существенно уменьшился. Этому способствовали проводимые научные разработки, показавшие, что дети с различными заболеваниями при соблюдении определенных предосторожностей удовлетворительно переносят прививки и вырабатывают полноценный иммунитет.
Широкий перечень противопоказаний, применявшийся на протяжении многих лет в нашей стране, был обусловлен тем, что большая часть из них была искусственно перенесена из противопоказаний к оспенной вакцинации на все другие вакцины.
Противопоказания к прививкам подразделяются на следующие категории: постоянные (абсолютные) и временные (относительные.
Постоянные противопоказания встречаются достаточно редко и их частота не превышает 1% от общего числа детей, к ним относятся:
Сильная реакция или осложнение на предыдущую дозу ( температура выше 40 градусов, в месте введения вакцины - отек, гиперемия > 8 см в диаметре).
Все живые вакцины
Иммунодефицитное состояние (первичное), иммуносупрессия, злокачественные новообразования, беременность
БЦЖ-вакцина (вакцина против туберкулеза)
Масса тела ребенка менее 2000 граммов, келоидный рубец после введения предыдущей дозы
АКДС (вакцина против коклюша, дифтерии, столбняка)
Прогрессирующее заболевание нервной системы, афебрильные судороги в анмнезе (вместо АКДС в этом случае вводят АДС)
АДС (дифтерийно-столбнячный анатоксин), АДС-М(дифтерийно-столбнячный анатоксин с уменьшенным содержанием антигенов)
Абсолютных противопоказаний нет
Живые вакцины против кори, краснухи, паротита
Тяжелая реакция на аминогликозиды, анафилактические реакции на куриный белок
Вакцины против гепатита В
Повышенная чувствительность к дрожжам
Вакцины против гриппа
Повышенная чувствительность к куриному белку
СОВЕТЫ ТЕМ, КТО НЕ ДЕЛАЕТ ПРИВИВКИ
Люди отказываются от проведения прививок по разным причинам. Кому-то они противопоказаны, кто-то думает, что они ему противопоказаны, кто-то отказывается по принципиальным соображениям, а кто-то считает, что прививки - это гораздо большее
Можно ли отказаться от проведения прививок?
В соответствии со статьей 5 Федерального закона от 17 сентября 1998 г. N 157-ФЗ "Об иммунопрофилактике инфекционных болезней, "граждане при осуществлении иммунопрофилактики имеют право на отказ от профилактических прививок.". При этом (в соответствии с той же статьей), "при осуществлении иммунопрофилактики граждане обязаны в письменной форме подтверждать отказ от профилактических прививок.", то есть написать письменный отказ. Лица, которые выполняют работы, связанные с высоким риском заболевания инфекционными болезнями, обязаны иметь соответствующие прививки.
Что влечет за собой отказ от прививок?
- - Ваш ребенок (или Вы сами) может заболеть теми болезнями, от которых можно сделать прививки;
- - Заболев, ваш ребенок может заразить окружающих (в том числе и членов семьи);
- При карантине и эпидемии (или угрозе эпидемии) Вам могут временно отказать в приеме в учебное или оздоровительное учреждение (пока не пройдет риск заражения).
- Вам могут запретить въезд в страны, пребывание в которых в соответствии с международными медико-санитарными правилами либо международными договорами Российской Федерации требует конкретных профилактических прививок;
- Вам могут отказать в приеме на работу или отстранить от работы, выполнение которой связано с высоким риском заболевания инфекционными болезнями.
Когда о прививках все-таки стоит подумать
1. Если у Вашего ребенка был контакт с заболевшим, а Вы не хотите, чтобы он заболел. Тогда Вам потребуется экстренная профилактика (введение вакцины или иммуноглобулина).
2. Если в Вашем регионе объявлена эпидемия опасного заболевания (например, дифтерии).
3. Если Вы собираетесь посетить места, где какое-либо заболевание особенно распространено (например, клещевой энцефалит, менингококковый менингит, желтая лихорадка, гепатит А в некоторых регионах).
4. Если в семье есть взрослые лица, которые не болели такими заболеваниями, как корь, паротит, краснуха. У взрослых эти болезни протекают гораздо тяжелее, чем у ребенка, а не привитый ребенок с большой долей вероятности может принести заболевание из детского сада или школы.
5. Если кто-либо из членов семьи планирует беременность, а ребенок не привит против краснухи. Тогда прививку желательно сделать женщине, планирующей беременность. Особенно это актуально, если ребенок садовского или школьного возраста (то есть может легко заразиться краснухой от других детей).
6. Если в семье есть больные онкологическими заболеваниями, а также лица, страдающие иммунодефицитом. Заболевание, которое Ваш ребенок, возможно, перенесет легко, может вызвать очень тяжелые последствия (вплоть до летального исхода) у больного члена семьи. Если же ребенок будет привит от таких широко распространенных заболеваний, как корь, паротит, краснуха, грипп, то тем самым он защитит больного и ослабленного человека.
7. В случае травмы (особенно загрязненной) - необходима срочная экстренная профилактика против столбняка. Обязательно сообщите врачу, что Вы или Ваш ребенок не привит против столбняка.
8. При укусе или ослюнении животным, у которого подозревается бешенство - прививки против бешенства делаются по жизненным показаниям.
Необходимо ли прививаться взрослым?
Так сложилось, что слово "прививка" ассоциируется с ребенком. Однако вакцинация взрослых не менее важна, чем вакцинация детей. В настоящее время в Национальный календарь прививок включена вакцинация взрослых протии дифтерии, гриппа (лиц старше 60 лет, медиков, педагогов и т.д.), кори (до 35 лет), краснухи (женщин 18-25 лет), гепатита В (до 55 лет).
Корь, паротит, краснуха
Вакцинация против этих инфекций рекомендуется всем взрослым, которые не болели или не были вакцинированы.
Все неиммунные (то есть не болевшие и не привитые) женщины детородного возраста должны быть привиты против краснухи. Особенно это касается лиц групп риска (работников детских дошкольных учреждений и школ, инфекционных отделений больниц и роддомов, студентов-медиков, врачей).
При первом случае кори в организованном коллективе следует срочно (в течение 3-х суток) привить коревой вакциной всех контактных без ограничения возраста, не болевших корью и не вакцинированных против нее.
При регистрации заболевания паротитом ранее не привитые и не болевшие паротитом взрослые мужчины до 35 лет подлежат прививке в течение 7 дней после контакта с заболевшим.
Вакцинацию против кори, паротита, краснухи проводят без предварительного серологического контроля (анализа крови на антитела), так как наличие постинфекционного иммунитета ни в коей мере не усиливает реакцию на вакцинацию.
Женщины, подлежащие прививкам не должны быть беременными.
Вакцинация против гепатита А рекомендуется следующим лицам:
- o Лица, путешествующие в регионы, где высок риск заражения гепатитом А
- o Лица с хроническими заболеваниями печени;
- o Иинфицированные вирусом гепатита С;
- o Наркоманы;
- o Гомосексуалисты,
- o Лица с нарушением коагулирующего фактора,
- o Лица работающие с вирусом гепатита А в лабораториях,
- o Работникам пищевой промышленности
Прививки против гепатита В рекомендуются взрослым без ограничения возраста, а особенно следующим категориям населения:
Лица групп риска:
o имеющие бытовые или половые контакты с инфицированными гепатитом В;
o гетеросексуалы, имеющие более 1 партнера за 6 месяцев;
o лица с недавно диагностированными венерическими заболеваниями;
o пациенты на гемодиализе и с острой почечной недостаточностью;
o пациенты, получающие частые переливания крови;
o реципиенты препаратов крови
o лица, работающие с кровью
o медицинские работники
o Лица, инфицированные гепатитом С
Дифтерия и столбняк
Вакцинация против дифтерии и столбняка взрослых включена в календарь профилактических прививок практически всех стран, в том числе и России.
Исследованиями последних лет установлено, что на иммунитет против дифтерии у взрослых прямо влияют следующие факторы:
- - время, прошедшее после последней вакцинации (чем оно больше, тем ниже уровень антител);
- - факт законченной первичной вакцинации (3-х кратный) в первые 3 года жизни
- - пол: установлено, что у женщин защита оказывается всегда ниже, чем у мужчин.
- - противодифтерийный иммунитет у лиц, злоупотребляющих алкоголем, находящихся на гемодиализе, после аллотрансплантации почки оказывается сниженным.
Ниже приведены рекомендации по режиму проведения прививок в зависимости от обстоятельств:
- Лица. полноценно привитые в детстве, должны прививаться против дифтерии и столбняка ослабленной вакциной каждые 10 лет без ограничения возраста;
- Лица, у которых возник перерыв в графике ревакцинаций(более 10 лет) прививаются двукратно с инетрвалом 30-45 дней. Если они за это время получали столбнячный анатоксин, одна из прививок может быть сделана только вакциной против дифтерии. Далее ревакцинация проводится каждые 10 лет;
- Лица. не привитые в прошлом вообще, получают 3 дозы вакцины (вторая через 30-45 дней после первой, третья - 6-12 мес. после второй). Далее ревакцинацию проводят каждые 10 лет. Если менее 8 лет назад проводилась вакцинация столбнячным анатоксином, то проводится вакцинация только вакциной против дифтерии.
- При неизвестном прививочным анамнезепроводят однократную (в возрасте до 35 лет) или двукратную (старшие возраста) вакцинацию. для последней возрастной группы рекомендуется определение титра антител спустя 2 месяца после второй прививки. Ревакцинации проводят каждые 10 лет.
Экстренная профилактика столбняка (при травме): если рана чистая, то вакцинация необходима только в случае, если после последней вакцинации прошло более 10 лет; в случае загрязненной раны вакцинация необходима, если с момента если с момента предыдущей вакцинации прошло более 5 лет.
Источники:
- Иммунопрофилактика-2003 под ред. В.К.Таточенко и Н.А.Озерецковского. Москва 2003
- Бактерийные, сывороточные и вирусные лечебно-профилактические препараты. Аллергены. Дезинфекционно-стерилизационные режимы поликлиник. Справочник практического врача. Под ред. Н.А.Озерецковского, Г.И.Останина. Санкт-Петербург 1998.
- Н.В.Медуницын. Вакцинология. Москва 1999
- Р.Я. Мешкова. Иммунопрофилактика. руководство для врачей. Смоленск 1999
-Бюллетень "Вакцинопрофилактика"
(c) Управление Федеральной службы по надзору в сфере защиты прав потребителей и благополучия человека по Томской области, 2006-2020 г.
Адрес: 634021, город Томск, проспект Фрунзе, 103а
Для составления ответов использовалась нормативная документация Российской Федерации и международные рекомендации.
Профилактика ветряной оспы – не тема для заочной консультации. Наилучшее решение – обращение к очному специалисту.
Зачем нужно прививаться против ветряной оспы? Может быть лучше переболеть?
Это опасное заблуждение, развывшееся из ситуации прошлых лет, когда вакцина против ветряной оспы в СССР и России отсутствовала, и эффективно предотвращать заболевание было невозможно. В то же время, за рубежом вакцины против ветряной оспы были разработаны в середине 70-х годов, рекомендованы к применению в отдельных странах с середины 80-х годов и массово применяются с начала 90-х годов.
Ветряная оспа не является безобидным заболеванием, регистрируется определенный процент различных осложнений, включая требующие последующей госпитализации. Причем, это наблюдается у детей в возрасте до 15 лет с нормальным иммунитетом. С возрастом риск осложнений и летальность могут увеличиваться до 50%, при условии, что заболевший взрослый не болел ветряной оспой ранее или не был вакцинирован. Нередко в качестве осложнений регистрируются вторичная кожная инфекция, пневмония, ветряночный энцефалит, мозжечковая атаксия, поражение лицевого нерва, поражение глаз. Летальность в среднем составляет 1 случай на 60000.
Кроме того, у 10-20% переболевших вирус ветряной оспы пожизненно остается в нервных ганглиях и в дальнейшем вызывает другое заболевание, которое может проявиться в более старшем возрасте - опоясывающий лишай или герпес (Herpes zoster). Опоясывающий герпес характеризуется затяжными и мучительными невралгическими болями, а также имеет ряд осложнений в виде поражений нервной системы и внутренних органов – параличи, нарушение зрения. Люди с опоясывающим герпесом могут быть источником заражения ветряной оспой.
Ветряная оспа также может вызвать поражения плода или новорожденного, когда при заболевании женщины ветряной оспой в первые 20 недель беременности или в последние дни перед родами.
Вакцинация против ветряной оспы детей и взрослых предоставляет возможность предотвратить эти последствия.
Какие вакцины против ветряной оспы доступны в России?
В РФ зарегистрированы две вакцины против ветряной оспы.
Возможно ли заразиться ветряной оспой от прививки против ветряной оспы?
Нет. При производстве вакцины используется ослабленный вирус.
Небольшой риск развития поствакцинальной инфекции существует у людей с тяжелым иммунодефицитом (онкогематология и т.п.), но в любом случае вакцинация этих людей против ветряной оспы в развитых странах проводится как стандартная процедура профилактики тяжелого течения ветряной оспы.
С какого возраста можно вакцинировать от ветряной оспы и на какое время после вакцинации сохраняется иммунитет?
В соответствии с инструкциями по применению прививать детей против ветряной оспы можно с возраста 12 месяцев.
Сделав прививку от ветрянки, есть ли гарантия того, что ребёнок на протяжении всей своей жизни уже не заболеет?
На 100% - нет. По имеющимся оценкам, случаи заражения вирусом ветряной оспы у привитых отмечаются очень редко, но зарегистрировано, что в этом случае заболевание ветряной оспой протекает в легкой и очень легкой форме, как в отношении общих реакций (повышение температуры), так и в отношении кожных высыпаний (единичное количество возникающих везикул или их полное отсутствие).
Через какое время после прививки ребёнку уже не страшно контактировать с больными ветрянкой?
Иммунитет у вакцинированных лиц начинает формироваться с первого дня и обычно завершается через 6 недель.
Есть ли какие-нибудь причины, по которым вакцинация против ветряной оспы противопоказана?
2). Первичный и вторичный иммунодефицит при уровне лейкоцитов менее 1200 кл/мкл (например, острый миелолейкоз, Т-клеточный лейкоз или злокачественная лимфома).
Список противопоказаний (временных и постоянных) указан в инструкции к конкретной вакцине против ветряной оспы.
Лицам с повышенной температурой тела (от 37,5ºС и выше, при измерении в подмышечной впадине) - до нормализации температуры и клинической картины.
Лицам с острым заболеванием - до истечения 2-4 недель с момента выздоровления. А при нетяжелых ОРВИ, острых кишечных заболеваниях и др.- до нормализации температуры
При тяжелых острых заболеваниях нервной системы, например, менингококковый менингит - до истечения более длительного срока (до 6 мес с начала болезни) после стабилизации остаточных изменений.
При обострении хронического заболевания до наступления полной или максимально достижимой ремиссии, в том числе на фоне поддерживающего лечения (кроме иммуносупрессивного).
При предстоящей плановой хирургической операции в течение месяца до даты операции.
При проведении иммуносупрессивной терапии.
Каковы побочные реакции после введения вакцин против ветряной оспы?
Возможные реакции описаны в инструкциях по применению конкретной вакцины. Ожидаемыми местными реакциями является боль или покраснение в месте введения, из общих реакций могут встречаться повышение температуры тела и недомогание. Иногда у здоровых детей и взрослых через 1-3 недели после вакцинации может отмечаться сыпь. Данные симптомы обычно самостоятельно исчезают в течение нескольких дней.
Как и на любой медикамент или пищевой продукт введение вакцин очень редко может сопровождаться аллергической реакцией.
Через какое время можно планировать беременность после вакцинации от ветряной оспы?
После вакцинации от ветряной оспы следует избегать беременности в течение 3 мес.
Если взрослый в детстве не болел ветрянкой, стоит ли ему вакцинироваться?
Да. Осложнения и смертность от заболевания ветряной оспой являются наиболее частой причиной у взрослых, чем у детей, заболеваемость взрослых составляет 5% случаев, однако именно у взрослых смертельные исходы составляют 35% (у взрослых уровень летальных случаев в 25 раз выше, чем у детей). Также рекомендуется вакцинироваться женщинам, планирующим беременность и людям, контактирующим с больными иммунодефицитными состояниями (чтобы не стать источником инфекции).
Для вакцинации пожилых людей обычные вакцины против ветряной оспы не применяются. В Северной Америке для вакцинации пожилых людей против опоясывающего лишая (Herpes zoster) используется специальная вакцина ostavax (в РФ отсутствует).
Можно ли совместить в один день вакцинацию вакциной против ветряной оспы с введением других вакцин при плановой вакцинации?
Да, можно, кроме вакцины БЦЖ. При плановой вакцинации в один день с вакциной против ветряной оспы можно вводить любые вакцины (в разные места и разными шприцами), исключая вакцину БЦЖ.
Если вакцина против ветряной оспы не была введена одновременно с другими вакцинами, то инактивированные (убитые) вакцины обычно можно вводить через любой срок, а другие живые вакцины – не ранее чем через месяц.
Уточняющую информацию можно получить в инструкциях по применению конкретных вакцин.
Какова тактика экстренной профилактики после контакта с больным ветряной оспой?
Экстренная вакцинация у ранее не болевших и не привитых лиц может быть эффективна в течение обычно 72 часов после контакта с заболевшим (иногда указывается до 96 часов).
Но даже по прошествии большего количества времени рекомендуется пройти вакцинацию, так как в этом случае заболевание ветряной оспой протекает в более мягкой форме, как в отношении общих реакций (повышение температуры), так и в отношении кожных высыпаний (единичное количество возникающих везикул).
Если с момента контакта с больным ветряной оспой прошло более 72-96 часов, есть ли смысл сегодня сделать прививку?
Есть. Хотя как экстренная вакцинация эта прививка будет скорее всего бесполезна, но можно сделать её как плановую прививку, для предотвращения заболевания в дальнейшем (если сейчас не заразились). Следующий контакт с больным ветряной оспой может произойти в любой момент. Даже если заражение произошло, сделанная прививка процесс болезни не ухудшает, а теоретически может даже облегчить.
Можно ли вакцинироваться при наличии контакта с больным инфекционным заболеванием?
Можно, это не является отводом.
Методические указания МУ 3.3.1.1123-02 "Мониторинг поствакцинальных осложнений и их профилактика" (утв. Главным государственным санитарным врачом РФ 26 мая 2002 г.)
Если в период после вакцинации был контакт с каким-то больным и развилось, например, ОРВИ, скажется ли это на эффективности и безопасности вакцинации?
Не скажется. ОРВИ в поствакцинальном периоде на формирование иммунитета не влияет. Вакцинация против ветряной оспы также никак не влияет на тяжесть течения ОРВИ.
Через какое время после проведения туберкулинодиагностики (реакции Манту) можно вводить вакцину против ветряной оспы?
Это можно делать уже в день проверки реакции Манту.
Если сначала введена прививка против ветряной оспы, а затем планируется проведение туберкулинодиагностики, с каким интервалом их делать?
После прививок реакцию Манту можно делать не ранее чем через 1 месяц.
Нужно ли проводить лабораторное обследование после вакцинации против ветряной оспы, чтобы выявить выработались защитные антитела или нет?
Это делать не нужно, так как стандартно применяющиеся лабораторные тесты определяют наличие антител не к вакцинному компоненту, а только к дикому вирусу ветрянки.
По данным специальных научных исследований вакцины против ветрянки высоко иммуногены.
Когда после вакцинации от ветряной оспы можно выезжать в жаркие страны и греться на солнце?
Никаких ограничений не существует.
Можно ли повторно переболеть ветряной оспой, если уже ранее ей болел?
Научные публикации говорят, что повторные заболевания ветряной оспой регистрировались у лиц после пересадки костного мозга, а также иногда у других людей с тяжелым иммунодефицитом.
За период 2011—2014 гг. санитарно-эпидемиологическая обстановка в целом по Российской Федерации характеризуется как стабильная с небольшой положительной тенденцией.
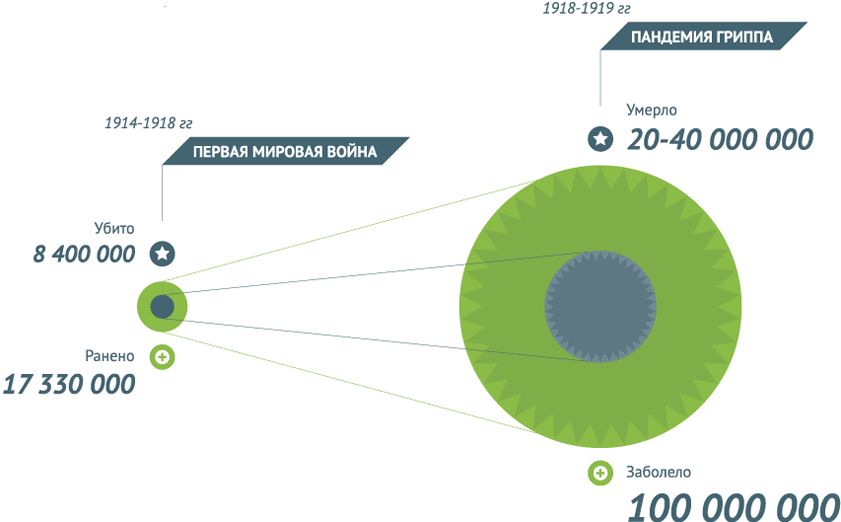
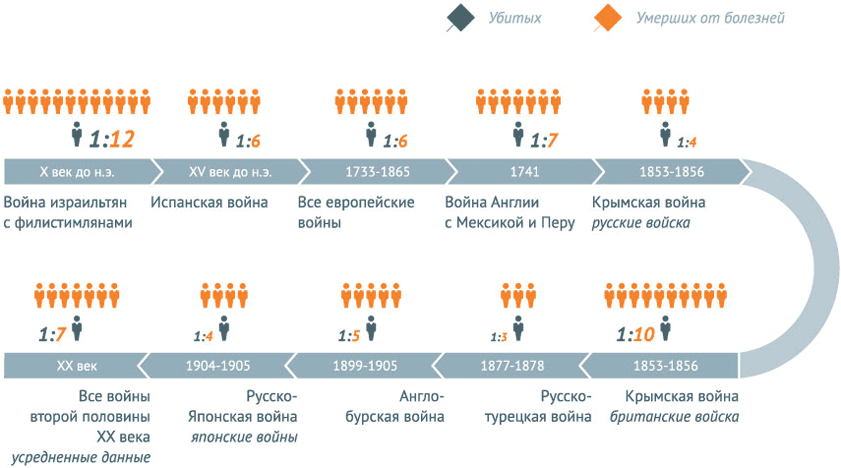
Несмотря на санитарное благополучие, на достижения современной медицины, наивно полагать, что человечество победило инфекционные заболевания, и каждый из нас не подвергается риску. И ныне в мире постоянно свирепствуют эпидемии - СПИДа, туберкулеза, малярии, кори, Эбола, коклюша, гриппа и других заболеваний.
Сейчас, по оценкам Всемирной организации здравоохранения, около 50% населения планеты проживает в условиях постоянной угрозы эпидемий.
- Заразные болезни не признают международных границ или суверенности государств.
- Болезни могут возникать повсюду в мире и быстро распространяются в другие регионы.
Для развития инфекционных болезней существует несколько объективных условий.
Во-первых, это активное развитие туризма. По всему миру из страны в страну вместе с людьми путешествуют и инфекционные заболевания. Ежегодно число туристов увеличивается приблизительно на 6% в год. К 2020 году их количество составит около 1 млрд. 600 млн. человек. Особенно опасен с точки зрения распространения инфекционных заболеваний туризм в развивающиеся страны. Они представляют собой привлекательные туристические направления, и более 80 млн туристов из развитых стран ежегодно посещают развивающиеся страны, в которых из-за низкого уровня жизни сохраняется высокий уровень инфекционных заболеваний . А по экспертным оценкам, к 2030 году развивающиеся страны будет ежегодно посещать свыше миллиарда туристов .
Во-вторых, это рост миграционных процессов. На сегодняшний день Российская Федерация занимает второе место в мире по количеству принимаемых на своей территории мигрантов, уступая по данному показателю только США. Характерной чертой трудовой миграции в России является значительное количество мигрантов с неурегулированным статусом или работающих без разрешительных документов. Они не проходят никакого медицинского контроля, что, конечно, затрудняет контроль за распространением инфекций. По данным Федеральной миграционной службы, на территории нашей страны находятся 10,2 миллиона иностранных граждан, в том числе – граждане Узбекистана (23%), Украины (13,3%) и Таджикистана (более 10%). По данным Роспотребнадзора, за период 2007-2013 гг. прошли медицинское освидетельствование более 7,4 млн иностранных граждан. Всего выявлено 56 206 больных инфекционными заболеваниями, в том числе ВИЧ-инфицированных – 11358 (20,2%), больных туберкулезом – 20881 (37,2%), больных инфекциями, передающихся половым путём – 23967 человек (42,6%). Кроме того, зарегистрировано 2909 случаев заболевания другими инфекциями, в том числе – брюшным тифом, острыми кишечными инфекциями различной этиологии.
В-третьих, растет число вновь возвращающихся и вновь возникающих заболеваний.
В любое время в любом месте планеты может начаться эпидемия или вспышка, возбудителями которой являются инфекционные патогены:
- новые;
- возвратившиеся или переместившиеся на новые территории.
Можно выделить несколько причин, почему сегодня вновь возвращаются и возникают новые болезни. В настоящее время наблюдается ускорение эволюции инфекционных болезней. Возбудители инфекционных заболеваний быстро эволюционируют, что позволяет им совершенствовать механизм выживания и устойчивого существования. Например, вакцины против гриппа обновляются ежегодно. Инфекции перемещаются на новые территории. Люди осваивают их для проживания, вторгаясь в места природного обитания переносчиков инфекций и резервуаров инфекции. Происходит расширение контактов человека с домашними животными, которые являются источниками и переносчиками возбудителей ряда инфекционных заболеваний. Климатические изменения, урбанизация и ухудшение среды обитания также влияют на то, что инфекционные заболевания возвращаются или перемещаются на новые территории. Многие возбудители научились вырабатывать резистентность, т.е. невосприимчивость к антибиотикам. Более того, мы сами, неправильно применяя антибиотики, приучаем их к лекарствам – принимая такие препараты без предписания врача, нарушая режимы приема и дозировки, а то и вовсе без особой надобности. Большую опасность представляет и использование антибиотиков при выращивании птицы и сельскохозяйственных животных – мясо ежедневно едят сотни миллионов людей во всем мире, приучая тем самым возбудителей инфекций к лекарствам.
Человечество еще недостаточно изучило вирусы, не все возбудители инфекционных болезней выявлены. Например, только в конце 20 века была доказана взаимосвязь вирусов папилломы человека (ВПЧ) с раком шейки матки. Сегодня доля известных патогенных вирусов составляет 4% от общего оцениваемого их количества, а доля известных патогенных бактерий – 12%.
Постоянно возникают и новые, или впервые выявленные инфекционные заболевания. Начиная с 1970-х годов ежегодно регистрируется, по крайней мере, одно новое инфекционное заболевание.
В 2012 г. в таксономической базе данных Американского национального центра биотехнологической информации (NCBI) было представлено 17 600 охарактеризованных бактерий, и около 150 000 ждет своей аннотации. В организме человека обнаружено почти 10 000 видов бактерий, и только 500 из них изучено.
Функционирующих генов микробиома описано около 8 млн, что в 360 раз больше количества генов самого человека.
На сегодняшний день в мире известно более 1,5 тыс. инфекционных болезней, но люди научились предотвращать только небольшую, но наиболее опасную с точки зрения эпидемий часть из них с помощью профилактических прививок.
Из них 15-17 инфекций, которыми наиболее часто заболевают дети во всем мире, входят в Национальные календари профилактических прививок стран мира. Российский календарь прививок сегодня включает в себя вакцинацию против 12 инфекций . Еще 16 из списка опасных болезней включены в Национальный календарь прививок по эпидемиологическим показаниям.

Сегодня во всем мире успешно используются вакцины для предотвращения более 30 болезней, разрабатывается около 500 новых вакцин.
Читайте также:


