Вирусы похожие на розеолу

В 2017-18 годах Украину всколыхнула вспышка кори – одного из самых заразных заболеваний, известных в мире. Показатели по количеству больных были самыми высокими в Европе. По информации Центра общественного здоровья’я Министерства здравоохранения’я Украины с начала 2018 года корью заболели 36 455 человек – 14 111 взрослых и 22 344 ребенка. По прогнозам медиков к концу года количество больных корью может превысить самый высокий показатель заболеваемости был зафиксирован в Украине, начиная с начала 90-х годов.
Главной причиной таких масштабных вспышек кори является низкий уровень иммунизации. На сегодня показатели прививок выравниваются, однако не так давно украинцы массово отказывались прививать детей, и именно тот разрыв повлек за собой новые вспышки инфицирования.
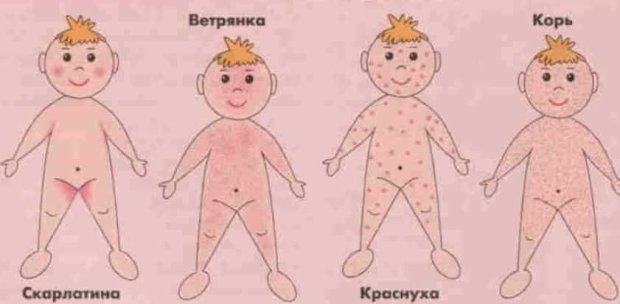
Однако не только корь грозит сегодня насленню. Существует много инфекционных заболеваний, которые сопровождаются высыпанием на коже. Специалисты объяснили, как отличить симптомы кори, краснухи, ветрянки и других болезней по характеру высыпаний на теле.
Вот какая сыпь бывает когда кир:
1. Пятна Коплика.
Это одно из проявлений кори: красные пятна с белым центром, которые появляются во рту. Обычно пятна Коплика появляются раньше сыпи на лице и теле и могут держаться всего несколько часов.
Изредка симптом Коплика может появиться и после высыпания на теле.
2. Кон’конъюнктивит.
Конъюнктивит наблюдается почти у всех больных корью и часто является одним из первых проявлений наряду с жаром, кашлем и насморком.
В странах, что развиваются, это является одной из главных причин потери зрения среди молодого поколения.
ЕСЛИ НЕ КОРЬ, ТО ЧТО?
1. Ветрянка.
Сыпь при ветряной оспе напоминает водянистые пузырьки, похожие на капли росы. Они могут быть как обильными, так и единичными. Сопровождаются сильным зудом.
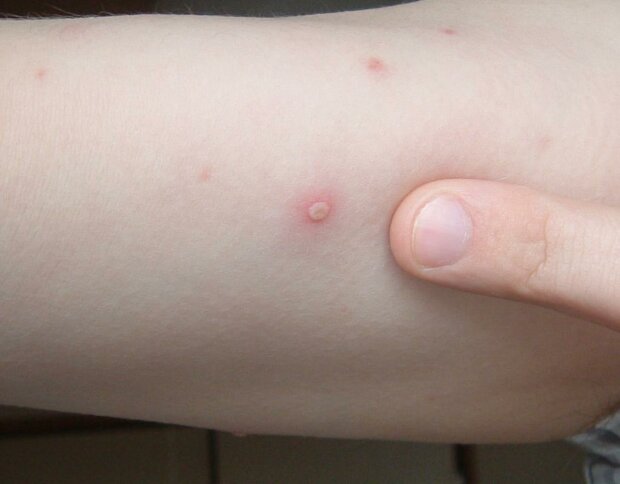
Сыпь начинается в районе груди и спины и постепенно распространяется на лицо, голову и конечности. Причем на голове сыпь повляется под волосами и очень чешется. Если сильно расчесать пятна, на месте могут остаться шрамы.
2. Коксаки.
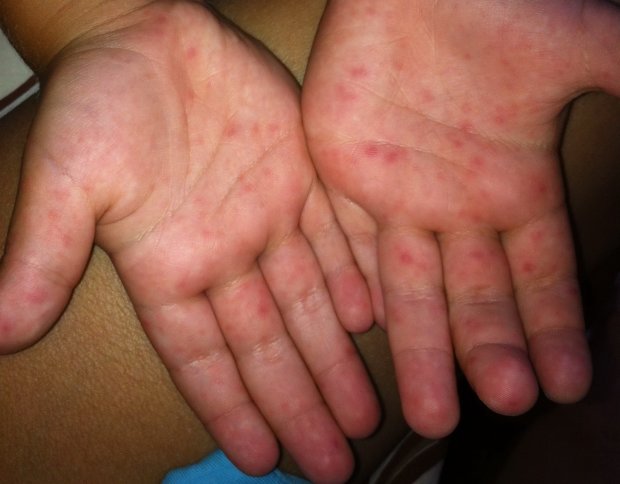
Этот вирус пришел в Украину из Турции и других стран. При инфицировании вирусом Коксаки сыпь появляется на тех же частях тела, что и при ветрянке в первую, и часто имеет форму пузырьков.
Главное отличие между этими двумя заболеваниями в том, что при Коксаки сыпь, как правило, не чешется. Также у больных этим недугом может слезать кожа и ногти.
3. Розеола.
Это герпетическая инфекция, основной симптом которой – высокая температура, которая длится около трех дней в отсутствии других симптомов ОРВИ. Затем температура спадает, состояние улучшается, и появляется сыпь.
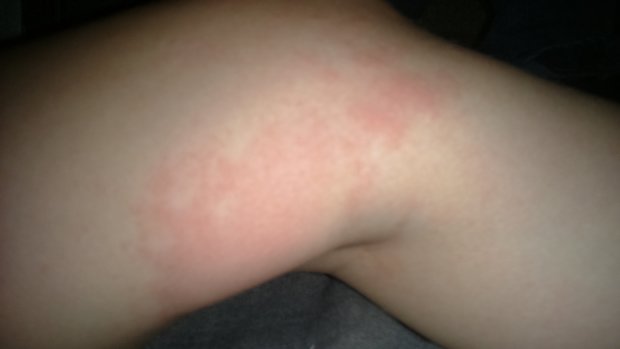
Важное отличие от кори в том, что при кори симптомы не облегчаются с появлением сыпи.
При Розеолу сыпь сначала появляется на туловище, а затем распространяется на шею и на ноги и руки.
4. Краснуха.
Главное отличие от кори: сыпь появляется в первый же день болезни и не сливается, оставаясь локализованным. Эта болезнь обычно протекает легче, чем корь.
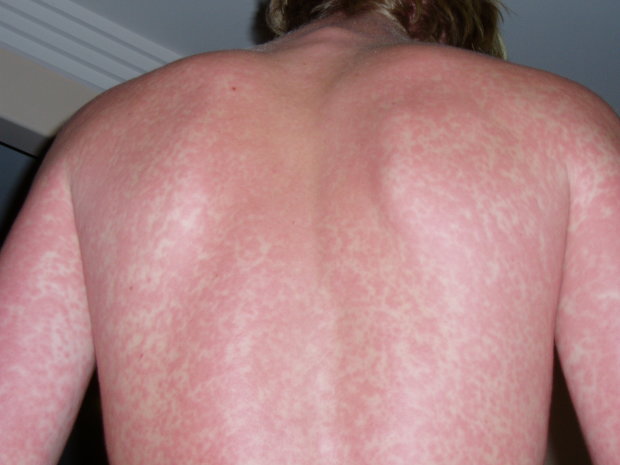
Для краснухи перед появлением сыпи характерны боль при движении глазами в сторону и вверх и увеличение затылочных лимфоузлов.
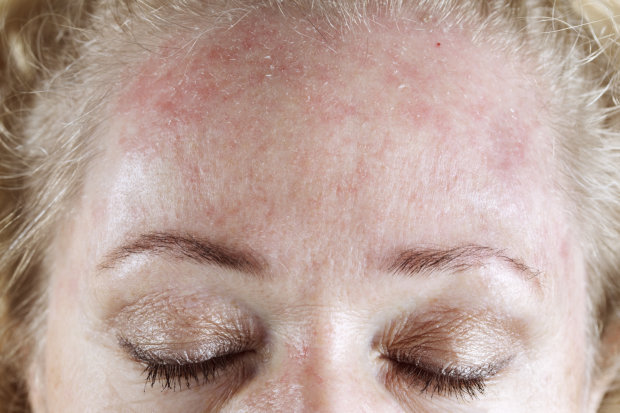
5. Инфекционная эритема.
Эта вирусная болезнь начинается с сыпи на щеках, что напоминает следы от пощечин. Затем сыпь постепенно распространяется на туловище и конечности.
При мононуклеозе сыпь появляются примерно у 10% больных. Причем сыпь сразу покрывает все тело (при кори, напомним, она распространяется сверху вниз).
Если при мононуклеозе больной получил антибиотик пенициллинового ряда (это врачебная ошибка, к сожалению, распространена в наших краях), вероятность сыпи возрастает до 90%. Такая сыпь называется ампициллиновая и свидетельствует об аллергии на антибиотик.
7. Аденовирусная инфекция.
Аденовирусная инфекция часто сопровождается коньюнктивитом и сыпью. Именно поэтому ее часто путают с корью. Однако при инфицировании после высыпания состояние больного улучшается, в отличие от случая с корью.
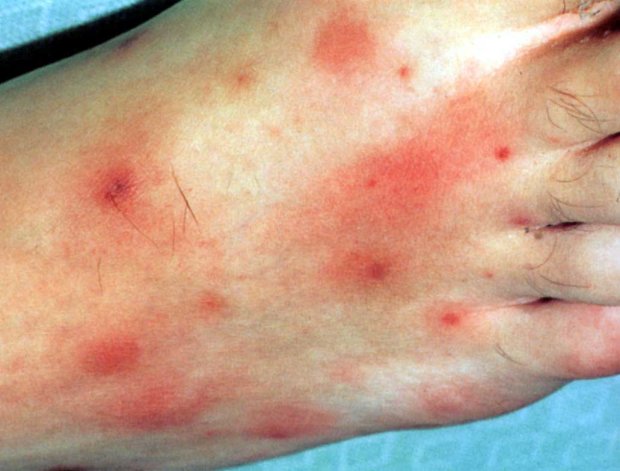
8. Синдром Кавасаки.
Как и при кори, при синдроме Кавасаки наблюдаются сыпь и конъюнктивит. Однако есть и дополнительные симптомы, на которые стоит обратить внимание. У больного может быть малиновый язык, появляются трещины на губах, а также краснеют ладони и ступни.
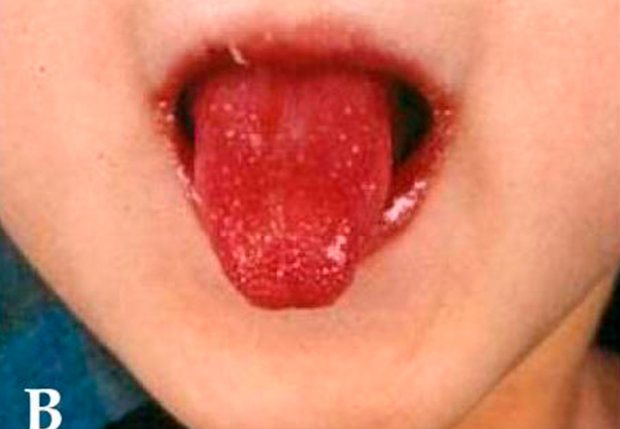
При этом сидромі необходима госпитализация, поскольку частые осложнения.
Министерство здравоохранения еще раз напоминает, что единственной защитой от кори является прививка. Украинцев призывают не пренебрегать здоровьем и вакцинировать себя и детей.

С ОРВИ хотя бы раз в жизни сталкивался каждый человек. Поэтому ее стандартные признаки знакомы многим. Однако специалисты утверждают, что схожие симптомы нередко отмечаются и при других патологиях. И стоит знать, что еще может прятаться за маской простуды. Ведь многие из этих болезней требуют длительного и серьезного лечения, а в некоторых случаях оно требуется незамедлительно.
Странные пятна
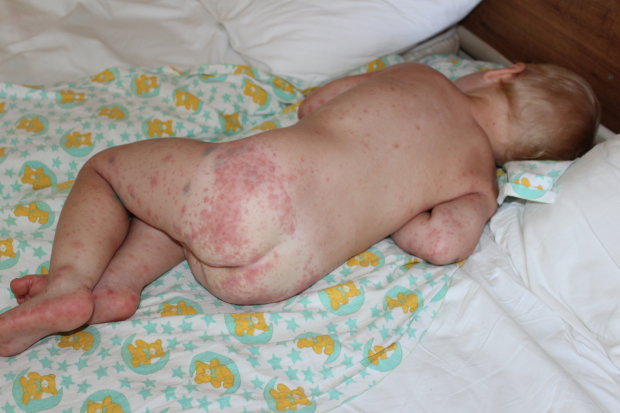
Одной из традиционно детских болезней считается розеола. Она напоминает многим родителям ОРВИ тем, что у ребенка вдруг неожиданно поднимается температура. Причем значения бывают достаточно высокими. Странность такой болезни заключается в том, что кроме температуры никаких других симптомов обычно не проявляется. И в этом случае, как правило, родители склонны списывать ситуацию на атипичное проявление ОРВИ.
Стоит учитывать, что в данной ситуации температура держится довольно долго и очень плохо реагирует на различные жаропонижающие средства. Но на четвертые сутки она резко снижается до нормальных значений. И тут параллельно начинается появление сыпи на коже ребенка. Она представляет собой бледно-розовые пятна до 3-5 мм, некоторые из которых могут быть окружены белой каемкой. Как правило, локализуется сыпь на спине, животе и груди, руки же и ноги сохраняются чистыми. Такие высыпания долго не держатся — максимум 2 суток и исчезают без следа. Отличить пятна от краснухи можно простым надавливанием на них — при розеоле пятно резко бледнеет и восстанавливается через несколько секунд. Высыпания вызывает вирус герпеса 6 типа. Страдают чаще дети от 6 месяцев до 7 лет. Заболевание заразно и передается воздушно-капельным путем. Больной заразен с момента первого подъема температуры и 24 часа после последнего ее подъема. Иммунитет к заболеванию не стойкий, т.е. возможно повторное заражение, однако наблюдается это крайне редко.
При этом существуют случаи, когда пятна, уходя, оставляют после себя вмятинки и ранки, т.к. отмечался выраженный зуд и были сильно расцарапаны высыпания.
Выявить герпес при его затяжном и осложненном течении поможет лабораторная диагностика слюны, крови или спинномозговой жидкости. Для назначения или отказа от противовирусной терапии необходимо вовремя вызвать врача и распознать течение инфекции.

Легкие под угрозой
Одно из грозных и смертельно опасных заболеваний — пневмония, также нередко маскируется под ОРВИ, а точнее — развивается на его фоне. Симптомы при пневмонии такие же — насморк, кашель, красное горло, высокая температура, а также могут отмечаться слабость, боль в груди. В зависимости от возраста и особенностей иммунной системы пациента пневмония может развиваться от нескольких дней до нескольких месяцев. Диагностируют ее по аускультативным изменениям (т.е. врач слышит хрипы в легких) и рентгенологической картине. Срочно обратиться к доктору стоит при появлении любого вида кашля. Лечение недуга дома возможно только под ежедневным контролем врача. Но нередко приходится ложиться в больницу.
Аллергическая ошибка
Нередко за ОРВИ принимают аллергию. Опять-таки, она очень похожа на простуду — у человека закладывает нос, начинается насморк, отмечаются чихание и кашель. В некоторых случаях может даже повышаться температура — от 37 до 40 в зависимости от аллергена. Продолжительность лихорадки также зависит от выраженности реакции. На жаропонижающие люди неплохо реагируют, однако, если интоксикация продолжается, повторный подъем температуры возможен через короткий промежуток времени. Самолечение крайне опасно — необходимо обратиться к врачу. Возможно, понадобится госпитализация в токсикологический или аллергологический стационар.

Опасная обездвиженность
Бывает и так, что под ОРВИ скрывается такая грозная болезнь, как полиомиелит — при ней поражается центральная нервная система (спинной мозг). Страдают чаще всего дети, однако описаны случаи заражения и взрослых пациентов. Путь передачи — воздушно-капельный, контактный и фекально-оральный. Источником заражения может быть как больной пациент, так и бессимптомный вирусоноситель.
Палочка Коха

Ребята, мы вкладываем душу в AdMe.ru. Cпасибо за то,
что открываете эту красоту. Спасибо за вдохновение и мурашки.
Присоединяйтесь к нам в Facebook и ВКонтакте
Любой врач скажет, что нет ничего страшного в том, что ребенок болеет. Организму очень важно встречаться с разными вирусами и бактериями, чтобы сформировать крепкий иммунитет во взрослой жизни. Самое главное — своевременное и адекватное лечение. Но существует несколько заболеваний, симптомы которых настолько похожи на другие болезни, что различить их между собой способен только опытный врач или подготовленный родитель.

Мононуклеоз — заразная и очень опасная болезнь, которая чаще всего диагностируется у детей раннего возраста и у подростков.
Заражение ребенка обычно происходит:
- воздушно-капельным путем;
- через совместное использование посуды или игрушек.
При этом ребенок может чувствовать себя хорошо благодаря надежной работе иммунной системы. Но стоит только организму ослабнуть, как вирус переходит в активное наступление.
Обычно мононуклеоз начинается так же, как и большинство вирусных инфекций. Болезнь легко перепутать с ангиной из-за схожих симптомов:
-
общая слабость, мышечная боль;
заложенность носа, боль и покраснение в горле, увеличение миндалин;
на миндалинах может появиться бело-желтый налет, похожий на гнойный;
повышение температуры тела (иногда незначительное).
Однако мононуклеоз всегда сопровождается еще несколькими симптомами, которые характерны именно для этой болезни:
увеличение лимфатических узлов на шее и затылке;

При обычном течении болезни ребенок может находиться дома, при этом необходимо соблюдать следующие рекомендации:
- постельный режим;
- диетическое питание (для снижения нагрузки на печень);
- использование жаропонижающих средств в случае необходимости;
- полоскание горла противовоспалительными средствами.
Лучшее, что может сделать родитель при обнаружении данных симптомов, — немедленно обратиться к врачу, чтобы подтвердить диагноз и избежать опасных последствий, таких как серьезные поражения печени, разрыв селезенки или присоединение бактериальной инфекции.
В течение нескольких месяцев после исчезновения симптомов необходимо обеспечить ребенку щадящий режим питания и физической активности: это поспособствует восстановлению внутренних органов и улучшению общего состояния организма.

Розеола — это острое инфекционное заболевание, вызываемое двумя штаммами вируса герпеса. Чаще всего болезнь поражает детей в возрасте от 4 месяцев до 2 лет. По некоторым данным, почти 100 % детей старше этого возраста имеют антитела к его возбудителю, то есть переболели данной инфекцией.
Малыш может заразиться во время непосредственного контакта с больным, а также через использование общих игрушек или посуды. Пик заболеваемости обычно приходится на осенний и весенний период.
Розеолу диагностируют по следующим симптомам:
- резкое повышение температуры до 39–40 ⁰C, которое длится несколько суток;
- тошнота, рвота, потеря аппетита, слабость;
- иногда судороги с потерей сознания;
- отекание век;
- после нормализации температуры на теле (в первую очередь на спине) появляются пятна размером от 3 до 5 мм бледно-розового цвета с белой каймой.
Розеола не требует спецального лечения. Обычно ребенку прописывают только жаропонижающие препараты и обильное питье.
Важно помнить, что часто большую опасность представляет не само заболевание, а его неправильное лечение, когда ребенку назначают серьезные препараты, которые могут плохо сказаться на здоровье. Также всегда следует держать в уме, что схожие симптомы имеют и некоторые другие болезни, например краснуха и скарлатина. Поэтому при первых же признаках недомогания необходимо обратиться к врачу для постановки правильного диагноза.

Внимательный родитель может заподозрить отит по таким признакам:
- повышенное беспокойство малыша, частый плач;
- частое прикосновение к ушам, кручение головой;
- потеря аппетита, тошнота, рвота;
- заложенность носа;
- повышение температуры;
- болезненность при нажатии на козелок уха.
После осмотра врач назначит соответствующее лечение в зависимости от тяжести заболевания.
Важно помнить, что в случае неправильного или несвоевременного обращения к педиатру отит может иметь серьезные последствия, вплоть до частичной или полной потери слуха.

Повышение температуры и появление пятнистых высыпаний на коже свидетельствует сразу о двух острых инфекционных заболеваниях – кори и краснухе.
Педиатр Юлия Самофал в эксклюзивном комментарии для Здоровья 24 назвала основные различия кори и краснухи.
Симптомы и течение кори
Типичный ход кори включает острое начало, повышение температуры тела (нередко выше 39,0°C), появление насморка, кашля, раздражения глаз (покраснение, светобоязнь). То есть, начало заболевания по проявлениям очень похоже на обычную простуду.
Сыпь при кори яркая, обильная, пятна между собой соединяются. При этом наблюдается лихорадка в течение 7-10 дней. После исчезновения пятен, на их месте остается пигментация (потемнение кожи), которая через несколько недель самостоятельно исчезает.
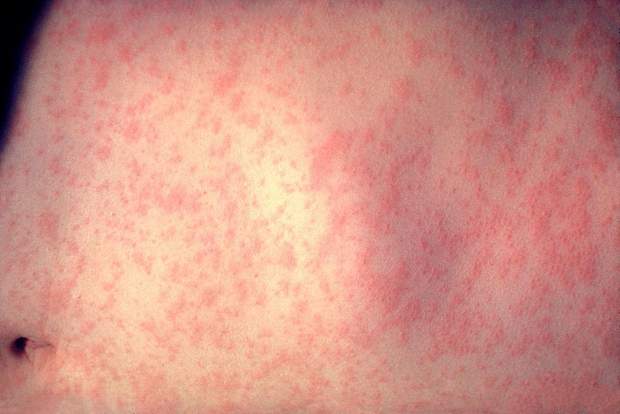
Корь: симптомы
Корь опасна своими осложнениями: примерно у трети больных могут возникать бактериальные осложнения, пневмония, отит, энцефалит и другие.

Корь: симптомы и инкубационный период
Краснуха: основные симптомы
Среди осложнений краснухи может быть поражение суставов, нервной системы (энцефалит, невралгии). Опасна краснуха для беременных женщин. Тяжесть течения кори и краснухи зависит от возраста больного человека, наличия или отсутствия прививок против этих заболеваний, наличия сопутствующих хронических заболеваний.
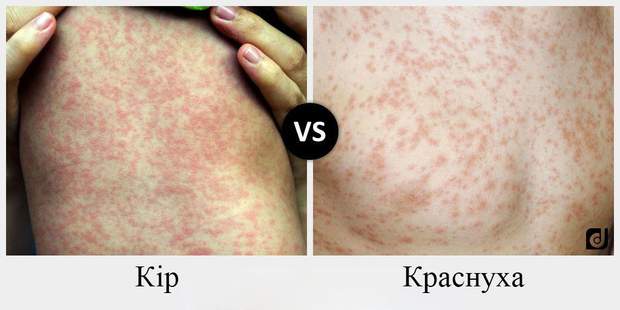
Корь и краснуха: как отличить симптомы заболеваний
По словам врача, специфического лечения против вирусов кори и краснухи не существует. План лечения должен содержать препараты и меры для облегчения состояния (так называемое симптоматическое лечение).
Для профилактики осложнений кори ВОЗ и международные клинические руководства рекомендуют прием повышенных доз витамина А. Дозу определяет врач в зависимости от возраста ребенка.

Эпидемия кори в Украине
Те дети и взрослые, которые не получили двух доз прививок, но имели контакт с корью, должны в течение 72 часов после контакта получить вторую дозу вакцины".
Людям, которым противопоказано введение противокоревой вакцины в течение первых 6 дней с момента контакта, вводится специфический иммуноглобулин. После контакта с краснухой специфическая иммунопрофилактика (вакцинация) не производится.
Появление любой сыпи на коже требует неотложной консультации врача.
Подчеркиваем, что самолечение опасно для вашего здоровья. Поэтому перед употреблением любых препаратов проконсультируйтесь с врачом. Если вы уже провели необходимые консультации, приобрести лекарства по выгодным ценам можно в этих аптеках: здесь и здесь.
Больше новостей, касающихся лечения, медицины, питания, здорового образа жизни и многого другого – читайте в разделе Здоровье.
Детские кожные заболевания весьма разнообразны, однако многие из них имеют схожие симптомы, и иногда постановка правильного диагноза является сложной задачей даже для опытных специалистов. Именно поэтому нельзя полагаться на собственную интуицию и заниматься самолечением. Причины кожных заболеваний весьма разнообразны – проявления острых и хронических инфекционных болезней, аутоиммунные состояния, наследственность, изменения нервной системы, гипо- и гипервитаминозы, паразитарные поражения кожи и другие. Как лечить кожные заболевания? Это зависит от диагноза, точно определяющего вид кожной болезни, а иногда и совокупность нескольких дерматозов.
При попытке дать представление о многообразии и структуре заболеваний такого сложного и самого большого органа человека, как кожа, становится очевидным, что единой принятой классификации в современной дерматологии до сих пор не существует. Поэтому мы попытаемся систематизировали все детские дерматозы, разделив их на две большие группы: кожные поражения и высыпания инфекционного и неинфекционного характера. В каждой группе выделим ряд разделов в соответствии с доминирующей причиной того или иного кожного заболевания. Нижеприведенная классификация не претендует на полноту и построена в интересах данной статьи, при этом она призвана дать обзор ключевых детских дерматологических заболеваний.
Кожные высыпания и поражения инфекционного происхождения у детей
Выделим в этой группе несколько разделов:
- сыпь при острых вирусных и бактериальных инфекционных заболеваниях;
- пиодермии, или гнойничковые заболевания кожи при инфицировании стрептококками, стафилококками, псевдомонадами и другие;
- микозы, или поражения участков кожного покрова патогенными грибами;
- хронические инфекционные заболевания кожи, вызываемые микобактериями и боррелиями – туберкулез, клещевой бруцеллез (болезнь Лайма) и лепра.
На некоторых из них остановимся подробнее, другие рассматривать не будем по причине их редкости и специфичности.
Кожные высыпания, или сыпи, врачи именуют экзантемами (древнегр. exanthema). Итак, в дерматологии различают 6 инфекционных болезней детской кожи. Они классифицированы в медицине в соответствии с установленной нумерацией:
- Корь (РНК-вирус рода морбилливирусов);
- Скарлатина (бета-гемолитический стрептококк группы А);
- Краснуха (тогавирус);
- Ветряная оспа, инфекционный мононуклеоз (вирусы герпеса 3,4 типов), энтеровирусы Коксаки и ECHO;
- Инфекционная эритема (парвовирус В19);
- Детская розеола - внезапная экзантема, или трехдневная лихорадка (вирусы герпеса 6,7 типов).
Дифференциация указанных, так называемых, первичных экзантем – тех, которые появились не в результате предыдущих высыпаний на коже или ее повреждениях – представлена ниже в двух таблицах, где по картине сыпи можно предварительно склониться к тому или иному диагнозу заболевания:
Таблица 1. Клиническая картина инфекционных болезней с сыпью
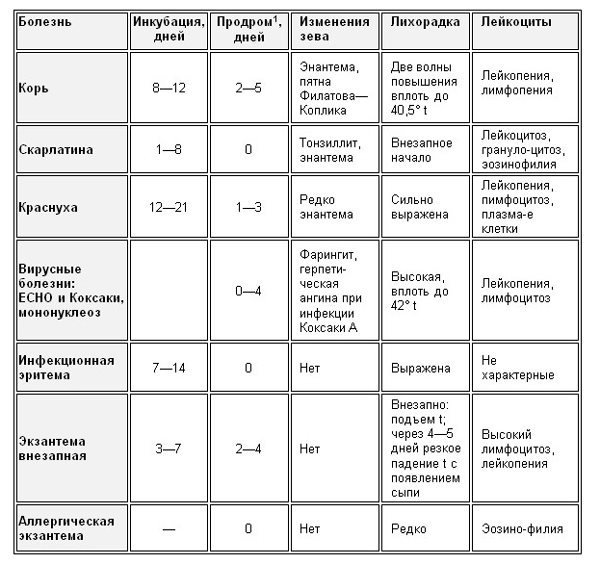
Примечание:
1 Продром – период заболевания между инкубацией инфекции и непосредственно самой болезнью.
Таблица 2. Картина экзантемы и ее локализация
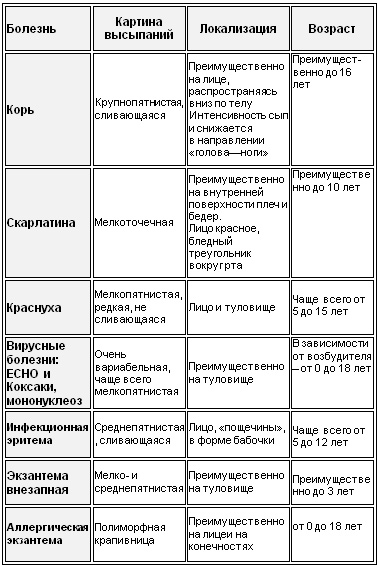
Хотя вышеперечисленные острые инфекционные заболевания сопровождаются экзантемами – сыпью – все же она может проявляться и при хронических инфекциях, и при неинфекционных заболеваниях кожи. При этом в случаях с разными инфекциями экзантемы проявляются по-разному: при одних (корь, ветрянка, скарлатина и т.д.) они присутствуют обязательно и выражено, при других (краснуха, мононуклеоз и др.) – проявляются не всегда.
Гнойничковые поражения кожного покрова у детей, или пиодермии, являются очень частым явлением в детской дерматологии. Почти все они вызываются стафилококками и стрептококками, сопутствующими жизнедеятельности детей практически повсюду – в воздухе, домашней пыли, речной воде, песочнице, на одежде и коже. Достаточно небольшого повреждения кожи – ссадины, царапины, микротравмы, трещины – и бактерии без труда проникают внутрь эпидермиса. Если у ребенка сильный иммунитет, то, вероятно, ничего не произойдет, но при гиповитаминозе, переохлаждении, переутомлении, нарушениях функционирования сальных и потовых желез, эндокринной системы следует ожидать тех или иных проявлений пиодермии, а именно:
- Фолликулита , гнойничкового воспаления волосяной воронки или всего фолликула;
- Фурункулеза , локального гнойно-некротического воспаления волосяного фолликула и окружающей ткани, которое может приобрести хронический характер;
- Карбункулеза , багрово-красного, горячего при прикосновении, гнойно-некротического воспаления целой группы волосяных фолликулов, с расположением в коже и подкожной клетчатке, имеющего несколько гнойно-некротических стержней;
- Гидраденита , гнойного воспаления потовых желез, часто в подмышечных впадинах;
- Импетиго , поверхностных, легко вскрывающихся пузырьково-гнойничковых высыпаний с воспалительным венчиком, локализованных преимущественно на лице и открытых участках конечностей;
- Сухой стрептодермии , поверхностных розоватых шелушащихся округлых пятен, покрывающихся мелкопластинчатыми чешуйками, проявляющихся чаще всего на лице, но также на коже спины, ягодиц, рук и ног, и оставляющих после себя временную депигментацию кожи;
- Эктимы , глубокого язвенного воспаления кожи размером до нескольких сантиметров с возвышающимися краями и гнойным мягким дном, покрытым сухой коркой.
При лечении вышеизложенных кожных заболеваний у детей помимо специфической антибактериальной терапии почти всегда показаны процедуры УВЧ и УФО, а также лазеротерапия. Гнойничковые заболевания кожи делят на три основные группы: стафилодермии, стрептодермии и стрептостафилодермии – в зависимости от возбудителя, которые в свою очередь подразделяются на поверхностные и глубокие формы.
Поражения участков кожного покрова патогенными грибами классифицируются на основе рода и вида грибов, а также по локализации – например, принадлежности к таким придаткам кожи, как ногти и волосы, и по глубине и широте поражения кожных тканей и их ответной реакции на патогенные грибки. Таким образом, в детской дерматологии различают:
- Кератомикозы , где центральное место занимает отрубевидный, или разноцветный, лишай, который вызывается грибом Рityrosporum orbicularis. Изначально он локализуется в сально-волосяных фолликулах в форме желтовато-бурых точек, которые вначале сливаются и образуют сантиметровые четко очерченные пятна, а затем пятна повторяют этап роста точек и превращаются в крупные очаги поражения кожи: размером с ладонь;
- Дерматофитии , в виде микозов стоп (Trichophyton mentagrophytes, Trichophyton rubrum), эпидермофитии (Epidermophyton floccosum), микроспории (Microsporum canis, Microsporum ferrugineum), трихофитии (Trichophyton violaceum, Trichophyton tonsurans, Trichophyton mentagrophytes, Trichophyton verrucosum), фавусов (Trichophyton schonleinii);
- Кандидоз , вызывается дрожжеподобными грибками Саndida albicans, чем и обусловлено данное название заболевания кожи и слизистых оболочек, часто проявляется в виде стоматита, воспалений углов рта, отечности губ. При слабой иммунной системе у детей может развиться в хроническую генерализованную форму с проявлением в виде гранулем в разных частях тела;
- Глубокие микозы , в виде бластомикозов (Blastomyces dermatitidis, Clenosporella loboi), споротрихозов (Sporotrichum schenckii) и хромомикозов (Hormodendron) – в России встречаются достаточно редко, но с учетом открытости границ и любви соотечественников к путешествиям, эти виды микозов имеют тенденцию к учащению;
- Псевдомикозы , в виде эритразмы (Corynebacterium minutissum) или актиномикоза (Actinomyces israeli), возбудителями которых являются и не грибы, и не бактерии, а микроорганизмы, занимающие промежуточное положение между ними, детская кожа поражается ими крайне редко.
Лечение каждого вида микоза основывается на тщательной диагностике и сугубо индивидуально, но, само собой, требует применения специфических противогрибковых препаратов.
Хотя некоторые острые вирусные заболевания, вызывающие кожные высыпания у детей, были рассмотрены выше, здесь кратко остановимся на некоторых наиболее частых проявлениях вирусов семейства Herpesviridae, то есть герпеса, разумеется, за исключением тех из них, которые не вызывают поражения центральной нервной системы:
- Простой герпес , вызывающий пузырьковые образования на слизистой и коже в области рта и носа, относится к первому из восьми типов герпеса (Herpes simplex virus 1, или HSV-1), хотя иногда поражения могут вызываться вирусом второго типа (HSV-2). Его рецидивирующая форма, называемая герпетиформной экземой Капоши, встречается у детей, больных атопическим дерматитом или экземой, и проявляется повышением температуры до 39-40 o С и высыпанием пузырьков в пораженных местах кожи;
- Бородавки , которые подразделяются на обычные, или вульгарные, подошвенные, плоские и остроконечные. Они вызываются вирусом папилломы человека (Human Papillomavirus, или HPV), у детей встречаются плоские (HPV-3), обычные (HPV-2,3) и реже – подошвенные бородавки (HPV-1,2,4). Заболевание передается прямым кожным контактом при наличии микротравм кожи, но только при сниженном клеточном иммунитете.
Иногда иммунитет справляется с этим вирусом самостоятельно и бородавки проходят, как и появились, иногда – требуется соответствующее квалифицированное лечение у дерматолога. В любом случае: заговорами у бабок и колдунов, прикладыванием жаб и лягушек этот вирус не вылечить. В ряде случаев может потребоваться комплексное длительное лечение или даже хирургическое вмешательство.
Поражения кожи неинфекционного происхождения у детей
В группе детских кожных заболеваний неинфекционного происхождения мы также выделим несколько разделов, это
- Поражения кожи паразитарного характера, вызываемые насекомыми и другими паразитами;
- Аллергодерматозы у детей на фоне пищевой, медикаментозной и другой непереносимости, сывороточной болезни, интоксикации, а также аллергия неустановленного происхождения;
- Кожные высыпания у детей на фоне изменений нервной системы;
- Болезни сальных и потовых желез у детей;
- Гипо- и гипервитаминозы;
- Поражения соединительной ткани у детей в результате системных заболеваний (дерматомиозита ювенального, красной волчанки, склеродермии линейной и др.);
- Наследственные заболевания кожи у детей (ихтиоз, кератодермия, буллезный эпидермолиз, болезнь Реклингхаузена).
Итак, рассмотрим заболевания избирательно и иллюстративно.
Поражения кожи детей паразитарного характера
Наиболее распространенные детские паразитарные заболевания кожного покрова вызываются вшами и клещами. Риск заболеваемости ими значительно повышается после поступления детей в детские дошкольные заведения, школы, спортивные секции, детские лагеря и другие, регулярно действующие крупные социальные группы.
Приведем некоторые заболевания в порядке частоты заболеваемости:
Лечение указанных видов поражений кожи паразитарного специфично и значительно разнится как по срокам, так и по характеру применения тех или иных лекарственных средств.
Аллергодерматозы различной природы встречаются в нашем обществе все чаще и чаще, этому способствует множество причин, среди которых:
- наследственность,
- инфекционные заболевания,
- патологически стерильные условия быта или разведение грязи и сырости в квартире,
- неправильное питание с множеством искусственных добавок,
- регулярный контакт с различными химическими соединениями: бытовой химией, косметикой, парфюмерией, выхлопными газами и пр.,
- постоянный радио- и электромагнитный фон: сотовые телефоны, бытовая электроника, высоковольтные линии и пр.,
- заболевания желудочно-кишечного тракта, печени, эндокринной, иммунной и нервной систем.
Приведем несколько наиболее распространенных причин возникновения аллергической сыпи у детей:
- Контактный дерматит , бывает химической (например, соприкосновение с бытовой химией), физической (перепады температур, механическое и лучевое воздействие и пр.) и биологической природы (фотодерматит, когда аллергены активируются под воздействием солнечного света). Если контакт с раздражителями не повторяется регулярно, то такие дерматиты либо проходят самостоятельно, либо после применения местных лекарственных средств;
- Атопический дерматит (АД) , сегодня проявление симптомов этого заболевания в возрастной период до 7 лет составляет 80%, конечно, это не означает, что 4 из 5 детей больны им в хронической форме. Наследственность играет в этом заболевании решающую роль: при обоюдном здоровье родителей – риск болезни ребенка составляет 20%, если этим заболеванием страдает один из родителей – до 50%, если оба – до 80%. В дерматологии выделяется три фазы развития заболевания: младенческая – до 3 лет, детская – до 7 лет, взрослая – от 8 лет. Клиническая картина в этих возрастных категориях несколько отличается, однако постоянным симптомом является приступообразный зуд. Лечение АД очень длительное;
- Токсидермия , ее отличием от контактного дерматита заключается в получении раздражителя не через кожу, а посредством вдоха, через желудочно-кишечный тракт или путем введения лекарственных средств. Лечение основано на удалении раздражителя из организма.
- Крапивница , характеризуется высыпанием зудящих и жгущих волдырей на поверхности кожи или слизистой оболочке, ее причинами могут выступать природные раздражители (растения, насекомые), а так же холод или солнечный свет, пищевые продукты или лекарства. Лечение направлено в первую очередь на устранение антигена.
- Синдром Лайелла , тяжелое токсическое заболевание с кожной аллергической реакцией на лекарственные препараты: на сульфаниламиды и антибиотики (преимущественно), противосудорожные, противовоспалительные и противотуберкулезные средства. Выражается образованием обширных пузырей, эрозий на коже и слизистых оболочках, в отслойке и некрозе эпидермиса. Лечится исключительно стационарно.
- Экзема , хроническое рецидивирующее заболевание сопровождающееся зудом, жжением, сыпью, причинами которого могут быть как разнообразные внешние, так и внутренние факторы. В развитии экземы ключевую роль играет генетическая расположенность к аллергии.
Неинфекционным заболеваниям кожи, как правило, характерно несколько разных причин возникновения, но в данной группе превалирует нейрогенная природа болезней.
Болезни сальных и потовых желез у детей
Среди заболеваний придатков кожи, к которым относятся сальные железы, волосы и ногти, особо следует выделить четыре:
- Себорея , или расстройство салообразования, которое заключается в изменении химического состава кожного сала и сопровождается усиленной или пониженной функцией сальных желез, обычно проявляется в период полового созревания, а так же при неправильном питании, гигиене, различных заболеваниях. При сухой себорее ее возбудителем может являться Pityrosporum ovale;
- Угри обыкновенные , или акне, чаще всего являются логическим развитием себореи и имеют хронический гнойно-воспалительный характер воспаления сальных желез. Механизм их возникновения заключается в закупорке протоков сальных желез в результате чего застоявшееся сало начинает разлагаться и питать различные, преимущественно кокковые бактерии, образуя багрово-синюшные узлы с черными точками. Несвоевременное лечение приводит после самопроизвольного вскрытия угрей к образованию рубцов;
- Потница , возникает при гиперфункции потовых желез, перегревании или при неправильной гигиене и проявляется в высыпании розово-красных миллиметровых узелков и пятен на шее, вверху грудной клетки, внизу живота и в естественных кожных складках. В целом, безобидное заболевание, вылечиваемое устранением дефектов гигиены при помощи марганцовки, талька с цинком, настоев лечебных трав, но при затяжном характере может служить благоприятной основой для стафилококковых и стрептококковых инфекций.
- Гипергидроз , в отличие от потницы не выражается высыпаниями и возникает на фоне эмоциональных нагрузок, системных заболеваний (туберкулез, ревматизм и т.д.), плоскостопия и пр., и обычно проявляется в виде ладонно-подошвенного и гипергидроза крупных складок. Один из методов лечения состоит в поочередном принятии горячих и холодных ванночек с отварами из буквицы лекарственной, листьев грецкого ореха, шалфея, череды, ромашки и дубовой коры, а также в присыпании пудрой с оксидом цинка, уротропином, тальком, жжеными квасцами и лимонной эссенцией.

Читайте также:


