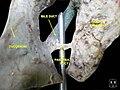
Вирусный проток поджелудочной железы
Хронический панкреатит (ХП) является хроническим воспалительным процессом, который вызывает прогрессирующие, необратимые изменения в паренхиме (атрофия, фиброз) и постепенное развитие экзокринной и эндокринной недостаточности поджелудочной железы. Патогенез полностью не выяснен; вероятно, является результатом рецидивирующего ОП, а позже фиброза. Причины (по системе TIGAR-O ):
1) токсично-метаболические ( Т ) — алкоголь (до 85 % случаев), курение, гиперкальциемия (гиперпаратиреоз), гиперлипидемия (редкая и сомнительная причина), хроническая почечная недостаточность, лекарственные средства (напр., злоупотребление фенацетина [в РФ не зарегистрирован]), токсины;
2) идиопатические ( I );
3) генетические ( G ) — мутации гена: катионного трипсиногена (ген PRSS1), CFTR (муковисцидоз), ингибитора сериновых протеаз (SPINK-1), дефицит α 1 -антитрипсина;
5) рецидивирующий ( R ) и тяжелый ОП — перенесенный некротический, тяжелый ОП, рецидивирующий ОП, заболевания сосудов или ишемия, постлучевые;
6) обструктивные ( O ) — разделенная поджелудочная железа, дисфункция сфинктера Одди, окклюзия Вирсунгова протока поджелудочной железы ( опухоль, спайки, киста), посттравматические повреждения протока поджелудочной железы, дивертикул двенадцатиперстной кишки, озная трансформация двенадцатиперстной кишки.
КЛИНИЧЕСКАЯ КАРТИНА И ЕСТЕСТВЕННОЕ ТЕЧЕНИЕ наверх
Рецидивирующее течение. В клинической картине ХП преобладает болевой синдром в животе опоясывающего характера (редко без боли, чаще безболезненно при аутоиммунном воспалении), а позже — симптомы экзо- и эндокринной недостаточности поджелудочной железы.
1. Боль: локализирована в эпигастрии, может иррадиировать в спину, появляется после приема пищи и часто после употребления алкоголя, длится от нескольких часов до нескольких дней (обычно 2. Симптомы экзокринной недостаточности поджелудочной железы: вздутие живота, ощущение полноты в эпигастрии, иногда рвота, не приносящая облегчение, хроническая диарея (обычно гиперосмолярная, в результате снижения уровня секреции липазы, амилазы и трипсина поджелудочной железы). Приём пищи провоцирует усиление симптоматики, поэтому пациенты часто ограничивают потребление пищи. Это, вместе с сопутствующими нарушениями пищеварения и потерей аппетита (к которой предрасполагает алкоголизм), способствует потере веса, недоеданию и даже истощению.
3. Симптомы эндокринной недостаточности поджелудочной железы: при длительном ХП нарушение толерантности к глюкозе или сахарный диабет; при сахарном диабете склонность к гипогликемии вследствие инсулинотерапии и дефицита глюкагона; редко кетоацидоз.
4. Объективные симптомы: болезненность при пальпации в верхней части живота (особенно в периоды обострений); возможно уплотнение в околопупочной области (напр. псевдокиста), желтуха (обычно незначительная, периодически рецидивирующая, проявляется в случае отека головки поджелудочной железы или сужения дистальной части общего желчного протока, вызванного сдавлением, создаваемым увеличенной или содержащей фиброзы головкой поджелудочной железы, а также псевдокистами).
Дополнительные методы исследования
1. Лабораторные методы исследования: активность амилазы и липазы может быть немного увеличена, но обычно, находится в норме.
2. Визуализ ирующие исследования :
1) достоверные симптомы (морфологические изменения, безусловно подтверждающие диагноз ХП) — неравномерное (при кальцифицирующем ХП) или равномерное (при обструктивном ХП) расширение панкреатического протока >3 мм (УЗИ); расширение вторичных протоков (чаще всего, при ЭРХПГ, МРХПГ); иногда при РГ брюшной полости, выполненой по другим показаниям конкременты в протоках поджелудочной железы;
2) сомнительные симптомы (часто сопровождают ХП, но могут проявляться при других заболеваниях поджелудочной железы) — увеличение всей поджелудочной железы (как при ОП), фиброз паренхимы поджелудочной железы; псевдокисты; очаги некроза поджелудочной железы; абсцессы поджелудочной железы; тромбоз воротной вены; атрофия (уменьшение размеров) поджелудочной железы. УЗИ , а дальше КТ являются исследованиями выбора — позволяют оценить паренхиму поджелудочной железы (размер, кальцинаты), оценить проток поджелудочной железы (ширина, проходимость) и обнаружить кисты. Выявление достоверных изменений не нуждается в верификации другими методами. ЭУС, МРХПГ (предпочтительно после введения секретина в/в), при необходимости ЭРХПГ — исследование с высокой чувствительностью и специфичностью, но с более высоким риском осложнений и выполняется в случае клинических сомнений.
3. Функциональные исследования: показаны, когда не удается установить диагноз ХП на основании визуализирующих исследований:
1) секретин-холецистокининовый тест — самый чувствительный, но из-за больших затрат и трудоёмкости очень редко выполняется в повседневной клинической практике; за нижний предел достаточной экзокринной функции поджелудочной железы принимаются значения — 20 ммоль HCO 3 – /ч, 60 ЕД трипсина/ч, 130000 ЕД липазы/ч, 24000 ЕД амилазы/ч;
2) концентрация эластазы-1 в кале — 100–200 мкг/г кала при легкой или умеренной экзокринной недостаточности, 1. Этиотропное лечение: возможно только при аутоиммунном панкреатите →разд. 5.2.1.
2. Симптоматическое лечение: обезболивание, пополнение дефицита ферментов поджелудочной железы, коррекция нарушений метаболизма углеводов, профилактика недоедания, лечение осложнений.
3. Лечение обострений: часто необходимым является алгоритм действий как при ОП.
1. Общие рекомендации:
1) запрет употребления алкоголя ;
2) отказ от курения ;
3) высококалорийная (2500–3000 ккал/сут) и белковая диета — потребление жиров должно быть скорректировано в соответствии с индивидуальной переносимостью больного, получающего соответствующую ферментативную заместительную терапию. Если, несмотря на заместительную терапию, сохраняется тяжелая жировая диарея, → рекомендуйте снижение потребления жиров (60–70 г/сут) и 5–6 разовое дробное питание в день. Если это не приносит ожидаемых результатов → попробуйте применить комплекс среднецепочечных триглицеридов (СЦТ) и биологически активные добавки с ненасыщенными жирными кислотами. Больные, с проводимой заместительной ферментной терапией, должны избегать продуктов с высоким содержанием клетчатки, которая может ингибировать активность экзогенных панкреатических ферментов.
2. Лечение боли: постепенно внедряйте методы — общие рекомендации (→см. выше) → препараты ферментов поджелудочной железы → болеутоляющие средства → инвазивные методы (→см. ниже). При изменении текущего характера боли и появлении постоянного недомогания → исключите другие причины болей в животе.
1) Препараты ферментов поджелудочной железы (→см. ниже) могут уменьшить стимуляцию поджелудочной железы и утолить боль.
2) Ненаркотические анальгетики ( парацетамол, НПВП ) и спазмолитики ; в устойчивых случаях болей — опиоидные анальгетики (осторожно, особенно у алкоголиков, из-за риска возникновения зависимости); полезными могут быть коанальгетики →разд. 22.1.
3) Эндоскопическое лечение — сфинктеротомия большого (и возм. маленького) дуоденального сосочка, введение стентов в поджелудочный проток, расширение сужений поджелудочного протока, удаление конкрементов, лечение псевдокист, лечение сужения общего желчного протока.
4) Хирургическое лечение — показано в случае хронической, непрерывной боли, не поддающейся консервативному и эндоскопическому лечению. Блокада солнечного сплетения под контролем КТ или ЭУС или двустороннее сечение висцеральных нервов во время торакоскопии даёт удовлетворительные результаты у некоторых больных, но боль часто рецидивирует.
3. Лечение экзокринной недостаточности поджелудочной железы
1) Заместительная терапия ферментами поджелудочной железы — показана в случае прогрессирующей потери массы тела или стеатореи. Улучшает пищеварение и всасывание питательных веществ, уменьшает боль и помогает контролировать сахарный диабет. Лучшим клиническим параметром для оценки эффективности лечения является вес тела пациента. Наиболее важным является применение липазы ≥25000–50000 ЕД во время или сразу после еды, а также 25000 ЕД при перекусках между главными приемами пищи. Рекомендуется использование препаратов, содержащих энзимы (липаза, амилаза, трипсин), освобождающих содержимое в двенадцатиперстной кишке. Эффективность поджелудочной ферментной терапии можно увеличить с помощью препаратов, ингибирующих секрецию соляной кислоты — ингибиторы протонного насоса или Н 2 -блокаторы (препараты и дозировка →разд. 4.6), которые снижают инактивацию ферментов в кислой среде (иногда также в двенадцатиперстной кишке).
2) Пополнение дефицита жирорастворимых витаминов (особенно A и D) при стеаторее.
4. Лечение эндокринной недостаточности поджелудочной железы:
1) диета свойственная больным диабетом, в основном без калорийных ограничений;
2) в случае неэффективности одной диеты → пероральные гипогликемические препараты. Инсулинотерапию применяйте осторожно из-за небольшой потребности экзогенного инсулина и склонности к гипогликемии; обычно схема из 2 инъекций, иногда более интенсивная, если диабет контролируется недостаточно.
Осложнения ХП появляются в разное время от начала заболевания и в большинстве случаев требуют эндоскопического или хирургического лечения.
1. Псевдокисты поджелудочной железы →разд. 5.3; у 20–40 % больных.
2. Сужение или непроходимость общего желчного протока: у 5–10 % больных; характерно появление боли после приёма пищи и наличие холестатического повреждения печени (повышена активность маркеров холестаза с прямой гипербилирубинемией); в случае сужения двенадцатиперстной кишки преждевременное ощущение сытости.
3. Панкреатический асцит: следствие разрыва протока поджелудочной железы с образованием свища в брюшную или в плевральную полости или разрыва псевдокисты в брюшную полость. Характерна высокая активность амилазы (>1000 ЕД/л) в асцитической жидкости.
4. Тромбоз селезёночной вены: у 2–4 % больных; вторично появляются изолированная портальная гипертензия и варикозное расширение вен желудка, с вероятностью кровотечения из верхнего отдела желудочно-кишечного тракта.
5. Псевдоаневризмы сосудов, находящихся вблизи поджелудочной железы (напр. селезёночной, гастродуоденальной, панкреатодуоденальной артерии): редко.
6. Рак поджелудочной железы →разд. 5.4; у 4 % больных с ХП; при наследственном ХП даже у 44 % больных в возрасте до 70 лет (у больных с наследственным ХП рекомендуется проведение онкологическое наблюдение).
| проток поджелудочной железы | |
|---|---|
 |
Проток поджелудочной железы , или протоки вирсунгового (кроме того , главным панкреатический проток из - за существования вспомогательного протока поджелудочной железы), представляет собой канал , соединяющий поджелудочную железу с общим желчным протоком для подачи сока поджелудочной железы , поступающий из экзокринной поджелудочной железы , который помогает в пищеварение . Панкреатический проток присоединяется к общему желчному протоку непосредственно перед ампулой Vater , после чего обоего протоков перфорировать медиальную сторону второй части двенадцатиперстной кишки у большого сосочка двенадцатиперстной кишки . Есть много анатомических вариантов сообщались, но они довольно редки.
Проток вирсунговой назван в честь его первооткрывателя, немецкого анатома Иоганн Георг вирсунговой (1589-1643).
содержание
Дополнительный проток поджелудочной железы

Формирование вспомогательного протока поджелудочной железы
Клиническое значение
Сжатие, обструкция или воспаление поджелудочной железы может привести к острому панкреатиту . Наиболее распространенной причиной обструкции является наличие желчных камней в общий желчный проток , состояние называется холедохолитиаз . Закупорка также может быть связано с двенадцатиперстной воспаления в болезни Крона . Желчнокаменной может получить подана в суженной дистальном конце ампулы Vater , где он блокирует поток как желчи и панкреатического сока в двенадцатиперстную кишку. Желчь резервного копирования в проток поджелудочной железы может инициировать панкреатит. Проток поджелудочной железы , как правило , рассматривается как аномально увеличенный , если быть более 3 мм в головке и 2 мм в теле или хвосте.
Поджелудочная протоковая карцинома является распространенной формой рака поджелудочной железы .
Дополнительные изображения

ЭРХПГ , показывающий проток поджелудочной железы и изображение дерева желчных протоков .

Аксессуар пищеварительной системы.
Внутри нисходящей части двенадцатиперстной кишки, показывая желчь сосочек.

Поджелудочная человеческого эмбриона пяти недель.

Поджелудочная человеческого эмбриона в конце шестой недели.
Панкреатический проток Глубокий dissection.Anterior вид.
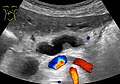
Ультразвук из дилатационной протока поджелудочной железы (в данном случае 9 мм) из - за рака поджелудочной железы .
Полости, обычно содержащие панкреатический секрет, находящиеся внутри или снаружи железы. Различают кисты истинные и псевдокисты.
1. Истинные кисты — имеют стенку, выстланную эпителием:
1) застойные кисты (ретенционные) — в результате расширения панкреатического протока в связи с непроходимостью (часто при ХП);
2) опухолевые кисты (≈50 % кист поджелудочной железы) — муцинозные кистозные опухоли (МКО; значительный риск злокачественного роста); серозные цистаденомы (СЦА; почти всегда — доброкачественные); интрадуктальные папиллярные муцинозные опухоли (ИПМО; риск трансформации в инвазивный рак зависит от подтипа: выше при ИПМО, происходящих из главного панкреатического протока, ниже при ИПМО из боковой ветви, а также при смешанных формах);
3) паразитарные кисты — образуются в результате инфицирования эхинококком, человеческой аскаридой и при шистосомозе;
4) дермоидные кисты (врожденные) и тератомы .
2. Поствоспалительные кисты (псевдокисты) — последствия ОП (→разд. 5.1).
КЛИНИЧЕСКАЯ КАРТИНА И ЕСТЕСТВЕННОЕ тЕЧЕНИЕ наверх
В случае наличия поствоспалительных кист в анамнезе ОП или ХП (или факторы риска появления), травма. Симптомы: ощущение дискомфорта в брюшной полости, умеренная, временами острая боль, иногда тошнота, рвота, слабость, потеря аппетита, прогрессирующая потеря веса, лихорадка. В верхней или средней части живота может пальпироваться напряжение. Первые симптомы могут быть результатом осложнения →ниже. Небольшие кисты обычно бессимптомны. В течение 6–12 нед. от приступа ОП до 80 % поствоспалительных жидкостных скоплений рассасываются сами по себе; вероятность рассасывания снижается в случае нескольких скоплений, больших (≥4 см), расположенных в хвосте поджелудочной железы, имеющих толстую стенку, соединенных с протоком поджелудочной железы, увеличивающихся во время наблюдения, с сопутствующим сужением проксимального отдела протока поджелудочной железы, или являющихся результатом билиарного или послеоперационного ОП и алкогольного ХП.
Алгоритм диагностической тактики →рис. 5.3-1.
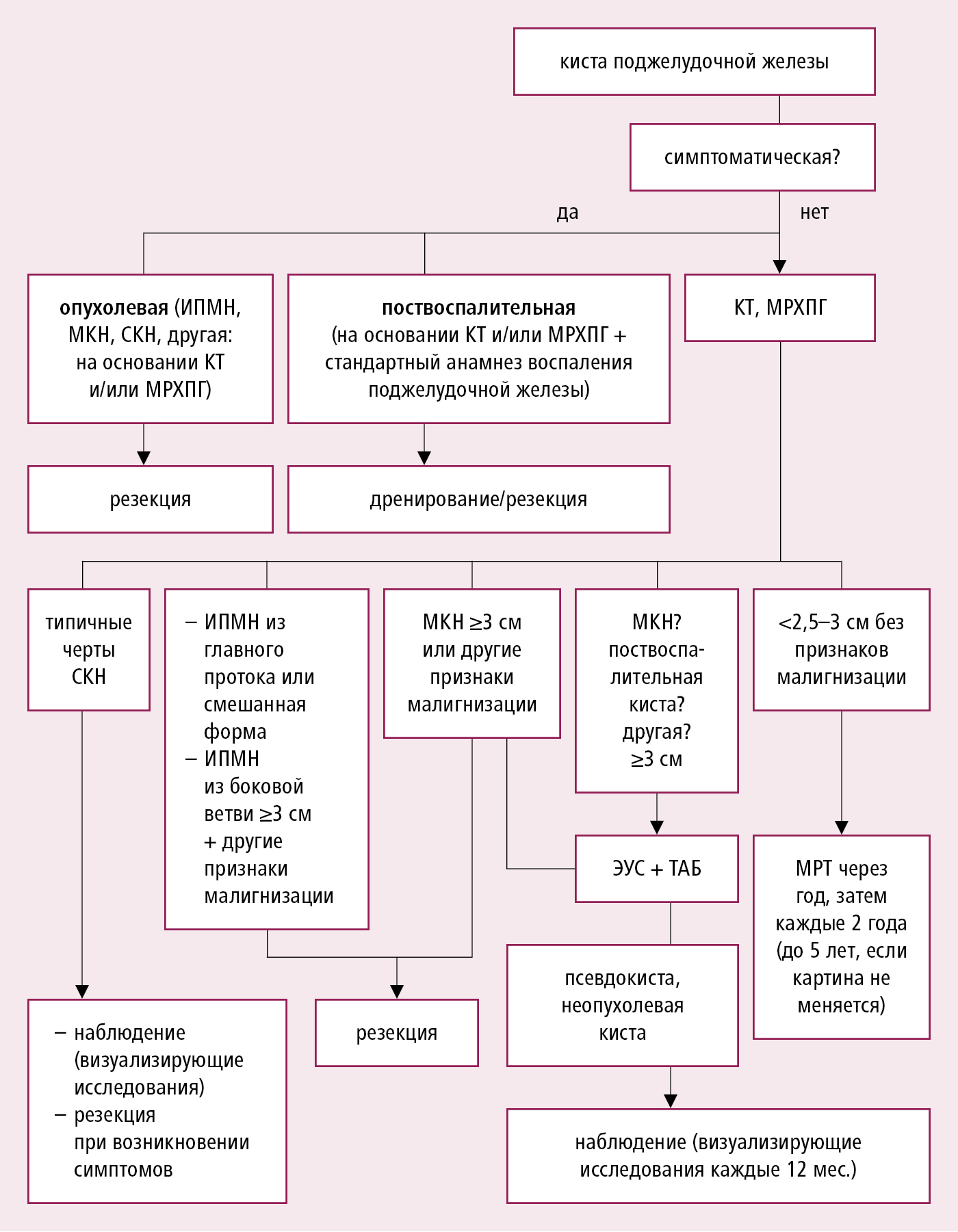
Рисунок 5.3-1. Алгоритм диагностической тактики при кистах поджелудочной железы
Дополнительные методы исследования
1. Лабораторные методы исследования: при поствоспалительных кистах (часто только периодически) повышение активности α-амилазы в сыворотке крови и моче, а также активности липазы в сыворотке крови, лейкоцитоз и повышение концентрации СРБ в сыворотке крови; повышение активности ЩФ и гипербилирубинемия в случае компрессии на внепеченочные желчные протоки.
2. Визуализ ирующие исследования: УЗИ и ЭУС — ограниченное жидкостное скопление, обычно содержащее гиперэхогенные структуры в просвете; наличие солидных структур в просвете кисты может свидетельствовать о злокачественной опухоли. ЭУС является методикой с наиболее подробной оценкой малых изменений в головке поджелудочной железы; позволяет тщательно оценить структуру кисты, а также пунктировать ее с целью получения содержимого для исследования. КТ — визуализирует гладкостенный, круглый гиподенсивный очаг низкой однородной жидкостной плотности; определяет точное расположение кисты, но не позволяет отличить ретенционную кисту от псевдокисты. МРХПГ — лучший метод для исследования сообщения кисты с протоком поджелудочной железы. ЭРХПГ — выполняют, если планируется эндоскопическое лечение (напр., имплантация стента в проток поджелудочной железы). Селективная висцеральная ангиография — в случае подозрения псевдоаневризмы, позволяет выполнить эмболизацию.
3. Исследование жидкости из кисты: жидкость может быть прозрачной, светлой, желтой или коричневой, в ней часто определяется высокая активность α-амилазы и липазы, значительно превышающая показатели в сыворотке крови; микробиологическое исследование; в случае подозрения на опухолевую кисту → CEA, окраска на наличие слизи, цитологическое исследование.
Прежде всего, опухолевые кисты →табл. 5.3-1. Определение вероятного типа кисты (чаще всего, основываясь на результатах визуализирующих исследований, в т. ч. ЭУС) и, тем самым, риска малигнизации, имеет ключевое значение для выбора алгоритма лечения. О злокачественном характере МКО и ИПМО свидетельствуют: толстые стенки кисты и узлы в их толще, диаметр кисты ≥3 см и плотные структуры (включения) в просвете кисты. При ИПМО, о высоком риске малигнизации свидетельствует расширение главного панкреатического протока >10 мм. При наличии ≥2 признаков высокого риска малигнизации следует выполнить ЭУС с ТАБ. Заключительная диагностика обычно возможна только на основании гистологическогог исследования удаленной кисты.
Ретроградная холангиопанкреатография ( РХПГ ) - это метод, комбинирующий эндоскопию с одновременным рентгеноскопическим обследованием. Даннуя методику применяют при подозрении на холедохолитиаз, для выяснения характера механической желтухи и для изучения анатомии протоков перед операцией. Так как РХПГ это инвазивная процедура показания к ней должны быть строго аргументированы.
Ретроградная холангиопанкреатография была впервые выполнена в 1968 году. В настоящее время различные виды терапевтической РХПГ проводятся во многих клиниках. Однако, как уже было сказано показания должны быть не оспоримы, так как выполнение данного вмешательства может быть связанно с развитием тяжелых осложнений и даже приводить к летальному исходу (Процент осложнений варьирует от 4,0 % до 4,95 % а в группе эндоскопической папилосфинктеротомии (ПСТ) достигает 9,8 %).
Предложено несколько методик направленных на снижения числа случаев развития осложнений, таких как панкреатит, после РХПГ. В основном, это конечно технические моменты: избегать повторных канюляций панкреатического протока с или без введения контраста, использовать смешанный ток с преобладанием резки при выполнении ПСТ, при проведении предварительной ПСТ проводить рассечение не от устья БДС и фармакотерапия.
Эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ) - это инструментальный метод обследования желчных протоков и протока поджелудочной железы с использованием последних достижений эндоскопической и рентгеновской техники. Этот метод позволяет выявлять различные заболевания поджелудочной железы (острое или хроническое воспаление, опухоль, киста), а также изменения желчных протоков и желчного пузыря (камни, сужения протоков, опухоли).
Это исследование отличается от всех других диагностических методов исследования большой информативностью и достоверностью, а также возможностью выполнения целого ряда лечебных вмешательств.
ЭРХПГ выполняется только в условиях стационара. Перед таким исследованием всегда делается успокоительный укол. После местной анестезии рта и глотки специальный оптический прибор (дуоденофиброскоп) проводится через рот, пищевод и желудок в двенадцатиперстную кишку к тому месту, где общий желчный проток и проток поджелудочной железы, соединяясь между собой (дуоденальный сосочек), устье которого открывается в просвет двенадцатиперстной кишки. С помощью специальной трубки, которая проводится через канал эндоскопа устье сосочка в желчные протоки и в проток поджелудочной железы вводится рентгеноконтрастное вещество. Затем с помощью рентгеновской аппаратуры специалист получает изображение протоковой системы. При обнаружении какой либо патологии, сужения протока или камней в нем проводится эндоскопическая операция, которая направлена на устранение препятствия и нормальной проходимости желчных протоков. С этой целью с помощью различных специальных инструментов, проведенных через канал эндоскопа, проводится разрез выходной части протока, через который извлекаются камни.
Эндоскопическая ретроградная холангиопанкреатография является одним из важнейших современных методов диагностики заболеваний панкреатобилиарной зоны.
Эндоскопическая ретроградная холангиопанкреатография в Новороссийске
Эндоскопическая ретроградная холангиопанкреатография (РХПГ) представляет собой один из методов инструментальной диагностики, в Израиле она часто используется для диагностики заболеваний желудочно-кишечного тракта. В рамках РХПГ можно обнаружить нарушения проходимости (частичные и полные обструкции) желчных и панкреатических протоков, наличие камней, опухолей и других патологических состояний. В медицинском центре Меир РХПГ выполняют не только с диагностическими, но и с лечебными целями. В ходе процедуры можно восстановить проходимость протоков, например, произвести извлечение камней или имплантировать поддерживающий стент.
Показания к холангиопанкреатографии
- Желтуха или хроническая боль в животе неясной этиологии
- Подозрение на наличие камней в желчном пузыре или желчевыводящих путях
- Заболевания печени, поджелудочной железы, желчевыводящих путей
- Непроходимость или воспаление желчных протоков, развившиеся вследствие желчекаменной болезни
- Панкреатит
- Выполнение биопсии или стентирования
- Выполнение манометрии — измерения давления в протоке желчного пузыря и в общем желчном протоке
Подготовка к эндоскопической ретроградной холангиопанкреатографии
Если вам предстоит процедура РХПГ, пожалуйста, следуйте нижеприведенным рекомендациям:
- Последний прием пищи разрешен за 8 часов до процедуры. После этого воздерживайтесь от еды и по возможности от питья. Если вам на регулярной основе назначены препараты от гипертонии или других сердечно-сосудистых заболеваний, не позднее, чем за три часа до РХПГ, вы можете принять необходимое лекарство и запить его глотком воды. После этого питье жидкости категорически запрещено.
- Прием лекарств, понижающих свертываемость крови (кумадина, синтрома), нужно прекратить за неделю до даты РХПГ. Прием аспирина можно продолжать без ограничений. Обсудите этот вопрос со своим лечащим врачом.
- Процедура сопровождается применением седативных средств, вызывающих кратковременное помутнение сознания. Поэтому желательно прибыть в медицинский центр с сопровождающим и не управлять в этот день автомобилем.
- Пациенты, получающие инсулин, не должны выполнять обычную утреннюю инъекцию. Шприц с инсулином необходимо принести с собой.
- Приходите на процедуру в удобной одежде и без ювелирных украшений.
- Перед процедурой необходимо опорожнить мочевой пузырь, снять зубные протезы и контактные линзы.
Процедура РХПГ
ЭХО специализируется на выполнении диагностических и лечебных холангиопанкреатографий с применением современного оборудования — тонких гибких эндоскопов, содержащих оптоволокно. Эндоскоп оснащен миниатюрной видеокамерой, транслирующей изображение в высоком разрешении на монитор, установленный в процедурной комнате. Также при помощи эндоскопа в пищеварительный тракт пациента можно ввести специальные инструменты для выполнения необходимых манипуляций.
Продолжительность процедуры составляет от 30 до 60 мин. После ее окончания пациенту потребуется наблюдение медицинского персонала в течение 1-2 часов. Если в ходе РХПГ выполнялись лечебные манипуляции, пациента могут попросить остаться в клинике до следующего утра.
Чтобы облегчить прохождение эндоскопа через ротовую полость и глотку, используют местный анестетик. Перед началом процедуры пациенту внутривенно вводят седативные и обезболивающие препараты. В целом процедура безболезненна и сопровождается незначительным дискомфортом. Диаметр эндоскопа невелик и не превышает величины пищевого комка, который человек проглатывает во время еды.
Врач осторожно проводит эндоскоп через пищевод и желудок, осматривая их внутреннюю поверхность, и достигает двенадцатиперстной кишки, в которую открываются общий желчный и панкреатический проток. В полость двенадцатиперстной кишки вводят немного воздуха, а в протоки желчного пузыря и поджелудочной железы — контрастное вещество. Затем выполняют серию рентгеновских снимков. В ходе процедуры положение пациента могут изменять: переворачивать его на бок или на живот. Это необходимо для визуализации анатомических структур в процессе рентгенографии.
Через канал в эндоскопе можно провести специальные миниатюрные инструменты, чтобы выполнить биопсию — взять на анализ образец ткани из подозрительного участка. С их помощью в ряде случаев можно удалить камень, препятствующий оттоку желчи, или имплантировать стент. Стент представляет собой металлическую или пластиковую трубочку. Он поддерживает стенки желчного или панкреатического протока, препятствуя его обструкции (непроходимости). Одним из показаний к стентированию является наличие опухоли, блокирующей просвет протока или область Фатерова соска — места впадения протоков в двенадцатиперстную кишку.
После завершения процедуры эндоскоп осторожно извлекают.
Восстановительный период
Примерно через час после РХПГ можно начать пить. В первые сутки рекомендуется употреблять только жидкости и мягкую кашеобразную пищу.
Обратитесь в приемный покой клиники, если у вас возникает один из следующих симптомов:
- Температура выше 38 градусов
- Боль в животе
- Рвота со следами крови
- Ректальное кровотечение, кал черного цвета
Лигирование варикознорасширенных вен пищевода
Эндоскопический метод лечения и профилактики кровотечений из вен пищевода и желудка.
После проведения гастроскопа со специальной насадкой эндоскопическое лигирование начинают с области эзофагокардиального перехода, чуть выше зубчатой линии. Кольца накладывают по спирали, и сбрасывают после того, как выбранный венозный узел засасывают в цилиндр не менее чем на половину высоты.
За сеанс (в зависимости от выраженности варикозных вен) накладывают 6-10 лигатур.
Как правило, лигирование выполняется латексными кольцами. Роль эластичного кольца также может выполнять нейлоновая петля диаметром 11 и 13 мм, соответствующая размеру дистального колпачка.
Спустя неделю после процедуры выполняется контрольная эндоскопия, чтобы оценить результаты хирургического вмешательства.
При рецидиве кровотечения эндоскопическое лигирование необходимо повторить.
Эндоскопическое лигирование расширенных вен пищевода
В настоящее время имеет место выраженный рост числа заболеваний печени, в частности поражение печени при хроническом вирусном гепатите и злоупотреблении алкоголем и гепатотоксичными лекарственными препаратами, что в течение определенного времени приводит к развитию цирроза печени.
Одним из наиболее часто встречающихся и наиболее грозных осложнений хронического гепатита и цирроза печени является формирование варикозно расширенных вен пищевода и желудка, вследствие нарушения оттока крови через печень, которые в 50% случаев сопровождаются тяжелыми массивными кровотечениями. Смертность, без оказания экстренной помощи, при первом эпизоде кровотечения составляет 30-40%, а при повторном кровотечении 70%.
Фиброгастроскопия должна выполнятся всем больным с циррозом печени различного происхождения, а также больным с хроническим вирусным гепатитом, т.к. зачастую развитие варикозно расширенных вен происходит еще до развития цирротической стадии хронического гепатита.
Оперативное лечение варикозно расширенных вен пищевода
Существует большое количество сложных хирургических операций, направленных на ликвидацию варикозно расширенных вен, которые плохо переносятся больными с печеночной недостаточностью, являются травматичными и сопровождаются высокой послеоперационной летальностью.
Поэтому в настоящее время эндоскопия заняла ключевое место в диагностике и лечении варикозно расширенных вен пищевода и желудка.Чаще всего проводится эндоскопическое лигирование расширенных вен пищевода.
Эндоскопическое лигирование расширенных вен пищевода
Эндоскопическое лигирование расширенных вен пищевода заключается в перевязки варикозных узлов с помощью небольших эластических колец. В нижнюю часть пищевода вводят обычный гастроскоп с торцовым обзором и под его контролем проводят дополнительный зонд. Затем гастроскоп извлекают и фиксируют к его концу лигирующее устройство. После этого гастроскоп вновь вводят в дистальный отдел пищевода, выявляют варикозно-расширенную вену и аспирируют её в просвет лигирующего устройства. Затем, нажимая на присоединённый к нему проволочный рычаг, на вену надевают эластичное кольцо. Процесс повторяют, пока не будут лигированы все варикозно-расширенные вены. На каж¬дую из них накладывают от 1 до 3 колец.
Эндоскопическое лигирование расширенных вен пищевода даёт меньше осложнений, чем склеротерапия, хотя для лигирования варикозно-расширенных вен и требуется больше сеансов. Наиболее частое осложнение — преходящая дисфагия; описано также развитие бактериемии. Дополнительный зонд может вызывать перфорацию пищевода. В местах наложения колец впоследствии могут развиться язвы. Кольца иногда соскальзывают, вызывая массивное кровотечение. Поэтому лигирование расширенных вен пищевода мы рекомендуем выполнять только в профильных медицинских учреждениях.
Лигирование варикозных узлов вен с помощью колец используется в экстренной хирургии для остановки случившегося кровотечения из узлов варикозно-расширенных вен пищевода. Однако выполнять операцию в условиях продолжающегося кровотечения значительно сложнее, и не достигается максимальная радикальность.
Поэтому всем пациентам с циррозом печени и хроническими вирусными гепатами мы рекомендуем своевременно проходить гастроскопию, чтобы, в случае необходимости, выполнить лигирование и провести профилактику развития кровотечения.
Читайте также: