Вирус папилломы человека у девственниц
ЖУРНАЛ "ПРАКТИКА ПЕДИАТРА"
С.М. Харит, руководитель отдела иммунопрофилактики ФГУ "НИИ детских инфекций" Росздрава, главный внештатный специалист по вакцинопрофилактике детей Комитета здравоохранения Санкт-Петербурга, профессор, д-р мед. наук
В начале XX века И.И. Мечников впервые предположил, что существует взаимосвязь некоторых соматических заболеваний, в том числе злокачественных опухолей, с микроорганизмами. На сегодняшний день известно, что вирусы гепатита В (в 73% случаев) и С (в 27%) ответственны за развитие рака печени, микроорганизм Helicobacter pylori в 55% - за злокачественные опухоли желудка, а вирус папилломы человека - за развитие рака половых органов.
В настоящее время насчитывают около 180 типов вирусов папилломы человека (ВПЧ), каждому из типов присвоен номер (например, ВПЧ 16). Каждый тип имеет специфическое сродство со строго определенной областью организма человека. Вирусы папилломы вызывают обыкновенные бородавки на руках, подошвенные бородавки на стопах, на гениталиях и вокруг ануса (остроконечные кондиломы), в гортани, а также злокачественные заболевания. По степени онкогенности выделяют вирусы низкой, средней и высокой степеней риска. ВПЧ низкой степени риска (неонкогенные) - 6, 11, 40, 42, 43, 44, 54, 60, 70, 72, 81, ВПЧ средней степени риска - 26, 31, 33, 35, 51, 52, ВПЧ высокой степени риска - 16, 18, 39, 45, 56, 59, 68, 73, 82. ВПЧ 16 (в 54%) и ВПЧ 18 (в 13%) ответственны за большинство случаев рака шейки матки (табл. 1).
Таблица 1. Клинические проявления инфекции и типы вирусов, их вызывающих
| Проявления | Генотипы вируса |
| Кожные бородавки (ладони, стопы) | 1-4, 7, 10, 26-28, 41, 48, 49, 57, 60, 63, 65 |
| Папилломы верхних дыхательных путей и глаз | HPV 2, 6, 11, 13, 16, 32 |
| Эрозии, слущивающаяся клеточная карцинома | HPV 5, 8, 9, 12, 14, 15, 17, 19, 20-25, 36, 38, 47, 50 |
| Аногенитальные кондиломы, опухоли | HPV 2, 6, 11, 16, 18, 30, 40-42, 44, 45, 54, 55, 61 |
| Аногенитальные карциномы, рак шейки матки, вульвы, пениса, анальной области, прямой кишки | HR HPV 16, 18, 26, 31, 33, 35, 39, 45, 51-53, 56, 58, 59, 66, 68, 73, 82 |
ПУТИ ИНФИЦИРОВАНИЯ
Заражение ВПЧ происходит различными путями: сексуальный контакт (при генитально-генитальном, мануально-генитальном и орально-генитальном контактах); у девственниц инфекция может быть следствием сексуального контакта без полового акта. Известно, что правильное применение презерватива может снизить риск инфицирования, но не защищает полностью. Применение оральных контрацептивов не защищает от инфицирования.
Другие пути передачи: от матери новорожденному (вертикальный путь); через предметы (нижнее белье, хирургические перчатки, инструменты для биопсии); но заражение ВПЧ через предметы пока достоверно не подтверждено.
Большинство инфицированных не знают о заражении. От момента инфицирования до момента появления клинических проявлений проходит от 3 недель до 2-10 лет, но весь "скрытый период" человек является источником инфекции.
КЛИНИКА ВПЧ у детей
Латентная инфекция (клинических проявлений нет). Кожные бородавки. Рецидивирующий папилломатоз гортани. Бородавки выявляются у 4-20% детей школьного возраста и составляют 71% всех кожных заболеваний этого возраста. Вирусы, вызывающие аногенитальные кондиломы у взрослых, могут инфицировать плод и новорожденного, что является причиной развития у детей тяжелого заболевания - папилломатоза гортани, вызывающего нарушение дыхания и требующего неоднократных оперативных вмешательств.
ВПЧ у мужчин
Латентная инфекция (клинических проявлений нет). Генитальные папилломы. Внутриклеточная злокачественная неоплазма анальной области и полового члена. Анальный рак. Рак полового члена. Рецидивирующий папилломатоз гортани.
ВПЧ у женщин
Латентная инфекция (клинических проявлений нет). Генитальные папилломы. Злокачественное перерождение клеток 2-й и 3-й степени, рак шейки матки, влагалища.
По данным литературы, в течение сексуально активной жизни ВПЧ инфицируется 30-50% женщин, причем чем больше партнеров, тем выше этот риск.
Остроконечные, аногенитальные кондиломы у мужчин и женщин наблюдаются в основном в возрасте 15-30 лет и старше. ВПЧ 6-го и 11-го типа более чем в 90% случаев ответственны за развитие всех аногенитальных кондилом, которые клинически проявляются у 1% сексуально активного взрослого населения. За последние годы число случаев увеличилось в 6 раз у мужчин и в 10 раз у женщин. Ожидаемый риск развития генитального кондиломатоза в течение жизни составляет 10%.
Причиной развития рака шейки матки в 80% случаев являются ВПЧ 16-го и 18-го типов. Это второе по частоте злокачественное заболевание у женщин в возрасте до 45 лет после рака молочной железы. В США была проведена оценка сокращения продолжительности жизни. Она составила 26,1 лет при раке шейки матки, при раке молочной железы - 19,0, при раке яичников - 17,6 лет жизни. Конечно, не у всех инфицированных ВПЧ развивается рак. Реализации этого способствуют факторы риска и в первую очередь наличие различных заболеваний, приводящих к снижению иммунитета.
ПРОФИЛАКТИКА
Специфического лечения заболеваний, вызываемых ВПЧ, нет. Но в мире разработано две вакцины для предупреждения инфицирования наиболее опасными вирусами. Одна из них, вакцина Гардасил, в настоящее время зарегистрирована более чем в 60 странах мира (в том числе и в России) и не только рекомендована для прививания в частном порядке, но и включена с 2007 года в календари прививок многих стран, например США, Австрии, Германии и Франции. Другой вакцинный препарат против ВПЧ проходит стадии регистрации.
Гардасил - четырехвалентная вакцина, в состав которой входят белки, похожие на белки, содержащиеся в ВПЧ 6-го, 11-го, 16-го, 18-го типов. Синтезированы эти белки питьевыми дрожжами, абсолютно безопасными для человека. Эта вакцина, как и вакцина против гепатита В, не содержит инфекционных частиц. В препарат включены ВПЧ 6-го и 11-го типа, так как они вызывают в 90% случаев кондиломы и ВПЧ 16-го, 18-го типов, которые вызывают до 80% случаев рака шейки матки, до 40% случаев рака влагалища, а у мужчин в 40% случаев рак полового члена, ануса. В последние годы показано, что иммунитет, создаваемый вакциной, защищает и от некоторых других онкогенных ВПЧ, за счет перекрестного реагирования. Вакцина является профилактической, а не лечебной, и если человек уже инфицирован, то вакцина не излечит. Но так как инфицирование сразу четырьмя типами ВПЧ может происходить редко, то если инфицированного одним типом вируса вакцинировать, это защитит его от других трех типов вирусов. Поэтому предварительное обследование на инфицирование ВПЧ перед прививкой не требуется.
Наиболее рационально проводить вакцинацию до того, как возникают условия инфицирования, то есть до начала сексуальной активности. Рекомендуемый для вакцинации возраст: для детей и подростков обоего пола - 9-17 лет, для молодых женщин - 18-26 лет. В настоящее время ведутся работы по вакцинации женщин старшего возраста.
Показания к вакцинации
Профилактика:
- рака шейки матки,
- рака вульвы, влагалища, а также наружных половых органов у мужчин,
- генитальных кондилом,
- предраковых состояний,
- папилломатоза гортани.
Схема вакцинации
Иммунизация проводится трехкратно. Основная схема: 0-2-6 месяцев. Ускоренная: 0-1-3 месяца. Нарушения интервала: если три прививки сделаны в течение года, вакцинация считается завершенной. Вакцина высокоэффективна, иммунитет вырабатывается у 95-100% привитых.
Реакции на вакцину
Данный вакцинный препарат малореактогенный. Общие обычные (нормальные) вакцинальные реакции развиваются у 0,1% привитых в первые 3 дня и проявляются кратковременным недомоганием и субфебрильной температурой (до 37,5 °С). У 3-5% вакцинированных возможно появление в первые 1-5 дней местных реакции в виде отека и красноты не более 8 см в диаметре. Поствакцинальных осложнений в настоящее время не зарегистрировано.
Противопоказания к вакцинации
Временные: острое и хроническое заболевание в стадии обострения. Прививки проводят после выздоровления.
Постоянные: тяжелые аллергические реакции на компоненты вакцины (дрожжи, алюминий) или предшествующую дозу.
Рекомендуется воздержаться от беременности во время курса прививок. Прием контрацептивов не является противопоказанием к прививкам.
В заключение хотелось бы отметить, что вакцинация против четырех типов ВПЧ практически на 90% защищает от развития кондилом и рака, но сохраняется риск инфицирования остальными типами вируса. Поэтому проведение вакцинации не означает, что человек не должен соблюдать другие меры предосторожности.
Вирусы папилломы человека (ВПЧ) – широко распространенная и гетерогенная группа вирусов. В настоящее время идентифицировано 120 генотипов ВПЧ, 40 из которых ассоциированы с аногенитальным трактом человека.
Вирус папилломы относится к семейству паповирусов (Papoviridae). Филогенетически ВПЧ разделяют на роды (a, b, g), роды на виды, которые обозначаются цифрами (1, 2 и т. д.), а каждый вид, в свою очередь, содержит несколько типов вируса. Генитальные серотипы ВПЧ отнесены к роду a, видам a5, a6, a7, a8, a9, a11 (45 серотипов). По степени канцерогенного потенциала ВПЧ подразделяются на генотипы высокого канцерогенного риска (16, 18, 31, 33, 35, 39, 45, 51, 52, 56, 58, 59, 68 и др.) и генотипы низкого риска (6, 11, 42, 43, 44 и др.).
Вирусы передаются при тесном контакте с пораженными участками кожи и слизистых оболочек. Основной путь передачи ВПЧ аногенитальной группы – половой. Это было неоднократно показано в эпидемиологических исследованиях по выявлению ВПЧ среди девственниц.
Методы выявления вирусов папилломы человека
Наиболее широко используемые методы выявления инфекционных агентов, в т. ч. вирусных, можно разделить на две группы – косвенные и прямые.
К косвенным относятся методы, позволяющие оценить эффект, который оказывает вирус на организм (клетки, ткани), – серологические, цитологические и гистологические методы. Серологические методы, направленные на выявление антител различных классов к антигенами вируса, в силу особенностей течения ВПЧ-инфекции и разнообразия вирусов, для рутинной диагностики не используются. Цитологические и гистологические методы, направленные на выявление клеток, измененных воздействием активного вируса (койлоциты) или трансформированных вирусом (раковые клетки), используются для установления степени изменения клеток, но не способны достоверно показать наличие или отсутствие вируса у обследуемого.
Прямые методы направлены на выявление самого вируса или его компонентов – белков, ДНК, РНК. Поскольку ВПЧ не может быть изолирован в культуре чувствительных клеток, основной подход, который широко применяют в настоящее время для обнаружения и изучения вируса, – выявление его нуклеиновых кислот (ДНК, РНК) методами гибридизации, амплификации, секвенирования.
Выявление ВПЧ подгруппы низкого канцерогенного риска
Низкая степень опасности вируса для его носителей, невысокий процент клинических проявлений инфекции (не более 10% остроконечных кондилом в группе инфицированных вирусом), высокая доля спонтанной элиминации вируса в течение года, отсутствие специфической противовирусной терапии ставят под сомнение необходимость использования скринингового обследования для выявления ВПЧ у этой подгруппы лиц. Основным диагностическим признаком папилломавирусной инфекции низкого риска является выявление остроконечных кондилом при осмотре. Прямые методы лабораторной диагностики (обнаружение ДНК) могут служить вспомогательным инструментом для дифференциальной диагностики, например, от сифилитических перианальных кондилом или от злокачественной опухоли. В этом случае также значение имеет проведение биопсии и гистологического исследования. В случае использования молекулярно-биологических методов достаточно выявлять 6-й и 11-й генотипы ВПЧ, т. к. они ответственны более чем за 95% случаев остроконечных кондилом. Дополнительное выявление других типов (42–44) незначительно повысит чувствительность выявления, но удорожит исследования. Следует заметить, что для этой задачи необходимо брать соскоб эпителия именно с места поражения, иначе велик шанс “пропустить” вирус.
Выявление ВПЧ подгруппы высокого канцерогенного риска
Основная опасность, которую несет инфицирование вирусами данной подруппы, является риск развития рака шейки матки (РШМ). Этиологическая роль ВПЧ в развитии РШМ на сегодняшний день не вызывает сомнений. Эпидемиологические и вирусологические исследования показали, что ВПЧ является причиной РШМ в 100% случаев, рака заднего прохода – в 90%, рака вульвы и влагалища – в 40%, и только в 12% случаев – орофарингеального рака.
РШМ является значимой проблемой для здравоохранения России. В нашей стране ежегодно регистрируют около 12 тыс. новых случаев, а примерно 6 тыс. заболевших умирает. Заболеваемость составляет в среднем по стране 12 случаев на 100 тыс. женщин, что соответствует 5-му ранговому месту в структуре онкологических заболеваний у женщин. При этом прирост заболеваемости в возрастной группе до 29 лет за 10 лет составил более 150%.
Поскольку основной причиной РШМ является ВПЧ, первичная профилактика должна быть направлена на снижение распространения инфекции в популяции. Эффективный метод первичной профилактики – вакцинация. Вторичная профилактика предполагает раннее выявление и лечение лиц, имеющих предраковые изменения. Несмотря на успехи в разработке и внедрении вакцин против наиболее часто встречающихся канцерогенных типов ВПЧ, на сегодняшний день наиболее важным методом профилактики РШМ является скрининговое обследование женского населения на наличие маркера предраковой стадии папилломавирусной инфекции – цервикальной интраэпителиальной неоплазии (ЦИН, SIL). Хорошо известно, что в большинстве экономически развитых стран Европы и Северной Америки внедрение программ скрининга позволило значительно снизить заболеваемость РШМ. Однако в развивающихся странах, на долю которых приходится наибольшее количество случаев заболевания в мире, традиционные программы скрининга оказались неэффективными.
Следует отметить, что основное требование, которому должны отвечать программы скрининга, – высокая эффективность и низкая стоимость. Эффективность выявления женщин группы риска развития РШМ зависит от нескольких параметров: охват женского населения, чувствительность используемого метода и периодичность проведения исследований. При использовании цитологического метода скринингово исследования женщин с возраста 25–30 лет, с 3–5-летним интервалом и не менее чем 75%-ном охвате женского населения удается достичь снижения заболеваемости РШМ на 70–80%, при условии достаточно высокой чувствительности цитологического метода. Однако основным недостатком этого метода как раз является его низкая чувствительность, варьирующая в пределах 40–70%, составляя в среднем 50%. Причины такой низкой чувствительности метода обсуждаются. По одним данным, в 70– 90% случаев причиной ложноотрицательных цитологических ответов является некачественный забор материала для исследования и в 10–30% – ошибочная интерпретация цитологических данных. По другим данным, наоборот, отмечается низкая сопоставимость между лабораториями при тестировании одних и тех же препаратов – от 11 до 80%. Кроме того, высока доля сомнительных результатов (до 15% атипичных плоских клеток неясного значения – ASCUS), требующих повторных и подтверждающих исследований. Таким образом, предсказательная ценность отрицательного результата оказывается низкой, что требует более частого проведения исследований и приводит к удорожанию программы скрининга. В связи с этим в последние годы в скрининге все больше стали использоваться тесты, позволяющие выявлять ДНК ВПЧ (ВПЧ-тесты).
Многочисленные международные исследования продемонстрировали более высокую чувствительность ВПЧ-тестов в выявлении ЦИН в сравнении с цитологическими. Доказано, что получение отрицательного результата ВПЧ- теста позволяет значительно увеличить интервал между повторными тестированиями. На основании данных крупных международных исследований, ведущими специалистами международных организаций (ASCCP, EUROGIN, ESIDOG и др.) предложены алгоритмы диагностики с использованием ВПЧ- тестирования, сформулированы рекомендации по применению ВПЧ-теста в программах скрининга:
- на первом этапе скрининга у женщин старше 30 лет в дополнение к цитологическому исследованию;
- для разрешения сомнительных результатов цитологического исследования (ASCUS)на первом этапе скрининга для стран, где плохо организованы программы цервикального цитологического скрининга;
- для мониторинга терапии цервикальных поражений высокой степени (ЦИН 2/3, рак in situ, инвазивный рак).

Рис. 1. Алгоритм использования ВПЧ-теста на первом этапе скрининга
Во многих странах совместное применение ВПЧ-теста и цитологического ПАП-теста (рис. 1) позволило увеличить чувствительность выявления ЦИН до 99–100%, удлинить интервалы исследований до 5–7 лет, что, несмотря на использование дополнительного метода исследования, в конечном итоге привело к снижению затрат на программу скрининга. Разработан принципиально новый способ забора клеток цервикального эпителия в транспортно-фиксирующую среду для одновременного проведения цитологического исследования (жидкостная цитология) и ВПЧ-теста. Такой подход позволил, с одной стороны, повысить эффективность цитологического метода, а с другой – разрешать сомнительные результаты цитологического анализа без повторного забора клинического образца (рис. 2).

Рис. 2. Алгоритм использования ВПЧ-теста при сомнительных результатах цитологического исследования (ASCUS)
Диагностическая чувствительность рекомендованного для скрининга ВПЧ- теста, в среднем составляющая 88–100%, значительно превышает чувствительность цитологического исследования, а диагностическая специфичность скринингового ВПЧ-теста при использовании его в возрастной группе женщин старше 30 лет лишь немного уступает специфичности цитологического метода (78–99%). Прогностическая значимость отрицательного результата выявления ДНК ВПЧ приближается к 100%. Это является основанием для использования ВПЧ-теста на первом этапе скрининга. Алгоритмы применения ВПЧ-теста, как самостоятельного исследования на первом этапе скрининга были предложены еще в 2003 г. (рис. 3), но широкое применение в программах скрининга они нашли позднее.

Рис. 3. Алгоритм использования ВПЧ-теста как самостоятельного исследования на первом этапе скрининга
Главное условие эффективного цервикального скрининга – оптимальный баланс между диагностической чувствительностью и специфичностью в выявлении предраковых поражений шейки матки (ЦИН 2/3) и рака. На основании многолетнего мирового опыта применения молекулярно-биологических методов для выявления ДНК ВПЧ в скрининговых программах к настоящему времени сформулированы четкие требования к ВПЧ-тестам, которые могут быть использованы в скрининге.
Требования к аналитическим характеристикам теста
Во-первых, ВПЧ-тест должен выявлять только типы вируса, которые относятся к группе высокого канцерогенного риска, т. к. выявление всех типов вируса, включая группу низкого онкогенного риска, которые не вызывают трансформации эпителиальных клеток, будет приводить к значительному снижению специфичности теста. В то же время, ВПЧ-тест должен выявлять широкий спектр типов вируса высокого канцерогенного риска – не менее 10–13 (16, 18, 31, 33, 35, 39, 45, 51, 52, 56, 58, 59, 68 типы), т. к. это обеспечивает не менее чем 90% чувствительность теста. Выявление ВПЧ только 16-го и 18-го типов будет приводить к значительному снижению чувствительности скрининга, поскольку эти два типа ответственны не более чем за 70% случаев предраковых поражений (ЦИН 2/3).
Во-вторых, ВПЧ-тест должен обладать высокой диагностической чувствительностью и специфичностью выявления ЦИН 2/3. Это обеспечивается способностью теста выявлять только клинически значимую концентрацию вируса или дифференцировать клинически значимую концентрацию и клинически незначимую. Исследования голландских ученых показали, что критическое значение вирусной нагрузки, при которой может развиться дисплазия тяжелой степени, находится в интервале 104–105 копий ДНК ВПЧ в 1 мл клинического образца (в соскобе клеток цервикального канала, взятом в 1 мл транспортной среды). Стандартные общепринятые ВПЧ-тесты, используемые для скрининга, откалиброваны на выявление клинически значимой концентрации ВПЧ.
Клиническая валидация теста
Новый ВПЧ-тест должен быть валидирован в клинических испытаниях относительно стандартного ВПЧ-теста, уже прошедшего клиническую валидацию. Таким тестом на сегодняшний день считается Hybrid Capture 2 High Risk HPV DNA Test, разработанный компанией Digene (США). Этот тест был одобрен FDA в 2003 г., а затем, после проведения широких испытаний в разных странах мира, рекомендован для скрининга. В основе теста лежит методика гибридизации ДНК ВПЧ со специфическими РНК-пробами в растворе с последующим захватом ДНК-РНК гибридов с помощью моноклональных антител.
Новый ВПЧ-тест должен быть валидирован в клинических испытаниях на гистологически верифицированных образцах. Диагностическая чувствительность ВПЧ-теста определяется как способность выявлять образцы с дисплазией тяжелой степени (ЦИН 2/3), а диагностическая специфичность – как способность не выявлять образцы с гистологической нормой.
ВПЧ-тесты в России
Тесты для выявления и генотипирования ВПЧ, основанные на методах гибридизации и/или методах амплификации нуклеиновых кислот, к которым относится полимеразная цепная реакция (ПЦР), начали применять еще более 10 лет назад. В настоящее время в литературе описано достаточно большое число методов выявления и генотипирования ВПЧ. Однако очевидно, что в программах скрининга могут быть использованы только стандартизованные тесты, удовлетворяющие заданным требованиям по чувствительности и специфичности и прошедшие клиническую апробацию. Общепринятый международный стандарт Hybrid Capture 2 High Risk HPV test в настоящее время разрешен для применения в России. Но высокая стоимость теста ограничивает возможность использовать его в российских программах скрининга. Тем не менее, поскольку этот тест удовлетворяет практически всем требованиям ВПЧ-теста, он в обязательном порядке должен использоваться для валидации вновь разработанных отечественных ВПЧ-тестов.
Российскими производителями в настоящее время разработано и выпуска- ется большое количество тестов для выявления ВПЧ как низкого, так и высокого канцерогенного риска. Но, несмотря на то, что многие выпускаемые тесты зарегистрированы и разрешены к применению, большинство из них не удовлетворяют требованиям, предъявляемым к ВПЧ-тестам для скрининга. Спектр выявляемых генотипов вируса, аналитическая чувствительность и специфичность отечественных ВПЧ-тестов сильно варьируют в широком диапазоне. И, несмотря на повсеместное применение российских ПЦР-тестов, используемых для диагностики ВПЧ-инфекции, нельзя признать, что все они стандартизованы и прошли должную клиническую апробацию.
Учитывая, что международный стандартный ВПЧ-тест недоступен многим российским производителям тест-систем для валидации собственных разработок, назрела необходимость создания стандартной панели контрольных образцов как для оценки качества работы самих тестов, так и лабораторий, использующих эти тесты. Согласно международному опыту создания панелей контрольных образцов, необходимо, чтобы разработанные панели удовлетворяли условиям работы всех тест-систем, представленных на рынке, и были валидированы с помощью стандартного международного теста (www.QCMD.org). Поскольку ВПЧ невозможно вырастить в культуре клеток, контрольная панель может состоять из рекомбинантных ДНК, содержащих полные геномы различных типов ВПЧ. Необходимость использования полноразмерных ДНК ВПЧ продиктована тем, что в разных тест-системах используются разные гены вируса в качестве мишени для амплификации. Таким образом, контрольные панели количественно охарактеризованных образцов могут служить для контроля выпускаемых серий тест-систем, а также для проведения контроля качества лабораторных исследований.
Особенности преаналитического этапа
Важным условием эффективного применения ВПЧ-тестов является стандартизация всех этапов исследования, прежде всего – процедуры получения клинического материала и сбора данных. Необходимо четко представлять, кому, как и зачем проводить исследование. Согласно международным рекомендациям по ВПЧ-тестированию, исследование по выявлению ВПЧ высокого канцерогенного риска проводят только у женщин. Материалом для исследования служит соскоб цервикального канала и/или зоны трансформации, выполненный цервикальной цитологической щеточкой. При взятии материала щетку обламывают и сохраняют рабочую часть щетки в транспортной среде до доставки в лабораторию.
ВПЧ-тесты, разработанные на основе ПЦР, позволяют контролировать адекватность клинического образца по наличию в нем ДНК человека.ВПЧ-тестирование мужчин с целью скрининга или выявления носи- тельства не рекомендуется. Инфицированность мужчин ВПЧ сходна с инфицированностью женщин, но при этом рак полового члена – крайне редкое заболевание. Поэтому мужчины являются бессимптомными носителями инфекции. С учетом того, что опасность развития ассоциированной с ВПЧ онкологической патологии у мужчин невелика, а существующие формы рака не имеют 100% ассоциации с ВПЧ, проводить скрининговое выявление папилломавирусной инфекции у мужчин не следует. Исследование возможно лишь по эпидемиологическим показаниям и при проведении дифференциальной диагностики клинической формы папилломавирусной инфекции с другими патологиями.
В заключение следует отметить, что в нашей стране на сегодняшний день созданы все условия для стандартизации и масштабного использования ВПЧ- тестов в лабораторной службе, т. к. доступны тест-системы, удовлетворяющие международным требованиям, создана сеть лабораторий для работы с этими тест-системами, налажена система обучения специалистов и разработаны панели для контроля качества работы лабораторий.
Обзорная информация
Генитальные бородавки (кондиломы) передаются контактным путем (половым, бытовым и в родах) и являются клинически видимыми признаками присутствия в организме ВПЧ-инфекции. Новообразования встречаются с одинаковой частотой у лиц обоих полов, причиняют физический и психологический дискомфорт, выступают фактором риска раковых заболеваний. Кроме наружных половых органов, кондиломы у женщин могут развиваться там, где их сложно обнаружить - во влагалище, на шейке матки и прямой кишке.
Как девушка может заразиться?
Девственница может заразиться штаммом ВПЧ, который вызывает кондиломы, если кожа или слизистые оболочки ее половых органов, уретры или ануса имели контакт с инфицированным объектом (одушевленным или неодушевленным). Это включает в себя, например:
- молодого человека, прикасающегося к своему члену, а затем к девушке,
- соприкосновение или трение инфицированного пениса с внешней или внутренней поверхностью вульвы,
- использование секс-игрушек от инфицированного человека
- любые вещи, связанные контактом с половыми органами более, чем 1 человека прямо или косвенно.
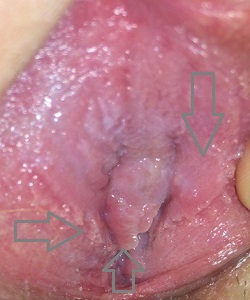
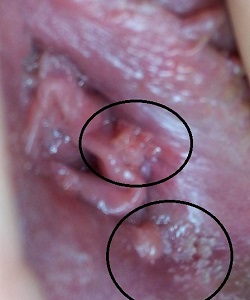
Где чаще всего у девственниц вскакивают кондиломы?
Локализации данных образований могут быть самыми различными, но, как правило, место первичного очага роста - это точка внедрения вируса. У девушек virgo папилломы гинекологи находят здесь (по мере снижения частоты выявления в %):
- на девственной плеве,
- на анальном отверстии и внутри прямой кишки,
- на малых половых губах и клиторе,
- вокруг наружного отверстия уретры,
- в ротоглотке,
- сочетанные поражения.
Может ли мужчина заразиться, если он имел оральный секс от инфицированной девственницы?
Да, к сожалению, мужчина может получить генитальные бородавки, получив оральный акт от девственницы. Если девушка переносит ВПЧ-инфекцию в своей слюне, это может очень легко быть передано и на член. Как, впрочем, и обратное - мужчина-носитель, делая кунилингус девственной партнерше, может наградить ее интимными папилломами.
Мне 19, девственница, половых контактов не было никаких и никогда. Решила осмотреть свои половые органы с помощью зеркала и по всем признакам у меня остроконечные кондиломы, при том они разрослись на обширные участки губ и даже девственной плевы. По ощущениям (такая шерховатая текстура) это у меня весь подростковый возраст, но я была уверена что это норма. Год назад на медосмотре в школе гинеколог мне ничего не сказал. Думаю, только один вариант, как я могла самозаразиться - это мастурбация последние 3 года. Это реально?
Вирус папилломы человека способен проникать в организм через ссадины и царапины на коже, микротравмы на слизистой. Возможно самозаражение при бритье гениталий, эпиляции глубокого бикини, самоудовлетворении и т.п. случаях при условии, что руки или предмет, используемы для этих целей, был инфицирован ВПЧ. Попав в ткани через "входные ворота" (кожные покровы или слизистую аногенитальной области, он и вызывает у девушки появление кондилом на девственной плеве и в иных интимных местах.
Это страшно, если у молодой девушки - кондиломы?
ВПЧ есть у большинства взрослых людей, и большинство его типов не опасны и не вызывают последствий. Появление же папиллом на половых органов само себе выглядит неэстетично, к тому же они могут расти и распространяться. Но есть онкогенные типы ВПЧ - у женщин они в несколько раз повышают вероятность рака шейки матки и прямой кишки. Как избежать возможных последствий - девочки-подростки с 15-17 лет ежегодно могут посещать врача и сдавать анализы на скрытые инфекции, даже являясь фактическими девственницами. также хорошей идеей будет сделать прививку от онкотипов вируса.
В принципе, в желании следить за своим здоровьем в любом разумном возрасте нет ничего особенного, нужно просто найти время и заставить себя записаться к хорошему гинекологу. На приеме наш доктор выслушает ваши жалобы или подозрения и после этого проведет обследование. Деликатные специалисты, безболезненный осмотр, индивидуальный подход и лучшие условия на услуги по лечению гарантируются! Приходите вдвоем-втроем - скидки на услуги для учащихся и школьников!
В зависимости от ситуации и ваших пожеланий могут быть проведены:
- полный гинекологический осмотр
- осмотр кожных покровов
- вульвоскопия (по ситуации - кольпоскопия)
- аноскопия
- ректальное исследование
- пробы с уксусной к-той и проба Шилллера
- взятие анализа на ВПЧ (Дайджен-тест)
 |  |  |  |
| фото 1 | фото 2 | фото 3 | фото 4 |
Какие еще можно себя проверить
Читайте также:


