Тонзиллит вирусный или бактериальный как лечить
Воспаление слизистой оболочки глотки, нередко также миндалин (тонзиллит), вызванное инфекцией или раздражением.
1. Этиологический фактор: в зависимости от возраста — у взрослых чаще всего вирусы (90–95 %; ОРВИ →разд. 18.1.2), реже бактерии (5–10 %). В большинстве случаев у детей встречается бактериальное воспаление, вызванное Streptococcus pyogenes (β-гемолитический стрептококк группы А — БГСА), у взрослых часто также Eusobacterium necrophorum ; реже стрептококки группы С и G.
2. Резервуар и пути заражения: резервуаром и источником инфекции БГСА (и большинства других этиологических факторов) является больной человек (редко бессимптомный носитель), заражение происходит воздушно-капельным путем или при непосредственном контакте (в том числе с выделениями верхних дыхательных путей). Часто встречается бессимптомное носительство БГСА.
3. Эпидемиология: наибольшая заболеваемость поздней осенью, зимой и ранней весной. Факторы риска (в зависимости от этиологии):
1) контакт с больным инфекционным фарингитом или с бессимптомным носителем (в том числе, родители детей школьного возраста или лица, контактирующие с такими детьми) — БГСА;
2) возраст — 5–15 лет — БГСА, дети и молодежь — инфекционный мононуклеоз (вирус Эпштейна-Барр); взрослые — F. necrophorum ;
3) оральный секс — N. gonorrhoeae ;
4) ослабленный иммунитет.
4. Инкубационный и заразный период:
1) вирусное воспаление — инкубационный период 1–6 дней; заразный период 1–2 дня перед возникновением симптомов до 3 недель после (в зависимости от этиологии). Заражение возникает у ≈2/3 лиц, находящихся в бытовом контакте с больным.
2) стрептококковое воспаление (БГСА) — инкубационный период от 12 ч до 4 дней; заразный период — 24 ч от момента начала эффективной антибиотикотерапии или ≈7 дней после исчезновения симптомов, если антибиотик не был использован. Риск передачи инфекции домочадцам ≈25 %.
3) воспаление, вызванное F. necrophorum — инкубационный период неизвестен.
В зависимости от этиологического фактора. наверх
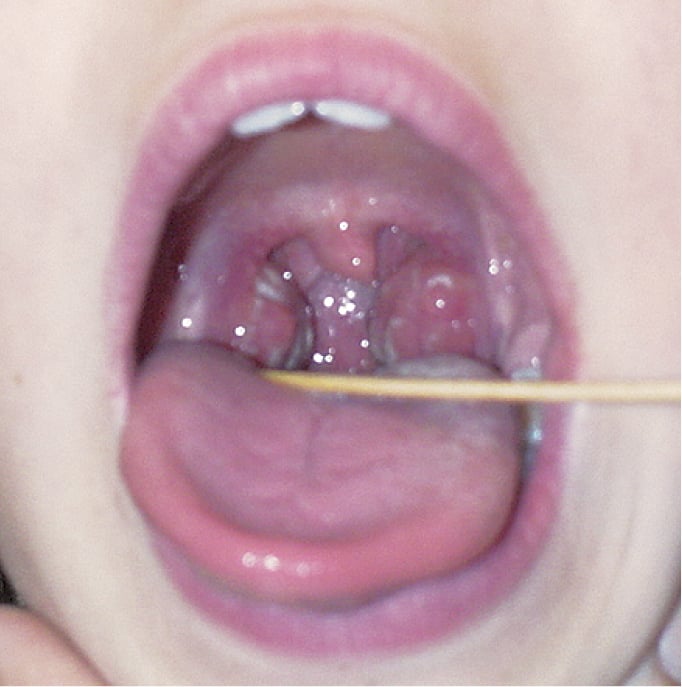
Рисунок 3.3-1. Стрептококковая ангина
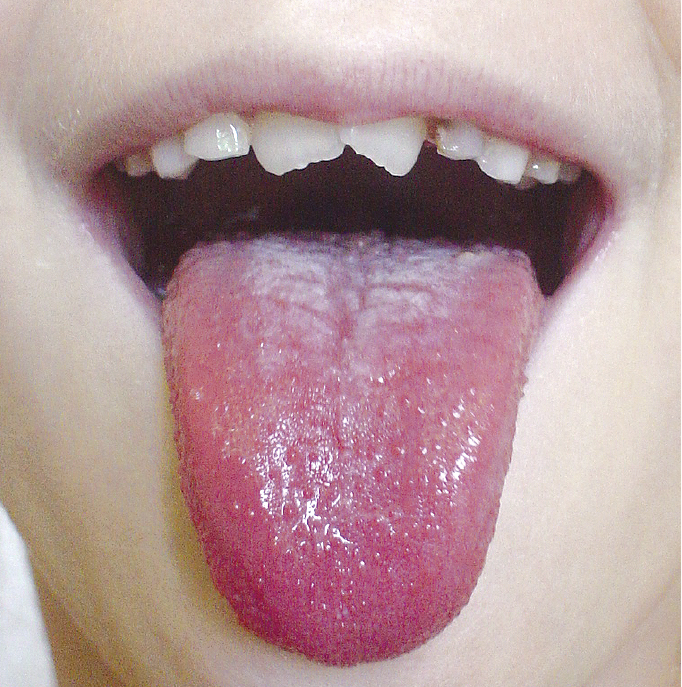
Рисунок 3.3-2. Малиновый язык
2. Воспаления, вызванные другими бактериями:
1) Arcanobacterium haemolyticum — у подростков и в молодом возрасте, следует учитывать при неэффективности ß-лактамных антибиотиков; симптомы схожи с таковыми при инфицировании БГСА. Часто имеет место скарлатиноподобная экзантема, после которой отсутствует шелушение эпидермиса.
2) F. necrophorum — чаще всего острый фарингит, часто длительный и рецидивирующий; симптомы, сходные с таковыми при инфекции БГСА. Особым видом является так наз. ангина Симановского-Плаута-Винсана (сопутствующее инфицирование спирохетами) — обычно односторонние налеты на верхнем полюсе миндалины, под налетами расположена язва; интенсивная односторонняя боль в горле.
3. Вирусное воспаление: боль в горле (обычно не очень сильная), головная боль, мышечные и суставные боли; субфебрильная лихорадка или нормальная температура тела, фарингит, конъюнктивит (аденовирус), ринит, кашель, охриплость; иногда отмечается выраженное изъязвление слизистой оболочки полости рта (энтеровирусы, ВПГ-1) или диарея; генерализованная лимфаденопатия и спленомегалия могут указывать на инфекционный мононуклеоз →разд. 18.1.9. При воспалении, вызванном ВПГ-1, — болезненное увеличение лимфатических узлов переднего треугольника шеи.
4. Естественное течение: большинство фарингитов (в том числе бактериальных) проходит самостоятельно — вирусное воспаление в течение 3–7 дней, вызванное БГСА в течение 3–4 дней (даже без антибиотика). При отсутствии лечения, инфекция БГСА имеет несколько более высокий риск гнойных осложнений и (очень редко у взрослых) ревматической лихорадки.
Дополнительные методы исследования наверх
1. Экспресс-тесты на наличие антигенов БГСА: материал — мазок из зева (→ниже); умеренная чувствительность, высокая специфичность, положительный результат подтверждает инфекцию, отрицательный — исключает инфекцию у взрослого пациента (у ребенка требует подтверждения посевом мазка из зева). наверх
2. Посев мазка из зева и миндалин: при подозрении на заражение БГСА (если нет возможности выполнить экспресс-тест) или при другой бактериальной инфекции ( N. gonorrhoeae, C. diphtheriae [дифтерия]). При помощи стандартного мазка невозможно выявить F. necrophorum и A. haemolyticum . Мазок берут с обеих миндалин и задней стенки глотки (не дотрагиваясь языка и щек — слюна содержит факторы, тормозящие рост БГСА) тампоном из готового комплекта с транспортной средой (агарозный гель) или обычным смоченным 0,9 % NaCl тампоном; после забора поместить его в стерильную пробирку с пробкой. Материал хранить при комнатной температуре и как можно быстрее доставить в микробиологическую лабораторию (без транспортной среды в течение 4 часов).
Выставить точный диагноз или исключить заражение БГСА на основании клинической картины невозможно. Клинические и эпидемиологические критерии полезны в выявлении пациентов, у которых вероятность наличия БГСА велика (показано сделать посев мазка из зева или экспресс-тест на наличие антигенов БГСА) или мала (нет необходимости в бактериологических исследованиях). Основное значение имеет принятие решения о необходимости лечения антибиотиком (заражение БГСА):
1) на основании клинических и эпидемиологических критериев (шкала Центора) оцените вероятность заражения БГСА и примените соответствующие меры →табл. 3.3-1. Если бактериологические исследования не доступны, а симптомы ярко выражены → назначьте антибиотик, активный в отношении БГСА. Ангина при скарлатине в 100 % обусловлена БГСА.
2) результат экспресс-теста на антигены:
а) отрицательный → примените симптоматическое лечение;
б) положительный → примените антибиотик, активный в отношении БГСА.
3) если назначен посев мазка из зева, а симптомы ангины ярко выражены → рассмотрите вопрос о назначении антибиотика до получения результата. Следует прекратить антибиотикотерапию, если результат посева отрицательный. Не следует определять чувствительности БГСА к антибиотикам (чувствительны к пенициллинам), если нет необходимости использовать макролиды (часто устойчивость).
Что такое тонзиллит?
Тонзиллит — это воспаление компонентов лимфатического глоточного кольца, а именно — нёбных миндалин. Обострение хронического тонзиллита называют ангиной (от латинского angio — душить).
Симптомы:
- красные, распухшие миндалины с белым или желтоватым налетом или прожилками;
- боль в горле;
- трудно и/или больно глотать;
- лихорадка (температура выше 38,0);
- шейные лимфоузлы увеличены;
- хриплый или сиплый голос;
- головная боль;
- скованность мышц шеи;
- боль в животе (особенно у маленьких детей).
- слюнотечение из-за того, что больно глотать;
- беспокойство;
- отказ от еды
- при хроническом тонзиллите может плохо пахнуть изо рта.
Когда идти к врачу?
При ангине часто бывает важно поставить правильный диагноз. Поэтому покажите ребенку врачу, если:
- у него болит горло дольше 24-48 часов;
- ему трудно глотать;
- он необычно вялый или, наоборот, беспокойный.
Познакомьтесь с нашим оториноларингологом (ЛОР-врачом) — Левченко Егором Олеговичем
- ребенок не может глотать;
- ребенку трудно дышать;
- у ребенка слюнотечение.
Причины тонзиллита
Факторы риска тонзиллита
Возраст от 2 до 15 — для вирусных тонзиллитов, от 5 до 15 — для бактериальных. Маленькие дети редко болеют стрептококковой ангиной.
Осложнения тонзиллита
- Затрудненное дыхание.
- Сонное апноэ (задержка дыхания во время сна). Все о лечении апное.
- Распространение инфекции на клетчатку около миндалин (паратонзиллит), перитонзиллярный абсцесс — скопление гноя за миндалиной.
- Острый шейный лимфаденит — воспаление шейных лимфоузлов.
- острая ревматическая лихорадка, поражающая суставы, сердце и другие органы;
- гломерулонефрит (воспаление почек, которое может приводить к тяжелым последствиям, вплоть до почечной недостаточности).
Лечение антибиотиками существенно снижает вероятность осложнений после стрептококковой ангины.
Как предотвратить тонзиллит?
Научите ребенка мыть руки, избегать пользоваться одной посудой с другими детьми. Чтобы ребенок не заразил других детей, не отправляйте его в школу с симптомами тонзиллита. Научите его прикрывать рот при кашле и чихании, а после этого — мыть руки. Старайтесь, чтобы его зубная щетка не стояла рядом с зубными щетками здоровых детей.
Диагностика тонзиллита
У нас в клинике есть своя лаборатория, поэтому сдавать все необходимые анализы вы всегда можете у нас!
Лечение тонзиллита
Следует обеспечить ребенку:
- покой и возможность спать сколько он хочет;
- обильное питьё, для облегчения боли в горле и предотвращения обезвоживания;
- увлажнение воздуха;
- боль в горле можно облегчать как теплым питьём, так и холодным мороженым, особенно фруктовым льдом;
- при боли в горле помогает полоскать горло раствором поваренной соли с содой — чайная ложка соли и небольшая щепотка соды на 250 мл теплой воды;
- детям старше 4 лет можно предложить леденцы от боли в горле. Не давайте леденцы маленьким детям — они могут поперхнуться;
- не курите при больном ребенке, избегайте резких раздражающих горло запахов;
- боль в горле и высокую температуру могут облегчить лекарства с парацетамолом и ибупрофеном. Не давайте детям аспирин — в редких случаях он вызывает у них смертельно опасный синдром Рейе.
Подтвержденный бактериальный тонзиллит (как правило, это стрептококковая ангина) лечится антибиотиками. Прерывать или прекращать курс опасно, потому что это повышает вероятность распространения инфекции на суставы, сердце, почки и другие органы. Продолжайте прием антибиотиков, даже если симптомы полностью ушли.
Когда нужно удалять миндалины?
Хирургическая операция по удалению миндалин рекомендуется в следующих случаях:
- Хронический тонзиллит (2-3 и более обострений в течение года, 4-5 обострений в год в течение двух лет);
- Тонзиллит дает осложнения, с которыми трудно справиться (обструктивное сонное апноэ, затрудненное дыхание, невозможность глотать, паратонзиллярный абсцесс в анамнезе).
Как правило, удаление миндалин проводится в стационаре, где ребенок проводит 5-7 дней.



Также острый тонзиллит у взрослых может возникнуть из-за других воспалительных процессов в глотке: фарингита, ринита, риносинусита и кариеса, а также из-за переохлаждения организма, общего снижения иммунитета или недостатка витаминов.
Чаще всего острым тонзиллитом люди заболевают в холодный осенне-зимний период и при проживании в запыленных и загазованных районах. Если вы часто ездите в общественном транспорте и спокойно можете выпить из чужой кружки, то также рискуете заразиться.
- Но и летом пациентов с ангиной у нас предостаточно. Представьте: вы загораете на пляже, а потом разгоряченный окунаетесь в холодную воду. Или как приятно в жару съесть мороженое или выпить воды из холодильника – а потом удивляться, откуда взялась ангина, - рассказывает врач-отоларинголог Петр Кириллов.
Симптомы острого тонзиллита у взрослых
Как правило, острый тонзиллит у взрослых развивается очень быстро, с выраженными симптомами.
-
Острая боль в горле, усиливающаяся при глотании,
Повышение температуры до 38-40° С,
Озноб, головная боль, ломота в мышцах,
Увеличение шейных лимфоузлов,
Ощущение слабости и разбитости,
Сухой, приступообразный кашель.
Лечение острого тонзиллита у взрослых
Если вы подозреваете, что у вас ангина, ни в коем случае не занимайтесь самолечением, а обратитесь к врачу. Только своевременная диагностика и грамотное лечение помогут предотвратить переход болезни в хроническую форму, чреватую серьезными осложнениями вроде абсцесса миндалин, острой ревматической лихорадки, артрита, заболеваний сердца и почек и даже сепсиса. В первую очередь, врач должен определить – вирусного ли происхождения тонзиллит или бактериального. При вирусной форме показано местное лечение, покой и щадящая диета, а вот если все дело в стрептококке или другой зловредной бактерии – без антибиотиков не обойтись.
- Главное правило при лечении острого тонзиллита – соблюдайте постельный режим! Также показано местное лечение: антисептические аэрозоли и спреи с антибактериальным и обезболивающим действием: Ингалипт, Стопангин, Гексорал, Тантум Верде, Септолете и Хлоргексидин. Можно рассасывать пастилки и леденцы, которые снимут боль и смягчат горло, - уточняет Петр Кириллов.
Горло нужно регулярно полоскать противовоспалительными растворами (идеально подходит отвар ромашки или шалфея), можно использовать поваренную соль или пищевую соду (чайная ложка на стакан теплой воды).
- При гнойной ангине есть проверенное средство – спрей Люголь. Йод – уникальное антисептическое и антибактерицидное средство. Можно самому сделать йодный раствор для полоскания горла: на стакан воды чайная ложка соды и 5-10 капель йода, - говорит отоларинголог.
Если температура слишком высокая, стоит сбивать ее жаропонижающими препаратами. Также врач выпишет иммуномодуляторы, чтобы повысить ослабленный иммунитет и устойчивость к инфекциям.
Во время острого периода болезни необходимо соблюдать щадящую диету. Исключите из рациона питания все кислые, острые или соленые продукты, а также грубую, слишком горячую или холодную пищу. Лучше не перегружать ослабленный организм тяжелой едой, а также избегайте сладостей, сигарет и алкоголя. Зато обильное питье просто необходимо: куриный бульон (без специй и соли), кисели, морсы и компоты можете позволить себе без ограничений. Конечно,
К хирургическому вмешательству, то есть удалению миндалин, прибегают в крайних случаях, когда болезнь перешла в хроническую и форму, увеличенные миндалины мешают дышать, а из-за постоянного инфицирования есть риск развития ревматизма и сердечных заболеваний.

Острый тонзиллит с детства знаком нам под другим названием — ангина. Это достаточно распространенное инфекционное заболевание, которое может поразить человека в любом возрасте. Но выше всего заболеваемость среди детей, подростков и молодежи до 30 лет. Как начинается ангина, многим из нас известно не понаслышке: сухость и боль в горле, повышение температуры, слабость и сонливость.
Какие бывают виды ангины?
Какая бывает ангина? В зависимости от того, какие возбудители вызвали воспалительный процесс, выделяют две основные разновидности заболевания:
- • вирусная ангина;
- • бактериальная ангина.

Фото. Инфографика клинических проявлений вирусной и бактериальной ангин
Чтобы выработать правильную тактику лечения, важно разобраться в причинах заболевания. Специалисты знают, какая бывает ангина опасная в плане вероятных осложнений. Коварный недуг способен негативно повлиять на деятельность сердца, почек, печени щитовидной железы, а также вызвать поражение суставов. В крайне тяжелых случаях возможен сепсис (заражение крови). Поэтому меры принимать нужно своевременно.
Как начинается ангина вирусного характера? Возбудители болезни переносятся воздушно-капельным путем. Источником инфекции становится больной человек – его кашель и чихание служат распространению вирусов, которые попадают в воздушное пространство и попадают в дыхательные пути других людей. Заболеть можно не только при прямом контакте с больным, но и при использовании общей посуды, предметов гигиены, телефонных трубок, игрушек и так далее.
Вирусная ангина характеризуется следующими симптомами:
- • помимо проблем с горлом, присутствуют другие катаральные явления: насморк, кашель, слезотечение;
- • отсутствие белого налета на миндалинах (см. фото вирусной ангины ниже);
- • лимфоузлы не увеличены;
- • температура тела в диапазоне 37-39°С.
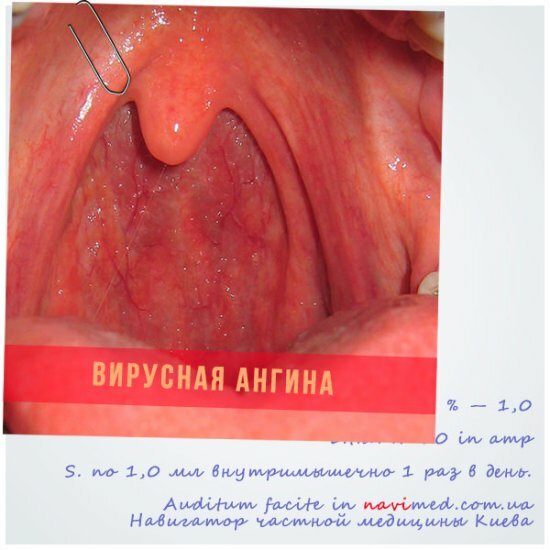
Фото. Вирусная ангина при обследовании ротовой полости
Если у вас в семье или рабочем коллективе у кого-то вирусная ангина, предотвратить заражение поможет обыкновенная медицинская маска. Необходимо несколько раз в день проветривать помещение, а также выделить больному отдельные столовые приборы.
Бактериальная ангина проявляется несколько иначе, чем вирусная:
- • резкая боль в горле, часто она отдает в уши;
- • выраженное увеличение гланд и лимфоузлов;
- • значительное повышение температуры — до 39-40°С;
- • головная боль, общее недомогание;
- • белый налет или гнойники на миндалинах (см. фото бактериальной ангины ниже).

Фото. Бактериальная ангина при обследовании ротовой полости
Как начинается ангина, вызванная бактериями? Причиной инфицирования в подавляющем большинстве случаев становятся стафилококк и стрептококк. Причем возбудители болезни могут проникнуть к миндалинам как из внешней среды, так и из внутренней. Непролеченные очаги инфекции (кариес, гингивит, хронический ринит) способны спровоцировать тонзиллит. Микробы переносятся со своего привычного места обитания на гланды, тем самым вызывая их воспаление.
Факторы, которые способствуют развитию острого тонзиллита:
- • переохлаждение или перегрев;
- • травмирование миндалин;
- • патологии, связанные со снижением иммунитета;
- • запыленная или задымленная атмосфера;
- • стресс и курение.
Какая бывает ангина по тяжести поражения миндалин?
- • катаральная (увеличение и покраснение гланд);
- • фолликулярная (мелкоточечный гнойный налет);
- • лакунарная (помимо налета, наблюдаются язвочки размером со спичечную головку).
Как вирусная ангина, так и бактериальная — далеко не безобидны. Чем скорее будет начато адекватное лечение, тем больше вероятности, что болезнь пройдет без последствий. Если пренебрегать врачебной помощью, бактериальная способна затянуться на многие месяцы. Это подрывает иммунитет и отрицательно сказывается на деятельности всех систем организма.
Тябут Тамара Дмитриевна, профессор кафедры кардиологии и ревматологии Бел МАПО, доктор медицинских наук
Год здоровья. Прочитай и передай другому
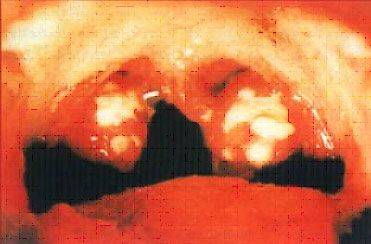
Тонзиллит, вызванный бета-гемолитическим стрептококком.
При наличии хронического тонзиллита в лакунах скапливается большое количество гноя, состоящего из погибших микробов, белых кровяных телец - лейкоцитов, других клеток (гнойно-казеозные пробки). В гнойном содержимом лакун размножаются болезнетворные микробы. Продукты жизнедеятельности микробов из миндалин попадают в кровь и приводят к развитию тонзиллогенной интоксикация, проявляющейся утомляемостью, болями в мышцах и суставах, головными болями, снижением настроения, субфебрилитетом. Миндалины превращаются в хранилище инфекционных агентов, откуда они могут распространяться по организму и быть причиной воспалительных процессов. Частые болезни еще более ослабляют иммунитет, что приводит к дальнейшему развитию тонзиллита. Так формируется порочный круг заболевания.
Хронический тонзиллит опасен осложнениями, связанными с распространением инфекции по организму. К ним относятся паратонзиллярные абсцессы, ·поражение сердца (тонзилогенная миокардиодистрофия, острая ревматическая лихорадка), сосудов, почек.
Тонзиллогенная миокардиодистрофия относится к часто развивающимся, но гораздо реже диагностируемым поражениям сердечной мышцы при хроническим тонзиллите. Она вызывается токсинами бактерий, находящихся в миндалинах, и продуктами местного воспаления и распада тканей.
Клинические признаки тонзиллогенной дистрофии миокарда обусловлены нарушением деятельности вегетативной нервной системы (вегетативной дисфункцией) и нарушением различных видов обмена в сердечной мышце (электролитного, белкового), следствием которых является нарушение образования энергии в сердечной мышце. На ранних этапах развития тонзилогенная миокардиодистрофия проявляется высокой частотой сердечных сокращений - тахикардией, перебоями в работе сердца - экстрасистолией, одышкой при интенсивных физических нагрузках, нарушением общего самочувствия больных. При поздней диагностике появляются признаки сердечной недостаточности, уменьшается объем нагрузки, вызывающей одышку, появляются более тяжелые нарушения ритма и проводимости. При своевременной диагностике и лечении внесердечного фактора - хронического тонзиллита, вызвавшего перечисленные изменения в сердечной мышце, они обратимы и постепенно структура и функции сердечной мышцы
восстанавливаются.
Наибольшую опасность для прогноза и качества жизни пациентов представляет поражение сердца при острой ревматической лихорадке.
Острая ревматическая лихорадка (ОРЛ) - постинфекционное осложнение тонзиллита (ангины) или фарингита, вызванных бета - гемолитическим стрептококком группы А, в виде системного воспалительного заболевания соединительной ткани с преимущественной локализацией патологического процесса в сердечно-сосудистой системе (кардит), суставах (мигрирующий полиартрит), мозге (хорея) и коже (кольцевидная эритема, ревматические узелки), развивающегося у предрасположенных лиц, главным образом молодого возраста (7-15 лет). В Российской Федерации и в РБ заболеваемость ревматической лихорадкой составляет от 0,2 до 0,6 случаев на 1000 детского населения. Первичная заболеваемость ОРЛ в России в начале ХХI века составила 0,027 случая на 1000 населения. Частота впервые выявленной хронической ревматической болезни сердца (ХРБС), которая включает пороки сердца и специфические изменения клапанов (краевой фиброз), выявляемые при ультразвуковом исследовании сердца - 0,097случаев на 1000 населения, в том числе ревматических пороков сердца - 0,076 случаев на 1000 взрослого населения. Имеющиеся статистические различия между частотой первичной заболеваемости острой ревматической лихорадкой и хронической ревматической болезнью сердца свидетельствует о наличии большого количества не диагностированных острых форм болезни.
Временной интервал между перенесенным острым стрептококковым тонзиллитом, фарингитом, обострением хронического тонзиллита и возникновением проявлений острой ревматической лихорадки составляет 3-4 недели. При острой ревматической лихорадке могут поражаться все структуры сердца - эндокард, миокард, перикард. Поражение миокарда (мышцы сердца) встречается всегда. Проявлениями поражения сердца могут быть сердцебиение, одышка, связанная с физической нагрузкой или в покое, боли в области сердца ноющего характера, которые в отличие о стенокардии не имеют четкой связи с физической нагрузкой и могут сохраняться длительный период времени, сердцебиение, перебои в работе сердца, приступообразные нарушения ритма - мерцательная аритмия, трепетание предсердий. Обычно поражение сердца сочетается с суставным синдромом по типу артралгий - болей в крупных суставах (коленных, плечевых, голеностопных, локтевых) или артрита (воспаления) этих же суставов. Для воспаления суставов характерны боль, изменения формы сустава, вызванные отеком, покраснение кожи в области пораженного сустава, местное повышение температуры и нарушение функции сустава в виде ограничения объема движений. Мелкие суставы поражаются гораздо реже. Воспалительный процесс в суставах носит мигрирующий характер и быстро проходит на фоне правильного лечения. Поражение сердца и суставов обычно сопровождается повышением температуры тела, слабостью потливостью, нарушением трудоспособности. У части пациентов встречаются поражения нервной системы, кожные сыпи по типу кольцевидной эритемы и подкожные ревматические узелки.
Для постановки диагноза острой ревматической лихорадки существуют диагностические критерии, которые включают клинические, лабораторные и инструментальные данные, а также информацию о перенесенной инфекции, вызванной бета-гемолитическим стрептококком группы А, его ревматогенными штаммами. Своевременно поставленный диагноз позволяет добиться выздоровления больного при проведении терапии антибиотиками, глюкокортикоидными гормонами, нестероидным противовоспалительными препаратами. Однако, при поздно начатом лечении, несоблюдении пациентами двигательного режима, наличии генетической предрасположенности, не санированной очаговой инфекции (декомпенсированный тонзиллит, кариес) исходом острой ревматической лихорадки может быть хроническая ревматическая болезнь сердца с пороком сердца или без него. Порок сердца возникает как исход воспалительного поражения клапанов сердца. Наличие порока сердца ревматической этиологии требует отнесения пациента к группе высокого риска развития инфекционного эндокардита, наиболее тяжелой формы поражения сердца, связанного с инфекционными агентами.
Острая ревматическая лихорадка относится к заболевания, при которых профилактика имеет важное значение для снижения как первичной заболеваемости, так и повторных эпизодов болезни (повторная острая ревматическая лихорадка).
Первичная профилактика имеет своей целью снижение первичной заболеваемости и включает комплекс медико-санитарных и гигиенических мероприятий, а так же адекватное лечение инфекций, вызванных бета-гемолитическим стрептококком группы А. Первое направление включает мероприятия по закаливанию, знакомство с гигиеническими навыками, санацию хронических очагов инфекции, в первую очередь - хронического тонзиллита и кариеса. Миндалины тщательно санируют повторными полосканиями и промываниями растворами антибактериальных средств, вакуум-аспирацией патологического содержимого лакун. Если это не дает желаемого результата обсуждается вопрос хирургического лечения - удаления миндалин. В каждом конкретном случае выбор тактики лечения определяет врач отоларинголог и терапевт, кардиолог или ревматолог.
Адекватное лечение ангины и фарингита направлено на подавление роста и размножения стрептококка в организме при развитии стрептококкового фарингита, ангины, тонзиллита. Основу лечения составляет антибиотикотерапия в сочетании с противовоспалительными средствами, которые должны проводиться не менее 10 дней с обязательным контролем общего анализа крови, мочи, а по показаниям биохимического анализа крови при возникновении признаков болезни, при окончании лечения и через месяц от появления первых признаков болезни. Лабораторное исследование, проведенное в эти сроки, позволяет правильно поставить диагноз, определить эффективность лечения, и что самое главное, не пропустить начало развития осложнения в виде острой ревматической лихорадки.
Вторичная профилактика имеет своей целью предупреждение развития повторной острой ревматической лихорадки и прогрессирования заболевания у лиц, перенесших ОРЛ. Она проводится у пациентов, не имеющих аллергии к препаратам пенициллинового ряда. Лекарственным средством, используемым для профилактики у взрослых является бензатинбензилпенициллин (экстенциллин, ретарпен) в дозе 2 400 000 ЕД 1 раз в 3 недели внутримышечно. Профилактические режимы зависят от возраста пациента и исхода острой ревматической лихорадки. В соответствии с рекомендациями Ассоциации ревматологов России вторичная профилактика включает следующие режимы:
Наиболее тяжелым и прогностически неблагоприятным заболеванием сердца, связанным с инфекцией считается инфекционный эндокардит - заболевание, характеризующееся развитием воспалительного процесса на клапанном или пристеночном эндокарде, включающее поражение крупных внутригрудных сосудов, отходящих от сердца, возникающее вследствие воздействия микробной инфекции. Наиболее часто это различные бактерии- стрептококки, стафилококки, энтерококки, кишечная палочка, синегнойная палочка и многие другие. Описано 119 различных возбудителей, приводящих к развитию заболевания.
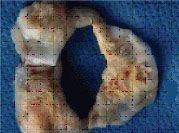
Аортальный клапан
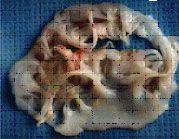
Митральный клапан
Так выглядят клапаны сердца при развитии инфекционного эндокардита.
Наложения из микробов, клеток крови нарушают их функцию,
разрушают клапан и зачастую требуют экстренного хирургического лечения.
Распространенность инфекционного эндокардита в начале 21 века составляла 2- 4 случая на 100 000 населения в год. Отмечается повсеместный рост заболеваемости, наиболее выраженный в старших возрастных группах и составляющий 14, 5 случая на 100 000 населения в возрасте 70-80 лет. Диагностика заболевания сложна. При первом обращении к врачу диагноз ставится только у 19 - 34,2% больных. Средний срок от первичного обращения до постановки диагноза составляет не менее 1,5 - 2 месяцев.
Выделяют группу больных с высоким риском развития инфекционного эндокардита, в которую входят:
- пациенты с ранее перенесенным инфекционным эндокардитом,
- пациенты с протезированными клапанами сердца,
- пациенты с синими врожденными пороками,
- пациенты после хирургических операций на аорте, легочных сосудах
- пациенты с приобретенными пороками сердца, в первую очередь ревматической этиологии (ХРБС).
Кроме этого выделена группа умеренного (промежуточного) риска, объединяющая пациентов со следующими заболеваниями:
- Пролапс митрального клапана, обусловленный миксоматозной дегенерацией или другими причинами с регургитацией 2-3 степени или пролапсы нескольких клапанов
- Нецианотичные врожденные пороки сердца (исключая вторичный ДМПП)
- Бикуспидальный (двухстворчатый)аортальный клапан
- Гипертрофическая кардиомиопатия (идиопатический гипертрофический субаортальный стеноз).
Установлено, что для развития инфекционного эндокардита необходимо попадание возбудителя в кровь. Наиболее частой причиной этого могут быть стоматологические манипуляции, сопровождающиеся повреждением десны и кровоточивостью. При наличии кариеса или заболеваний десен, бактериемия (наличие возбудителя в крови) может возникать достаточно часто.
Читайте также:




