Патогенетическое симптоматическое лечение гепатита
О гепатите А: причины, симптомы, лечение, профилактика
Гепатит A (болезнь Боткина, желтуха) – это острое вирусное заболевание печени, которое вызывается вирусом гепатита А (HAV). Основными симптомами вирусного гепатита А являются повышенная утомляемость, тошнота, рвота, отрыжка горьким, боль в правом подреберье, желтуха, потемнение мочи и др. Диагностика гепатита А осуществляется на основании серологического анализа крови, который выявляет наличие антител против вируса гепатита А. Лечение гепатита А заключается в назначении диеты и симптоматического лечения. В большинстве случаев гепатит А заканчивается полным выздоровлением.
Как передается вирус гепатита А?
Вирус гепатита А передается от человека человеку фекально-оральным путем. Это означает, что больной гепатитом А выделяет вирусы с калом, которые, при недостаточном соблюдении гигиены, могут попасть в пищу или воду и привести к заражению другого человека. Гепатит А часто называют болезнью грязных рук.
Факторы повышающие риск заболеть гепатитом А.
Риск заболеть гепатитом А выше у:
- детей посещающих детские дошкольные учреждения,
- лиц, не соблюдающих правила личной гигиены или проживающих в перенаселенных районах,
- у людей часто посещающих страны Средней Азии и Африки,
- у людей контактирующих с больными гепатитом А.
Как вирус гепатита А действует на печень?
Вирус гепатита А передается фекально-оральным путем, то есть попадает в организм человека через рот с загрязненной пищей или водой, содержащие вирусы. Попадая в кишечник, вирус всасывается в кровь и проникает в печень. В клетках печени (гепатоцитах), вирус размножается, и изменяет их структуру и разрушает их. Далее вирус попадает в желчь, которая выбрасывается в кишечник. Вместе с желчью вирусы выводятся из организма с каловыми массами. В развитии гепатита А принимает участие и иммунная система человека. Дело в том, что во время размножения (репликации) вируса в гепатоците изменяется структура специальных маркеров (опознавателей) клеток печени и иммунная система начинает рассматривать их как чужеродные. В организме начинают вырабатываться антитела - вещества, вызывающие гибель гепатоцитов, которые усиливают губительное действие вируса на ткани печени.
Через какое время после заражения гепатит А начнет проявляться?
Инкубационный период вирусного гепатита А (время с момента заражения до появления симптомов) составляет в среднем 30 дней, однако может колебаться от двух недель до полутора месяца.
Каковы симптомы и признаки вирусного гепатита А?
Нередко вирусный гепатит А протекает бессимптомно, или под маской другой болезни (например, гастроэнтерит, грипп, простуда), но, как правило, некоторые из нижеперечисленных симптомов могут указать на наличие гепатита:
Слабость, повышенная утомляемость, сонливость, у детей плаксивость и раздражительность.
Снижение или отсутствие аппетита, тошнота, рвота, отрыжка горьким.
Повышение температуры до 39°С, озноб, потливость.
Боли, чувство тяжести, дискомфорта в правом подреберье
Потемнение мочи – наступает через несколько дней после появления первых признаков гепатита.
- Желтуха (появление желтой окраски склер глаз, кожи тела, слизистой оболочки рта), как правило, появляется через неделю после начала заболевания, принося некоторое облегчение состояния больного. Нередко признаки желтухи при гепатите А вовсе отсутствуют.

У детей гепатит А довольно часто протекает бессимптомно или под видом острого гастроэнтерита (воспаления слизистой оболочки желудка и кишечника). Также развитие гепатита А у ребенка может напоминать грипп или простуду. В подобных случаях потемнение мочи и/или обесцвечивание кала, а также появление желтухи указывают на то, что ребенок болен именно гепатитом.
Вышеперечисленные симптомы характерны для любого типа вирусного гепатита, поэтому только на основании симптомов нельзя поставить диагноз острого вирусного гепатита А.
Что делать при подозрении на вирусный гепатит А?
При появлении симптомов, характерных для вирусного гепатита необходимо сразу же обратиться к врачу. Для выявления вирусного гепатита А (HAV) необходимо провести серологический анализ крови на наличие антител к вирусу гепатита А - anti-HAV IgM. При попадании вируса гепатита в кровь, организм немедленно начинает борьбу с вирусом, продуцируя против него антитела. Наличие в крови антител anti-HAV IgM может с высокой точностью указать на острый вирусный гепатит А.
В чем состоит опасность гепатита А?
Из всех известных типов вирусного гепатита (В, С, D, E) вирусный гепатита А является наиболее щадящим для печени. Острый вирусный гепатит А, как правило, длится около 6 недель и самостоятельно разрешается полным выздоровлением. Крайне редки случаи перехода острого вирусного гепатита А в фульминантную (молниеносную) форму с последующим летальным исходом. Такое развитие болезни более вероятно у лиц, уже болеющих гепатитом В или С.
Как лечить острый вирусный гепатит А?
Основными принципами лечения гепатита А являются соблюдение диеты и поддерживающая терапия (симптоматическое лечение). Лечение гепатита А проводится под контролем врачей инфекционистов. Самостоятельное лечение гепатита А недопустимо. В течение всего периода болезни больного гепатитом А изолируют от коллектива (особенно важно в случае детей). Больной гепатитом А перестает быть заразным примерно после 3 недели болезни.
Диета при гепатите А
Больному гепатитом А рекомендуют исключить из рациона питания жирное мясо, печень, жареные блюда, алкоголь, шоколад, газированные напитки. В рацион питания включают молоко и молочные каши, кефир, отварные овощи, нежирные сорта мяса и рыбы, фруктовые соки, мед.
Симптоматическое лечение гепатита А
Для лечения гепатита А специальные противовирусные препараты не нужны. Наш организм в состоянии сам побороть инфекцию. Лечение гепатита А заключается в поддержании некоторых функций печени, страдающих во время болезни. Так, организм нуждается детоксикации – удалении токсинов, которые больная печень пока не в состоянии обезвредить сама. Детоксикация проводится с помощью специальных растворов, которые разбавляют кровь и снижают в ней концентрацию токсических веществ (гемодез). Кроме детоксикации для лечения гепатита А применяют гепатопротекторы – это лекарства, которые защищают клетки печени. Кроме прочего, для скорейшего выздоровления необходимо восполнить запас витаминов, помогающих организму поправиться после болезни.
Профилактика гепатита А
Гепатит А часто называют болезнью грязных рук, так как несоблюдение правил гигиены значительно повышает риск заболевания гепатитом А. Чтобы избежать заражения необходимо тщательно мыть руки с мылом перед едой, хорошо мыть под проточной водой фрукты и овощи, употреблять в пищу продукты, подверженные правильной термической обработке, пить воду из проверенных источников, или кипятить воду перед употреблением.
Иммунитет и прививка от гепатита А
Человек, переболевший гепатитом А скорее всего больше никогда не заболеет им вновь. Дело в том, что после выздоровления в крови человека навсегда остаются антитела против вируса гепатита А, которые при повторном попадании вируса сразу же атакуют его, не позволяя вызвать болезнь. Иммунитет против гепатита А можно приобрести и при помощи вакцинации (прививки). Вакцина против гепатита А состоит из мертвых вирусов гепатита, которые не в состоянии вызвать болезнь, но могут вызвать выработку иммунитета. Иммунитет, развившийся после вакцинации, сохраняется в течение 5-10 лет, защищая человека от заражения гепатитом А.
Кому показана вакцинация против гепатита А?
Поставить прививку от гепатита А может любой желающий человек, не перенесший гепатит А ранее. Чтобы узнать перенес человек гепатит А или нет, достаточно сделать серологический анализ крови на наличие антител против вируса. Если они отсутствуют – значит организм еще никогда не встречался с вирусом гепатита А и подвержен высокому риску заболевания. В таком случае показана вакцинация.
Лекарственный (медикаментозный) гепатит – это поражение печени, возникающее вследствие токсического эффекта лекарственных препаратов на клетки печени с развитием в них воспаления и даже некроза.
Среди осложнений лекарственной терапии достаточно часто встречаются поражения и гибель клеток печени, что примерно в 15-20% случаях может быть причиной молниеносной формы острого лекарственного гепатита и может привести к летальному исходу. Острый лекарственный гепатит - одно из показаний к трансплантации печени. Несколько чаще лекарственный гепатит встречается у женщин, чем у мужчин.
Важно!
более 1000 препаратов, могут приводить к развитию медикаментозного гепатита
сочетанный прием 2-3 препаратов увеличивает токсичность действия лекарств
одновременный прием 6 и более препаратов увеличивает вероятность токсического повреждения печени до 80%
скорость развития лекарственного гепатита варьирует от нескольких суток до нескольких месяцев
может протекать бессимптомно (в том числе, и без желтухи)
даже незначительные симптомы исчезают, при отмене препаратов
не заниматься самолечением!
прогноз - благоприятный, но при своевременной отмене лекарственного препарата, вызвавшего поражение печени.
Некоторые группы лекарственных средств вызывают развитие лекарственного гепатита чаще других. К ним относятся:
Нестероидные противовоспалительные средства (Аспирин, Диклофенак, Парацетамол и др.)
Противотуберкулезные средства (Изониазид, Рифампицин)
Антибиотики из группы тетрациклинов (Тетрациклин, Доксициклин, Хлортетрациклин и др.), пенициллинов (Амоксициллин, Бензилпенициллин и др.), макролидов (Эритромицин), сульфаниламиды (Сульфадиметоксин, Бисептол, Котримоксазол и др.)
Гормональные препараты (оральные контрацептивы, половые гормоны, Ретаболил и др.)
Противоязвенные препараты (Омепразол)
Противоэпилептические, противосудорожные средства (Карбамазепин, Фенитоин, Клоназепам и др.)
Противоаритмические препараты (Амиодарон).
Межлекарственные взаимодействия
Как правило, с возрастом при наличии нескольких сопутствующих заболеваний пациенты вынуждены принимать одновременно несколько лекарственных препаратов, что может негативно сказываться как на эффективности лечения, так и приводить к развитию побочных эффектов.
Превращение лекарственных препаратов (детоксикация) осуществляется в печени с участием цитохрома Р450 — группы ферментов, отвечающих за метаболизм чужеродных органических соединений и лекарственных препаратов.
Цитохром Р450 участвует в метаболизме многих лекарственных средств, например:
лекарственные средства, понижающие кислотность желудочного сока (ингибиторы протонной помпы)
противоаллергические (антигистаминные) препараты
лекарственные средства, понижающие артериальное давление (антагонисты кальция)
седативные и транквилизаторы (бензодиазепины)
противовирусные препараты (ингибиторы протеазы)
гиполипидемические препараты (статины).
Важно! 17-23% комбинаций лекарственных препаратов потенциально опасны.
Это может насторожить:
- Тошнота, иногда рвота
- Расстройство стула
- Общее недомогание и слабость
- Боли или тяжесть в правом подреберье
- Желтуха - пожелтение кожи и слизистых оболочек (напр., склер)
- Кожный зуд с последующими расчесами
- Увеличение в размерах печени и селезенки.
Как подтвердить лекарственный гепатит:
Биохимический анализ крови (АСТ, АЛТ, ЩФ, ГГТП, уровень билирубина, фракции глобулинов)
Коагулограмма (МНО, протромбин)
Общий анализ крови
Общий анализ мочи
УЗИ органов брюшной полости;
Пункционная биопсия
Тщательный сбор лекарственного анамнеза!
Важно исключить:
- Вирусную природу:
· гепатит А (ссылка на Вирусный гепатит А)
· гепатит В (ссылка на Вирусный гепатит В)
· гепатит С (ссылка на Вирусный гепатит С)
· гепатит D (ссылка на Вирусный гепатит D)
· гепатит Е (ссылка на Вирусный гепатит Е)
- Болезнь Вильсона-Коновалова
- Желчнокаменную болезнь
- Опухоли печени
- Рак поджелудочной железы
Основные принципы лечения лекарственного гепатита:
Отмена лекарственного препарата, вызвавшего гепатит
Подбор соответствующей ему замены
Патогенетическая терапия (восстановление печени с помощью препаратов, улучшающих обмен в печеночных клетках и способствующих их восстановлению)
Диета - стол №5 по Певзнеру (дробное питание, ограничение жиров, но достаточное содержание в пище углеводов, белков, витаминов; запрещаются жирная, жареная и острая пища, алкоголь)
Трансплантация печени проводится пациентам с острой печеночной недостаточностью.
Что необходимо знать пациенту перед началом приема любого лекарственного препарата?
Показания для назначения того или иного препарата.
Как и когда принимать лекарственное средство.
Имеет ли значение пропуск дозы препарата и что следует предпринять в данном случае.
Как долго предполагается принимать лекарственное средство.
Как распознать неблагоприятные побочные реакции.
Риск взаимодействия препарата с алкоголем и курением
Риск взаимодействия препарата с другими лекарственными средствами.
Не откладывайте - обращайтесь за квалифицированной медицинской помощью!
Помните, что правильно и своевременно поставленный диагноз гарантирует эффективность лечения!
Мы подберём лечение для каждого!
Объем исследований определяет врач после очной консультации.
В нашем Центре используются доказанные в клинической практике инновационные методы диагностики и проверенные схемы лечения заболеваний печени.
Эффективность нашей работы связана с разработкой и внедрением в практику современных методов обследования и лечения.
Гепатит - хроническое инфекционное воспалительное заболевание печени, которое лечится в немецких клиниках на высоком уровне - гепатит А, гепатит Б, гепатит Ц, гепатит Д (также пишут гепатит A, гепатит В или латинской B, гепатит С (или латинской C), гепатит D)
Содержание
Гепатит – это острое или хроническое специфическое поражение гепатоцитов (анатомо-функциональных клеток печени). По этиологическим факторам наиболее часто встречаются вирусные и алкогольные гепатиты. Длительные воспалительные процессы паренхимы и стромы органа часто приводят к гепатоцеллюлярной карциноме и циррозу. Поэтому очень важно диагностировать заболевание на ранних стадиях и принимать необходимое лечение.
Особенностью патологических процессов печени является постепенное длительное прогрессирование без явной клинической картины.
К сожалению, нередко бывает что заболевание выявляется на терминальных стадиях, когда лечение малоэффективно.
В высокоспециализированных клиниках Германии проводится верификация и терапия гепатитов согласно всем мировым стандартам. Немецкие специалисты используют в своей практике современную медицинскую аппаратуру и оборудование. Поэтому диагностика гепатита в Германии занимает всего несколько дней.
Диагностика гепатита в Германии
При заболеваниях печени очень часто необходимо проводить повторные лабораторные исследования, поскольку показатели исследований могут изменяться. Немецкие специалисты тщательно наблюдают за состоянием пациентов в стационарных условиях. Большое значение придается результатам общего исследования и опроса жалоб больного. Если возникают какие-то сомнения, назначаются дополнительные консультации узких специалистов.
Как правило, при подозрении на гепатит, пациенту проводятся следующие лабораторные и инструментальные методы диагностики:
- Общий анализ крови с лейкоцитарной формулой и общий анализ мочи;
- Биохимическое исследование крови (в обязательном порядке определяются концентрация билирубина и его фракций, щелочная фосфатаза, трансаминазы, ГГТ, белковые фракции, тимоловая и сулемовая пробы);
- Коагулограмма;
- Рентгенологическое исследование органов грудной клетки;
- УЗИ брюшной полости и забрюшинного пространства:
- Определение маркеров вирусных гепатитов (HBsAg. HBeAg. Антитела к вирусам А, В, С);
- При необходимости определяются концентрации токсических веществ и медикаментов в крови (для исключения токсического гепатита);
- Чрезкожная биопсия печени с последующим гистологическим исследованием биоптата;
- Радионуклидная сцинтиграфия печени с технецием – позволяет подробно оценить нарушение функций органа;
- КТ.
Лечение гепатита в Германии

диета при гепатите
После определения заключительного диагноза немецкие специалисты назначают этиологическое и патогенетическое лечение гепатита. Также отдельное место в терапии поражений печени занимает реорганизация образа жизни. Пациенту рекомендуется полное исключение употребления алкоголя, гепатотоксических медикаментозных препаратов, а также назначается специальная диета. Уже придерживаясь только этих рекомендаций, больной вскоре почувствует значительное улучшение его общего состояния.
Выбор наиболее подходящих препаратов для лечения гепатита зависит от степени активности патологического процесса, типа гепатита, общего состояния пациента и сопутствующих заболеваний. В немецких клиниках используются только высокоэффективные качественные медикаментозные средства. Поэтому практически у всех пациентов в скором времени наблюдается положительный клинический эффект от терапии.
Наиболее часто в немецких клиниках назначаются следующие группы фармакологических средств для лечения гепатитов:

Немецкие специалисты заботятся о качестве медицинских услуг, положительном эффекте лечения, а также комфортном пребывании пациентов в стационарных условиях. Именно поэтому отзывы о лечении гепатита в Германии только положительные.

На сегодняшний день, на территории Российской Федерации становится явным тенденция к появлению пациентов с вирусным гепатитом С. Согласно статистике за 5 лет, в 2013 году первично было зарегистрировано 2,1 тысяч человек, в 2014году – 2,2 тысяч человек населения, 2015 году – 2,1 тысяч человек, в 2016 году -1,8 тысяч человек, в 2017 году – 1,8 тысяч. Как можно наблюдать, начиная с 2014 года начинается тенденция к снижению (2,2 тысяч за 2014, против 1,8 тысяч за 2017 года)[1]. Это связано с тем, что, начиная с 2016 года, начинает внедряться экспериментальная противовирусная терапия против гепатита С.
Гепатит С – это вирусное, парентеральное, антропонозное заболевание, поражающее печень, и приводящее к необратимым изменениям печени – цирроз.
Основной социальной проблемой в распространенности гепатита С является неосведомленность населения о способах передачи болезни, её симптомах, особенно первых проявлений, осложнениях и самое главное способах лечения. С 2014 года на территории Российской Федерации начали внедрять новое лечение против гепатита С, направленное не на ликвидацию симптомов, а на причину болезни – вирус.
Вирус гепатита С может попасть в организм через кровь, так как на воздухе вирус оказывается не активным. На организменном уровне, гепатит С, попадая в кровь, начинает распространяться в печени, попадая через веточки брюшной аорты: правую и левые печеночные артерии. Возбудитель вируса может находиться в печени десятки лет, не вызывая никаких симптомов.
При появлении первых симптомов гепатита С площадь поражения печени может достигать свыше 50%. Частыми проявлениями являются тяжесть в правом подреберье, привкус желчи во рту, желтушность кожных покровов, склер, множественные экскориации из-за отложения желчных кислот в коже, нарушения стула.
Гистологически, все проявления болезни делятся на 3 типа: альтеративные, экссудативные и пролиферативные изменения. Исходя из исследований, было заключено, что первоначальными изменениями являются экссудативные[4]. На гистологическом уровне диагноз гепатит С можно заподозрить при наличии хотя бы одного из следующих признаков:
· Тельца Консильмана – ацидофильные образования, представляющие собой гепатоциты на стадии апоптоза, с пикнотическим ядром. Сам процесс апоптоза запускается гепатоцитами с целью самозащиты, предотвращая дальнейшее развитие вируса, так как вирус жить вне клетки не может[6].
· Отсутствие полиморфноядерных лейкоцитов, но преобладание Т-лимфоцитов.
· Нарушение пролиферации клеток Купфера, что снижает фагоцитарную активность макрофагов печени[7].
· Нарушается упорядоченное строение балок. В свою очередь при регенерации клеточных балок новые элементы могут связывать несколько клеток на разных уровнях. Нарушается цитоархитектоника печени (рис.2)[4].
· Происходит постепенное увеличение печени, за счет расширения междольковых вен и артерий, задержки выведения жидкости и развитие балонной дистрофии печени.
· Неправильное сращение балок, апоптическое состояние гепатоцитов и увеличение междольковых артерий и вен приводит к задержке выведения желчи[6].
· При поздних стадиях гепатоциты начинают терять ядро, цитоплазма может содержать зерна, заполненные каплями желчных пигментов или жира. Возникает жировая дистрофия, характерная для людей с лишним весом[4].
По своему интересен механизм образования телец Консильмана, или гепатоцитов при апоптозе(рис.1). Как уже упоминалось, по одной из теорий, гепатоциты сами запускают процесс апоптоза, с целью предотвратить репликацию вируса, но, в свою очередь, вирус старается подавить данный процесс. В подтверждение данной теории было определено то, что некоторые кодируемые вирусом Гепатита С белки обладают антиапоптозной активностью, подавляющий действие белка р53 – полипептид – активатор апоптоза гепатоцитов[10].
Однако по другой версии, разрушение клетки вызывается действием NK – и Т- лимфоцитами на антигены, локализующиеся на мембране пораженных гепатоцитов. Вторая теория апоптоза является наиболее распространенной. Первый путь, по которому Т-лимфоциты - киллеры вызывают апоптоз, это их непосредственная активность на вирусы. В таких случаях они выделяют перфорин, растворяя стенку гепатоцита, и запускают гранзимы, которые запускают цитолитическую роль лизосом, что приводит к растворению органелл и гибели клетки[9].
Второй путь Т-лимфоцитарного апоптоза направлен на повышенную экспрессию Fas-R (CD 95) на мембране гепатоцитов, что приводит к активации адапторного полипептида FADD, который в свою очередь активирует каспазу 8, активирующая апоптоз гепатоцитов[10].
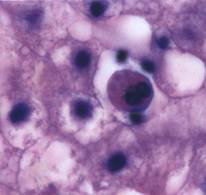
Рисунок 1. Тельца Консильмана
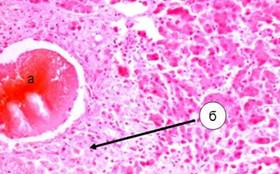
Рисунок 2. Участки сединительной ткани
Дальнейшее течение вирусного гепатита С зависит от ряда факторов, которые можно разделить на две группы: социальные и гистологические. К социальным факторам можно отнести следующее:
· Наличие вредных привычек: курение, алкоголизм, наркотики. При наличии таких факторов скорость распространения гепатита С и перерождение печени в цирроз происходит значительно быстрее.
· Стрессовые факторы. Активация симпатической нервной системы приводит к повышенной работе гепатоцитов, что приводит к их выработке и гибели.
· Профессия. Работа на вредных производствах, такие как, шахты, цементные заводы, сталелитейные производства, химические и фармацевтические фабрики своими выбросами могут усугубить течение болезни.
· Не соблюдение личной гигиены. Токсины, попадающие в организм через желудочно – кишечный тракт, попадают в печень через систему воротной вены и проявляют токсическое действие на печень, усугубляя болезнь.
· Питание. Соблюдение диеты (рекомендуется лечебный стол №5) щадит печень от вредных факторов: холестерин, канцерогенные факторы, различные минералы и тяжелые металлы.
На гистологическом уровне важными моментами для регенерации является наличие четырех типов клеток:
· Овальные клетки. Считаются производными клеток костного мозга. Увеличение данных клеток является характерным для гепатита С. Овальные клетки могут дифференцироваться как в гепатоциты, так и холангиоциты, что является основой для восстановления цитоархитектоники печени[6].
· Эпителиальные клетки (канал Геринга). Популяция данных клеток способна дифференцироваться в гепатоциты, холангиоциты и эндотелиоциты сосудов. Данные клетки могут полностью вернуть цитоархитектонику печени[3].
· Мезинхимоподобные клетки. Обладают высокой пролиферативной активностью. Образуют островки регенерации, направленные на выполнение функции[6].
· Малые гепатоциты. Клетки меньших размеров, чем зрелые гепатоциты. При больших поражениях печени могут размножаться и вырастать до зрелых размеров[3].
Пролиферация зрелых гепатоцитов играет одну из первых ролей в регенерации печени. Количество бинуклеарных гепатоцитов демонстрируют регенераторные потенции клеток печени. После деления, гепатоцит может либо снова иметь два ядра, либо один. Только клетки с двумя ядрами могут снова делиться. Количество бинуклеарных клеток зависит от степени развитости процесса при гепатите С, так же социальных факторах, которые были указаны выше[9].
На гистологическом уровне можно наблюдать следующие изменения:
1. Появление портальной гипертензии из-за разрастания соединительной ткани, изменения архитектоники печени. Наличие лимфо – эозинофильного инфильтраций, располагающиеся в толще паренхимы[10].
2. На поверхности и на разрезе наличие множественных узлов – очаги регенерации гепатоцитов. Такие разрастания приводят к объединению гепатоцитов в неправильные балки, что приводит к повышенному нарушению оттока желчи, и как следствие – застой вывода печеночной порции желчи[11].
3. Снижение макрофагальной активности клеток Купфера, нарушение коллагенового равновесия печени в сторону коллагенизации.
4. Множественные фиброзные изменения – наличие некротизированных гепатоцитов, замещенные соединительной тканью(рис.3)[4].
5. Образование соединительнотканных прослоек между дольками и по ходу выведения желчи, что приводит к закупорке вывода желчи. Гидропическая дистрофия печени[6].
6. Повышенная активность клеток Ито, что приводит к фиброзу печени(рис.4)[11].
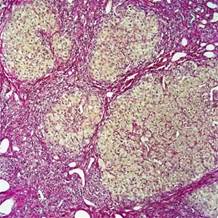
Рисунок 3. Фиброзные изменения
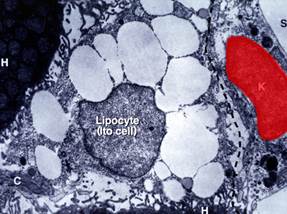
Рисунок 4. Клетки Ито
Исходом цирроза печени является смерть. Лечения цирроза нет. Единственное лечение – это трансплантация. Все, что можно сделать – это проводить симптоматический прием препаратов, которые не будут оказывать массивного токсического действия на печень.
С недавнего времени, на территории Российской Федерации проводят лечение вирусного гепатита С, что обозначает, что это уже не приговор, как был раньше. В группу по лечению данной болезни включены следующие схемы препаратов[5]:
1. Глицириновая кислота+ Фосфолипиды – 175мг + 325мг ежесуточная доза
2. Гепатопротекторы: Эссенциале, Карсил и так далее.
5. Другие препараты, направленные на симптоматическое лечение.
На сегодняшний день разработаны и внедрены препараты по лечению гепатита С, полностью лишенные побочных эффектов и достигающие 99% эффективность в лечении. Подобные препараты начинают внедряться в России, но через покупки на иностранных рынках. К таким препаратам относятся[4.5]:
1. Ледипасвир – препарат, разработанный на территории Америки. В нашей стране используются более доступные дженерики (аналоги с точно таким же действующим веществом), которые можно приобрести из Индии:
2. Софосбувир – влияет непосредственно на протеазу вируса, тем самым нарушая его репликацию. Так же разработан на территории Америки. В России так же можно найти индийские дженереки:
3. Велпатасвир. Новый препарат для этиологического лечения вирусного гепатита С, что делает препарат не эффективным против других штаммов, в отличие от вышеуказанных лекарств. Особенностью Велпатасвира является то, что он должен применяться только в сочетании с Софосбувиром. Препарат был разработан на территории Германии вместе с учеными из Соединенных Штатов Америки. Индийскими дженериками на территории России являются:
Для таких препаратов существует определенная схема, при приеме которой достигается наилучшая терапия вирусного гепатита С. Наблюдается тенденция к отказу от приема интерферона:
1. Собосбуфир + Рибавирин – 12 недель без перерывов во днях.
2. Ледипасвир + Софосбувир – 12 - 24 недель в зависимости от степени пораженности печени
3. Велпатасвир + Софосбуфир – до 36 недель в зависимости от степени поражения печени вирусом и признаков цирроза печени. Были положительные тенденции к излечению в момент 25% поражения органа циррозом.
На территории Соединенных Штатов Америки схемами лечения для терапии гепатита С используются такие препараты[9]:
1. Софосбувир + Велпатасвир – в течение 12 недель
2. Глекапревир + Пибрентасвир – в течение 12 недель
3. Даклатасвир + Софосбувир – в течение 12 недель как альтернативный вариант лечения.
Изложенные схемы лечения используются для лечения вирусного гепатита С при наличии очагов цирроза печени.
В Соединенных Штатах Америки, где были разработаны непосредственно все вышеизложенные лекарства, уровень больных с гепатитом С не уменьшается, так как остается монополия фармацевтических фирм. В Российской Федерации подобные схемы лечения пациентов с гепатитом С, основанные на индийских дженериках, сочетаются с вышеизложенными препаратами для поддержания иммунитета, общего метаболизма и нормальной функции печени.
На данный момент подобные схемы лечения используются только в высокотехнологических больницах, а пациенты могут получить помощь только по специальным федеральным программам лечения. Ежегодно, на территории России обновляются рекомендации по диагностике и лечению взрослых пациентов с гепатитом С [2].
Приведенные схемы лечения не используются в городах Крыма по причине отсутствия препаратов, неосведомлённости населения и медицинского персонала лечебно–профилактических учреждений. Наличие большого количества дженериков на фармакологическом производстве дает надежду на то, что лечение пациентов с гепатитом С будет доступно всем нуждающимся, включая маленькие города Крыма.
Читайте также:


