Туберкулезный сальпингит что это такое
Общеизвестно, что туберкулез маточных труб также является бессимптомным заболеванием, вызывающим тяжелые анатомические изменения маточных труб по типу необратимых нодозных сальпингитов у 20 % больных по типу гидросальпинксов у 60 %. Вместе с тем не исключена возможность поражения маточных труб по типу нодозных сальпингитов при эндометриозе. По нашим данным, туберкулезный сальпингит не чаcто обнаруживают при лапароскопии у женщин с бесплодием.

Так, туберкулезный сальпингит и пельвиоперитонит были выявлены лишь у одной больной с первичной аменореей. Из 1500 пациенток с регулярным ритмом менструаций туберкулезный нодозный сальпингит был обнаружен у 3.
При поражении внутренних половых органов у женщин, больных туберкулезом, преобладает гематогенный или лимфогенный путь распространения инфекции из первичного очага (легких — у 70-85%, желудочно-кишечного тракта — у 15%) Чаще всего поражаются маточные трубы (у 70-80 % больных), реже — эндометрий (у 15-30%), еще реже — шейка матки и наружные половые органы (1-3 %). Поражение яичников отмечается крайне редко.
Предположение об отсутствии брюшинного покрова и скудной васкуляризации, препятствующих проникновению инфекции в ткань яичников, очень сомнительно и требует дальнейшего доказательства.
Показан нисходящий путь распространения инфекции в женские половые органы: от фимбриальных отделов маточных труб до эндометрия по слизистой оболочке.
Частота туберкулеза половых органов в районах с высокой инфицированностью составляет 0,5 % от всех гинекологических больных. Однако эти данные не совсем точны, поскольку диагностика затруднена вследствие олигобациллярности, большого количества штаммов и трудностей забора материала непосредственно из очага поражения.
Симптомы генитального туберкулеза
Манифестация генитального туберкулеза чаще наступает в возрасте 20–30 лет; реже – в период полового созревания и в постменопаузе. Течение генитального туберкулеза чаще стертое и вариабельное, что объясняется разнообразием морфологических изменений.
Часто ведущим и даже единственным симптомом генитального туберкулеза служит бесплодие, обусловленное поражением эндометрия и маточных труб.
У большей части женщин изменяется менструальная функция: развивается олигоменорея, аменорея, нерегулярные месячные, альгодисменорея, реже — метроррагия и меноррагия. Менструальные нарушения при генитальном туберкулезе обусловлены вовлечением паренхимы яичников, эндометрия, интоксикацией.
Течение генитального туберкулеза сопровождается болями внизу живота тянущего и ноющего характера вследствие развития спаечного процесса в малом тазу, склероза сосудов, поражения нервных окончаний. Характерна туберкулезная интоксикация — субфебрилитет, потливость по ночам, слабость, похудание, нарушение аппетита.
При вовлечении брюшины генитальный туберкулез нередко манифестирует с клиники острого живота, в связи с чем пациентки попадают на операционный стол с подозрениями на апоплексию яичника, внематочную беременность, аппендицит.
Туберкулезное поражение маточных труб часто приводит к их облитерации, развитию пиосальпинкса, образованию туберкул в мышечном слое. При туберкулезе придатков могут поражаться брюшина и кишечные петли, что приводит к асциту, спайкообразованию, образованию фистул. Туберкулезный эндометрит также характеризуется наличием туберкул, участков казеозных некрозов. При генитальном туберкулезе нередко отмечается поражение мочевыводящих путей.
Диагностика генитального туберкулеза
Подозрение на туберкулезную этиологию воспаления гениталий может возникнуть при указании в анамнезе на плеврит, пневмонию, бронхоаденит, туберкулез легких или иной локализации. У юных пациенток, не живущих половой жизнью, на генитальный туберкулез может указывать аднексит, сочетающийся с аменореей и длительным субфебрилитетом.
Данные гинекологического исследования обычно малоиформативны. При влагалищном исследовании могут определяться признаки воспаления придатков, спаечных процессов в малом тазу. УЗИ малого таза и УЗ-гистеросальпингоскопия при генитальном туберкулезе носят вспомогательное диагностическое значение.
Для подтверждения генитального туберкулеза проводятся туберкулиновые пробы – подкожное введение туберкулина с оценкой общей и очаговой реакции. Общий ответ при генитальном туберкулезе проявляется температурной реакцией, тахикардией (>100 уд. в мин.), изменениями формулы крови. Местная реакция в очаге туберкулезного поражения включает усиление болей в животе, увеличение болезненности и отечности придатков матки при пальпации, увеличение температуры в области шейки матки. Противопоказаниями к проведению туберкулиновых проб служат активный туберкулез, сахарный диабет, недостаточность функции печени, почечная недостаточность.
Наиболее точным методом диагностики генитального туберкулеза гинекология считает бактериологическое исследование выделений из половых путей, менструальной крови, аспирата из полости матки, соскобов эндометрия, а также ПЦР-выявление микобактерии туберкулеза.
В ходе проведения диагностической лапароскопии обнаруживаются специфические изменения в малом тазу – туберкулезные бугорки на брюшине, спаечные процессы, казеозные очаги, воспаление придатков. Лапароскопия позволяет произвести забор материала длягистологического исследования, выполнить хирургическую коррекцию последствий генитального туберкулеза: лизис спаек, восстановить проходимость маточных труб или произвести удаление придатков.
Гистология тканей, полученных в результате биопсии или раздельного диагностического выскабливания, при генитальном туберкулезе обнаруживает наличие в образцах периваскулярных инфильтратов, туберкул с явлениями казеозного распада или фиброза. При цитологическом анализе аспирата из полости матки, соскобов шейки матки выявляются многоядерные клетки Пирогова-Лангханса.
Рентгенограммы, полученных при генитальном туберкулезе в ходе гистеросальпингографии, указывают на смещение матки вследствие спаечного процесса, наличие внутриматочных синехий, облитерацию и изменение контуров труб, кальцинаты в яичниках, трубах, лимфоузлах.
Прогноз при генитальном туберкулезе
Рецидивы генитального туберкулеза отмечаются у 7% пациенток. Заболевание может осложняться спаечной болезнью, свищевыми формами генитального туберкулеза.
Восстановление репродуктивной функции наблюдается у 5-7% женщин. Ведение беременности у пациенток, перенесших генитальный туберкулез, сопряжено с рисками самопроизвольного прерывания беременности, преждевременных родов, развития гипоксии плода.
Профилактика генитального туберкулеза
К специфической профилактике первичного туберкулеза относится вакцинация новорожденных вакциной БЦЖ, ревакцинация детей и подростков, проведение реакции Манту, профилактической флюорографии, изоляция пациентов с активными формами. Мерами неспецифической профилактики служат общеоздоровительные мероприятия, полноценный отдых и питание.
Длительные, вялотекущие и плохо откликающиеся на обычное лечение воспаления половых органов, сочетающиеся с нарушениями менструальной функции и бесплодием, требуют обследования на генитальный туберкулез.
Сальпингит — это заболевание у женщин, вызванное воспалением маточных (фаллопиевых) труб. Сальпингит бывает двухсторонним и односторонним. Чаще всего инфекция проникает восходящим путем в маточные трубы из матки. Обычно воспалительный процесс распространяется и дальше, захватывая яичники. Среди других способов проникновения инфекции — нисходящий (от кишечника по брюшине), гематогенный (через кровь) и лимфогенный (через лимфу).
Возбудители, вызывающие сальпингит очень многообразны. Это микроорганизмы (стафилококки, стрептококки, кишечная палочка и др.), вызывающие неспецифическую форму заболевания (обычное воспаление) и возбудители специфического сальпингита (различают туберкулезный, гонорейный, микоплазменный, хламидийный и прочие виды сальпингита).
При данном заболевании в маточных трубах скапливается воспалительный экссудат, приводящий к непроходимости фаллопиевых труб, что может быть причиной бесплодия у женщин. В случае сальпингита при беременности инфекция может передаться плоду, поэтому возникновение беременности нежелательно до полного излечения от болезни.
Симптомы сальпингита
Сальпингит может протекать в острой или хронической форме. Хронический сальпингит, как правило, имеет место при недостаточном лечении острой формы заболевания. Но иногда он возникает первично, например, гонорейный сальпингит изначально протекает в хронической форме.
Острый сальпингит сразу же дает о себе знать значительным повышением температуры (иногда до 40 градусов), а также резкими болями в нижней части живота и в области крестца, дизурическими и гастроинтестинальными расстройствами. В некоторых случаях имеют место периодические гнойные выделения из уретры. Хотя практически сразу следует обращение к врачу, по клинической картине однозначный диагноз поставить бывает сложно.
Хронический сальпингит может проявлять себя и вовсе незначительно. Это субфебрильная температура и слабо выраженный болевой синдром. Одним из постоянных признаков этого заболевания является нарушение менструального цикла.
Причины сальпингита
Частой причиной сальпингита являются так называемые, провоцирующие факторы - физиологические (менструация, роды) или искусственные (аборт, гистероскопия, различные операции и др.). Очень часто сальпингит возникает при ослаблении или повреждении барьерных механизмов шейки матки, в том числе из-за перечисленных выше провоцирующих факторов.
Факторы, снижающие общий иммунитет организма, также могут вызывать данное заболевание. В их числе хронические стрессы, нерациональное питание, наркомания и хронический алкоголизм. Кроме того, усугубляют картину поведенческие факторы, среди которых можно выделить раннее начало половой жизни, большое число половых партнеров и повышенную частоту половых контактов, а также нетрадиционные виды половых контактов и половые отношения в период менструации.
Помимо этого надо быть внимательными к выбору способов контрацепции. Возникновению заболевания способствует использование гормональной, а не барьерной контрацепции или спринцевания, проводимые в целях контрацепции и гигиены.
Диагностика сальпингита
Диагностика сальпингита, как правило, осложнена схожестью его симптомов с распространенными хирургическими заболеваниями, такими как аппендицит и эктопическая (внематочная) беременность.
Наличие инфекции обычно определяется лабораторным исследованием маточных выделений. Помимо этого, во время осмотра на гинекологическом кресле при пальпации наблюдается болезненность шейки матки и высокая чувствительность придатков.
Среди обязательных диагностических процедур при подозрении на сальпингит — УЗИ и анализ крови. Показатели СОЭ при остром сальпингите повышены и составляют более 15мм/ч. Также наблюдается выраженный лейкоцитоз (выше 10,5 тыс.). С помощью УЗИ удается выявить непосредственно наличие воспаления в маточных трубах. Конкретный же возбудитель болезни выявляется путем пункции маточной трубы или заднего свода влагалища.
В ряде случаев при острой форме заболевания применяется лапароскопический метод забора материала. Поставить диагноз таким способом можно наиболее точно (примерно 78% случаев). Однако из-за повышенной травматичности данного метода он используется не так часто.
Лечение сальпингита
В лечении сальпингита применяются различные антибактериальные средства (антибиотики: полусинтетические пенициллины, препараты тетрациклинового ряда, антибиотики группы аминогликозидов, препараты группы левомицетина и производные нитрофуранов - фуразолидон, фурадонин, фуразолин, фурагин). После купирования основных симптомов заболевания лечение антибиотиками рекомендуется продолжать еще в течение одной-двух недель. При острой форме заболевания показан постельный режим и прием болеутоляющих и противовоспалительных препаратов.
При хроническом сальпингите показаны физиотерапия и бальнеолечение. Эта форма заболевания лечится достаточно долго и в ряде случаев при рецидивах острой формы болезни единственным средством может стать оперативное вмешательство.
Операции по лечению сальпингита производят различными способами. Это может быть пункция маточно-прямокишечного углубления, проводимая через задний влагалищный свод, лапароскопическая операция или адгезиолизис. Также часто проводится санация и трансвагинальное дренирование малого таза.
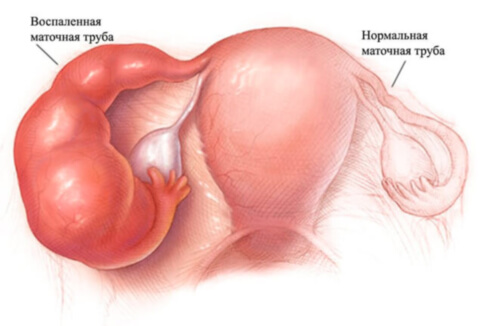
Сальпингит — это инфекционно-воспалительное заболевание маточных (фаллопиевых) труб. Как самостоятельная патология развивается в 30% случаев, в 70% случаев сопровождается воспалительным процессом в яичниках. Общее воспаление придатков (маточных труб и яичников) называют аднекситом или сальпингоофоритом.
Сальпингит преимущественно развивается у женщин репродуктивного возраста, в основном у пациенток до 25 лет, но может возникнуть и после климакса. У нерожавших заболевание наблюдается значительно чаще, чем у рожавших. Воспалительный процесс обычно сначала поражает слизистую оболочку фаллопиевых труб, а затем распространяется на более глубокие слои.
Виды сальпингита
Воспаление маточных труб может быть двусторонним (затрагивать сразу обе трубы) и односторонним (левосторонним или правосторонним). По характеру развития сальпингит бывает:
- Экссудативным. В воспаленной фаллопиевой трубе образуется гнойная или серозная жидкость — экссудат.
- Казеозным. Воспалительный процесс сопровождается гибелью клеток маточной трубы. Это тяжелая, часто требующая хирургического лечения разновидность заболевания. Казеозный сальпингит развивается намного реже, чем экссудативный.
По форме заболевание может быть:
- Острым — характеризуется стремительным развитием и течением и ярким проявлением симптомов: повышением температуры, наличием патологических выделений из влагалища, болей в нижней части живота.
- Подострым — признаки заболевания выражены более слабо. Эта форма патологии развивается при стихании острой.
- Хроническим — длительное течение с периодами обострений, во время которых пациентка ощущает тянущие боли внизу живота, и ремиссий. Может долго не проявлять себя симптомами. Хроническая форма развивается вследствие недолеченного острого сальпингита.
Осложнения сальпингита
Наиболее распространенные осложнения заболевания:
- Воспалительные процессы в органах брюшной полости и малого таза (когда при отсутствии лечения инфекция распространяется дальше).
- Хронические тазовые боли. Наблюдаются у каждой 4-5 пациентки, перенесшей сальпингит. Женщина время от времени чувствует боли внизу живота, особенно ярко проявляющиеся во время полового акта и физической активности.
- Бесплодие. Наблюдается у многих пациенток, страдающих хронической формой сальпингита, при которой на поверхности фаллопиевой трубы часто возникают рубцы и спайки.
- Внематочная беременность. При образовании спаек нарушается функция нервно-мышечного аппарата фаллопиевой трубы. В этом случае затрудняется движение оплодотворенной яйцеклетки.
Сальпингит при беременности может стать причиной гибели плода или выкидыша. Своевременное лечение (в этот период — щадящее) позволит избежать негативных последствий.
Причины развития сальпингита
Возбудителями заболевания являются патогенные или условно-патогенные (провоцирующие развитие воспаления лишь при наличии определенных условий) микроорганизмы. В зависимости от разновидности микроорганизмов, ставших причиной возникновения инфекции, сальпингит может быть:
- Неспецифическим. Вызывается стафилококками, кишечной палочкой, стрептококками, энтетерококками, грибками Candida и другими условно-патогенными микроорганизмами. Неспецифическое воспаление обычно бывает односторонним.
- Специфическим. Причиной его развития становятся возбудители заболеваний, передающихся половым путем (патогенные микроорганизмы): гонококки, хламидии, трихомонады. Для специфического сальпингита более характерно развитие двустороннего воспаления.
Инфекция может проникнуть в маточные трубы следующими путями:
- восходящим — из влагалища (наиболее частый путь);
- гематогенным (через кровоток);
- лимфогенным (через лимфу).
Сопутствующими факторами, повышающими риск развития патологии, являются:
- наличие в организме очагов инфекции (наиболее часто сальпингит возникает на фоне ангины, туберкулеза, пневмонии);
- гинекологические заболевания;
- снижение иммунитета;
- аборты;
- послеродовые травмы;
- хирургические и диагностические внутриматочные вмешательства;
- переохлаждения;
- послеродовые травмы;
- незащищенные половые акты;
- недостаточная интимная гигиена;
- неквалифицированная установка внутриматочной спирали;
- аномалии развития матки и/или фаллопиевых труб;
- половые акты во время месячных;
- стрессы, депрессии;
- нездоровый образ жизни, вредные привычки.
Симптомы сальпингита

Чаще всего симптомы заболевания проявляются в начале менструального цикла, сразу после окончания месячных. К ним относятся:
- повышение температуры тела, сопровождающееся ознобом; повышенная температура может наблюдаться в течение 2 и более дней (этот симптом сопутствует острому сальпингиту и проявляется не у всех);
- нарушения менструального цикла;
- гнойные или слизисто-гнойные выделения из влагалища, обладающие неприятным запахом;
- боли внизу живота (от сильных до незначительных);
- головокружения, слабость, головные боли;
- панические атаки;
- тошнота, вздутие живота;
- болезненные мочеиспускания;
- бесплодие;
- частые позывы к мочеиспусканию.
Диагностика сальпингита
На первом этапе диагностики врач собирает анамнез и выслушивает жалобы. Затем проводится гинекологический осмотр, включающий в себя прощупывание области маточных труб. После этого осуществляется взятие мазков из влагалища, шейки матки и уретры. Анализ мазков необходим для определения возбудителей заболевания и их чувствительности к антибиотикам.
Дополнительно могут проводиться:
При туберкулезной форме сальпингита может понадобиться помощь фтизиатра (специалиста в области туберкулеза).
Лечение сальпингита
Лечение сальпингита может быть консервативным и хирургическим. Консервативная терапия предполагает одновременное проведение симптоматических и специфических медицинских мероприятий. Медикаментозная терапия заключается в устранении причины заболевания (то есть его возбудителя) и последствий патологических процессов. Пациентке могут быть показаны:
- антибиотики;
- противогрибковые средства;
- спринцевания антисептическими растворами;
- препараты, применяющиеся для рассасывания спаек;
- обезболивающие препараты;
- противовоспалительные средства;
- иммуномодуляторы;
- витаминные комплексы, антиоксиданты;
- успокоительные средства;
- антигистаминные препараты.
В придачу к медикаментозному лечению, в большинстве случаев назначаются физиотерапевтические процедуры: теплолечение (парафин или озокерит), ультразвуковая терапия, электрофорез (введение лекарственных препаратов с помощью электрического тока), рефлексотерапия (иглоукалывание), магнитотерапия, ультравысокочастотная терапия (УВЧ — лечение электромагнитными полями), водолечение и т.д. Эти процедуры способствуют снятию болей и ликвидации последствий воспалительного процесса. Физиотерапия проводится вне острого периода заболевания.
Хирургическое лечение осуществляется:
- если консервативные методы не помогают или дают недостаточные результаты;
- при непроходимости маточных труб;
- при наличии абсцессов или опухолей;
- в случае, если последствия заболевания несут серьезную угрозу здоровью или жизни пациентки.
Операция может быть органосохраняющей (фаллопиева труба остается на своем месте, устраняются только патологические процессы) или радикальной (маточная труба удаляется). После удаления одной маточной трубы пациентка имеет шансы (хоть и меньшие, чем при обычных условиях) забеременеть естественным путем. При возникновении проблем с зачатием применяются вспомогательные методы лечения бесплодия (ЭКО, ИКСИ).
Сальпингит — это инфекционно-воспалительное заболевание маточных (фаллопиевых) труб. Как самостоятельная патология развивается в 30% случаев, в 70% случаев сопровождается воспалительным процессом в яичниках. Общее воспаление придатков (маточных труб и яичников) называют аднекситом или сальпингоофоритом.
Сальпингит преимущественно развивается у женщин репродуктивного возраста, в основном у пациенток до 25 лет, но может возникнуть и после климакса. У нерожавших заболевание наблюдается значительно чаще, чем у рожавших. Воспалительный процесс обычно сначала поражает слизистую оболочку фаллопиевых труб, а затем распространяется на более глубокие слои.
Профилактика сальпингита
Следует заботиться о регулярном повышении иммунитета: правильно питаться, отказаться от вредных привычек, уделять время физической активности. При первых подозрениях на сальпингит надо немедленно обратиться к врачу.

Воспалительные заболевания органов малого таза (ВЗОМТ) – инфекции верхнего отдела женской половой системы. К ВЗОМТ относят: эндометрит, сальпингит, оофорит, миометрит, пельвиоперитонит.
Частота наблюдения: 1–2% сексуально активных женщин. В России ежегодно более чем у половины женщин, обращающихся в женские консультации, диагностируют ВЗОМТ; 50% из них необходимо лечение в стационаре. Преобладающий возраст – 16–25 лет.
Причиной ВЗОМТ как правило являются: заболевания, передающиеся половым путем, внутриматочные спирали (ВМС), ВЗОМТ – полимикробные инфекции (Neisseria gonorrhoeae, Chlamydia trachomatis, Эндогенные аэробные бактерии: Escherichia coli, Proteus, Klebsiella, Streptococcus, Эндогенные анаэробные бактерии: Bacteroides, Peptostreptococcus, Peptococcus, Mycoplasma hominis и Ureaplasma urealyticum, Actinomyces israelii. Гранулематозный сальпингит включает в себя лепрозный сальпингит, актиномикоз развивающийся вторично после острого аппендицита, заболеваний ЖКТ или применения ВМС, туберкулёзный сальпингит выявляющийся у 10-11% пациенток с ВЗОМТ и сальпингит, обусловленный наличием инородного тела (применение гидрофобного контрастного вещества для гистеросальпингографии; введение во влагалище крахмала, талька, минерального масла). Негранулематозный сальпингит возникает вторично на фоне любой другой бактериальной инфекции брюшной полости: острый аппендицит, дивертикулит, болезнь Крона, холецистит.
ВЗОМТ обычно предшествует колонизация влагалища и шейки матки условно-патогенной флорой. Бессимптомное носительство может продолжаться месяцы и годы. Бактерии проникают через полость матки в просвет маточных труб под действием провоцирующего фактора. Процесс обычно носит двусторонний характер.
Провоцирующие факторы:
- менструация (кровь и отторгнутый эндометрий – хорошая питательная среда, около 60% случаев острых ВЗОМТ начинается сразу после менструации),
- половой акт (сокращения миометрия способствуют развитию восходящей инфекции),
- ятрогенные причины (медицинский аборт, расширение цервикального канала и кюретаж, введение ВМС, гистеросальпингография, введение в полость матки радиоактивных веществ с лечебными целями).
Клиническая картина
Симптомы ВЗОМТ относительно неспецифичны, что часто приводит к ошибкам в диагностике. Симптомы часто обостряются во время или сразу после менструации (боль в нижней части живота, в области придатков, лихорадка, тошнота и рвота, дизурия, выделения из влагалища с неприятным запахом, опухолевидные образования в области придатков матки). При туберкулёзном сальпингите – наличие в анамнезе лёгочного туберкулёза, случаи туберкулёза в семье, неинтенсивные боли в нижней части живота, бесплодие, аменорея, уплотнения в околошеечной, околовлагалищной и околоматочной областях.
У 50% женщин с острым ВЗОМТ количество лейкоцитов превышает 10х109/л, СОЭ повышена у 75% женщин с подтверждённым диагнозом ВЗОМТ.
Специальные исследования: окраска мазка шеечной слизи по Граму; при торпидном или хроническом течении заболевания прибегают к провокации с последующим взятием мазков из всех предполагаемых очагов через 24, 48 и 72 часа; УЗИ помогает в диагностике объёмных образований придатков, нормальной или эктопической беременности; определение концентрации вХГТ помогает исключить эктопическую беременность (низкое содержание в ранние сроки); применяется также кульдоцентез и лапароскопия.
Дифференциальная диагностика
ВЗОМТ следует дифференцировать с эктопической беременностью, разрывом кисты яичника, острым аппендицитом, эндометриозом, воспалительными заболеваниями кишечника, некрозом фибромиомы, спонтанным абортом, дивертикулитом.
Лечение ВЗОМТ заключается в назначении антибактериальной терапия с учётом чувствительности микрофлоры.
Сомнения в диагнозе, необходимость исключения острой хирургической патологии, тяжёлое состояние больной (рвота, дегидратация, гипертермия или признаки перитонита), беременность и неэффективность амбулаторного лечения являются безусловными показаниями к госпитализации в стационар. На начальных этапах в условиях стационара проводится консервативная терапия: антибиотики в высоких дозах до исчезновения симптомов (около 7–14 дней). Хирургическое лечение показано при неэффективности антибиотикотерапии в течение 48–72 ч (кольпотомия с последующим дренированием тазовых абсцессов, лапаротомия с односторонней сальпингоофорэктомией, тотальной абдоминальной гистерэктомией, двусторонней сальпингоофорэктомией и дренированием полости малого таза). Осложнения возникают у 25% женщин с острой формой ВЗОМТ (гидросальпинкс, пиосальпинкс, частичная непроходимость маточных труб, полная непроходимость маточных труб и бесплодие, эктопическая беременность, околотрубные и периовариальные спайки, трубно-яичниковые абсцессы, разрывы абсцессов, приводящие к перитониту и сепсису).
Профилактика
Применение пероральных контрацептивов (этинилэстрадиол+гестоден, этинилэстрадиол+диеногест, этинилэстрадиол+ципротерон) предохраняют от ВЗОМТ вследствие уменьшения кровопотери при менструации, изменения характеристики слизи шейки матки, препятствующей проникновению бактерий). Безусловно, эффективным в плане профилактики развития ВЗОМТ является использование барьерных методов контрацепции (диафрагма, презерватив, губка), бактерицидным действием обладают спермициды. ВМС, напротив, повышают риск развития ВЗОМТ (5,21 случая на 100 женщин в год).
Сальпингит — воспаление маточных труб, влияющее на репродуктивную функцию.
Сальпингитом называют изолированное воспаление в фаллопиевой трубе, приводящее к нарушению её функционирования. Чаще всего заболевание имеет бактериальный характер, то есть вызвано вредоносными бактериями. Главные симптомы болезни — острая боль в нижней части живота и иногда интоксикация - плохое самочувствие, головная боль, подъем температуры тела. Серьезное отдаленное осложнение — бесплодие, возникающее из-за непроходимости фаллопиевых труб.
По статистике, сальпингит диагностируют более, чем у 30% пациенток, пришедших к гинекологу с жалобами на боли внизу живота. В последние десятилетия заболевание все чаще протекает малосимптомно или совсем без клинических проявлений. Это особенно опасно, так как в этих случаях лечение начинается только при обращении женщины уже с симптомами осложнений - нарушением менструального цикла или бесплодием.
Чаще всего заболевание диагностируется у женщин 18-25 лет. Этому способствует раннее начало половой жизни, смены половых партнеров, перенесенные половые инфекции у женщины или ее партнера, а также проведение инструментальных гинекологических вмешательств ( абортов, диагностических выскабливаний, введение внутриматочных контрацептивов).Среди всех случаев заболеваний около 35% приходится на воспаления, возникшие после родов. Это связано с тем, что организм ослабевает и не может эффективно противостоять патогенной микрофлоре, вирусам, бактериям.
Очень серьезным осложнением воспаления становится бесплодие. По статистике, около 20% женщин, перенесших заболевание, остаются бесплодными.
В подавляющем большинстве случаев причина воспаления — инфекция.Заражение чаще происходит половым путем. Возможно также развитие заболевания, вызванное микроорганизмами, присутствующими в организме, но активизирующиеся только при ослаблении иммунной защиты - при хронических заболеваниях, после родов или операций. Возбудители проникают в фаллопиеву трубу и вызывают воспаление в слизистой. Результатом может стать непроходимость трубы. Бактерии попадают в фаллопиевы трубы из влагалища, матки или шейки матки, крайне редко — через кровеносную или лимфатическую систему. При этом источником заболевания часто становится микробная ассоциация: сразу несколько болезнетворных микроорганизмов. Крайне редко сальпингит возникает из-за одного возбудителя.
- специфическую ( например,гонорейную) флору;
- патогенную неспецифическую — к ней относятся хламидии, вирусы;
- условно-патогенную микрофлору — грибки, кишечная палочка и другие.
Представители последней группы — микробы условно-патогенной микрофлоры — есть в организме любой женщины. При здоровом иммунитете их количество минимальное — такое, которое не может навредить. Но при определенных условиях они начинают активно размножаться и вызывают развитие болезни.
- Ослабление местного или общего иммунитета.
- Наличие очага хронической инфекции.
- Переохлаждение организма.
- Физические или психоэмоциональные стрессы.
- Сниженная функция яичников, вызывающая недостаток гормонов.
- Опущение влагалища.
- Родовые травмы.
- Внутриматочные манипуляции.
- Установка внутриматочной спирали.
- Пренебрежение нормами личной гигиены, особенно в период менструации.
Патогенные микроорганизмы, попадая в фаллопиевы трубы, начинают размножаться в слизистой оболочке. Из-за этого в эндосальпинксе — слизистой маточной трубы — происходит развитие воспалительной реакции: экссудация, отек, клеточная инфильтрация, гиперемия, расстройство микроциркуляции. Если лечение не начинается вовремя, воспаление переходит со слизистой на мышечный слой фаллопиевой трубы. Происходит ее деформация и утолщение, вследствие чего возникает непроходимость.
Реже воспаление переходит на соседние органы, в том числе органы малого таза и мочеполовой системы.
Воспаление редко локализуется в одной фаллопиевой трубе и часто протекает без ярко выраженных специфических симптомов, поэтому его можно спутать с другими воспалительными заболеваниями женских половых органов.
- Правосторонний сальпингит. Локализуется в правой фаллопиевой трубе. Если воспаление вызывает непроходимость, женщина имеет шанс забеременеть около 50%, потому что левая фаллопиева труба не теряет своей репродуктивной функции. Правосторонний сальпингит характеризуется резкими болями в правой части живота, но иногда боль локализуется во всей нижней части живота.
- Левосторонний сальпингит. Локализуется в левой фаллопиевой трубе. Точно так же женщина сохраняет шанс забеременеть в 50%, если левая маточная труба деформируется. Левосторонний сальпингит, как и правосторонний, не имеет специфической симптоматики.
- Двухсторонний сальпингит. Наиболее распространенная форма воспаления. Распространяется на обе фаллопиевы трубы, поэтому лечится тяжелее по сравнению с левосторонним или правосторонним типом заболевания.
- Острый сальпингит. Характеризуется внезапным началом заболевания, быстрым развитием и выраженной симптоматикой. Часто поражает обе фаллопиевы трубы, при этом внутри них скапливается экссудат — воспалительная жидкость. Самая опасная форма — острый гнойный сальпингит.
- Подострый сальпингит. Отличается постепенным развитием и смазанной клинической картиной. Симптомы часто неспецифические, воспаление может никак не проявляться в течение длительного времени. В клинической картине различают периоды ремиссии и обострения.
- Хронический сальпингит. В большинстве случаев развивается из острого воспаления при неправильном лечении, но бывает и первичный хронический сальпингит. Отличительная черта — воспаление, переходящее на серозную оболочку органа. При длительном течении воспалительного процесса снаружи и внутри фаллопиевых труб образуются спайки, нарушающие функцию и анатомию органов.
- Гнойный сальпингит. Характеризуется большим содержанием гноя в отделяемом веществе — погибших лейкоцитов, скопления микроорганизмов и ферментов, расплавляющих ткани.
- Серозный сальпингит. В отделяемом веществе содержатся белки плазмы.
- Казеозный сальпингит. Отличается содержанием возбудителей туберкулеза в отделяемом веществе. Воспаление часто возникает из-за туберкулезной палочки.
Признаки сальпингита неспецифические и не относятся только к этому виду заболевания. Симптомы легко перепутать с признаками аппендицита или воспаления других репродуктивных органов, мочевого пузыря или кишечника.
- Разнообразные нарушения менструального цикла.
- Необычные межменструальные выделения, чаще всего гнойные.
- Долгие безуспешные попытки забеременеть.
- Нарушения работы желудочно-кишечного тракта: тошнота, рвота, диарея.
- Интоксикация организма, сопровождающаяся слабостью и головокружением.
- Эмоционально-невротические нарушения — например, чрезмерная раздражительность.
В зависимости от типа воспаления, сальпингит может характеризоваться дополнительными симптомами. Например, туберкулезная форма отличается болями во время дефекации и мочеиспускания и болями в области паха и крестца. Острый сальпингит характеризуется усилением болевых ощущений во время полового акта или сильных физических нагрузок. При хламидийном сальпингите ярко выражены симптомы уретрита — различные нарушения мочеиспускания.
Осложнения и последствия сальпингита у женщин проявляются при неэффективном или не вовремя начатом лечении. Самое распространенное осложнение — оофорит, когда воспаление с фаллопиевой трубы переходит на яичник. Реже возникает сальпингоофорит — одновременное воспаление маточных труб и яичников. Его симптомы схожи с клиническими симптомами острого сальпингита.
Если пациентка не принимает лекарственные препараты, назначенные специалистом, ее ждут более серьезные осложнения. Например, образуется слипание конечного отдела маточной трубы — сактосальпинкс или пиосальпинкс, если в просвете трубы скапливается гной. Может образоваться тубоовариальный инфильтрат — спайка воспаленных придатков, в центре которой может сформироваться абсцесс.Такое состояние является прямым показанием к госпитализации, потому что может вызвать перитонит или сепсис.
У сальпингита есть менее выраженные осложнения. Например, около 25% женщин, проходящих лечение или полностью вылечивших воспаление, испытывают хроническую тазовую боль. Она часто связана с менструальным циклом или проявляется во время полового акта.
Заболевание часто дает осложнения в виде проблем с репродуктивной функцией. Из-за частичного сохранения просвета маточной трубы нарушается ее проходимость и оплодотворенная яйцеклетка может задержаться в просвете трубы, не дойдя до полости матки. Если вовремя не диагностировать это состояние, плодное яйцо может разорвать фаллопиевую трубу. Бесплодие — серьезное последствие. Оно часто возникает из-за спаечного процесса, осложняющего хроническое течение болезни при хроническом сальпингите. Воспаление распространяется на брюшину, покрывающую органы малого таза. В результате листки брюшины могут слипаться, а затем формировать плотные соединительнотканные тяжи, нарушающие нормальное расположение и функционирование внутренних органов. Результатом спаечного процесса могут стать хронические тазовые боли, трубно-перитонеальное бесплодие и даже кишечная непроходимость, требующая хирургического вмешательства.
Диагностика воспаления начинается со сбора анамнеза. Гинеколог внимательно выслушивает жалобы, записывает их и задает наводящие вопросы — например, о возможных причинах заболевания. После этого осматривает пациентку на гинекологическом кресле. При осмотре признаками сальпингита являются резкая болезненность, а также воспалительный инфильтрат в области фаллопиевых труб при остром течении болезни, а при хроническом воспалении — малая подвижность придатков.
- Общий анализ крови — на воспаление указывает повышенное количество лейкоцитов.
- Исследование мазка (микробиологический анализ) — позволяет выявить возбудителя заболевания и назначить более эффективное лечение.
- Ультразвуковое исследование: трансвагинальное или трансабдоминальное — показывает состояние труб, спаечные процессы и возможные осложнения сальпингита.
- Лапароскопия — является высокоточным методом диагностики и позволяет в деталях рассмотреть воспалительный процесс.
- Пункция заднего свода влагалища — назначают при скоплении жидкости в области малого таза и используют преимущественно при подозрении на внутреннее кровотечение.
Адекватная схема лечения может быть назначена только гинекологом. Общие принципы лечения острого и хронического воспаления схожи. При остром течении заболевания пациентку госпитализируют в стационар. При хроническом сальпингите возможно амбулаторное лечение — пациентка принимает лекарства дома и периодически посещает гинеколога для контроля эффективности лечения. Но если хроническое воспаление сопровождается выраженным болевым синдромом или серьезными осложнениями, или протекает на фоне беременности - пациентку также госпитализируют.
Главные задачи лечения — устранить возбудителя заболевания, прекратить воспалительный процесс, восстановить пораженные ткани и не допустить развития возможных осложнений.
- антибактериальные средства, подобранные в соответствии с чувствительностью микрофлоры или широкого спектра действия, чтобы охватить наибольшее количество потенциальных возбудителей заболевания;
- противовирусные препараты, если воспаление вызвано вирусом;
- противогрибковые средства при грибковой природе воспаления.
Помимо лекарств, воздействующих на возбудителя заболевания, назначают нестероидные противовоспалительные препараты. Сначала они локализуют воспалительный процесс, не дают ему распространиться на другие органы малого таза, а затем устраняют его. Для предотвращения отдаленных последствий перенесенного воспаления и увеличения эффективности базовой терапии назначают противоспаечные средства. В комплексной терапии также используют постельный режим, и щадящую диету.
Для стимуляции метаболических процессов и ускоренного заживления тканей назначают витаминные комплексы. Когда острая фаза процесса стихает или хронический сальпингит не поддается стандартному медикаментозному лечению, назначают различные процедуры. В их числе электрофорез, тепловое лечение, магнитотерапия, иглорефлексотерапия, воздействие ультразвуком и другие.
Хирургическое лечение сальпингита назначают крайне редко, при гнойных образованиях или полном отсутствии эффекта от консервативного лечения. Тогда хирург освобождает фаллопиевы трубы от гноя и возможного спаечного процесса. При радикальном хирургическом лечении маточную трубу приходится удалять.
- физиотерапевтические процедуры — электрофорез, фонофорез, магнитотерапию, гирудотерапию, лазеротерапию;
- иммуностимуляторы для повышения общей иммунной защиты организма;
- лекарственные средства для восстановления микрофлоры кишечника;
- сосудистые лекарства для улучшения кровообращения в области яичников.
В период лечения пациенткам рекомендуется воздерживаться от половых контактов.
Продолжительность и особенности курса лечения зависят от вида воспаления. Например, острый оофорит лечат преимущественно в стационаре лекарственными препаратами, а хронический оофорит — и препаратами, и физиотерапевтическими процедурами.

Лекарственный ферментный препарат Лонгидаза® содержит в себе гиалуронидазу — вещество, которое активно воздействует на структуру соединительной ткани, активно образующуюся в процессе воспаления, и снижает интенсивность продукции этой ткани. В отличие от лекарств предыдущего поколения, в препарате Лонгидаза® гиалуронидаза связана с высокомолекулярным носителем. Благодаря этому у препарата появились новые уникальные свойства. Фермент стал устойчив к условиям внутренней среды организма - он легко достигает очага воспаления и не теряет своей эффективности. Воздействуя на гликозаминогликаны, препарат увеличивает проницаемость тканей: глюкозамины теряют способность связывать воду, поэтому за счет выведения лишней жидкости устраняются отеки. Антимикробные препараты и антибиотики легко проникают к очагу воспаления и воздействуют на него.
- Оказывает сильное противовоспалительное воздействие.
- Уменьшает отек в фаллопиевой трубе и прилегающих тканях и органах малого таза.
- Восстанавливает нормальный кровоток в пораженных тканях.
- Способствует быстрому уменьшению симптомов сальпингита.
- Повышает эластичность уже сформированной рубцовой ткани.
- Предупреждает развитие спаечного процесса в маточных трубах.
- Увеличивает биодоступность антибиотиков и других лекарственных средств.
- Способствует сохранению репродуктивного потенциала женщины.
В отличие от похожих препаратов, Лонгидаза® отличается низким риском развития местных и общих побочных реакций.
Лонгидаза - уникальный ферментный препарат комплексного действия. Благодаря стабилизации фермента на биологически активном носителе препарат обладает не только пролонгированной гиалуронидазной активностью, но и антиоксидантным, противовоспалительным, микроциркуляторным и хелатирующим действием.
- Высокая эффективность. Лонгидаза® намного эффективнее ферментных препаратов предыдущего поколения за счет конъюгации с высокомолекулярным носителем. Препарат воздействует непосредственно на структуру соединительной ткани, вызывая гидролиз гликозаминогликанов.
- Широкий спектр действия. Препарат оказывает комплексное воздействие в очаге воспаления, при этом способствует регрессу даже застарелых развитых фиброзов.
- Уникальная формула. ВОЗ присвоила препарату международное непатентованное наименование в 2015 году, чем подтвердило уникальность формулы.
- Эффективность при остром воспалении. Обычные ферментные препараты назначают преимущественно при хронических заболеваниях, а Лонгидаза® действует и в острой фазе воспаления.
- Высокая ферментативная активность, выше чем у природного фермента гиалуронидазы, поэтому препарат действует намного эффективнее и быстрее.
- Минимальное количество побочных эффектов. Лекарство почти не имеет токсических, аллергизирующих, раздражающих свойств. У него минимизирован риск развития свойственных другим ферментным препаратам нежелательных эффектов. Лонгидаза не обладает мутагенным, эмбриотоксическим, тератогенным и канцерогенным действием.
- Устойчивость к ингибиторам. Лекарство сохраняет свою активность и эффективность в условиях организма. Его устойчивость к ингибиторам в 50 раз выше, чем у препаратов предыдущего поколения.
- Удобная форма выпуска. Препарат выпускают в виде суппозиториев, что особенно удобно для домашнего применения.
- Удобные схемы приема - 1 раз в 3 дня (ректально или вагинально) 10-20 введений.
- Высокая биодоступность. До 90 % введенного препарата достигают очага воспаления.
- Совместимость с другими лекарствами. Препарат хорошо совместим с другими схемами лечения воспалительного заболевания.
Препарат Лонгидаза® назначают в составе комплексной терапии, совместно с антибактериальными и противовоспалительными средствами. Врач назначает индивидуальную схему лечения в зависимости от состояния пациентки. Первоочередная функция ферментного препарата — лечение и предупреждение спаечного процесса при сальпингите, а также уменьшение интенсивности воспаления. Препарат следует включать в схему терапии с первых дней лечения, так как это обеспечит максимальную эффективность - сочетание противофиброзной активности с противовоспалительным действием и повышением эффективности антибактериальных препаратов. Для лечения спаечного процесса используют:
Степ-терапию в виде инъекций №5 и суппозиториев № 10. Инъекции делают 1 раз в 3 дня, курс 5 инъекций. Затем используют суппозитории также раз в 3 дня, курс — 10 суппозиториев.
Только суппозитории длительным курсом в 2 месяца. Их используют 1 раз в 3 дня, всего в курсе лечения 20 суппозиториев.
Для профилактики и комплексного лечения гинекологических заболеваний в хронической форме используют суппозитории №10 коротким курсом — всего 10 суппозиториев. Их также применяют 1 раз в 3 дня.
Читайте также:


