Механизмы формирования лекарственной устойчивости микобактерий туберкулеза

Микобактериями туберкулеза в ходе эволюционного развития были выработаны механизмы защиты от факторов внешней среды, такие как толстая клеточная стенка, богатые метаболические возможности, которые способны обезвреживать многие клеточные токсины и вещества (альдегиды, перекиси), повреждающие клеточную стенку, также можно упомянуть способность к трансформации(переход в L-форму, образование доминантных клеток) [8].
Выделяют несколько классификаций лекарственной устойчивости микобактерии туберкулеза:
I. По чувствительности к противотуберкулезным препаратам [6, 8]
Истинная генетическая устойчивость – это видовой признак микроорганизмов, который связан с отсутствием точки приложения антибиотика с МБТ, ее недоступностью из-за плохой проницаемости клеточной стенки или разрушения ферментами.
МБТ обладают истинной генетической устойчивостью ко многим неспецифическим антимикробным препаратам, относящимся к семействам пенициллинов, β-лактамов, макролидов, карбапенемов, цефалоспоринов, тетрациклинов. Однако чувствительны к аминогликозидам (стрептомицин, канамицин, амикацин), полипептидам (капреомицин), рифампицинам (рифампицин, рифабутин) и фторхинолонам (ципрофлоксацин, ломефлоксацин, офлоксацин, левофлоксацин, моксифлоксацин, спарфлоксацин) [5].
Приобретенная лекарственная устойчивость МБТ проявляется в возможности размножаться при воздействии на них противотуберкулезных препаратов по средствам развития точечных мутаций [7] в хромосомах и формировании новых генов, контролирующих синтез новых белков-ферментов, разрушающих или инактивирующие конкретные противотуберкулезные препараты. Приобретенную лекарственную устойчивость подразделяют на первичную и вторичную. Первичная ЛУ определяется у больных, заразившихся лекарственно-устойчивыми МБТ. Эти пациенты ранее не принимали противотуберкулезные препараты [6]. Вторичная ЛУ развивается в процессе самого лечения больного туберкулезом. Устойчивость МБТ развивается через 3-6 месяцев с начала лечения [6].
II. По спонтанности возникновения мутаций (спонтанные и индуцированные)
В большой и активно размножающейся микобактериальной популяции всегда имеется небольшое количество лекарственно-устойчивых спонтанных мутантов в соотношениях:
1 клетка-мутант на 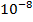
устойчивых к рифампицину;
1 клетка-мутант на 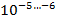
устойчивых к изониазиду, этамбутолу, стрептомицину, канамицину, фторхинолонам;
1 клетка-мутант на 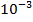
устойчивых к пиразинамиду, этионамиду, капреомицину и циклосерину.
С учётом того что в каверне величина микобактериальной популяции составляет 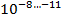
, там имеются мутанты ко всем противотуберкулезным препаратам; в очагах и осумкованных казеозных фокусах эта величина составляет 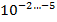
. Спонтанные мутации устойчивы только к одному препарату (спонтанная или эндогенная ЛУ) [6].
При экзогенной (индуцированной) ЛУ происходит естественный отбор в пользу мутантов с естественной ЛУ к противотуберкулезным препаратам. В дальнейшем это приводит к изменению в геноме, что приводит к увеличению бактериальной популяции с лекарственно-устойчивыми микобактериями. Этому способствует проведение неадекватной химиотерапии, при этом пациенту назначается неправильный режим, несбалансированное сочетание и дозы противотуберкулезных лекарственных средств [6].
По эпидемиологической классификации ВОЗ (2008) МБТ могут быть:
- монорезистентными (МР) – к одному противотуберкулезному препарату;
- полирезистентными (ПР) – к двум и более противотуберкулезным препаратам, но не к сочетанию изониазида и рифампицина;
- множественно лекарственно-устойчивыми (МЛУ) – как минимум к сочетанию изониазида и рифампицина. Такие больные обладают высокой эпидемиологической опасностью вследствие высокой вирулентности и контагиозности, длительного периода бактериовыделения. К группам повышенного риска относятся ВИЧ-инфицированные больные и ранее неправильно лечившиеся пациенты с туберкулезом [4]. При анализе заболеваемости туберкулёзом среди ВИЧ-инфицированных г. Краснокамска была выявлена МЛУ у 60% больных с впервые выявленным туберкулезом [1].
- широко лекарственно-устойчивыми (ШЛУ) – как минимум к сочетанию изониазида, рифампицина, фторхинолонов и инъекционных препаратов (канамицина, амикацина, капреомицина). Так как ШЛУ проявляет ЛУ к препаратам I ряда, а противотуберкулезные препараты II ряда не обладают выраженным антибактериальным действием, то можно утверждать, что такие штаммы опасны для жизни пациентов [4].
Генетические основы резистентности ко многим антибиотикам изучены недостаточно хорошо. По имеющимся данным в приобретении лекарственно-устойчивого фенотипа МБТ плазмиды и траспозоны особой роли не играют. Причиной возникновения лекарственно-устойчивых штаммов являются точечные мутации [7] и небольшие инсерции/делеции в геноме микроорганизма [2, 3].
Выделяют следующие механизмы лекарственной устойчивости микобактерий туберкулёза [8]: инактивация антибиотика ферментами, (например, β-лактамазами); изменение мишени (в результате мутации соответствующего участка генома происходит модификация белковой структуры); избыточное образование мишени, которое приводит к нарушению соотношения агент-мишень, в результате чего высвобождаются белки, необходимые для жизнедеятельности бактерии; выведение лекарственного вещества из бактериальной клетки (эффлюкс) по средствам включения стрессорных механизмов защиты; уменьшение проницаемости клеточной стенки, вследствие чего антибиотик не может проникнуть внутрь бактерии; появление дополнительного (обходного) пути обмена веществ.
Помимо прямого воздействия на метаболизм микробных клеток многие антибактериальные препараты (бензилпенициллин. стрептомицин, рифампицин) и другие неблагоприятные факторы (биоциды иммунной системы) приводят к появлению изменённых форм микобактерий (протопласты, L-формы), а также переводят клетки в дормантное состояние: интенсивность обмена клетки снижается и бактерия становится невосприимчивой к действию антибиотика [8].
Выделяют основные противотуберкулезные препараты I ряда: рифампицин, изониазид, этамбутол, стрептомицин, пиразинамид. Препараты II ряда являются резервными и используются для лечения полирезистентного туберкулеза, к ним относятся: этионамид, циклосерин, канамицин, виомицин, амикацин и др. [3, 5]
Механизм рифампицина основан на взаимодействии с β-субъединицей РНК-полимеразы (ген rpoB), в результате чего происходит ингибирование инициации транскрипции. МБТ устойчивы к рифампицину благодаря мутации в фрагменте β-субъединицы (27 кодонов – 507-533) этого фермента (более 95%штаммов). При мутации в кодонах 526 (36%) и 531 (43%) [3, 10] обнаруживают высокий уровень резистентности к антибиотику, в то время как, в кодонах 511, 516, 518 и 522 – низкий. У 4%штаммов механизм резистентности неизвестен, так как они не несут мутаций в данном гене [3, 6].
Изониазид является пролекарством. Молекула препарата активируется внутри микробной клетки под действием фермента каталазы-пероксидазы (ген katG). Мутации в гене katG (в положении 315) приводят к снижению активности фермента примерно на 50%. Также ферменты, участвующие в метаболизме миколевой кислоты (основной компонент клеточной стенки МБТ), являются мишенями для активированного изониазида: ацетилированный белок-носитель (ген acpM), синтетаза (ген kasA) и редуктаза (ген inhA) белка-носителя. Мутации, возникшие в этих генах, вызывают устойчивость, связанную с гиперпродукцией мишеней. Уровень устойчивости при этом ниже, чем при мутации в гене katG [3, 10].
О механизмах действия пиразинамида известно мало. Он также является пролекарством. Пиразинамид по средствам пассивной диффузии проникает в бактериальную клетку, где под действием фермента пиразинамидазы переходит в активную форму – пиразиноевую кислоту (ген pncA), которая блокирует ферменты биосинтеза жирных кислот. 72% изолятов, устойчивых к пиразинамиду, имеют мутации в гене pncA. У пиразинамидустойчивых МБТ выявляют также отсутствие АТФ-зависимого транспорта этого препарата в клетку [3, 6].
Стрептомицин приводит к ингибированию синтеза белка, связываясь с 16S рРНК (rrs). Мутации, ассоциированные с устойчивостью к стрептомицину, идентифицированы в генах, кодирующих 16S РНК (rrs) и белок малой рибосомной субъединицы 12S (rpsL). Есть данные о мутации, которая ведет к повышению устойчивости МБТ к стрептомицину – эти штаммы плохо растут, пока в их питательную среду не добавить данный антибиотик (стрептомицинзависимые штаммы) [6].
Этамбутол осуществляет свое влияние через белок embB (арабинозилотрансфераза), принимающий участие в синтезе структурных элементов клеточной стенки МБТ. Устойчивость к этому препарату появляется вследствие точечной мутации в 306-м кодоне [10].
Этионамид (протионамид) также способствует появлению мутаций в гене inhA, поэтому резистентность к этионамиду иногда возникает вместе с резистентностью к изониазиду, так как эти препараты имеют общего предшественника – никотинамид. Этионамид является пролекарством и для его активирования необходим фермент, который в настоящее время еще не установлен [3, 6].
Канамицин (амикацин) вызывает мутации в 16S рРНК (1400 позиция) – замена аденина на гуанин [6].
Фторхинолоны вызывают мутации в генах gyrA и gyrB ДНК-гиразы. Вследствие этого нарушается процесс репликации ДНК [9].
Представленная информация призвана способствовать формированию целенаправленной деятельности для контроля лекарственной устойчивости в интересах совершенствования лечебно-профилактических мероприятий у больных туберкулезом.
Клинический ординатор 1-ого года обучения
Абасов Тарлан Мамед Рагим оглы
Лекарственная резистентность МБТ……………………………………. 3
Механизм и динамика формирования лекарственной устойчивости… 4
Методы диагностики лекарственной устойчивости…………………… 8
Профилактика развития лекарственной устойчивости……………….. 22
Лекарственная резистентность МБТ.
Появление множественной лекарственной устойчивости микобактерий туберкулеза стало серьезной угрозой эффективности противотуберкулезных программ во многих странах мира. В Российской Федерации распространение микобактерий, устойчивых к основным противотуберкулезным препаратам, является одной из главных проблем фтизиатрической службы. В 2007 г в Российской Федерации у 13% больных с вновь выявленным туберкулезом до лечения была диагностирована множественная лекарственная устойчивость микобактерий. Приобретенная множественная лекарственная устойчивость в ряде регионов страны достигает 50-60% среди повторных случаев лечения туберкулеза. Излечение больных туберкулезом является главным компонентом национальной противотуберкулезной программы. Больной, который излечивается от туберкулеза, обрывает цепочку передачи инфекции. В тех случаях, когда пациенты не получают необходимого лечения и продолжают выделять микобактерий туберкулеза, происходит распространение инфекции в обществе в течение нескольких лет. У большинства больных туберкулезом можно достигнуть излечения, несмотря на наличие лекарственной устойчивости микобактерий туберкулеза (МБТ), сопутствующих заболеваний и развития побочных эффектов от приема лекарственных средств. Своевременно диагностированные больные с МБТ, чувствительными к основным противотуберкулезным препаратам, получают лечение в течение не менее 6 месяцев и практически всегда излечиваются от туберкулеза. Наиболее сложная ситуация возникает, когда у МБТ определяется устойчивость к основным противотуберкулезным препаратам. Больные с множественной лекарственной устойчивостью (МЛУ) микобактерий туберкулеза - те, у которых диагностирована устойчивость МБТ к действию изониазида и рифампицина одновременно, с наличием или без наличия устойчивости к любым другим противотуберкулезным препаратам. Организация диагностики и лечения больных с множественной лекарственной устойчивостью МБТ требует значительных финансовых затрат в лабораторной диагностике, организации специализированного отделения для лечения данной категории больных, покупке противотуберкулезных препаратов второго ряда и лекарственных средств, для купирования побочных эффектов. Больные туберкулезом, выделяющие лекарственно-устойчивые штаммы МБТ, длительное время остаются бактериовыделителями и могут заражать окружающих лекарственно-резистентными возбудителями. Чем больше число больных, выделяющих лекарственно-устойчивые МБТ, тем выше риск распространения инфекции среди здоровых лиц и появления новых случаев заболевания туберкулезом с первичной лекарственной устойчивостью. По определению экспертов ВОЗ, лекарственно-устойчивый туберкулез – это случай туберкулеза легких с выделением МБТ, устойчивых к одному и более противотуберкулезным препаратам. В последние годы в связи с ухудшением эпидемической ситуации существенно увеличилось число больных, выделяющих МБТ, устойчивые к основным противотуберкулезным препаратам. По данным ЦНИИ туберкулеза РАМН в 2008г. у 50% впервые выявленных и ранее не леченных противотуберкулезными препаратами больных в мокроте определялись лекарственно-устойчивые МБТ, из них у 27,7% имелась устойчивость к 2 основным противотуберкулезным препаратам – изониазиду и рифампицину. При хроническом фиброзно-кавернозном туберкулезе частота выявления лекарственно-устойчивых МБТ возрастает до 95,5%. Феномен лекарственной устойчивости МБТ имеет важное клиническое значение. Существует тесная взаимосвязь количественных изменений микобактериальной популяции и изменения ряда биологических свойств МБТ, одним из которых является лекарственная устойчивость. В активно размножающейся бактериальной популяции всегда имеется некоторое количество лекарственно-устойчивых мутантов, которые практического значения не имеют, но по мере сокращения бактериальной популяции под влиянием химиотерапии изменяется соотношение между количеством лекарственно-чувствительных и устойчивых МБТ. В этих условиях происходит размножение главным образом устойчивых МБТ, эта часть бактериальной популяции увеличивается. В клинической практике необходимо исследовать лекарственную чувствительность МБТ и результаты этого исследования сопоставлять с динамикой туберкулезного процесса в легких.
Механизм и динамика формирования лекарственной устойчивости .
Развитие лекарственной устойчивости у МБТ является результатом случайных генетических мутаций. В любой достаточно большой популяции МБТ существуют возникшие естественным путем микобактерии-мутанты. Подвижного фактора устойчивости, подобного плазмидам грамотрицательных палочек, в данном случае нет. Мутации не связаны между собой и происходят с низкой, но предсказуемой частотой в пределах 1-2 делений на 106- 108 МБТ. В Таблице 1 показаны коэффициенты и распространенность мутаций, обусловливающих устойчивость к четырем противотуберкулезным препаратам первого ряда.
Таблица 1. Коэффициенты и распространенность мутаций
Под резистентностью (устойчивостью) понимают способность микроорганизма переносить значительно большие концентрации препарата, чем остальные микроорганизмы данного штамма (вида), или развиваться при таких концентрациях, которые превышают достигаемые в макроорганизме при введении антибиотиков, сульфаниламидов и нитрофуранов в терапевтических дозах.
Резистентные штаммы микроорганизмов возникают при изменении генома бактериальной клетки в результате спонтанных мутаций. Последние не связаны с направленным действием на ДНК бактерии антибактериальных препаратов, которые играют роль лишь селективных агентов. В процессе селекции в результате воздействия химиотерапевтических соединений чувствительные микроорганизмы погибают, а резистентные сохраняются, размножаются и распространяются в окружающей среде. Приобретенная резистентность закрепляется и передается по наследству последующим генерациям бактерий.
Скорость развития и степень выраженности устойчивости связаны с видом и даже штаммом возбудителя. Наиболее быстро и часто резистентность к антибактериальным препаратам возникает у стафилококков, эшерихий, микоплазм, протея, синегнойной палочки. Среди пастерелл, эризипелотриксов, клостридий, стрептококков группы А, сибиреязвенных и гемофильных полочек резистентные штаммы выделяют сравнительно редко.
Наиболее частой генетической основой резистентности служит наличие в бактериях внехромосомных факторов устойчивости к лекарственным веществам – плазмид и транспозонов.
Бактериальные плазмиды, связанные с переносом маркеров лекарственной устойчивости в процессе конъюгации клеток, получили название R-факторов. Плазмиды резистентности R (конъюгирующие) состоят из двух компонентов – фактора переноса устойчивости RTF, обеспечивающего передачу генетической информации, и r-фактора, отвечающего за резистентность к антибиотикам. В отдельных случаях r-факторы (неконъюгирующие плазмиды) существуют в бактериальных клетках самостоятельно. Межбактериальный перенос таких r-факторов может осуществляться посредством их мобилизации и коинтеграции с конъюгирующими плазмидами. R-фактор одновременно может содержать 1-10 и более детерминант устойчивости к различным антибактериальным соединениям.
Транспозонные элементы — это фрагменты ДНК, которые свободно перемещаются от одного репликона к другому. Транспозоны определяют различные фенотипические признаки бактериальной клетки, в частности антибиотикорезистентность, и способствуют переносу детерминант устойчивости к антибиотикам между хромосомой, плазмидами и фагами. Они не подчиняются rec-системам клетки, которые ограничивают передачу хромосомных маркеров между неродственными видами. Гены, входящие в состав транспозонов, окружены особыми нуклеотидными последовательностями (IS-элементами), которые и обеспечивают их включение в негомологичный геном. Вхождение детерминант устойчивости в состав транспозонов при постоянно действующем в условиях производства селективном давлении антимикробных препаратов на бактериальные популяции может привести к образованию гибридных плазмид, обусловливающих новые комбинации устойчивости к химиотерапевтическим веществам.
Транспозоны могут перемещаться в пределах одного вида, а также попадать в новые виды и роды микроорганизмов. Установлено, что транспозоны Т 1699 и Т 1700, присутствующие в неконъюгативных плазмидах S. marcescens, первоначально проникают в конъюгативную плазмиду этого вида, вместе с которой перемещаются в другие роды семейства Enterobacteriaceae.
Способность R-факторов передаваться от клетки к клетке путем конъюгации или трансдукции объясняет быстрое распространение их по микробной популяции. Нередко в результате автономной репликации в одной клетке находятся десятки копий плазмид, что способствует быстрому развитию внехромосомной резистентности.
При трансдукции детерминанты устойчивости к антимикробным препаратам переходят от клетки к клетке с помощью бактериофага, играющего роль переносчика. Фаговая ДНК встраивается в бактериальный геном и при репликации, высвобождаясь из хромосомы или плазмиды, может захватывать генетические элементы, отвечающие за резистентность. Фаговая трансдукция играет важную роль в распространении лекарственной устойчивости у грамположительных микроорганизмов, особенно стафилококков и стрептококков.
Перенос плазмид при конъюгации осуществляется посредством половых пилей при установлении контакта между двумя клетками. При этом в донорской клетке (R+) происходит репликация плазмидной ДНК, одна цепь которой проникает в реципиентную клетку (R-), где образует новую плазмиду. Если плазмиды интегрированы с хромосомой, то при конъюгации возможен захват генетического материала из хромосомы плазмидной ДНК. При этом могут передаваться детерминанты резистентности, локализованные в хромосоме.
Передача генетической информации между микроорганизмами с помощью трансформации имеет значение только для лабораторных исследований и не принимает участия в распространении лекарственной устойчивости в условиях производства.
В то же время R-плазмидная передача устойчивости к лекарственным веществам является наиболее важным механизмом возникновения резистентности в бактериальной популяции, особенно в семействе энтеробактерий. С эпизоотической точки зрения наиболее опасна передача детерминант устойчивости от одного вида микроорганизмов к другому.
Циркуляция плазмид от животных к животным, от животных к человеку и от человека к животным способствует быстрому распространению лекарственной резистентности во всем мире. Плазмиды резистентности распространяются в результате контактного перезаражения лекарственно-устойчивыми микроорганизмами больших групп животных, сконцентрированных на ограниченных площадях животноводческих помещений. Отмечена передача R-факторов от животных к человеку. Так, у персонала, работающего в животноводстве, количество резистентной микрофлоры в несколько раз выше, чем у людей, не контактирующих с животными. Высокая обсемененность туш забитых животных и птицы лекарственно-устойчивыми микроорганизмами способствует распространению R-факторов среди работников мясокомбинатов, а также лиц, занятых переработкой мясопродуктов и употребляющих в пищу мясо, не подвергнутое необходимой термической обработке.
Большинство штаммов Е. coli — комменсалы кишечника, которые легко перемещаются как внутри популяции животных и человека, так и между ними, о чем свидетельствует сходный набор плазмид резистентности. Основная масса этих штаммов устойчива к большинству антибактериальных соединений. Апатогенные эшерихии служат постоянным резервуаром плазмид резистентности, в котором попадающий в организм возбудитель, сам по себе не несущий R-фактор, при конъюгации может приобрести детерминанты устойчивости к лекарственным препаратам.
Использование антимикробных средств в заниженных дозах, увеличение интервалов между введением препарата приводят к созданию в организме субтерапевтических концентраций антибактериальных соединений и, как следствие этого, к селекции резистентных форм микроорганизмов.
Применение антибиотиков, предназначенных для этиотропной терапии, с целью повышения продуктивности животных привело к селекции микрофлоры, резистентной к лечебным препаратам. В результате широкого употребления в животноводстве тетрациклиновых антибиотиков в качестве кормовой добавки большинство штаммов сальмонелл и эшерихий приобрело резистентность к препаратам этой группы.
Устойчивость микроорганизмов к антимикробным препаратам в случае как плазмидной, так и хромосомной локализации детерминант резистентности может быть обусловлена несколькими механизмами.
Наиболее часто лекарственная устойчивость связана со способностью микроорганизмов вырабатывать ферменты, инактивирующие антибактериальные препараты. Характерный пример устойчивости этого типа — способность ?-лактамаз (пенициллиназ) бактерий гидролизировать ?-лактамные кольца пенициллинов и цефалоспоринов. В результате разрыва ?-лактамной связи антибиотики теряют свою специфическую активность в отношении микроорганизмов.
Другой важный механизм, обусловливающий антибиотикорезистентность, заключается в нарушении проницаемости микробных клеток для антибиотика. Так, изменение у стафилококков и синегнойной палочки липидного состава клеточной стенки нарушает ее проницаемость соответственно для фузидиевой кислоты и левомицетина. Появление неспецифических белков в наружной мембране Е. coli снижает ее чувствительность к антибиотикам. Резистентность к полимиксину у синегнойной палочки связана с изменением структуры наружной мембраны, что предотвращает проникновение антибиотика в микробную клетку.
Резистентность к тетрациклинам чаще всего носит индуктивный характер. При контакте с антибиотиком у микроорганизмов начинается синтез специфических белков, которые в основном локализуются на наружной мембране и ограничивают поступление тетрациклина в клетку. По другим данным, индуцированные белки нарушают взаимодействие антибиотика с 30S-субчастицей рибосом или, изменяя проницаемость клеточной мембраны, обеспечивают свободный выход тетрациклина из бактериальной клетки.
Модификация чувствительных к антибиотику участков также приводит к развитию резистентности у микроорганизмов. Изменение белка S12, входящего в состав 30S-субчастицы рибосомы, или белков L4 и L12, входящих в состав 50S-субчастицы, уменьшает связывание соответственно аминогликозидов или макролидов с рибосомами, что предотвращает ингибирующее действие антибиотиков на синтез белка. Этот механизм устойчивости обычно обусловлен хромосомными мутациями.
Возможный механизм развития резистентности - это синтез соединений, не инактивирующихся под действием антибактериальных веществ. Так, устойчивость к сульфаниламидам и триметоприму связана с выработкой нечувствительных к действию этих препаратов дигидроптероатсинтетазы и дигидрофолатредуктазы.
Широкое распространение лекарственно-устойчивых микроорганизмов требует разработки комплекса мероприятий, ограничивающих циркуляцию резистентных бактерий среди сельскохозяйственных животных. Меры по ограничению распространения лекарственно-устойчивых микроорганизмов должны быть направлены, во-первых, на предупреждение формирования резистентных популяций и, во-вторых, на подавление уже сформировавшихся популяций.
Один из возможных способов преодоления лекарственной устойчивости микроорганизмов - химическая трансформация молекул антимикробных веществ, в частности антибиотиков, направленная на создание новых препаратов, активных в отношении антибиотико-устойчивых микроорганизмов. Путем трансформации были синтезированы полусинтетические пенициллины и цефалоспорины, нечувствительные к действию ?-лактамаз: метициллин, оксациллин, дик-локсациллин, цефамандол, цефуроксим, цефсулодин и ряд других.
Практически любая молекула антибиотика может инактивироваться в микробной клетке за счет определенного механизма резистентности, поэтому спустя некоторое время после начала использования нового препарата отмечают распространение детерминант резистентности к этому соединению в плазмидах и транспозонах. В связи с этим эффективность каждого антибиотика начинает уменьшаться, что обусловливает необходимость синтеза все новых антимикробных препаратов.
Перспективными методами в борьбе с лекарственно-устойчивыми микроорганизмами служит использование соединений, подавляющих определенные механизмы резистентности в бактериальной клетке. Наибольшие успехи в этом направлении достигнуты в результате применения неконкурентных ингибиторов ?-лактамаз, первый представитель — клавулановая кислота. Она обладает слабой антибактериальной активностью, и как антибактериальный препарат ее не используют. Основное ее свойство — способность необратимо ингибировать пенициллиназы грамположительных и грамотрицательных микроорганизмов.
Перспективное направление в борьбе с резистентностыо бактерий — использование фосфогликолипидпых антибиотиков. Препараты этой группы взаимодействуют с половыми пилями микроорганизмов, в связи с чем в первую очередь подавляют R+-клетки, несущие детерминанты резистентности. Среди фосфогликолипидов широко используют в животноводстве и птицеводстве флавомицин и макарбомицин, которые в желудочно-кишечном тракте сельскохозяйственных животных значительно снижают количество антибиотико-резистентной микрофлоры.
Другим подходом к решению проблемы воздействия на лекарственно-устойчивую популяцию микроорганизмов является использование соединений, обеспечивающих элиминацию плазмид из резистентных бактерий и действующих на детерминанты лекарственной устойчивости. Одним из способов, ведущих к элиминации плазмид из микробной клетки, стало применение ДНК-тропных веществ. Акрифлавин и хинакрин вызывают элиминацию R-факторов из сальмонелл, шигелл и эшерихий.
Помимо непосредственного влияния на R-факторы, ДНК-тропные соединения за счет снижения мутаций замедляют развитие резистентности микроорганизмов к антимикробным препаратам. Так, акрихин и акрифлавин подавляют развитие антибиотико-устойчивых штаммов бактерий к пенициллину, ампициллину, неомицину, рифампицину и стрептомицину.
Еще один путь предупреждения распространения плазмид резистентности — это использование соединений, эффективно подавляющих процессы переноса детерминанты устойчивости при конъюгации бактерий. Наиболее интенсивно ни этот процесс воздействуют рифампицин, бромистый этидий, кофеин, протамин, неомицин и нитрофураны. Некоторые из этих соединений обладают относительно низкой токсичностью и могут оказаться перспективными при использовании в ветеринарной практике. Так, введение цыплятам протамина и фуразолидона подавляет передачу плазмид резистентности у эшерихий.
Нарушение трансдукции химиотерапевтическими веществами, подавляющими перенос фагами детерминант устойчивости к лекарственным веществам, может ограничивать распространение устойчивых штаммов. Бромистый этидий и рифампицин подавляют частоту передачи R-фактора у эшерихий в 100 раз, что связано с подавлением адсорбции бактериофага на поверхности реципиентной клетки. Роккал и хлоргексидин предупреждают появление и накопление канамицин-резистентных микроорганизмов за счет антифагового действия в отношении трансдуцирующих бактериофагов.
Наиболее перспективный и реальный метод, ограничивающий появление и накопление устойчивых бактерий в организме животных — это повышение эффективности химиотерапии за счет использования комбинаций различных антимикробных препаратов. Так, быстрого приобретения устойчивости золотистого стафилококка к новобиоцину удается избежать благодаря его применению с тетрациклином. Использование изониазида со стрептомицином предупреждает развитие резистентных к антибиотику штаммов микобактерий туберкулеза. Метициллин и бензилпенициллин предотвращают быстрое формирование устойчивости к фузидину у стафилококков.
Помимо предупреждения развития резистентности, рационально подобранные сочетания антибактериальных препаратов могут воздействовать на устойчивые штаммы микроорганизмов с помощью подавления ферментов, инактивирующих один из компонентов смеси.
При комбинировании левомицетина с ампициллином и окситетрациклина с пенициллином удается воздействовать на ?-лактамазопродуцирующие штаммы Haemophilus influenzae и стафилококка за счет ингибирования бактериостатическими антибиотиками процесса ?-лактамазообразования в микробной клетке, в связи с чем резистентные микроорганизмы становятся чувствительными к ?-лактамазолабильным антибиотикам.
Для предотвращения развития лекарственной резистентности и воздействия на устойчивую микрофлору наиболее широко используют комбинированную химиотерапию.
Читайте также:


