История болезни по туберкулезным менингитом
Актуальность. Проблему диагностики и лечения туберкулёзного менингита (ТМ) в наши дни нельзя считать решенной и при значительно возросшем арсенале диагностических и лечебных возможностей. Данное заболевание относится к остропрогрессирующим формам туберкулёза, летальность при котором составляет от 15 до 32,3%[1], что определяет соци-альную значимость заболевания. В последние годы туберкулезный менингит встречается в 7—9%[6] случаев от общего числа больных туберкулезом. Он может быть единственной ло-кализацией туберкулезного процесса, но чаще (70—80% случаев) [6] развивается при самых различных формах легочного и внелегочного туберкулеза в разные фазы его развития и мо-жет протекать независимо от основного процесса в других органах. Проблема туберкулёзного менингита - это проблема поздней диагностики и, как следствие, несвоевременно назначенной терапии, что приводит к неблагоприятным исходам в виде инвалидизации или смерти больных.
Цель исследования: анализировать по данным научных статей, монографий, учебных пособий особенности клиники, современные методы диагностики и лечения туберкулёзного менингита.
Результаты. Туберкулез центральной нервной системы и оболочек мозга – инфекционное заболевание, вызываемое Mycobacterium tuberculosis, которое возникает первично или вторично с образованием специфического воспаления в пораженных участках и изменениями цереброспинальной жидкости (ЦСЖ) серозного характера. В 70% случаев встречается ту-беркулезный менингоэнцефалит (ТМЭ), в 26% случаев – туберкулезный менингит (ТМ); 4% составляют редко встречающиеся формы: менингоэнцефаломиелит, туберкулома головного мозга, а также атипичные формы менингоэнцефалита[3]. По данным Научно-исследо-вательского института фтизиатрии Первого МГМУ им. И.М. Сеченова, общая заболевае-мость ТМ в России составила 0,05-0,02 на 100 000 населения[3]. Диагноз туберкулезного поражения оболочек мозга и центральной нервной системы часто представляется неочевид-ным на начальном этапе заболевания и определяется только на этапе манифестации клини-ческих проявлений.
Туберкулёзный менингит обычно проявляет себя тремя группами клинических признаков:
1. Менингеальный синдром включает головную боль и контрактуры, повышение тонуса мышц затылка, туловища, живота (ригидность затылочных мышц, втянутый живот, описто-тонус, с-м Кернига. с-м Брудзинского). Менингеальный синдром может сопровождаться: рвотой, повышением температуры, диссоциацией пульса и температуры, вазомоторными расстройствами (пятна Труссо, красный дермографизм), гиперестезией; появлением патологических сухожильных рефлексов (Бабинского и т.д.)[7].
2. Симптомы поражения черепно-мозговых нервов и спинномозговых оболочек.
При туберкулёзном менингите могут поражаться все 12 пар черепно-мозговых нервов, однако чаще поражаются;
3 пара (глазодвигательный) – птоз, миоз, мидриаз, расходящееся косоглазие.
6 пара (отводящий) – одно иди двустороннее сходящееся косоглазие;
7 пара (лицевой) – асимметрия лица: на стороне поражения сглаживается носогубная складка, опускается угол рта, расширяется глазная щель;
8 пара (слуховой) – нарушение функции кохлеарной ветки: ощущение шума, чаще в виде гопакузии, редко акузия, расстройства вестибулярных функций - головокружение, ощущение падения, неустойчивость походки;
9 пара (языкоглоточный) – дисфагия или поперхивание при еде;
10 пара (блуждающий) – афония, расстройства ритма дыхания и пульса;
12 пара (подъязычный).
Изменение глазного дна – чаще в виде застойных сосков зрительных нервов. Жалобы на ощу-щение нечёткости (тумана) перед глазами, при прогрессировании – амблиопия вплоть до амовроза. Тройничный нерв поражается редко[4,5].
3. Синдром очагового поражения вещества мозга.
Проявляется афазиями, гемипараличами и гемипарезами центрального происхождения [4].
По локализации выделяют основные формы туберкулезного менингита:
а) базилярный менингит, локализующийся преимущественно на мягких мозговых оболочках основания мозга; б) менингоэнцефалит, поражающий головной мозг и его оболочки;
в) спинальный менингит, локализующийся на мягких оболочках спинного мозга [2].
В клинике туберкулёзного менингита различают 3 периода: 1) продромальный,
2) раздражения, 3) терминальный (парезов и параличей)
1. Продромальный период характеризуется постепенным (в течение 1-8 нед) развитием. Сначала появляются головная боль, головокружение, тошнота, иногда рвота, лихорадка. Наблюдается задержка мочи и стула, температура субфебрильная, реже — высокая. Однако известны случаи развития болезни и при нормальной температуре[2].
2. Период раздражения: через 8-14 дней после продромы происходит резкое усиление сим-птомов, температура тела 38-39 °С, боль в лобной и затылочной области головы. Нарастают сонливость, вялость, угнетение сознания. Запор без вздутия — ладьевидный живот. Свето-боязнь, гиперестезия кожи, непереносимость шума. Вегетативно-сосудистые расстройства: стойкий красный дермографизм, спонтанно появляются и быстро исчезают красные пятна на коже лица и груди. В конце первой недели периода раздражения (на 5-7-й день) появляется нечетко выраженный менингеальный синдром. Характерные проявления симптомов появля-ются во втором периоде раздражения в зависимости от локализации воспалительного тубер-кулезного процесса. При воспалении менингеальных оболочек наблюдаются головные боли, тошнота и ригидность затылочных мышц. При накоплении серозного экссудата в основании мозга может возникнуть раздражение краниальных нервов со следующими признаками: амблиопия, паралич века, страбизм, анизокория, глухота. Отек сосочка глазного дна у 40% пациентов. Вовлечение мозговых артерий в патологический процесс может привести к потере речи или парезам. При гидроцефалии различной степени выраженности происходит блокирование экссудатом некоторых цереброспинальных соединений с мозгом. Гидроцефалия — главная причина потери сознания. При блокаде спинного мозга экссудатом может возникнуть слабость двигательных нейронов или паралич нижних конечностей[2].
3. Терминальный период (период парезов и параличей, 15-24-й день болезни). Преобладают признаки энцефалита: отсутствие сознания, тахикардия, дыхание Чейна-Стокса, температура тела 40 °С, парезы, параличи центрального характера. При спинальной форме во 2-м и 3-м периодах наблюдаются опоясывающие, очень сильные корешковые боли, вялые параличи, пролежни. Установление диагноза: – своевременное – в течение 10 дней от начала периода раздражения; – позднее – после 15 дней [2].
При постановке диагноза менингита необходимо учитывать следующие данные: анамнез (сведения о контакте с больным туберкулёзом), характер туберкулиновых проб (из-за тяжести процесса они могут быть отрицательными, анергия), наличие и сроки вакцинации (ревакцинации) БЦЖ, её эффективность.
Клиническое обследование: а) характер начала заболевания; б) характер течения заболевания; в) состояние сознания; г) выраженность менингеальных симптомов; д) спинномозговая пункция, ликвор, исследование глазного дна.
Рентгено-томографическое исследование грудной клетки (отсутствие рентгенологических изменений не исключает туберкулёзную этиологию заболевания).
КТ и МРТ головного мозга, при котором выявляется расширение желудочков мозга.
Исследование спинномозговой жидкости.
- Давление столба ликвора можно приблизительно определить по скорости вытекания жидкости. При гипертензии ликвор вытекает струей или очень частыми каплями (более 20 капель в минуту), при низком давлении - капли редкие).
- При туберкулёзных менингитах ликвор, как привило, прозрачный или опалесцирующий.
- Клеточный состав ликвора: в ликворе количество клеток повышается до 100-300 и более. Плеоцитоз в начале заболевания бывает нейтрофильно-лимфоцитарным (смешанным), в дальнейшем лимфоцитарным (до 100%). Ликвор исследуется также методом посева на МБТ и неспецифическую флору. Микобактерии туберкулёза в ликворе при туберкулёзном менингите обнаруживаются редко.
- Характерно снижение содержания сахара (N 2,5-3,5 ммоль/л) и хлоридов (N 120-530 ммоль/л) в ликворе.
- Спинномозговая жидкость исследуется на МБТ методом бактериоскопии и ПЦР (полимеразно-цепная реакция).
- При менингоэнцефалите и спинальной форме туберкулезного менингита выявляются более значительное увеличение количества белка (до 4-5 г/л) по сравнению с базилярной формой менингита, небольшой плеоцитоз лимфоцитарного характера (белково-клеточная диссоциация), что отражает преобладание застойных явлений над воспалительными. При этом цвет жидкости ксантохромный. Типично выраженное снижение содержания сахара (вплоть до 0) и хлоридов в ликворе. В этот период развивается окклюзия (блок ликворовыводящих путей), что обусловлено наличием большого количества фибрина и появление спаек [4].
Пациентам с туберкулезным менингитом необходимо соблюдать строгий постельный режим первые 1,5-2 месяца до отчётливой тенденции к нормализации состава ликвора. Затем разрешается сидеть в постели во время приёма нищи, а через 3 месяца - ходить по палате. Стол индивидуальный, пища богатая витаминами, белками, легко усвояемая.
Обязательный осмотр больного окулистом в первые дни заболевания, невропатологом. Далее осмотр этими специалистами не реже 1 раза в 3 месяца.
Терапия больного должна быть, прежде всего, этиотропной и соответствовать основным принципам лечения больного туберкулезом, своевременной, длительной и непрерывной, комбинированной, комплексной, преемственной. Наблюдение больных туберкулезным менингитом осуществляется в IA группе диспансерного учёта до 1,5-2 лет.
Этиотропная терапия больным туберкулезным менингитом проводится в условиях стационара. Химиотерапия проводится комбинацией 4-5-х противотуберкулезных препаратов. На этапе интенсивной фазы химиотерапии формируется внутривенная капельная терапия 10% р-ром изониазида, рифампицином и стрептомицином внутримышечно, этамбутол, пиразинамид внутрь, при отсутствии глотания – через зонд. Эндолюмбально вводят салюзид 5% раствор из расчета 5 мг/кг массы тела. При положительной клинической динамике черед 1-1.5 мес. лечения возможен перевод на интермиттирующий режим через день (3 раза в неделю). Длительность интенсивной фазы химиотерапии определяется индивидуально решением КЭК, но должна быть не менее 3 месяцев. Продолжающаяся фаза химиотерапии проводится 2-3 противотуберкулезными препаратами (изониазидом, рифампицином, этамбутолом или пиразинамидом). Продолжительность химиотерапии определяется клинико-рентгенологическими и лабораторными данными СМЖ, она может составлять 8-12 месяцев.
При наличии показаний проводится люмбальная пункция кратностью в первые 2-3 недели 2 раза в неделю, затем 1 раз в неделю, I раз в две недели, 1 раз в месяц (до полной санаций ликвора).
Глюкокортикостероиды и препаратов калия (панангин, аспаркам).
Дегидротационная терапия. В тяжелых случаях отёка мозга и нарастающей гидроцефалии применяются осмотические диуретики: манит, фуросемид (лазикс); диакарб. Для улучшения реологии и дезинтоксикации показано назначение реополиглюкина и гемодеза, но с обязательным учетом выделенной мочи.
Противосудорожная (реланиум, дроперидол, седуксен, ГОМК).
Сосудистая терапия: кавинтон, трентал, пирацетам (ноотропил).
Рассасывающая терапия: подкожные инъекции стекловидного тела или фибса. Начинать рассасывающую терапию после 3-4-х месяцев этиотропной терапии.
В период регрессии воспалительных изменений назначается церебролизин.
Реабилитационные мероприятия: лечебная гимнастика, массаж (после 4-5 месяцев лечения (при санации ликвора)).
Хирургическое лечение заключается в шунтирующих операциях по поводу гидроцефалии.
Особенность клинической картины туберкулёзного менингита заключается в малосимптомности проявлений. Основным способом диагностики является исследование спинномозговой жидкости. Ключевыми направлениями терапии туберкулезного менингита являются этиотропное с применением основных противотуберкулёзных препаратов и симптоматическое лечение. При своевременной диагностике и адекватном лечении туберкулезного менингита положительный результат наступает у 90% больных, в то время, как при поздней постановке диагноза (после 18 дня) в большинстве случаев характерно развитие осложнений, вплоть до летального исхода.
– Любовь Александровна, расскажите об этом заболевании и о том, чем оно опасно.
– Туберкулёз – это инфекционное заболевание, вызываемое одноимённой микобактерией (МБТ), также известной как палочка Коха. В основном передаётся воздушно-капельным путём, реже – через контактный и пищевой способы. Заболевание имеет различные варианты клинического течения, отличающиеся друг от друга эпидемиологической опасностью для окружающих, способом диагностики и количеством негативных последствий для организма.
Болезнь может поразить любые человеческие органы и ткани: кожу, глаза, кишечник, урогенитальные органы, почки, однако чаще всего страдают лёгкие и периферические лимфатические узлы.
Исход туберкулёзного инфицирования для человека может быть различным, поэтому крайне важно следить за течением процесса, чтобы не пропустить переход в более активную фазу взаимодействия микроба и человеческого организма.
При неправильном, запоздалом лечении или его отсутствии болезнь может привести к летальному исходу.
– Какие факторы влияют на развитие заболевания?
– Туберкулёз развивается только при одновременном стечении ряда обстоятельств, основными из которых являются наличие генетической предрасположенности к заболеванию, длительное, необнаруженное инфицирование, ослабление иммунитета, некоторые сопутствующие заболевания.
Определённую роль в развитии заболевания оказывают наличие вредных привычек, неудовлетворительные социально-бытовые условия, неполноценное питание и даже стресс – эти факторы значительно снижают защитные способности организма, делая его уязвимым.
– Кто находится в зоне риска?
– Туберкулёз – это инфекция, от заражения которой не застрахован никто. По данным Всемирной организации здравоохранения, каждый четвёртый человек в мире является носителем палочки Коха. Однако важно понимать, что попадание инфекции в организм далеко не всегда влечёт за собой её активизацию. По статистике, только 10% инфицированных заболевают. Длительное время человек может являться носителем туберкулёзного микроба, но только при наличии определённых внешних или внутренних факторов возникает специфическая клиническая картина.
Бытует мнение, что в основном риску заболеть подвержены взрослые люди – от 30 лет, но это не так. В основном инфицирование микобактерией туберкулёза происходит в детском и подростковом возрасте. Наиболее тяжёлое течение туберкулёзной инфекции в форме туберкулёзного менингита со смертельным исходом наблюдается у детей в первый год жизни. Поэтому крайне важна прививка БЦЖ в первые дни жизни, которую проводят в родильном доме.
Как я уже отметила выше, риск заболеть усиливается при общем ослаблении иммунитета. Спровоцировать туберкулёз могут и другие инфекции – в частности, вирус иммунодефицита человека (ВИЧ). Дело в том, что ВИЧ поражает иммунную систему. Ослабленный организм становится мишенью для целого букета сопутствующих заболеваний, и в первую очередь туберкулёза.
Уровень заболеваемости высок и среди заключённых колоний. Тюрьмы являются рассадниками туберкулёза из-за плохих бытовых условий – слабых вентиляции и освещённости, повышенной влажности, а также скученности людей. Стрессовая ситуация, в которой находятся заключённые, приводит к ослаблению иммунитета, что также способствует распространению туберкулёза.
– Насколько высока вероятность заразиться от больного туберкулёзом?
– Туберкулёз передаётся как при непосредственном контакте с больным, так и воздушно-капельным путём. Большую роль при инфицировании играет количество бактерий, попадающих в организм человека. Вероятность развития патологического процесса возрастает при увеличении числа клеток возбудителя.
Один больной туберкулёзом способен в течение года заразить до 15 здоровых людей с ослабленной иммунной системой. Это возможно в случаях, когда заражённый чихнул или покашлял рядом с вами и его слюна с возбудителем попала к вам в организм; вы воспользовались личными вещами больного открытой формой туберкулёза; вирус попал в кровь через различные повреждения кожных покровов. Последние два способа менее распространены, но всё же встречаются.
– Каким образом можно диагностировать туберкулёз?
– Крайне важно вовремя выявить заболевание. Чем раньше оно будет обнаружено, тем более эффективным окажется лечение.
Поскольку на первых стадиях заболевание протекает практически бессимптомно, диагностировать его можно только при ежегодных плановых обследованиях. Так, детям делают пробу Манту или Диаскинтест, взрослым – флюорографию.
Нередко диагностировать данное заболевание удаётся при клиническом осмотре больного.
– В чём заключается лечение?
– Если туберкулёз уже диагностирован, то дальше врачи проводят исследование мокроты больного на наличие в ней возбудителя. При его обнаружении пациента помещают в стационар, в котором он проводит около двух месяцев – за этот период активное выделение туберкулёзных бактерий прекращается.
После того как больной перестаёт представлять угрозу для здоровья окружающих, его лечение проводится амбулаторно.
Основной метод лечения – химиотерапия. Поскольку палочка Коха обладает широкой лекарственной устойчивостью, лекарственные препараты постоянно совершенствуются.
Лечение туберкулёза занимает не менее полугода, но может затянуться до двух лет.
Описание и причины туберкулезного менингита
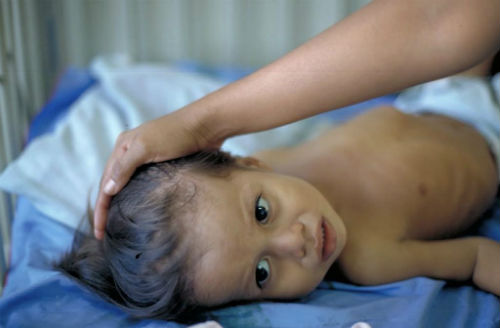
Заболевание характеризуется наличием воспалительного процесса в оболочках головного мозга, вызванного мико-патогенами туберкулеза. Патология имеет острое течение, наступает резко и протекает стремительно. Больной страдает от высокой температуры, болевого синдрома, расстройства неврологической функциональности.
Туберкулезный менингит (ТМ) впервые получил описание в клинической теории в конце 19 века. Выделение патологии в отдельную категорию произошло после обнаружения туберкулезных бактерий в мозговой жидкости у пациентов, проявляющих менингеальную симптоматику. Первоначально считалось, что болезнь поражает исключительно детей и подростков. В последние десятилетия все чаще симптомы проявляются и у взрослого населения. Выявлена предрасположенность к ТМ у людей со сниженным иммунным ответом в результате поражения организма вирусом иммунодефицита, изменениями при алкоголизме и наркомании, в зрелом возрасте.
Подавляющее большинство заболевших переносят вторичный менингит, развившийся на фоне первичного туберкулезного поражения органов (преимущественно легких). В случае, когда первопричинный очаг невозможно обнаружить, принято диагностировать изолированную форму ТМ. При первом варианте бактерии проникают в волокна головного или спинного мозга из дыхательной, половой, костной системы, возможно первичное поражение почек, гортани и т.д. Самой редкой причиной выступает заражение в результате контакта с больным человеком.
Патогены распространяются по структурам организма с током крови или лимфы. На фоне сниженного иммунитета истончается защитный барьер, микобактерии проникают сначала в микроскопические сосуды, через них в мягкие волокна, нервные клетки. Аномалия чаще всего локализуется в основании головного мозга. В пораженных зонах образуются серозно-фибринозные бугорки, воспалительный процесс способен распространяться и на другие мозговые отделы. На участке поражения воспаляются и закупориваются кровеносные каналы, отмирают нервные клетки. При восстановлении ткань не восстанавливается, заменяясь соединительными элементами – рубцами, сращениями. Болезнь в детском возрасте приводит к чрезмерному накоплению жидкости в мозговых полостях (гидроцефалии).
Признаки заболевания
Симптоматика имеет четко разграниченные стадии протекания:
- Начальная форма. Продолжается на протяжении 7-14 дней. Первично манифестируются вечерние головные боли, проявляется слабость, ухудшение общего самочувствия, раздражительность или полное отсутствие интереса к происходящему вокруг. Симптомы нарастают, появляется отвращение к пище, тошнота, заканчивающаяся рвотой. Диагностировать ТМ на данной стадии сложно, так как признаки имеют неспецифический характер.
- Этап раздражения. Резко нарастает температура до 39-40 градусов. Болезненность в голове не снижается при приеме обычных анальгетиков, появляется повышенная светочувствительность в глазах, болезненная реакция на громкие звуки и легкие прикосновения. Больной ощущает потребность к постоянному сну, на кожных покровах появляются пятна, которые также внезапно исчезают, что связано с нарушением сосудистой функциональности. Мускулатура затылочной части находится в постоянном напряжении. К концу второго периода человек заторможен, сознание нечеткое, характерна лежачая поза на боку с подтянутыми ногами и откидыванием головы назад.
- Паралитический этап. Сознание полностью утрачивается, часто происходят приступы парализации, чувствительность полностью нарушена. Дыхание и ритм сердца сменяется от резкого замедления к учащению, температура или сильно повышена или заметно падает ниже нормы. Если на данной стадии не проводятся медицинские мероприятия, неизбежен летальный исход, так как происходит полное купирование дыхательных и сердечных центров мозговой структуры.
Помимо мозговой патологии имеет место и спинальный туберкулезный менингит. Развивается при попадании патогенов в спинномозговой канал из пораженных костных волокон позвоночного столба. Помимо описанных выше симптомов присоединяются сильные опоясывающие боли в теле, которые не снимаются даже мощными анальгетиками. В конце последнего периода проявляются тазовые расстройства, характеризующиеся недержанием.
Методы диагностирования
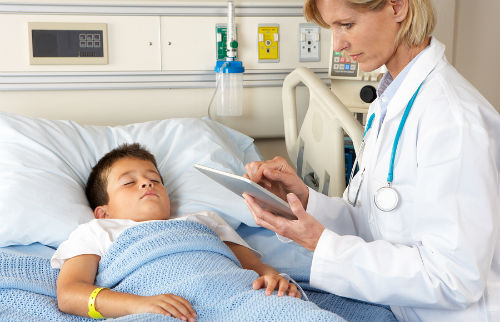
При проявлении менингеальных признаков диагностированием заболевания занимается фтизиатр при совместной работе с неврологом. После первичного осмотра и сбора анамнеза назначаются инструментальные исследовательские манипуляции:
- Люмбальная пункция. Производится забор цереброспинальной субстанции. Уже на стадии забора отмечаются такие аномалии, как повышенный напор течения. Жидкость иногда вытекает струей с повышенным давлением. Цвет субстанции неизменен, прозрачность сохраняется. При лабораторном изучении может наблюдаться повышенное содержание клеточных элементов на фоне снижения содержания сахара и хлоридных соединений. Чем ниже содержание глюкоза в растворе, тем серьезнее диагностический показатель заболевания. Типичным признаком выступает отделение паутинной пленки при отстаивании жидкости в течение 1-2 суток. Анализ также показывает большое количество белка в растворе. Туберкулезная палочка может быть обнаружена в 10 случаях из ста. При спинальной патологии субстанция имеет желтоватый оттенок. Давление при вытекании при этом меняется мало, повышено клеточное содержание, снижение уровня сахаров.
- Компьютерное сканирование. Проводится с целью отделения природы болезни от иных форм менингеального синдрома. Томография помогает определить степень поражения мозговых зон, определить химическую составляющую аномального участка. Эксперты способны различить гнойные формы менингита и энцефалита, осложненное течение других инфекций от туберкулезного варианта аномалии.
- Магнитно-резонансный скрининг (томография) головного мозга. Также проводится с целью дифференциации болезни. На сканах аппарата отчетливо проявляются границы поражения, степень разрушенности нервной ткани, рубцовые образования, уплотнения, участки скопления жидкости.
При первых признаках патологии необходимо как можно скорее выявить патогенный фактор, уровень нарушения, так как последующее распространение агрессивных бактерий ведет к необратимым последствиям. Если специалист направляет на аппаратную диагностику (КТ, МРТ), необходимо экстренное обследование. В столице по данному направлению работают сотни диагностических центров, распределенных по всем районам города.
Для быстрого поиска ближайшего медучреждения создан единый городской ресурс Mrt-v-msk. На страницах портала представлен полный перечень клиник, проводящих томографирование компьютерным или магнитно-резонансным методом. Пользователи сайта получают возможность в одном списке сопоставить рейтинги клиник и цены на услуги, ознакомиться с отзывами пациентов, прошедших диагностику, получить информацию о работающих специалистов. Для получения подробной консультации и записи на процедуру в выбранный центр можно воспользоваться телефоном горячей линии, размещенным в верхней части страницы портала. Консультирование и запись на сканирование проводятся бесплатно.
Лечение патологии
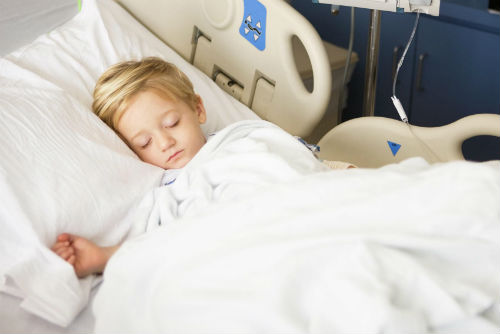
При диагностировании туберкулезной патологии начинается незамедлительное прицельное лечение антибактериальными средствами угнетающими деятельность и жизнеспособность патогена. Чем раньше определено заболевание, тем выше шанс на подавление аномалии. В течение первых двух месяцев проводится комплексная медикаментозная терапия. На начальном этапе препараты вводятся внутривенно, далее оральным способом. При получении положительной динамики дозировку снижают, сильнодействующие средства отменяются. В среднем продолжительность антибактериального лечения составляет от 9 месяцев до года.
Неврологическое восстановление направлено на снижение давления цереброспинальной жидкости, производятся дезинтоксикационные меры, назначаются витаминные курсы, положительно влияющие на собственный иммунитет больного. Первые два месяца назначен постельный режим и полный покой, физическая активность разрешена к наращиванию только к концу третьего месяца. Постоянный мониторинг течения болезни проводится по лабораторным исследованиям цереброспинального раствора. Для восстановления мускулатурной функциональности проводятся курсы лечебной физкультуры и массажа (4-5 месяц). После полного окончания терапевтического лечения необходимо системное наблюдение для предотвращения риска рецидива.
Прогноз и профилактические меры
Если не начать своевременное лечение, пациент погибает к концу первого месяца заболевания. При принятии мер прогноз на выздоровление составляет 95%. Если процесс лечения затянут, возможны необратимые изменения в мозговых тканях, приводящих к эпилептическому синдрому. В качестве профилактики рекомендуется вовремя проходить вакцинацию против туберкулеза, ежегодно обращаться к рентгенографии органов дыхания, как можно раньше выявлять заболевших лиц и группы, контактировавшие с ними.
Ф.И.О. x
Возраст: 19 лет
Дата рождения:
Адрес больного:
Место работы:
Дата заболевания:
Дата обращения:
Дата поступления:
Диагноз направившего учреждения: менингит ?
Диагноз при поступлении: менингит
Диагноз клинический:
ОСН: вирусный серозный менингит
На 16 день заболевания, 14 день в клинике больной предъявляет жалобы на общую слабость, быструю утомляемость.
Заболел 7 апреля 1997 года, когда появилась интенсивная головная боль, слабость. К вечеру этого же дня присоединилась многократная рвота, повысилась температура до 38,6С°, появилась общая слабость. На следующий день состояние не улучшилось, сохранялись головная боль, высокая температура, рвота была 5 раз за сутки. Самостоятельно не лечился. Обратился к врачу 9 апреля. Был направлен к ЛОР-врачу, выполнена рентгенография придаточных пазух носа для исключения гайморита. Осмотрен невропатологом, был заподозрен менингит. Направлен в клинику для консультации. При поступлении состояние средней тяжести, температура — 37,9С°, вялость, адинамия, в подмышечных впадинах, внутренней поверхности предплечья единичные элементы розовой мелкой пятнисто-папулезной сыпи, склерит, конъюнктивит, умеренная ригидность мышц затылка, симптомы Кернига и Брудзинского отрицательные, птоз левого глаза, сглаженность носо-губной складки слева, девиация языка влево, слабость приведения слева. Поставлен предварительный диагноз: менингит.
Больной x, 1977 года рождения. Туберкулезом, тифами, гепатитами, малярией, венерическими заболеваниями не болел. Хронические заболевания, черепно-мозговые травмы, аллергические реакции отрицает.
Проживает в благоустроенной квартире. С инфекционными больными контакта не имел. За пределы области не выезжал. Гемотрансфузий не было. Накануне заболевания отмечает переохлаждение. В ВУЗе, в котором учится больной, были случаи эпидемического паротита.
Состояние больного средней тяжести. Сознание ясное. Температура 36,6С°. Кожные покровы чистые. Слизистая зева без изменений, миндалины не увеличены. Симптомы Грефе, Мебиуса отрицательные. Зрачки одинакового диаметра, нистагм отсутствует. Лимфоузлы не увеличены Подкожная клетчатка выражена достаточно, толщина кожной складки на животе 3 см. Отеков нет. Щитовидная железа не увеличена.
Симптомы Кернига и Брудзинского отрицательные, ригидности мышц затылка нет.
Деформации костей и суставов не обнаружено, хруста при движении нет.
Дыхание через нос свободное. Частота дыхания 16 в минуту. Перкуторно над легкими ясный легочной звук. Границы легких в пределах нормы. Аускультативно в легких везикулярное дыхание.
Пульсации шейных сосудов нет. Пульс ритмичный, частота — 66 ударов в минуту, удовлетворительного наполнения, нормальной величины. АД — 130/80. Границы сердца не расширены. Тоны сердца громкие, без дополнительных шумов.
Живот мягкий, безболезненный. Петли кишечника обычных свойств, безболезненные. Печень у края реберной дуги. Селезенка не увеличена. Почки не пальпируются. Симптом Пастернацкого отрицательный с обеих сторон. Стул оформленный. Мочеиспускание не затруднено.
Учитывая жалобы больного на интенсивные головные боли, общую слабость, вялость, адинамию, многократную рвоту, повышение температуры, выявляемые при объективном исследовании умеренную ригидность мышц затылка, птоз левого глаза, сглаженность носо-губной складки слева, девиацию языка влево, слабость приведения слева можно заподозрить у него менингит.
Общий анализ крови, общий анализ мочи, мазок из зева на флору с определением чувствительности к антибиотикам, спинномозговая пункция, анализ ликвора.
ДАННЫЕ ДОПОЛНИТЕЛЬНЫХ МЕТОДОВ ОБСЛЕДОВАНИЯ
Общий анализ крови от 10.04.97: эритроциты 4,8*1012/л, Нb 160 г/л, ЦП 1,0; СОЭ 10 мм/ч, лейкоциты 7,0*109/л, эозинофилы 1%, нейтрофилы: палочкоядерные 8%, сегментоядерные 57%, лимфоциты 22%, моноциты 12%.
В анализе крови определяется сдвиг лейкоцитарной формулы влево, моноцитоз.
Биохимический анализ крови от 10.04.97: сахар — 3,92 ммоль/л, мочевина — 5,42 ммоль/л.
Биохимический анализ крови без патологии.
Общий анализ мочи от 10.04.97: цвет светло-желтый, уд. вес 1016, белок нет, сахар — нет.
Анализ мочи без патологии.
Исследование ликвора от 10.04.97: цвет — бесцветный, прозрачность — слабомутный, реакция Панди — +++, белок — 520 мг/л, сахар — 1,93 ммоль/л, хлориды — 122 ммоль/л, цитоз — 229 клеток в 1 мкл, лейкоциты — 1-2 в п/зр, нейтрофилы — 75%, лимфоциты — 25%, эритроциты — 18-40 в п/зр.
В анализе ликвора гипогликорахия, протеинрахия, преимущественно нейтрофильный цитоз.
РНГА с паротитным антигеном: отрицательная.
Мазок из зева на флору: гемолитический стрептококк, чувствительный к ампициллину и оксациллину. Neisseria meningitidis не обнаружена.
Бактериологическое исследование ликвора: патогенной флоры нет.
Этиотропное лечение: ввиду вирусной природы заболевания не назначается.
Патогенетическое лечение:
1) Дезинтоксикационная терапия: проведение форсированного диуреза — назначение кристаллоидных растворов (изотонический раствор NaCl, раствор Рингера) в объеме 800 мл/сут, коллоидных растворов (реополиглюкин, желатиноль) в объеме 400 мл/сут, 5% раствор глюкозы с аскорбиновой кислотой в объеме 400 мл/сут. При этом вводиться лазикс в дозе 80 мг. Введение растворов осуществляется под контролем диуреза.
2) Противогистаминовые препараты: диазолин в дозе 0,15 г/сут или тавегил в дозе 2 мг/сут, глюконат кальция 1,5 г/сут.
3) Кортикостеридные препараты: преднизолон в дозе 40 мг/сут или дексаметозон в дозе 3 мг/сут.
4) Профилактика гипергидратации головного мозга: достигается путем введения мочегонных средств (лазикс) при проведении форсированного диуреза.
5) Улучшение энергообеспечения головного мозга и других тканей организма: АТФ, кокарбоксилаза, витамины С, В1, В6, РР, аскорутин.
Rp: Sol. Natrii chloridi isotonica 800 ml
S. Для в/в введения по 400 мл 2 раза в день.
Rp: Sol. “Lasix” n.10
S. По 2 ампулы в/в 2 раза в сутки при проведении форсированного диуреза
Rp: Tab. Prednisoloni 0,005
D.t.d.n. 50
S. По 4 табл. утром, 2 — в обед и 2 — вечером внутрь.
Rp: Tab. “Ascorutinum” n.20
D.S. По 1 таб. 3 р. в день
Rp: Dr. Diazolinum 0,05
D.t.d.n. 40
S. По 1 таб. 3 р. в день
Rp: Tab. Calcii gluconatis 0,5
D.t.d.n. 40
S. По 1 таб. 3 р. в день
Учитывая жалобы больного и данные объективного исследования можно заподозрить у него менингит. Необходимо дифференцировать тип менингита у больного: вирусный, бактериальный или туберкулезный. Для всех этих менингитов характерны интенсивная головная боль, общая слабость, вялость, адинамия, многократная рвота, повышение температуры, ригидность мышц затылка, что наблюдается у данного больного. Однако начало заболевания острое, что характерно для вирусного и бактериального менингита и нехарактерно для туберкулезного менингита, который обычно развивается на фоне тяжелого генерализованного туберкулезного поражения.
Наиболее ценным методом исследования при менингите является исследование ликвора. Для бактериального менингита характерны помутнение ликвора, положительная осадочная реакция Панди, резко снижение количества глюкозы, высокий цитоз (от 100 до 10000 в 1 мкл), преобладание нейтрофилов (от 50 до 100%). Для серозного менингита характерны слабое помутнение ликвора, слабоположительная реакция Панди, содержание глюкозы в норме или слегка снижено, цитоз невысокий (50-2000 в 1 мкл), преобладание лимфоцитов (от 80 до 100%). Окончательно подтвердить тот или иной диагноз позволяет бактериологическое исследование ликвора, которое позволяет определить возбудителя в 80% случаев, а у данного больного патологической флоры обнаружено не было. Таким образом у данного больного больше данных за вирусный серозный менингит.
Учитывая результаты лабораторных методов исследования больному можно поставить окончательный диагноз:
ОСН: вирусный серозный менингит.
Больной x, 1977 года рождения, поступил в инфекционное отделение ГБ№1 9 апреля 1997 года с жалобами на интенсивную головную боль, слабость, многократную рвоту, повышение температуры до 38,6С°. Заболел 7 апреля 1997 года, когда появилась интенсивная головная боль, слабость. К вечеру этого же дня присоединилась многократная рвота, повысилась температура, появилась общая слабость. На следующий день состояние не улучшилось, сохранялись головная боль, высокая температура, рвота была 5 раз за сутки. Самостоятельно не лечился. Обратился к врачу 9 апреля. Был направлен к ЛОР-врачу, выполнена рентгенография придаточных пазух носа для исключения гайморита. Осмотрен невропатологом, был заподозрен менингит. При поступлении состояние средней тяжести, температура — 37,9С°, вялость, адинамия, в подмышечных впадинах, внутренней поверхности предплечья единичные элементы розовой мелкой пятнисто-папулезной сыпи, склерит, конъюнктивит, умеренная ригидность мышц затылка, симптомы Кернига и Брудзинского отрицательные, птоз левого глаза, сглаженность носо-губной складки слева, девиация языка влево, слабость приведения слева. Перкуторно над легкими ясный легочной звук. Границы легких в пределах нормы. Аускультативно в легких везикулярное дыхание. Пульс ритмичный, частота — 66 ударов в минуту, удовлетворительного наполнения, нормальной величины. АД — 130/80. Границы сердца не расширены. Тоны сердца громкие, без дополнительных шумов. Живот мягкий, безболезненный. Петли кишечника обычных свойств, безболезненные. Печень у края реберной дуги. Селезенка не увеличена. Почки не пальпируются. Симптом Пастернацкого отрицательный с обеих сторон. Стул оформленный. Мочеиспускание не затруднено. Поставлен предварительный диагноз: менингит. Туберкулезом, тифами, гепатитами, малярией, венерическими заболеваниями не болел. Хронические заболевания, черепно-мозговые травмы, аллергические реакции отрицает. Проживает в благоустроенной квартире. С инфекционными больными контакта не имел. За пределы области не выезжал. Гемотрансфузий не было. Накануне заболевания отмечает переохлаждение. В ВУЗе, в котором учится больной, были случаи эпидемического паротита.
Данные дополнительных методов обследования:
Общий анализ крови от 10.04.97: эритроциты 4,8*1012/л, Нb 160 г/л, ЦП 1,0; СОЭ 10 мм/ч, лейкоциты 7,0*109/л, эозинофилы 1%, нейтрофилы: палочкоядерные 8%, сегментоядерные 57%, лимфоциты 22%, моноциты 12%.
Биохимический анализ крови от 10.04.97: сахар — 3,92 ммоль/л, мочевина — 5,42 ммоль/л.
Общий анализ мочи от 10.04.97: цвет светло-желтый, уд. вес 1016, белок нет, сахар — нет.
Исследование ликвора от 10.04.97: цвет — бесцветный, прозрачность — слабомутный, реакция Панди — +++, белок — 520 мг/л, сахар — 1,93 ммоль/л, хлориды — 122 ммоль/л, цитоз — 229 клеток в 1 мкл, лейкоциты — 1-2 в п/зр, нейтрофилы — 75%, лимфоциты — 25%, эритроциты — 18-40 в п/зр.
РНГА с паротитным антигеном: отрицательная.
Мазок из зева на флору: гемолитический стрептококк, чувствительный к ампициллину и оксациллину. Neisseria meningitidis не обнаружена.
Бактериологическое исследование ликвора: патогенной флоры нет.
Больному назначено лечение: изотонический раствор NaCl — 800 мл/сут, реополиглюкин — 400 мл/сут, 5% раствор глюкозы с аскорбиновой кислотой — 400 мл/сут. При этом вводиться лазикс в дозе 80 мг; диазолин — 0,15 г/сут, глюконат кальция — 1,5 г/сут, преднизолон — 40 мг/сут, АТФ, кокарбоксилаза, витамины С, В1, В6, РР, аскорутин.
За время лечения в клинике состояние больного улучшилось, прекратилась рвота, снизилась температура, исчезли головные боли, отсутствует неврологическая симптоматика.
Прогноз для жизни, выздоровления и восстановления трудоспособности благоприятный.
СПИСОК ИСПОЛЬЗОВАННОЙ ЛИТЕРАТУРЫ
1. Дифференциальная диагностика инфекционных болезней: Руководство для врачей / Зубик Т.М., Иванов К.С., Казанцев А.П., Лесников А.Л. Л.: Медицина, 1991. с. 68-70.
2. Менингиты: Лекция. Тестовые задания для контроля за усвоением материала лекции/ И.А.Зайцев.— Донецк, 1997.—38 стр.
3. Пособие к практическим занятиям по курсу инфекционных болезней/ Л.С.Бондарев.— Донецк, 1995.— с. 12-14
4. Справочник по дифференциальной диагностике инфекционных болезней / Под ред. А.Ф. Фролова, Б.Л. Угрюмова, Е.К. Тринуса. 2-е изд., перераб. и доп.К.: Здоров’я, 1987. с. 226-230.
5. Справочник по инфекционным болезням. 3-е изд., перераб. и доп. М.: Медицина, 1986. с. 230-233.
Читайте также:


