Чем лечить туберкулез брюшной полости
Цель исследования: изучить частоту и клинические проявления абдоминального туберкулеза у больных в условиях фтизиопульмонологического стационара и предложить алгоритм его своевременной диагностики. Проанализированы 44 истории болезни пациентов с туберкулезом легких и органов брюшной полости. Отмечена тенденция к увеличению туберкулеза органов брюшной полости с 1,6 % в 2006 году до 2,4 % в 2008 году. Туберкулез органов брюшной полости развивается преимущественно у больных с распространенным деструктивным процессом в легких (казеозная пневмония – 45,5 %, диссеминированный туберкулез – 20,5 %, фиброзно-кавернозный – 20,5 %). Сочетанное поражение легких и органов брюшной полости в 61,4 % случаев характеризуется выраженным синдромом интоксикации, бронхолегочным синдромом и локальными симптомами поражения желудочно-кишечного тракта. В структуре форм туберкулеза органов брюшной полости преобладал язвенно-некротический туберкулез кишечника (2/3), который осложнялся перитонитом в 36,4 % случаев. Летальный исход констатирован у 23-х пациентов (52,3 %), что свидетельствует о тяжести течения туберкулеза органов брюшной полости в сочетании с туберкулезом легких. Для своевременной диагностики туберкулеза органов брюшной полости рекомендуется проведение бактериоскопического исследования кала на микобактерии туберкулеза (МБТ), скрытую кровь, эндоскопия, УЗИ и контрастная рентгенография органов брюшной полости.
Ключевые слова: туберкулез органов брюшной полости и легких, диагностика, клиника
Введение. Туберкулез внелегочных локализаций в России составляет 10–12 %, а в Западной Сибири – 4,8 %, в Москве заболеваемость внелегочным туберкулезом достигает 1,6 на 100 000 населения и ожидается ее дальнейший рост [2, 6]. Доля больных туберкулезом органов брюшной полости составляет 6 %, что не позволяет считать локализацию туберкулезного процесса в брюшной полости редкой [3, 5]. За последнее пятилетие среди впервые выявленных больных внелегочным туберкулезом увеличилась доля (45 %) пациентов с мультифокальной локализацией процесса, включая и поражения органов брюшной полости, отмечен рост до 60 % его распространенных деструктивных форм [5]. Увеличилось число больных туберкулезом легких с сочетанным поражением других органов и систем [4], что диктует необходимость своевременного выявления внелегочного туберкулеза, так как на фоне манифестных симптомов поражения бронхолегочной системы внелегочный туберкулез нередко остается не диагностированным [1].
Патогенез. Туберкулезный процесс в органах брюшной полости чаще всего локализуется в кишечнике, брюшине и брыжеечных лимфатических узлах. У большинства больных туберкулез органов брюшной полости развивается вследствие лимфогематогенной диссеминации из первичного очага. В патогенезе туберкулеза кишечника большое значение в качестве источника лимфогенной диссеминации имеют мезентериальные лимфатические узлы. Поражаясь в период первичной инфекции, они в последующем сами могут становиться источником диссеминации. Основными путями поражения кишечника являются гематогенный, лимфогенный и контактный. Спутогенная теория (т. е. поражение кишечника вследствие заглатывания бациллярной мокроты) в последние годы не признается. Развитию туберкулеза кишечника способствуют факторы, ослабляющие общую и местную резистентности. Проникновения МБТ в слизистую оболочку кишечника недостаточно для возникновения специфического процесса, необходима еще и своеобразная местная чувствительность, возникшая на фоне общего гиперергического состояния организма. В развитии туберкулеза кишечника значительную роль играют неспецифические заболевания желудочно-кишечного тракта, неблагоприятные условия жизни, неполноценность и нерегулярность питания, функциональные и вегетоэндокринные нарушения.
Методы и материалы. Проанализированы 44 истории болезни пациентов с туберкулезом легких и органов брюшной полости, лечившихся в туберкулезной больнице № 2 в 2006–2008 годах. При обследовании больных изучили анамнез, использовали клинические, рентгенологические, ультразвуковые, эндоскопические, лабораторные методы диагностики, включающие определение МБТ в мокроте методами простой бактериоскопии, люминесцентной микроскопии и посева, определение лекарственной устойчивости возбудителя, исследование кала на кислотоустойчивые микобактерии методом простой бактериоскопии, анализ кала на скрытую кровь.
Результаты и обсуждение. За анализируемый период (2006–2008 годы) в туберкулезной больнице № 2 г. Новосибирска было пролечено 2255 больных туберкулезом органов дыхания (ТОД). У 44-х из них (1,95 %) регистрировалось сочетанное поражение легких и органов брюшной полости. Доля больных сочетанной локализацией процесса по годам распределилась следующим образом: 2006 – 1,6 % (15 из 938), 2007 – 2,1 % (19 из 905), 2008 – 2,4 % (11 из 458) (p > 0,05), что свидетельствует о тенденции к увеличению числа больных туберкулезом органов дыхания, у которых диагностируют и поражение органов брюшной полости.
Нами проанализированы 44 случая впервые выявленного специфического поражения органов брюшной полости у больных туберкулезом легких. В группе наблюдения преобладали мужчины (n = 36), женщины составили 1/5 часть (n = 8). Среди больных были лица в возрасте от 24-х до 85-ти лет. Средний возраст наблюдавшихся составил 40 лет.
Туберкулез органов дыхания у 32-х больных (72,7 %) был выявлен впервые, длительность заболевания составила от 1 месяца до 2 лет, в среднем 8,7 ± 0,7 мес. У 12-ти больных отмечался рецидив туберкулеза легких. Структура клинических форм туберкулеза легких представлена казеозной пневмонией (n = 20), диссеминированной (n = 9), фиброзно-кавернозной (n = 9), инфильтративной (n = 5) формами и множественными туберкулемами (n = 1).
Специфическое поражение органов брюшной полости у 45,5 % было диагностировано при развитии осложнений (перитонит, асцит, кишечное кровотечение) и подтверждено при гистологическом исследовании операционного материала или при патологоанатомическом исследовании; у трех пациентов – при впервые появившихся жалобах со стороны ЖКТ, у остальных (13) – при обнаружении МБТ в кале методом прямой бактериоскопии, у которых диагноз туберкулеза кишечника подтверждался в дальнейшем инструментальными методами исследования (эндоскопия, УЗИ, рентген). Из анамнеза установлено, что половина больных страдала неспецифическими заболеваниями желудочно-кишечного тракта (язвенная болезнь желудка, хронический гастрит, гепатит, желчнокаменная болезнь, панкреатит, цирроз печени).
Поражение органов брюшной полости встречалось преимущественно (93,2 %) у больных с распространенным деструктивным процессом в легких, с наличием полостей распада, чаще всего множественных с массивным бактериовыделением, обнаруженным при бактериоскопии и в посевах на питательные среды. У каждого пятого кроме поражения легких и органов брюшной полости установлен туберкулез других локализаций: гортани (n = 4), надгортанника (n = 1), глотки (n = 1),плевры (n = 1), мочеполовой системы (n = 2), что указывало на гематогенный путь прогрессирования туберкулезного процесса. Развитие у 15-ти больных с казеозной пневмонией сочетания только туберкулеза кишечника не позволяет исключить спутогенный путь распространения туберкулезной инфекции.
Большинство больных (n = 42) выделяли МБТ. У 29-ти пациентов (65,9 %) МБТ были обнаружены в мокроте методом бактериоскопии и посева, а также в кале при бактериоскопическом исследовании. У 14-ти (31,8 %) больных – только в мокроте. У одного пациента (2,2 %) – только в кале при бактериоскопическом исследовании. Лекарственная чувствительность МБТ методом абсолютных величин определялась у 41-го больного, выделившего МБТ из мокроты. Устойчивость к противотуберкулезным препаратам установлена у 31,7 % бактериовыделителей (n = 13), множественная – у 21,9 % (n = 9).
При контрастном рентгенологическом исследовании кишечника спастические дефекты наполнения, неровность контуров кишки, мелко- и среднезернистый рельеф ее слизистой, утолщение продольных складок подвздошной кишки были выявлены у восьми больных. УЗИ органов брюшной полости обнаружило увеличение брыжеечных лимфатических узлов у двух пациентов. У двух больных бугорки и язвы в толстом кишечнике выявлены при ректороманоскопии. При ФГДС язвы в желудке и кишечнике отмечены у одного больного.
Лечение пациентов проводилось назначением щадящей высокобелковой диеты, индивидуальным подбором химиопрепаратов и симптоматических средств.
На фоне лечения улучшение общего состояния, положительная рентгенологическая динамика наблюдалась у 21-го пациента (47,8 %), у остальных 23-х пациентов (52,2 %) – прогрессирование процесса в легких. У 20-ти из них (45,5 %) через 5,3 ± 1,5 недели лечения развились осложнения туберкулеза кишечника (перитонит – 16, асцит – 3, кишечное кровотечение – 1), 9 больных по экстренным показаниям были прооперированы.
Летальный исход наступил в среднем через 29,3 ± 0,7 дней после поступления в стационар. При патологоанатомическом исследовании установлены распространенные деструктивные процессы в легких у всех больных (казеозная пневмония – 16, фиброзно-кавернозный туберкулез – 3, диссеминированный туберкулез – 4), язвенная и язвенно-гипертрофическая форма туберкулеза кишечника у 15-ти, гипертрофическая у восьми пациентов. Туберкулез кишечника сочетался с туберкулезом брюшины у восьми пациентов, с туберкулезом брыжеечных лимфатических узлов у одного пациента. Данные гистологического исследования операционного материала и патологоанатомического вскрытия подтверждали, что специфический процесс как в кишечнике, так и в легочной ткани характеризовался преобладанием экссудативно-некротического воспаления.
Для установления критериев риска специфического поражения органов брюшной полости у больных ТОД с учетом ретроспективного анализа клинико-лабораторных и патологоанатомических исследований были выделены три группы пациентов.
Первую группу составили пациенты (n = 17) с интоксикационным синдромом, симптомами поражения органов дыхания и желудочно-кишечного тракта, распространенным деструктивным процессом в легких, при этом у всех были выделены МБТ из кала. Осложненное течение абдоминального туберкулеза констатировалось у восьми больных.
Вторую группу составили пациенты (n = 14) с подобными клинико-рентгенологическими симптомами, интоксикационным синдромом, симптомами поражения органов дыхания и желудочно-кишечного тракта, но не выделявшие МБТ из кала. Осложненное течение абдоминального туберкулеза констатировалось у 12-ти больных.
Третью группу составили пациенты (n = 13) с выраженным интоксикационным и бронхолегочным синдромами, выделением МБТ из кала, но не предъявлявшие жалоб на органы брюшной полости. Осложненное течение абдоминального туберкулеза констатировалось у трех больных.
Таким образом, прижизненная диагностика абдоминального туберкулеза у больных ТОД требует полного обследования: эндоскопии, УЗИ, контрастного рентгенологического исследования органов брюшной полости. Показанием для этого является любая распространенная форма туберкулеза легких с массивным бактериовыделением, а также обнаружение МБТ в кале методом простой бактериоскопии. Недостаточно полно проведенное обследование не позволяет своевременно выявить туберкулез кишечника до развития тяжелых осложнений, которые и являются причиной летального исхода у большинства больных.
Выводы
- Среди госпитализированных больных туберкулез легких в 1,95 % случаев сочетался с туберкулезом органов брюшной полости. Отмечена тенденция к увеличению туберкулеза органов брюшной полости с 1,6 % в 2006 году до 2,4 % в 2008 году.
- Туберкулез органов брюшной полости развивается преимущественно у больных с распространенным деструктивным процессом в легких (казеозная пневмония – 45,5 %, диссеминированный туберкулез – 20,5 %, фиброзно-кавернозный – 20,5 %).
- Сочетанное поражение легких и органов брюшной полости в 61,4 % случаев характеризуется выраженным синдромом интоксикации и локальными симптомами поражения органов дыхания и желудочно-кишечного тракта.
- В структуре форм туберкулеза органов брюшной полости преобладал язвенно-некротический туберкулез кишечника (2/3), который осложнялся перитонитом в 36,4 % случаев.
- Летальный исход был констатирован у 23-х пациентов (52,3 %), что свидетельствует о тяжести течения туберкулеза органов брюшной полости в сочетании с туберкулезом легких.
- Для своевременной диагностики туберкулеза органов брюшной полости рекомендуется проведение бактериоскопического исследования кала на МБТ, скрытую кровь, эндоскопии, УЗИ и рентгена органов брюшной полости.
Список литературы
- Баринов В. С. Дифференциальная диагностика абдоминального туберкулеза на основе клинико-лабораторных и лапароскопических данных : пособие для фтизиатров и хирургов / В. С. Баринов, Н. А. Прохорович. – СПб., 1997. – С. 4–6.
- Кульчавеня Е. В. Контроль внелегочного туберкулеза в Сибири и на Дальнем Востоке / Е. В. Кульчавеня // Проблемы туберкулеза. – 2008. – № 9. – С. 16–19.
- Левашов Ю. Н. Внелегочный туберкулез в России : официальная статистика и реальность / Ю. Н. Левашов, А. Ю. Мушкин, А. Н. Гришко // Проблемы туберкулеза. – 2006. – № 11. – С. 3–6.
- Нерсесян А. А. Клиника, диагностика и лечение мочеполового туберкулеза / А. А. Нерсесян, Я. А. Меркурьева, З. Х. Корнилова // Проблемы туберкулеза. – 2006. – № 9. – С. 5–15.
- Скопин М. С. Распространенность туберкулеза органов брюшной полости и особенности его выявления / М. С. Скопин, Ф. А. Батыров, З. Х. Корнилова // Проблемы туберкулеза. – 2007. – № 1. – С. 22–26.
- Советова Н. А. Современная лучевая диагностика внелегочного туберкулеза / Н. А. Советова, И. Б. Савин, О. В. Мальченко [и др.] // Проблемы туберкулеза. – 2006. – № 11. – С. 6–9.
Государственная лицензия ФГБОУ ВО НГМУ Минздрава России
на образовательную деятельность:
серия ААА № 001052 (регистрационный № 1029) от 29 марта 2011 года,
выдана Федеральной службой по надзору в сфере образования и науки бессрочно
Свидетельство о государственной аккредитации ФГБОУ ВО НГМУ Минздрава России:
серия 90А01 № 0000997 (регистрационный № 935) от 31 марта 2014 года
выдано Федеральной службой по надзору в сфере образования и науки
на срок по 31 марта 2020 года
Адрес редакции: 630091, г. Новосибирск, Красный проспект, д. 52
тел./факс: (383) 229-10-82, адрес электронной почты: mos@ngmu.ru
Средство массовой информации зарегистрировано Федеральной службой по надзору в сфере связи, информационных технологий и массовых коммуникаций (Роскомнадзор) —
Свидетельство о регистрации СМИ: ПИ № ФС77-72398 от 28.02.2018.
 |
|
08.02.2016 11.01.2016 28.12.2015 Полный текст:Введение. Туберкулез – одна из широко распространенных инфекций в общей популяции, а также среди реципиентов солидных органов. У реципиентов почечного трансплантата диагностика туберкулеза часто бывает крайне сложна из-за стертой клинической и рентгенологической картины, а также отличается большой частотой атипичной (внелегочной) локализации. Лечение туберкулеза на фоне медикаментозной иммуносупрессии представляет собой значительную проблему. Клинический случай. У пациента через 5 лет после трансплантации почки отмечено появление лихорадки до 38 °С. Была заподозрена бронхолегочная инфекция. При рентгенографии органов грудной клетки, компьютерной томографии (КТ), ультразвуковом исследовании трансплантата патологии не выявлено. Антибактериальная и противовирусная терапия не сопровождалась стойкой положительной динамикой. При повторной КТ в S6 левого легкого отмечено усиление легочного рисунка с визуализацией мелких сгруппированных очагов, расположенных перибронхиально, в брюшной полости терминальный илеит (интенсивное накопление контрастного препарата в слизистой измененной части тонкой кишки, гиперваскуляризация брыжейки на этом уровне). Была выполнена колоноэнтероскопия с биопсией подвздошной кишки: изменения крайне подозрительны в отношении туберкулезного процесса. Было проведено целенаправленное лечение туберкулеза, на фоне которого отмечена выраженная положительная динамика. Заключение. Таким образом, диагностика туберкулеза и реципиентов почечного трансплантата сложна, а клинические и инструментальные признаки часто бывают стертые, что значительно осложняет своевременную диагностику. Требуется комплексный подход с применением современных методов диагностики. канд. мед. наук, доцент кафедры трансплантологии, нефрологии и искусственных органов факультета усовершенствования врачей, 129110, Москва, ул. Щепкина, д. 61/2 проф., д-р мед. наук, руководитель хирургического отделения трансплантации почки, заведующий кафедрой трансплантологии, нефрологии и искусственных органов факультета усовершенствования врачей, 129110, Москва, ул. Щепкина, д. 61/2 д-р мед. наук, главный научный сотрудник хирургического отделения трансплантации почки, 129110, Москва, ул. Щепкина, д. 61/2 канд. мед. наук, старший научный сотрудник хирургического отделения трансплантации почки, 129110, Москва, ул. Щепкина, д. 61/2 1. Sulis G., Roggi A., Matteelli A., Raviglione M.C. Tuberculosis: epidemiology and control. Mediterr. J. Hematol. Infect. Dis. 2014;6(1):e2014070. PMID:25408856 DOI:10.4084/MJHID.2014.070 2. Haley C.A. Treatment of Latent Tuberculosis Infection. Microbiol. Spectr. 2017;5(2). PMID:28409555 DOI:10.1128/ microbiolspec.TNMI7-0039-2016 3. Nagavci B.L., de Gelder R., Martikainen P., et al. Inequalities in tuberculosis mortality: long-term trends in 11 European countries. Int. J. Tuberc.Lung. Dis. 2016;20(5):574–581. PMID:27084808 DOI:10.5588/ijtld.15.0658 4. Boubaker K., Gargah T., Abderrahim E., et al. Mycobacterium tuberculosis infection following kidney transplantation. Biomed. Res. Int. 2013;2013:347103. PMID:24222903 DOI:10.1155/2013/347103 5. Muñoz P., Rodríguez C., Bouza E. Mycobacterium tuberculosis infection in recipients of solid organ transplants. Clin. Infect. Dis. 2005;40(4):581–587. PMID:15712081 DOI:10.1086/427692 6. Coll E., Torre-Cisneros J., Calvo R., et al. Incidence of tuberculosis in deceasedorgan donors and transmission risk to recipients in Spain. Transplantation. 2013;96(2):205–210. PMID:23774810 DOI:10.1097/TP.0b013e3182977adf 7. Прокопенко Е.И., Щербакова Е.О., Ватазин А.В. и др. Легочные инфекции у реципиентов ренального аллотрансплантата (результаты одноцентрового исследования). Нефрология и диализ. 2011;13(2):101–111. 8. Крстич М., Ветчинникова О.Н., Астахов П.В., Зулькарнаев А.Б. Уросепсис у больных с хронической почечной недостаточностью: факторы риска, особенности клинического течения и лечебной тактики. Альманах клинической медицины. 2012;26:28–34. 9. Dorman S.E., Chaisson R.E. From magic bullets back to the magic mountain: the rise of extensively drug-resistant tuberculosis. Nat. Med. 2007;13(3):295–298. PMID:17342143 DOI:10.1038/nm0307- 295 10. Falzon D., Jaramillo E., Schünemann H.J., et al. WHO guidelines for the programmatic management of drug-resistant tuberculosis: 2011 update. Eur. Respir. J. 2011;38(3):516–528. PMID:21828024 DOI:10.1183/09031936.00073611 11. Ulubay G., Kupeli E., Duvenci Birben O., et al. A 10-year experience of tuberculosis in solid organ transplant recipients. Exp. Clin. Transplant. 2015;13(Suppl 1):214–218. PMID:25894157
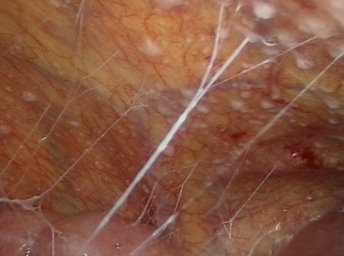
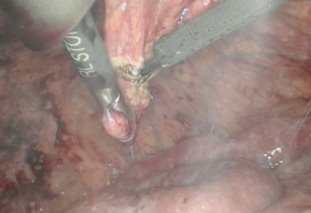
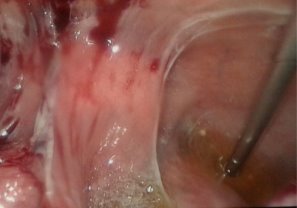
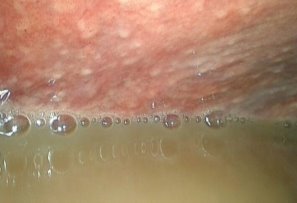
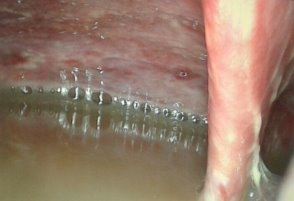
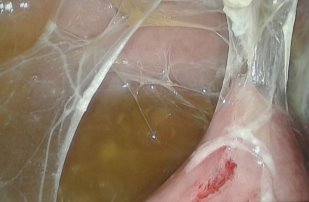
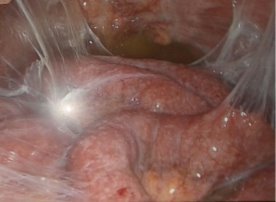
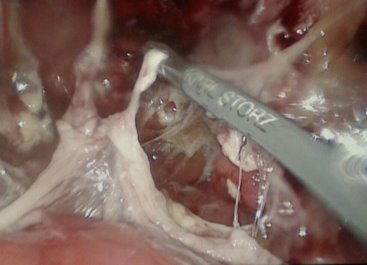
Дата публикации: 26.04.2018 2018-04-26 Статья просмотрена: 442 раза Актуальность. За последнее десятилетие в условиях миграции населения, социально-экономических потрясений, снижения уровня жизни, роста иммунодефицитных состояний, развития резистентности к препаратам существенно ухудшилось качество жизни населения [1, с. 36; 2, с. 45; 6, с. 895]. К социально обусловленным заболеваниям современности относят ВИЧ/СПИД, вирусные гепатиты, туберкулез. Высокой остается смертность от инфекционных болезней, на которую, по данным ВОЗ, на территории земного шара приходится 25–45% случаев. Основными причинами данных смертей являются туберкулез, вирусные гепатиты, пневмония, корь, диареи и ВИЧ-инфекция [3, с. 24]. Повсеместно регистрируются рост заболеваемости туберкулезом как легочных, так и внелегочных локализаций и смертности от него. Ухудшению эпидемиологической ситуации по туберкулезу, кроме прочих факторов, способствуют его позднее выявление, наличие сопутствующей соматической патологии. Неблагоприятное влияние на эпидемиологическую ситуацию по туберкулезу оказывает также рост лекарственной устойчивости возбудителя [1, с. 36; 2, с. 48; 3, с. 24; 5, с.29]. Вместе с тем изменилась структура клинических форм туберкулеза как легочных, так и внелегочных локализаций. У половины больных внелегочным туберкулезом диагностируют запущенные формы заболевания, каждый второй-четвертый пациент с внелегочным туберкулезом становится инвалидом, что свидетельствует о крайне неудовлетворительном его выявлении и лечении [5, с. 28; 6, с. 895]. Абдоминальный туберкулез (АТ) занимает особое положение среди других форм внелегочного туберкулеза, поскольку он представляет значительные сложности в диагностике и считается до настоящего времени редкой патологией. Сложности проблемы АТ определены еще и тем, что клиническая классификация включает в себя различные формы: туберкулез кишечника, брюшины и туберкулезный мезаденит [4, с.351]. Диагноз АТ устанавливается по морфологическим критериям при обнаружении специфических туберкулезных гранулем (87,3%), по комплексу клинических параметров с использованием рентгенологических, ультрасонографических, микробиологических методов, а также туберкулинодиагностики и пробного лечения (12,7%). В трети случаев АТ диагностируется постмортально [1, с.36; 2, с. 45; 3, с. 23]. Говоря о диагностике и тактике лечения АТ, остаются нерешенными ряд проблем: заболевание диагностируется поздно, даже у лиц группы риска; сложна дифференциальная диагностика с другими заболеваниями органов брюшной полости и малого таза; не определены предпочтительные методы верификации АТ; не всегда очевиден выбор метода хирургического лечения АТ; сложности представляет профилактика послеоперационных осложнений. В этой связи, усовершенствование существующих и поиск новых диагностических методов, а также определение адекватного хирургического, терапевтических методов лечения является актуальной проблемой в лечении АТ [3, с. 32; 5,с. 29]. Цель исследования: улучшение результатов диагностики и лечения больных абдоминальным туберкулом путем применения видеолапароскопических вмешательств. Материалы и методы. Нами проанализирован опыт лечения 64 больных с верифицированным диагнозом и подозрением на АТ, находившихся на стационарном лечении в отделении внелегочного туберкулеза Республиканского специализированного научно-практического медицинского центра фтизиатрии и пульмонологии Министерства здравоохранения Республики Узбекистан в период 2016-2017 гг. Мужчин было 41 (64,1%), женщин – 23 (35,9%). Возраст пациентов варьировал от 18 до 44 (24,7±4,7) лет. Все пациенты госпитализировались с жалобами на умеренные боли в животе, слабость, снижение аппетита, подъемы температуры тела, диарею, сменяющуюся запорами. При направлении пациентов с подозрением на АТ, проводился тщательный сбор жалоб и анамнеза заболевания. Такие признаки как боли в эпигастрии, по ходу тонкого, толстого кишечника, тошнота, рвота, запоры, жидкий стул, давали основание заподозрить спец. Процесс в брюшной полости. При физикальном осмотре обращали внимание на наличие болей в животе, выпячиваний передней брюшной стенки, флюктуации, определение перитониальных симптомов. При проявлении одного из симптомов заболевания, наряду с лабораторными анализами, исследование дополнялось УЗИ органов брюшной полости, при котором особо обращали внимание на лимфатические узлы брюшной полости, забрюшинного пространства и органов малого таза; прослойки или скопление свободной жидкости в брюшной полости и малом тазу, наличие или отсутствие перистальтики кишечника, диаметр портальной и селезеночных вен, и диаметр общего желчного протока, с целью исключения цирроза печени. При отсутствии косвенных УЗИ признаков, и имеющейся клиники АТ, исследование дополняли мультислайсной компьютерной томографией (МСКТ) органов брюшной полости. При этом также определяли реакцию, увеличение лимфоузлов органов брюшной полости и забрюшинного пространства, наличие свободной жидкости, отсутствие объемного образования брюшной полости. При наличии косвенных признаков кишечной непроходимости всем пациентам выполнялся пассаж бариевой взвеси по желудочно-кишечному тракту, а при положительных лабораторных данных, подтверждающих спец. процесс, а так же одного из признаков УЗИ или МСКТ (л/у и свободной жидкости брюшной полости) и исключении злокачественного процесса, наличие или отсутствие реакции туберкулиновых проб, пациентов госпитализировали в отделение, которым выполняли диагностическую лапароскопию (ДЛ). ДЛ проводили на лапароскопической стойке фирмы KarlStоrz (Германия) с набором инструментария для диагностических манипуляций. Видеолапароскопия выполнялась под общей анестезией в положении Фовлера. После предварительного наложения карбоксиперитонеума с помощью иглы Veress, в нижней точке Калька, вводился десятимиллиметровый троакар с 30 градусной торцевой оптикой (фирмы KarlStorz) и осуществлялся осмотр брюшной полости. Ревизия органов брюшной полости начиналась с осмотра правой доли печени, желчного пузыря, гепатодуоденальной и круглой связки печени, луковицы двенадцатиперстной кишки. После чего, наклонив операционный стол вправо на 15 градусов, осматривались левая доля печени, желудок, селезенка, левый боковой канал. Для отведения, удержания, инструментальной пальпации и взятия биопсии вводился дополнительный пятимиллиметровый троакар в левой или правой подвздошных областях. Для осмотра органов малого таза, сигмовидной кишки, брюшины малого таза больным придавали положение Тренделенбурга. В последнюю очередь осматривались большой сальник, мезоколон и брыжейку тонкой кишки с висцеральной брюшиной во всех отделах. Во время ДЛ тщательно осматривалось: наличие спаечного процесса брюшной полости, наличие увеличенных лимфоузлов ворот печени, большого сальника, брыжейки тонкого и толстого кишечника, имелось ли поражение париетальной брюшины малого таза, поражение спец. процессом гениталий у женщин, наличие асцита. Во всех случаях производился забор биоптата: париетальная брюшина, лимфоузлы из брыжейки тонкого или толстого кишечника для гистологической верификации природы заболевания. При необходимости диагностический этап сопровождался лечебными манипуляциями: лапароскопической санацией брюшной полости, лапароскопическим адгезиолизисом, дренированием брюшной полости. Результаты исследований и их обсуждение Комплексное исследование показало, что в 42 (65,2%) наблюдениях при подозрении на АТ был дополнительный спец. процесс легких, диагностированный в 36 случаях, и в 6 наблюдениях было поражение периферических лимфоузлов. 10 (15,6%) больных были госпитализированы с верифицированным диагнозом АТ, это пациенты, которым были ранее выполнены операции на органах брюшной полости в других клиниках, с морфологической верификацией спец. процесса, причем в 10 случаях операции выполнялись по поводу острых хирургических заболеваний и диагноз абдоминальный туберкулез был выставлен после морфологического исследования удаленных органов. Этим пациентам проводилась стандартная терапия 1 и 2 линии. В остальных случая нами выполнена диагностическая и лечебная лапароскопия. Так, в 14 (21,9%) наблюдениях, исследования носили диагностический характер и ограничивались лишь визуальным осмотром органов брюшной полости с обязательным забором лимфатических узлов из брыжейки тощей кишки, патологических образований брюшины и забора асцитической жидкости брюшной полости (рис. 1-3). Рис. 2-3. Забор биоптата при диагностической лапароскопии с листка париетальной брюшины (рис. 2), а также забор асцитической жидкости для цитологического исследования во время ДЛ (рис. 3). 40 больным были выполнены лечебные лапароскопические вмешательства. Так в 23 (35,9%) наблюдениях были выполнены лапароскопические санации брюшной полости. Причиной 1 (1,6%) лапароскопической санации явился туберкулезный перитонит. Для этого, после предварительной ДЛ и биопсии выполнялась аспирация перитониального экссудата брюшной полости. Для санации брюшной полости использовался раствор Декасана, в разведении 1:3 с физиологическим раствором. При этом использовалось от 2 до 4,5-5 литров дез. раствора. Операции заканчивались дренированием полостей малого таза и подпеченочного пространства при необходимости (рис. 4-5). Рис. 4-5. Большое скопление перитониального экссудата в левом боковом кармане (рис. 4.), а также надпеченочной области (рис. 5). 17 (26,5%) больным выполнен лапароскопический адгезиолизис. Показанием к данному виду вмешательства явился спаечный процесс брюшной полости и кишечника, активная кишечная перистальтика, отсутствие пареза и выраженной дилатации кишечника, данные, которых представлены на рис. 6-8.
Рис. 8. Удаление спаек с поверхности кишечника при лапароскопическом адгезиолизисе Сравнительный анализ клинической эффективности проводимого лечения контролировали по количеству отделяемого по дренажам из брюшной полости, восстановлении полной перистальтики кишечника, снижению общей интоксикации. Активизация пациентов после видеолапароскопических вмешательств производилась в тот же день. Дренажи из брюшной полости удалялись на 3-4-е сутки после предварительного УЗИ-контроля брюшной полости, отсутствию свободной жидкости в брюшной полости. Анализ морфологических результатов исследований после лапароскопических вмешательств позволил в 34 (85%) наблюдениях не только подтвердить диагноз абдоминальный туберкулез, но и сделать заключение о генерализованной форме спец. процесса. В 1 (2,5%) случае был установлен диагноз мезотелиомы брюшной полости, у 2 (5%) больных верифицирован генитальный туберкулез, а 3 (7,5%) исключен спец. процесс органов брюшной полости и пациенты были выписаны в профильные стационары (табл. 1). Характер оперативных вмешательств у больных с подозрением на АТ Читайте также:
 Пожалуйста, не занимайтесь самолечением!При симпотмах заболевания - обратитесь к врачу. Пожалуйста, не занимайтесь самолечением!При симпотмах заболевания - обратитесь к врачу.
Copyright © Иммунитет и инфекции
|