Чем лечили туберкулез в ссср
В Российской Империи и в СССР до 60-х годов прошлого века туберкулёз [1] был распространённым и смертельно опасным заболеванием, представлявшим значительную проблему для общества. В 1960—1970-е годы последовательная борьба государства против туберкулёза стала приносить плоды, и в 80-е годы возникла реальная перспектива в конце века приблизиться к показателям наиболее благополучных стран [2] . Однако в результате распада государства, политического и социально-экономического кризиса 90-х при полном бездействии правительства заболеваемость туберкулёзом за 10 лет выросла почти в 3 раза. Страна была отброшена на десятилетия назад и вошла в число мировых лидеров по заболеваемости туберкулёзом.
Содержание
[править] Туберкулёз
Всемирно распространённое опасное инфекционное заболевание, вызываемое микобактериями или палочками Коха [3] . Во многих странах, включая Россию, болезнь вносит заметный вклад в смертность населения. Заболевание является социально зависимым [4] , в большей степени оно поражает малообеспеченные и социально неблагополучные слои населения, более подверженные неблагоприятным и вредным воздействиям в быту и на работе. В 2010 году почти треть населения Земли была заражена микобактерией туберкулёза.
[править] Бремя туберкулёза

В 1993 году туберкулёз объявлен Всемирной организацией здравоохранения глобальной проблемой. Ситуация по туберкулёзу остается весьма напряженной. По статистике ВОЗ, ежегодно в мире туберкулезом заболевает около 9 000 000 и умирает от болезни 2 000 000 человек. [5]
Лечение туберкулёза требует длительного времени. Около четверти больных становятся инвалидами [6] . Продолжительная нетрудоспособность больных и значительные затраты на лечение являются заметным бременем для государства и общества.
В прошлом активный туберкулёз был неизлечим. Сегодня при своевременном лечении летальность туберкулёза относительно невелика. Но в силу большой заболеваемости, ненадлежащего лечения, сочетания с ВИЧ инфекцией в 2007 голу в России от туберкулеза ежедневно умирало 88 человек [7] . Если не исключать из статистики смертности людей с иммунодефицитом, то и в современной России смертность от туберкулёза сопоставима со смертностью от 4 основных причин смертности людей среднего возраста — ДТП, самоубийств, убийств и алкогольных отравлений.
[править] Проблемы борьбы с туберкулёзом
В 1921 году Альбер Кальметт и Камиль Герен разработали вакцину против туберкулёза — БЦЖ. Впоследствии многочисленные исследования давали противоречивые результаты о её эффективности. В итоге было доказано, что эффективность прививки сильно зависит от географии и конкретных условий жизни в разных странах. Например, в конце 20 века в Индии было проведено обширное 15-летнее исследование по самым высоким научным стандартам. Оно показало, что в условиях южной Индии прививка БЦЖ практически бесполезна. [8] . Поскольку прививка часто приводит к осложнениям, во многих странах с низкой заболеваемостью туберкулёзом она отменена. В России детей прививают, однако в наших условиях прививка современной вакциной также недостаточно эффективна [7] .
После заражения в большинстве случаев болезнь протекает в скрытой форме и у человека вырабатывается иммунитет. Однако часто иммунитет является не стерильным. Микобактерии сохраняются в организме внутриклеточно на протяжении многих лет или всю жизнь, и при ухудшении условий жизни и ослаблении иммунитета болезнь переходит из скрытой в активную форму. В странах, где туберкулёз распространён, к 40 годам большая часть населения подвергается инфицированию. Часть населения при отсутствии каких-либо признаков заболевания является скрытым резервуаром инфекции. На современном уровне развития медицины это делает невозможной полную победу над этой болезнью.

[править] Борьба с туберкулёзом в новой России
В 90-е годы, после объявления декларации о суверенитете начался катастрофический рост заболеваемости туберкулёзом. Однако Президент и правительство в этот период не считали борьбу с распространением туберкулёза первоочередной проблемой и до конца века не предпринимали никаких мер. За последнее десятилетие ХХ века по основным эпидемиологическим показателям туберкулеза страна была отброшена на 30 лет назад — к середине 1960-х гг. [5]
В последние годы в Российской Федерации заболеваемость туберкулезом продолжает снижаться. В 2017 году показатель заболеваемости данной инфекцией составил 48,1 на 100 тысяч человек (в 2016 году — 53,2, в 2015 году — 57,39, в 2014 году — 58,97). [10] Однако при всех успехах показатель заболеваемости конца 80-х годов — 34 - 38 на 100 тысяч человек не достигнут.
Среди класса инфекционных и паразитарных болезней в первой половине 2000-х годов доля умерших от туберкулеза превышала 80 %, и до 2014 года на туберкулёз приходилось больше половины смертей. В 2015 году доля туберкулёза в этом классе причин смертности снизилась до 41 %, а в 2016 до 34 % [11]
Если верить некоторым СМИ [12] , то смертность от туберкулёза в 2015 году достигла 9 умерших на 100 тысяч человек, а в 2016 году 7.5 на 100 тысяч человек, и, таким образом, снижена до советского уровня. К сожалению, ситуация сложнее и приводимые данные о смертности являются той самой статистикой, которая в силу небольшого умолчания может быть хуже большой лжи.
[править] TBC [13] и ВИЧ [14]
Изучение подробной статистической справки [6] [15] показывает, что российские фтизиатры, предоставляя данные в Росстат, исключают из числа умерших от TBC значительную часть людей, инфицированных ВИЧ. Приведём данные о смертности за 2015 год в графах 14 — 16.
- 14. Умерли ТВС — от ТВС (Росстат) [16] ………………… 13484 (9.2 на 100 000)
- 15. Умерли ТВС — от ВИЧ в 4б, 4в, 5 ст. …………….. 7394 (5,1 на 100 000)
- 16. Умерли ТВС — от ТВС + ВИЧ поздние стадии …. 20878 (14,3 на 100 000)
Об истории туберкулеза в дореволюционной России известно мало, хотя официальные советские историки, как правило, подчеркивают высокий уровень заболеваемости – по некоторым подсчетам, самый высокий в Европе - и почти полное отсутствие государственных мер по борьбе с туберкулезом. Хотя смертность от туберкулеза в России к началу Первой мировой войны достигла 400:100 000, по всей Российской Империи насчитывалось лишь 43 противотуберкулезных диспансера и 18 санаториев. Для больных туберкулезом предназначалось менее 1000 коек.
За Первую мировую войну от ран и болезней погибли 1 700 000 российских солдат; за тот же период потери среди гражданского населения от туберкулеза составили 2 000 000 человек. Хотя за годы насилия и нужды, последовавших после первой мировой войны и Октябрьской революции, заболеваемость туберкулезом резко возросла, именно в это время советское правительство впервые разработало и внедрило программу борьбы с туберкулезом.
В 1918 г. создан Народный Комиссариат по Здравоохранению, который начал принимать согласованные меры по лечению и профилактике туберкулеза. К 1936 г. в противотуберкулезных диспансерах и санаториях работали 27 000 врачей, прошедших специальную подготовку. Как и в Европе, в 20-е годы заболеваемость туберкулезом в России начала снижаться. Тем временем, сеть противотуберкулезных учреждений в СССР продолжала расширяться. Главную роль играли диспансеры. Число противотуберкулезных диспансеров и пунктов быстро увеличилось с 43 до 1 048 с 1914 по 1941 гг. Эти учреждения обслуживали всех больных, независимо от возраста, и занимались диагностикой и лечением туберкулеза, а также санитарно-просветительской и профилактической работой. До появления антибиотиков противотуберкулезные мероприятия сводились к выявлению случаев активного туберкулеза среди населения, улучшению питания, санаторному и хирургическому лечению.
Начиная с 1925 г., с появлением вакцины БЦЖ важное место в борьбе с туберкулезом в СССР заняла вакцинация. Система борьбы с туберкулезом охватила и другие советские республики. Одновременно с созданием и расширением сети противотуберкулезных учреждений проходила подготовка специалистов. Во многих научно-исследовательских институтах туберкулеза началась подготовка врачей, и к концу 30-х г.г .ежегодно выпускали 500 фтизиатров.
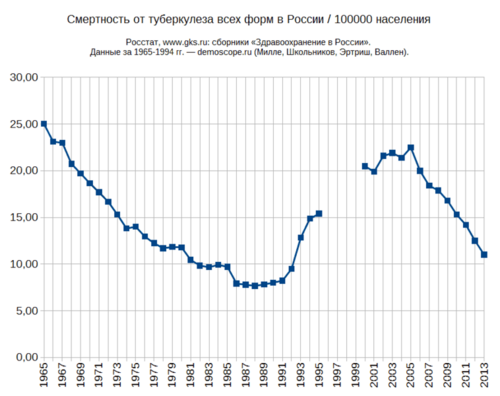
К 1931 г. в таких крупных городах, как Москва и Ленинград, смертность от туберкулеза легких снизилась вдвое. К моменту вступления СССР во вторую мировую войну в стране было 1 687 противотуберкулезныхдиспансеров,100 000 коек для больных туберкулезом, 18 научно-исследовательских центров (Лапина); для обслуживания этой категории больных было подготовлено 3 800 специалистов. По сравнению с 1913 г., в 1941 г. смертность от туберкулеза в СССР снизилась на 60% - до 80:100 000.
В ходе Второй мировой войны, 2-го периода по классификации Лапиной, риск туберкулеза возрос из-за войны как таковой, голода, разрушенной системы здравоохранения и громадной новой волны заболеваемости, в силу тогдашних обстоятельств недостаточно подтвержденной цифрами. Война нанесла существенный урон системе борьбы с туберкулезом в СССР: к 1944 г. по всей стране уцелело только 285 санаториев и менее 25 000 коек для больных туберкулезом. Несмотря на эти потери, с окончанием войны борьба с туберкулезом в СССР неуклонно продолжалась. Хотя заболеваемость туберкулезом была значительно выше, чем в Западной Европе, и заметно колебалась в разных регионах, уже к 1950 г. этот показатель по России составлял менее 100:100 000.
Поскольку подготовка специалистов проводилась централизованно, большинство фтизиатров придерживалось схожих взглядов на теорию и практику. Хотя хирургическому лечению в Советском Союзе уделяли более важную роль, чем в Европе, основным методом была комбинированная химиотерапия. Производство и распределение препаратов тоже было централизованным: к 1950 г. в Советском Союзе начали производить стрептомицин и другие препараты первого ряда. Туберкулез, как и другие болезни, лечили бесплатно за счет государства. К 60-м годам советские фтизиатры активно участвовали в мероприятиях ВОЗ по борьбе с туберкулезом и помогали развивающимся странам в организации специальных программ.
В начале 70-х гг. советское правительство продолжало вкладывать значительные средства в противотуберкулезные учреждения, в подготовку и отбор медицинского персонала и производство противотуберкулезных препаратов. Хотя советская системы борьбы с туберкулезом - вертикальная, ориентированная на стационарное лечение и нестандартизованные терапевтические режимы и вспомогательные хирургические методы в отдельных случаях - считалась дорогостоящей и громоздкой, тем не менее, она позволяла излечить большую долю больных. После появления химиотерапии в большинстве отчетов упоминалась высокая эффективность — 75—85% излечения. В послевоенные годы туберкулез в России оставался более распространенным, чем в промышленно-развитых западных странах, однако заболеваемость снижалась так же, как в Европе и Северной Америке. Согласно отчетам, с 1939 по 1955 гг. заболеваемость туберкулезом снизилась в городах.
С1950 по 1969 гг. по официальным оценкам смертность от туберкулеза в СССР снизилась в 6,5 раз, а в отдельных районах — даже в 10 раз. Между 1950 и 1989 гг. заболеваемость снизилась в 10,5 раз среди городского населения.
По материалам:
Сегодня новые методы диагностики и лечения помогают врачам своевременно ставить диагноз и предпринимать эффективные ответные меры против этой болезни. Однако так было не всегда, и многие известные люди в своё время погибли из-за несвоевременного и неправильного лечения.
Что такое туберкулёз
Туберкулёз – это широко распространённое в мире заболевание, вызываемое бактерией типа Mycobacterium tuberculosis, которая чаще всего поражает лёгкие человека.
Передаётся заболевание воздушно-капельным путём, заразиться можно от инфицированного даже при разговоре, а также при кашле, чихании или использовании бытовых предметов, бывших в употреблении больного.
Из истории болезни
О заразности туберкулёза знали ещё наши давние предки – упоминания о болезни встречаются в законодательных документах древних вавилонян. В начале XIX века врачи, изучающие причины и развитие чахотки, начали предпринимать первые попытки лечения инфекции.
Так, в 1822 году англичанин Джеймс Карсон попытался вылечить больного с помощью искусственного введения воздуха в плевральную полость (т. н. искусственный пневмоторакс).
В 1882 году итальянский медик Карло Форланини начал на практике применять искусственный пневмоторакс. В России же он был впервые применён в 1910 году.
Открытие возбудителя туберкулёза принадлежит немецкому микробиологу Роберту Коху, который объявил об обнаружении микобактерии Mycobacterium tuberculosis (названной в его честь бациллой Коха) в 1882 году. Наука признала значимость его открытия, и в 1905 году учёный был удостоен Нобелевской премии в области физиологии и медицины.
Позднее учёный смог выделить чистую культуру т. н. бациллы Коха и вызвать с её помощью туберкулёз у подопытных животных. В начале 1890-х Коху удалось получить туберкулин – экстракт туберкулёзных культур, который он представил научному сообществу, как эффективное диагностическое средство при выявлении туберкулёза.
Занимались исследованием туберкулёза и в России. В 1904 году российский учёный Алексей Абрикосов обнародовал исследования, в которых описал картину состояния лёгких на рентгенограмме при начальных стадиях заболевания туберкулёзом.
В 1919 году французские учёные Кальметт и Герен создали вакцинный штамм микобактерии туберкулёза для проведения вакцинации. Применили его впервые в 1921 году.
| ДЛЯ СПРАВКИ | |
|---|---|
| Штаммом в медицине называют специально изолированную в определённом месте культуру вирусов или бактерий с определёнными, обычно изученными, свойствами. Штаммам обычно присваивают код, состоящий из букв и цифр. | |
Клинические и экспериментальные исследования свойств вакцины доказали, что она относительно безвредна, а смертность от туберкулёза среди вакцинированных с рождения детей ниже, чем среди невакцинированных. Широко применяться вакцина стала с середины 1930-х годов, а с середины 1950-х годов вакцинация новорождённых детей стала обязательной процедурой.
Вакцинация как профилактическое средство прошла испытание временем.
Что же касается лечения инфекции, то с 1930-х годов при тяжёлых формах заболевания стали применять эктомию части лёгкого – частичное удаление поражённого участка лёгкого пациента.
Кроме того, в 1943 году американскому микробиологу Зельману Васкману удалось получить первый противомикробный антибиотик стрептомицин, за что учёный был удостоен Нобелевской премии в 1952 году. Первое время после начала применения препарата он был очень эффективен против микобактерий, однако спустя десятилетие он утратил свой клинический эффект и в настоящее время применяется редко.
Тем не менее открытие стрептомицина начало антибактериальную эру в лечении заболевания. С 1954 года начинают использоваться такие препараты, как изониазид и тибон, с 1967 года – одного из самых эффективных противотуберкулёзных средств – рифампицина.

Совершенно новый подход к контролю туберкулёза был создан, во многом благодаря голландскому доктору Карелу Стибло, который в 1974 году предложил принципы т. н. стратегии ДОТС (DOTS) – по сути, противотуберкулёзной химиотерапии с применением специальных препаратов. Так, в 1994 году эта стратегия была рекомендована ВОЗ для применения в странах, для которых проблема заболеваемости туберкулёзом является весьма актуальной.
DOTS до сих пор является основополагающей схемой лечения, хотя современные учёные и медики отчасти модифицировали её, включив препараты нового поколения для более эффективной борьбы с заболеванием.
Знаменитые люди – жертвы туберкулёза
Чахотка описана не в одном литературном произведении, где сюжетная линия часто переплетается с болезнью героев, причём самой болезни авторы порой придавали поэтический и благородный оттенок. Примером таких произведений могут послужить романы Достоевского и Толстого, Чехова и Короленко, Дюма-сына, Манна, Ремарка и многих других.
Не щадила болезнь и самих талантливых авторов. В самом расцвете творческих сил ушли от нас известный русский критик Виссарион Григорьевич Белинский (скончался в возрасте 37 лет), публицист и критик Николай Добролюбов (совсем юным, в возрасте 25 лет), поэт Алексей Кольцов (скончался в возрасте 33-х лет), поэты Иван Никитин и Семён Надсон, живописцы Фёдор Васильев и Мария Башкирцева.
Эти и многие другие известные личности ушли из жизни до того, как были изобретены прогрессивные и более эффективные методы лечения, такие как DOTS, хирургические способы удаления поражённых участков внутренних органов, госпитализация в специальные противотуберкулёзные диспансеры.
Цифры и факты
На 41 % снизились показатели смертности от туберкулёза по сравнению с уровнем 1990 года.
Более 50 млн пациентов успешно излечились от туберкулёза начиная с 1995 года.
Туберкулёз является второй самой распространённой причиной смертности от инфекционного заболевания на Земле, уступая только ВИЧ/СПИДу.
Примерно каждый четвёртый случай смерти ВИЧ-инфицированных людей происходит из-за туберкулёза.
Случаи заболевания туберкулёзом есть в каждой стране мира, однако больше половины из них приходится на азиатские и африканские страны.
Из-за неправильного или ненадлежащего использования противотуберкулёзных препаратов развивается форма туберкулёза, устойчивая к лекарствам. Она называется МЛУ-ТБ. Лечение в таких случаях будет сложное и дорогое.
Риск возникновения туберкулёза у курильщиков в 2,5 раза выше, чем у некурящих людей. Более того, до 20 % глобальной заболеваемости туберкулёзом связывается с курением табака.
Треть населения мира имеет в организме латентный (неактивный) туберкулёз. Это означает, что пока он не перейдёт в активную фазу (если вообще перейдёт), он не является заразным.
Умеренность, отказ от страстей, ослиное молоко, ртуть, крик и смех, составление смет, сон в коровнике и прочие способы вылечить или предотвратить чахотку — а также причины, по которым некоторые вовсе не хотели от нее избавляться

Медицинская справка
Легочный туберкулез, от которого умерли, видимо, три сестры Бронте, Джон Китс, Виссарион Белинский и Антон Чехов — наряду с миллионами безвестных страдальцев, — до сих пор убивает около пяти тысяч человек ежедневно, то есть по человеку каждые 20 секунд.
История
Вид Mycobacterium tuberculosis выделился примерно три миллиона лет назад — он ровесник ранних гоминидов. Современная туберкулезная палочка представляет собой союз нескольких ветвей-клад Клада — группа организмов — потомков одного общего предка. , возникших от общего предка, который существовал 15–20 тысяч лет назад. Туберкулез позвоночника (болезнь Потта) найден у древнеегипетских мумий, описания легочной формы содержатся в книгах Второзакония и Левит.
Вся история туберкулеза делится на два периода: до и после 24 марта 1882 года, когда Роберт Кох объявил об открытии туберкулезной палочки Mycobacterium tuberculosis и это открытие было усвоено практикующими врачами. Впервые же гипотезу о том, что чахотку вызывают мельчайшие живые существа, за 160 лет до Коха выдвинул английский врач Бенджамин Мартин B. A. Marten. New Theory of Consumptions: More Especially of a Phthisis or Consumption of the Lungs. London, 1720. , но тогда научное сообщество эту мысль не поддержало. В 1897 году врач из Бостона Фрэнсис Уильямс обнаружил, что зараза в легких заметна в рентгеновских лучах — так были заложены основы рентгенографии и флюорографии. Все это стимулировало поиск специфических методов лечения: препаратами и реагентами, действующими на конкретный вид — туберкулезную палочку. До Коха в распоряжении врачей были лишь лекарственный и гигиенический методы.

Название
Причины
Кроме того, в группе риска были напрягающие легкие певцы и игроки на духовых инструментах.
Страсти — скорбь, печаль, стыд, гнев и несчастная любовь — были повинны в разрушении душевного равновесия. Наконец, спровоцировать чахотку могли другие болезни, в особенности истерия и ипохондрия. Наиболее подверженными чахотке считались женщины из высшего общества, хрупкие, изнеженные, склонные к страстям и запертые в душных гостиных с пяльцами и вязаньем.
Несмотря на длительную полемику между теми, кто верил, что болезни могут передаваться через прикосновение, и теми, кто возлагал ответственность на атмосферу, климат и поведение человека, в России чахотка долго не считалась заразной болезнью. Окровавленный платок был символом индивидуального страдания, а не воплощением опасной для окружающих инфекции. Тем не менее бытовало мнение, что чахотка передается по наследству — с молоком матери или семенем отца. Специальные руководства описывали приметы, по которым можно распознать детей, втайне несущих в себе чахоточное начало:
Радикальной профилактикой рукоблудия и нервных горячек было удаление клитора и перевязывание основания пениса бинтом или пластырем.
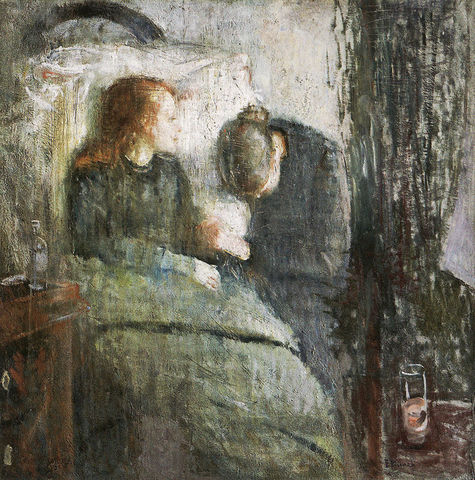

В картине видят воспоминания художника о скончавшихся от чахотки сестре и матери.
Жена художника, изображенная на картине, умерла от туберкулеза в возрасте 32 лет.
Диагностика
Тут следует пояснить, что уходящие под лоб глаза — это уже признак агонии.
Лечение
Еще Гален рекомендовал лечить чахотку прогулками на свежем воздухе, молоком и морскими путешествиями. Те же методы использовались врачами Нового времени и во второй трети XIX века породили моду на воды, морские курорты и горные санатории.
В популярных медицинских руководствах советовали, как лечить чахотку подручными средствами. Больному давали исландский мох, сваренный в молоке с сахаром, — по полчашки каждые два-три часа; семя водяного укропа — три-четыре раза в день в порошках с сахаром; раствор извести, разбавленный молоком; настой дегтя; морковный или свекольный сок пополам с конопляным маслом — восемь раз в день по большой рюмке.
Уход и диета
Следовало отказаться от спиртного и любой еды с выраженным вкусом и запахом. Рацион составляли бульоны из цыплят и дичи, отварное сорочинское пшено (то есть рис), печеные несладкие плоды и парное молоко, в идеале — ослиное, кобылье или козье, иногда с добавлением варенья или порошка из раковых клешней. Некоторые авторы сокрушались о технической невозможности лечить женским молоком как наиболее полезным для человека продуктом. Одна диета подразумевала употребление пустого молочного супа три раза в день в течение полугода (в качестве баловства разрешался хлеб со сливочным маслом). В середине XIX века в России, с повальной модой на кумыс, туберкулез пытались победить кумысолечением. Показаны были также минеральные воды, белый хлеб и нежирная рыба.

- Медицинская помощь
- Контекст
- Медицина
- Такая Россия
-
02. 11. 2017
В России стремительно распространяется новый вид туберкулеза — лекарства его не берут
Три пациента
Пациент Б заболел воспалением легких и лежал в больнице. Ему позвонил начальник и, угрожая увольнением, приказал выходить на работу немедленно, что тот и сделал. Через несколько месяцев он опять начал кашлять и решил, что это снова воспаление легких. Пытался лечиться самостоятельно, принимая прописанные в больнице лекарства и продолжая работать. Кашель не проходил, и, обратившись к врачу, он узнал, что у него МЛУ-ТБ. Лечился в больнице, потом начал работать и лечился амбулаторно — не работать он не мог, так как надо было поддерживать семью. Потом он отправился на заработки на север, где ему предложили высокую зарплату. Но условия были очень плохие: длинный рабочий день, холод, работа на улице. Туберкулез вернулся, и пациент Б оказался в больнице.
Пациентка В — на пенсии, но продолжала работать уборщицей в продуктовом магазине. Неофициально — потому что это единственная работа, которую она смогла найти, а деньги очень нужны семье. До госпитализации ее день начинался в пять утра: приготовив завтрак, она шла на работу. После уборки в магазине она возвращалась домой, чтобы сидеть с внуками — детьми своего сына, с которым дети остались после того, как мать была лишена родительских прав. Поскольку пациентка В страдала хроническим бронхитом, она не обратила внимания на усилившийся кашель и лечила его самостоятельно. Только когда однажды утром она не смогла встать, то вызвала скорую и вскоре узнала, что у нее МЛУ-ТБ.

Флюoрография в городском противотуберкулезном диспансере Фото: Валентина Свистунова/Интерпресс/PhotoXpress.ru
Все это рассказы реальных пациентов стационара для больных МЛУ-ТБ, собранные в ходе выполнения исследовательского проекта в этом году. Истории разные, но похожие: везде бедность, невежество, одиночество. И везде медицинская помощь не стыкуется с реалиями жизни пациентов. В союзе с мутировавшей палочкой Коха все это обещает России скачок новой болезни — того самого МЛУ-ТБ.
Новое лицо старой болезни
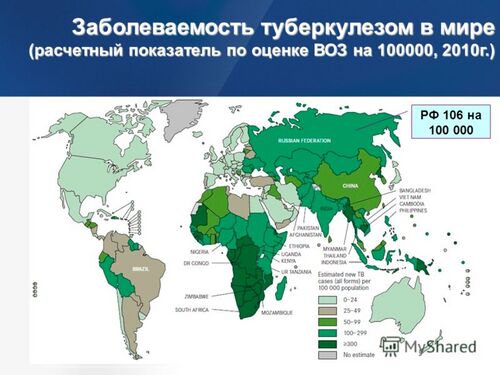
Туберкулез является одной из 10 ведущих причин смертности в мире, забирая больше жизней, чем ВИЧ-СПИД. По расчетам Всемирной организации здравоохранения (ВОЗ), на 2015 год — последний год, по которому доступна эта статистика, — в России заболели туберкулезом 115 тысяч человек. По российской статистике — 84 515 человек. Разница в цифрах объясняется тем, что международные и российские специалисты считают по-разному: первые моделируют заболеваемость, вторые учитывают число впервые зарегистрированных больных (в последнем случае те, кто не обратились за помощью, в статистику не попадают).
В 2015 году в стране были зарегистрированы 13 484 смерти от туберкулеза. По расчетам ВОЗ, реальная смертность выше — 16 500 человек.
ВОЗ подчеркивает, что туберкулез излечим и предотвратим. Однако за сто с лишним лет, прошедших после открытия Робертом Кохом бактерии-возбудителя туберкулеза, полностью взять болезнь под контроль так и не удалось.
С момента этого открытия появились многочисленные эффективные лекарства и диагностические технологии. Однако успехи научной медицины породили ложное чувство безопасности. Поэтому реванш туберкулеза многих застал врасплох: вспышки туберкулеза в США в 1990-х, стремительный рост заболеваемости в странах бывшего СССР в это же время, множащиеся сообщения о случаях туберкулеза, устойчивого к одному или нескольким лекарствам, а с середины 2000-х — появление туберкулеза, устойчивого ко всем препаратам, которыми мы располагаем в настоящий момент.
Откуда берется устойчивость к лекарствам? Если лечение неправильное или не доведено до конца, происходит селекция устойчивых мутантов: микроорганизмы, которые не погибают от применения лекарственных средств, получают значительные преимущества. Накопление таких мутаций приводит к появлению все более и более устойчивых возбудителей болезни.
По данным ВОЗ, за 2015 год в мире туберкулезом с множественной лекарственной устойчивостью заболели 580 тысяч человек. Лидируют здесь Индия, Китай и Россия, на которые пришлись 45% случаев.
Советы против палочки Коха
По сравнению с поздним советским периодом заболеваемость туберкулезом в России сильно выросла.
Система контроля и лечения туберкулеза появилась у нас в 1918 году. В развитом виде она включала в себя сеть диспансеров, обеспечивающих доступ к диагностике, лечению и реабилитации, массовые рентгенологические обследования и туберкулинодиагностику (использование пробы Манту), всеобщую вакцинацию БЦЖ, специализированные больничные и санаторные койки.
Советские врачи обычно госпитализировали пациентов на все время лечения, чтобы обеспечить регулярный прием лекарств и питание, а также чтобы изолировать их от других людей. Что важно, с 1960 года пациенты получили право на 10 месяцев поддержки по нетрудоспособности, на защиту рабочего места на период лечения и на дополнительную жилую площадь (щедрая мера, учитывая, что многие люди жили в весьма стесненных условиях).
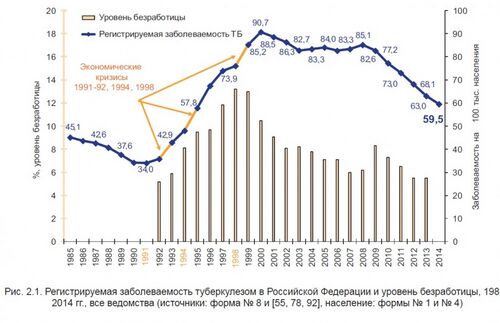
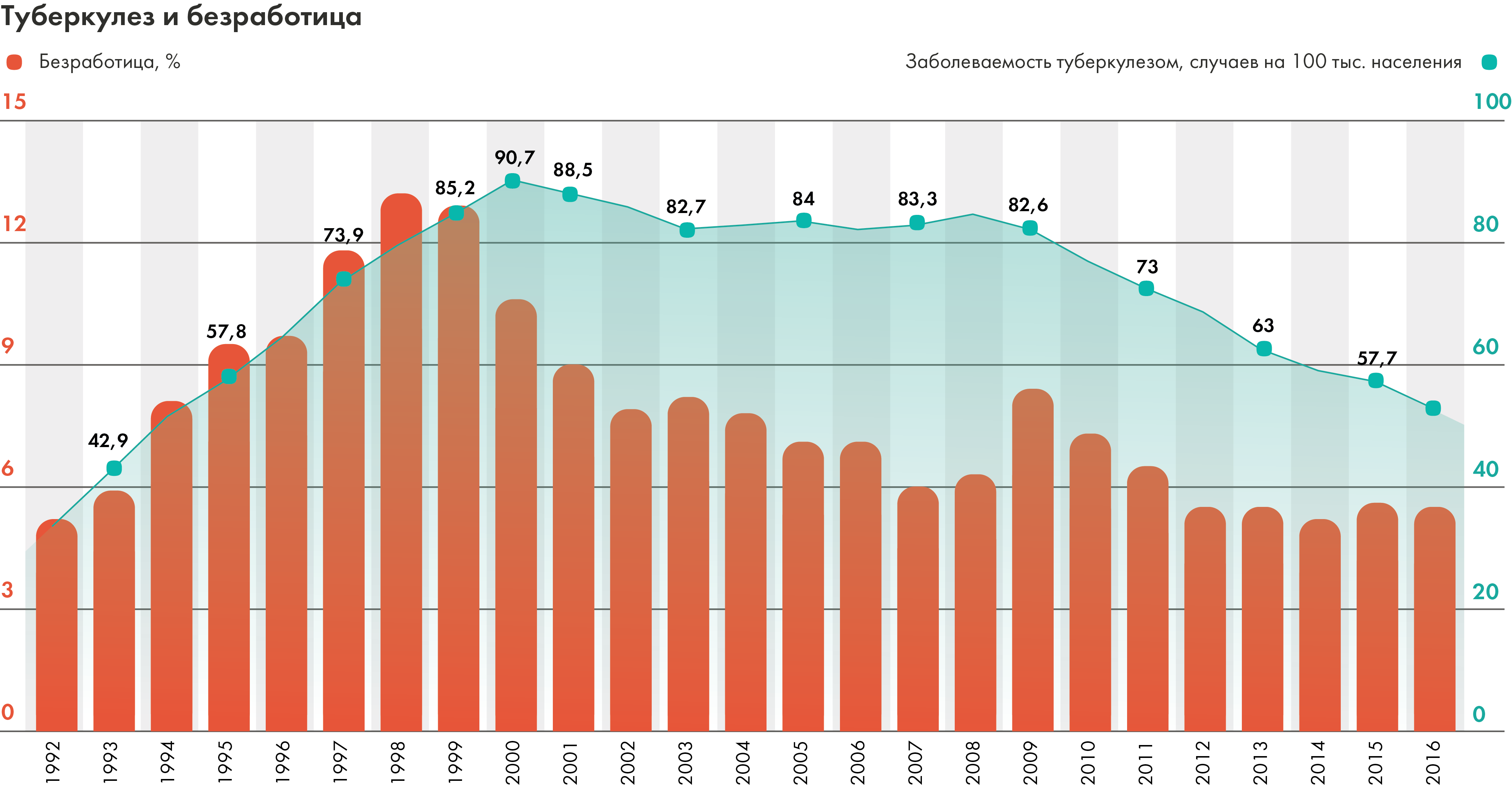
В результате к 1991 году заболеваемость туберкулезом снизилась до рекордного показателя в 34 случая на 100 тысяч населения.
С развалом Союза заболеваемость к 2000 году подскочила до 90,7 случаев на 100 тысяч населения (то есть, почти втрое). Очевидно, что этот скачок имеет двойную природу. С одной стороны, из-за нехватки финансирования, медицинских специалистов и лекарств была нарушена работа системы здравоохранения. Многие пациенты не получали адекватного лечения и, будучи опасными для окружающих, продолжали находиться в обществе. С другой стороны, крах социальной защиты, невозможность удовлетворить самые базовые потребности и рост употребления алкоголя привели к снижению иммунитета многих здоровых людей и, соответственно, к увеличению вероятности заболевания.
Болезнь бедных
Туберкулез имеет биосоциальную природу: бактерии и запускаемые ими патологические процессы действуют совместно с социальными проблемами.
В частности, туберкулезу особенно подвержены незащищенные группы населения. Так, начиная с 1992 года (когда появились официальные данные по уровню безработицы) стало заметно, что значительную долю среди тех, у кого туберкулез выявлен впервые, составляют безработные. В 2010 году уровень заболеваемости среди безработных составил 850 на 100 тысяч — в 22 раза выше, чем среди работающих. По последним данным, безработные по-прежнему составляют основную долю впервые выявленных больных, причем эта доля растет.
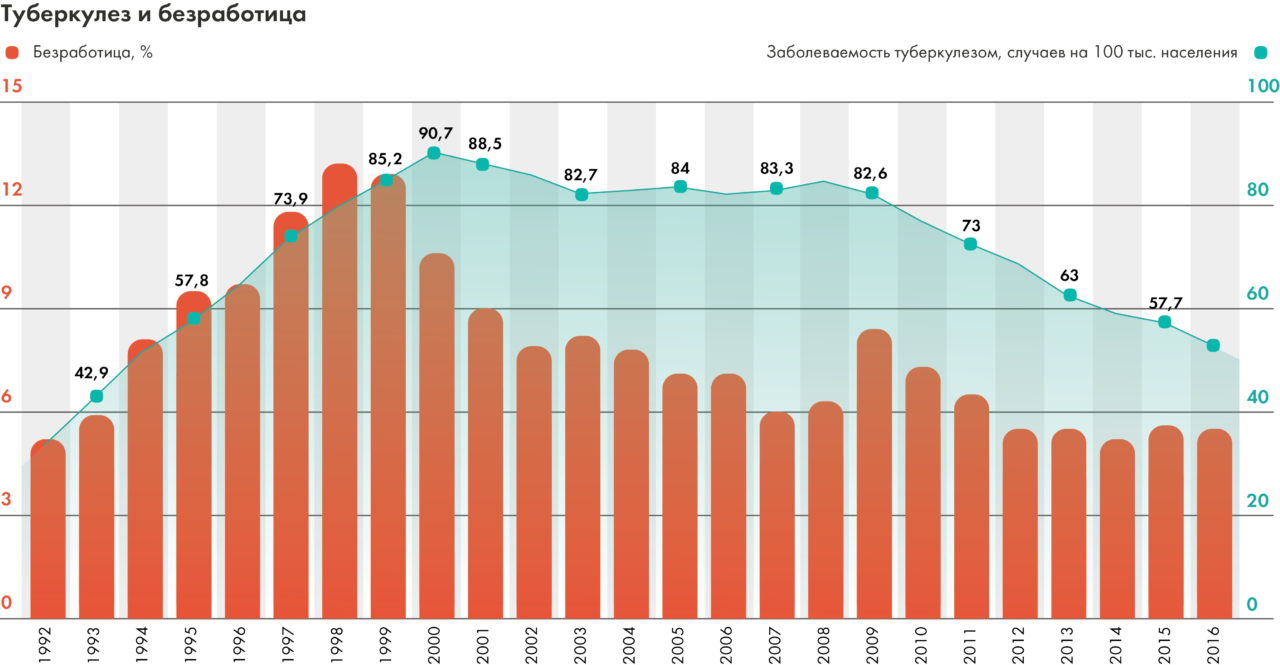
Источники: Туберкулез в Российской Федерации. 2011 г., Эпидемическая ситуация по туберкулезу в России
Настоящим рассадником туберкулеза стала Федеральная служба исполнения наказаний (ФСИН). В 2014 году заболеваемость в ее учреждениях составила 984 человека на 100 тысяч. И это неплохой показатель, потому что в 1999 году было 4347 на 100 тысяч.
Почти в 30 раз большему риску заболеть туберкулезом подвержены ВИЧ-инфицированные. На фоне роста заболеваемости ВИЧ в стране эта проблема приобретает все большие масштабы. Например, с 1999 по 2011 год число случаев туберкулеза, сочетанного с ВИЧ-инфекцией, увеличилось более чем в 50 раз. За 2016 год таких случаев было зарегистрировано 12 489, и тенденция к росту сохраняется .
Новый русский мутант
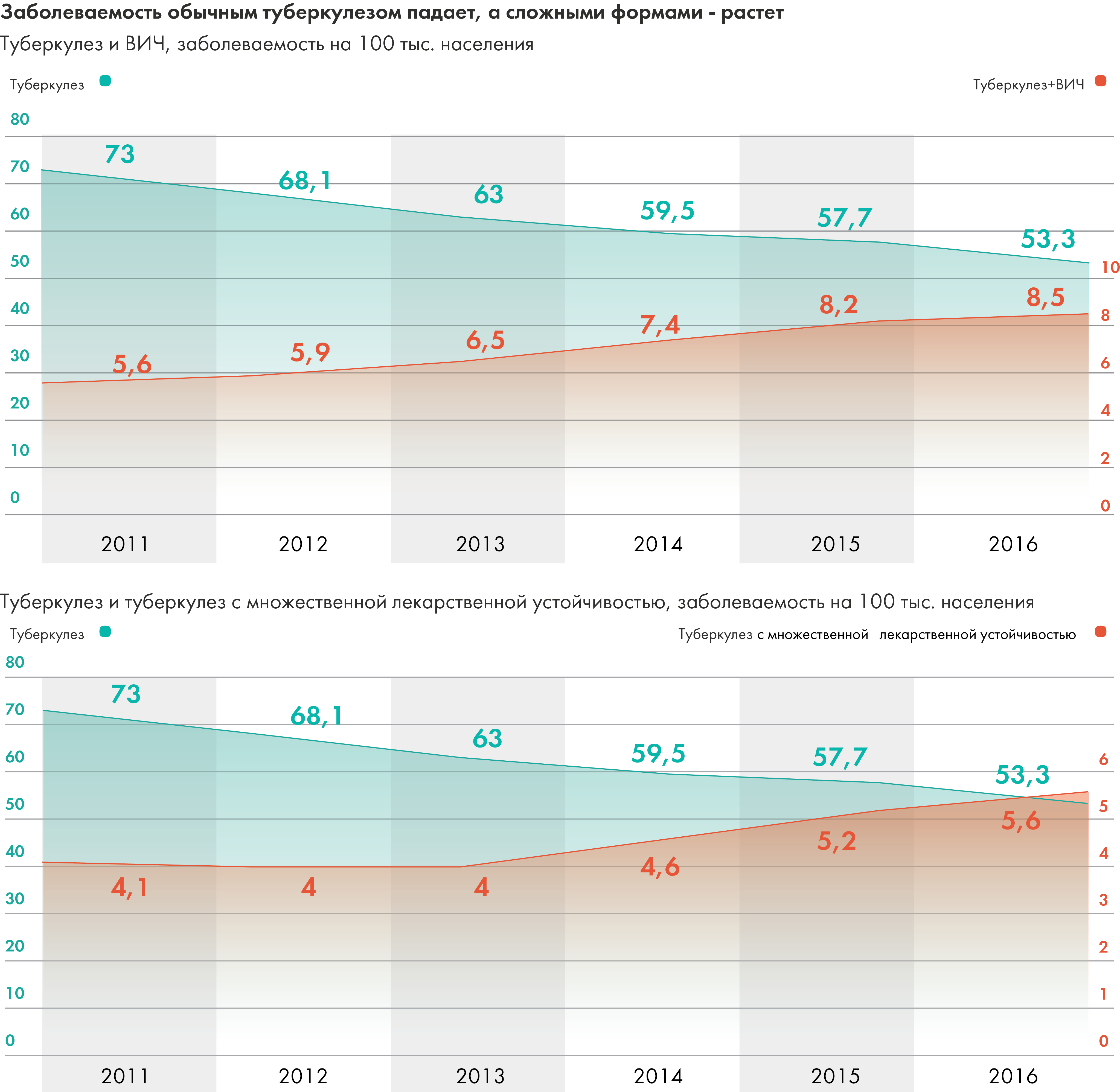
Поскольку с 2009 года отмечается плавное снижение общей заболеваемости, в том числе в учреждениях ФСИН, можно было бы сказать, что ситуация улучшается, если бы не одно но. Да, общая заболеваемость снижается, но заболеваемость устойчивыми вариантами туберкулеза, которые дорого, сложно, а то и почти невозможно вылечить, — растет.
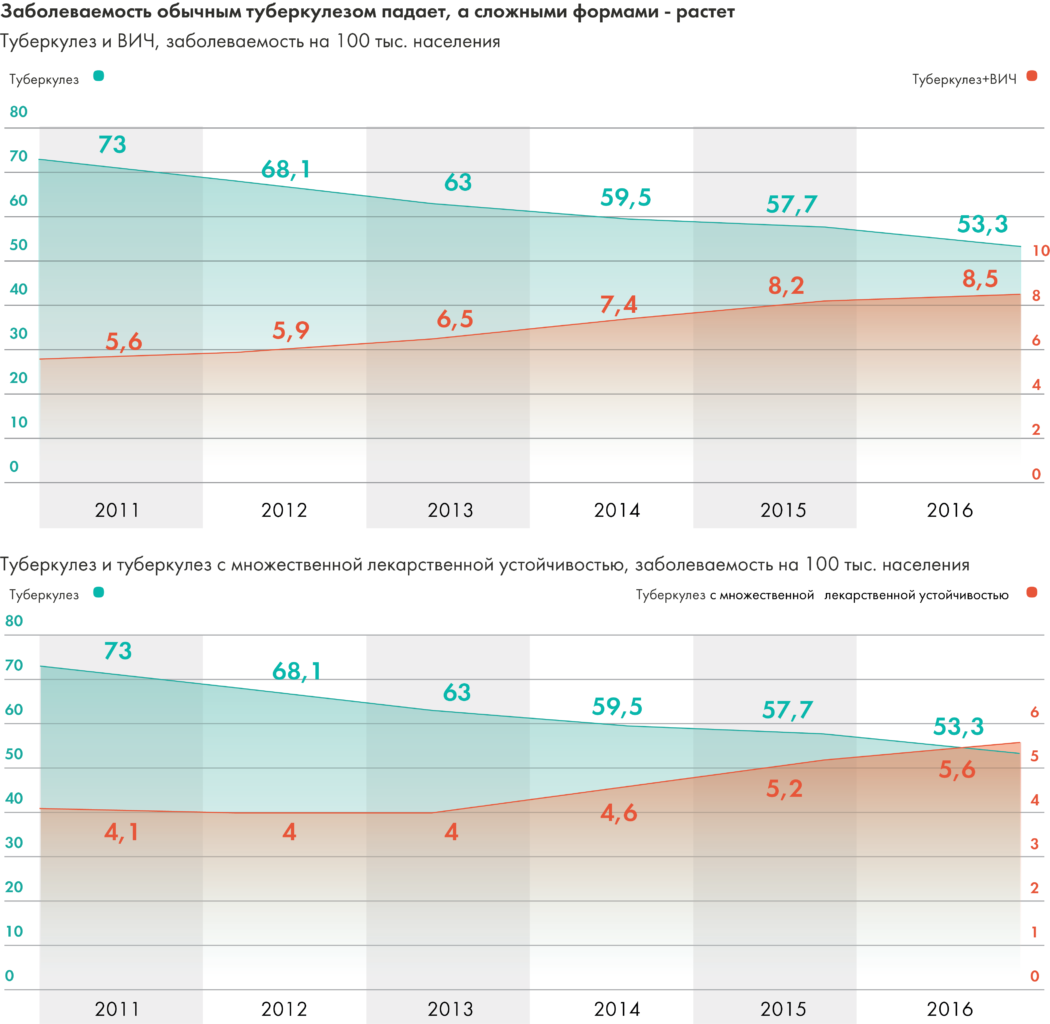
Источник: Эпидемическая ситуация по туберкулезу в России
В результате накопившихся в 1990-е проблем с организацией лечения и инфекционного контроля, к началу 2000-х в стране появился источник туберкулеза с лекарственной устойчивостью, который продолжает пополняться за счет недолеченных больных. Заболеваемость туберкулезом с лекарственной устойчивостью растет. Причем примечателен разрыв между заболеваемостью МЛУ-ТБ, которую регистрируют учреждения здравоохранения в России, и расчетами ВОЗ. Например, в 2015 году были зарегистрированы 7602 случая МЛУ-ТБ (5,2 человека на 100 тысяч населения), в то время как ВОЗ указывает цифру 60 тысяч (42 человека на 100 тысяч населения), куда включает больных с МЛУ-ТБ (туберкулез, устойчивый к рифампицину и изониазиду) и РУ-ТБ (туберкулез, устойчивый к рифампицину). То есть, вероятно, что большинство случаев лекарственной устойчивости просто не выявляются.
Что делать
Многие возлагают надежды на новые противотуберкулезные препараты, находящиеся сейчас в разработке. Но вся история эволюции методов лечения за последний век показывает, что самых инновационных лекарств недостаточно. Все равно будет развиваться устойчивость.
Причина в уже упомянутой биосоциальной природе туберкулеза, в том числе его лекарственно устойчивых вариантов. Хотя все случаи туберкулеза вызывают одни и те же микобактерии, передающиеся воздушно-капельным путем, среди людей риск заболеть распределяется неравномерно. Туберкулез — преимущественно болезнь бедности, незащищенности, социальной изоляции. И именно эти же факторы стимулируют развитие и распространение устойчивости.
Основной посыл социальной медицины прост в теории и крайне сложен на практике: необходимо работать с социальными факторами, которые препятствуют своевременному получению медицинской помощи и нахождению пациента на курсе лечения. Чем, кстати, активно занимались в Советском Союзе.
Нужна материальная помощь больным и их семьям; в зависимости от конкретного случая это могут быть транспортные субсидии, льготы, в том числе по оплате коммунальных услуг, пособия, продуктовые пайки или талоны, организация дополнительного питания. Нужна психологическая помощь, например, консультирование или группы поддержки. Меньше случаев прерванного и неадекватного лечения — меньше устойчивых микроорганизмов в обществе.
На уровне организации медицинской помощи нужна гибкость в выборе формата лечения и междисциплинарное взаимодействие. В зависимости от жизненных обстоятельств пациента и формы его заболевания лечение может осуществляться не только в стационаре, но и на дому, амбулаторно, на уровне местных сообществ (пациентских организаций, например). А само противотуберкулезное лечение может быть интегрировано с программами лечения ВИЧ-СПИДа, с наркологическими организациями и учреждениями психического здоровья, а также с социальными службами. Такая адаптация к потребностям отдельных пациентов повышает востребованность противотуберкулезной помощи и, соответственно, вероятность того, что источник туберкулеза с лекарственной устойчивостью будет убывать.

Хоспис для больных туберкулезом людей без определенного места жительства. Архивная фотография Фото: Максим Лунин/PhotoXpress.ru
Автор — социолог, доцент Университета Маастрихта
Каждый день мы пишем о самых важных проблемах в нашей стране. Мы уверены, что их можно преодолеть, только рассказывая о том, что происходит на самом деле. Поэтому мы посылаем корреспондентов в командировки, публикуем репортажи и интервью, фотоистории и экспертные мнения. Мы собираем деньги для множества фондов — и не берем из них никакого процента на свою работу.
Пожалуйста, подпишитесь на любое пожертвование в нашу пользу. Спасибо.
- Новое
- Поднажмем












Флюoрография в городском противотуберкулезном диспансере

Хоспис для больных туберкулезом людей без определенного места жительства. Архивная фотография
Каждый день мы пишем о самых важных проблемах в стране. Мы уверены, что их можно преодолеть, только рассказывая о том, что происходит на самом деле. Поэтому мы посылаем корреспондентов в командировки, публикуем репортажи и фотоистории. Мы собираем деньги для множества фондов — и не берем никакого процента на свою работу.
Пожалуйста, подпишитесь на любое пожертвование в нашу пользу. Спасибо.
На Ваш почтовый ящик отправлено сообщение, содержащее ссылку для подтверждения правильности адреса. Пожалуйста, перейдите по ссылке для завершения подписки.
Исключительные права на фото- и иные материалы принадлежат авторам. Любое размещение материалов на сторонних ресурсах необходимо согласовывать с правообладателями.
По всем вопросам обращайтесь на mne@nuzhnapomosh.ru
Нашли опечатку? Выделите слово и нажмите Ctrl+Enter
- ВКонтакте
- Telegram
- Youtube
- Дзен
Нашли опечатку? Выделите слово и нажмите Ctrl+Enter
(Протокол № 1 от 20.01.2020 г.)
Благотворительный фонд помощи социально-незащищенным гражданам "Нужна помощь"
Адрес: 119270, г. Москва, Лужнецкая набережная, д. 2/4, стр. 16, помещение 405
ИНН: 9710001171
КПП: 770401001
ОГРН: 1157700014053
Номер счета получателя платежа: 40703810238000002575
Номер корр. счета банка получателя платежа: 30101810400000000225
Наименование банка получателя платежа: ПАО СБЕРБАНК РОССИИ г. Москва
БИК: 044525225
Персональные данные обрабатываются Фондом для целей исполнения договора пожертвования, заключенного между Вами и Фондом, для целей направления Вам информационных сообщений в виде рассылки по электронной почте, СМС-сообщений. В том числе (но не ограничиваясь) Фонд может направлять Вам уведомления о пожертвованиях, новости и отчеты о работе Фонда. Также Персональные данные могут обрабатываться для целей корректной работы Личного кабинета пользователя Сайта по адресу my.nuzhnapomosh.ru.
Персональные данные будут обрабатываться Фондом путем сбора Персональных данных, их записи, систематизации, накопления, хранения, уточнения (обновления, изменения), извлечения, использования, удаления и уничтожения (как с использованием средств автоматизации, так и без их использования).
Передача Персональных данных третьим лицам может быть осуществлена исключительно по основаниям, предусмотренным законодательством Российской Федерации.
Персональные данные будут обрабатываться Фондом до достижения цели обработки, указанной выше, а после будут обезличены или уничтожены, как того требует применимое законодательство Российской Федерации.
Читайте также:


