Абсцедирующая пневмония при туберкулезе

1. Больной 27-ми лет. Страдает сахарным диабетом средней тяжести. Заболел остро. Температура повысилась до 40° С, беспокоит кашель с небольшим количеством слизистой мокроты, слабость, потливость. Перкуторно над верхней долей правого легкого - укорочение легочного звука. На фоне ослабленного везикулярного дыхания выслушиваются единичные влажные хрипы. Анализ крови: Л-15,0х109 /л, СОЭ - 46 мм/час. В мокроте обнаружено МБТ. Рентгенологически: определяется затемнение верхней доли правого легкого с множественными участками просветления и наличием малой интенсивности очаговых теней в нижних долях обоих легких. Как правильно сформулировать диагноз согласно клинической классификации?
а. казеозная пневмония верхней доли правого легкого , МБТ+
б. казеозная пневмония, фаза распада
в. казеозная пневмония верхней доли правого легкого
г. казеозная пневмония верхней доли правого легкого, фаза распада и обсеменения МБТ+.
д. казеозная пневмония, фаза распада, МБТ+
2.Из какой формы туберкулеза чаще формируется туберкулема?
а. первичный комплекс
3. Размеры мелкой туберкулемы (в см) :
4. Размеры средней туберкулкмы (в см):
5. Размеры большой туберкулемы (в см):
6. Для туберкулемы характерна:
а. умеренная чувствительность к туберкулину
б. отрицательная реакция на туберкулин
в. сомнительная реакция на туберкулин
г. гиперергическая реакция на туберкулин
д. гипоергическая реакция на туберкулин
7. Туберкулема - это форма туберкулёза, проявляющаяся:
а. наличием в лёгком очагового затемнения с перифокальным воспалением и выраженных симптомов интоксикации
б.наличием в лёгком очагового затемнения округлой формы с чётким контуром и отсутствием клинических проявлений
в. наличием в лёгких затемнения долевой протяжённости и выраженных симптомов интоксикации
г. наличием в лёгких округлого фокуса затемнения, более 1 см с чётким контуром и слабо выраженными симптомами интоксикации
д. наличием в лёгких тонкостенной полости округлой формы
8. Туберкулему необходимо дифференцировать со всеми перечисленными заболеваниями, кроме:
в. метастатический рак
г. доброкачественные опухоли
д. неспецифическая пневмония
9. Формирование туберкулемы возможно во всех перечисленных случаях, кроме:
а. рубцевания каверны
б. заполнения каверны
в. прогрессирования очаговой формы туберкулеза
г. прогрессирования туберкулезного локального панбронхита
10. Наиболее неблагоприятной и злокачественно протекающей формой туберкулеза легких является …
а. казеозная пневмония
б. крупозная пневмония
в. эозинофильная пневмония
г. риккетсиозная пневмония
д. абсцедирующая пневмония
11. Отрицательная реакция на туберкулин у больных с казеозной пневмонией является…
а. хорошим прогностическим признаком
б.плохим прогностическим признаком
в. признаком хорошей переносимости лечения
г. свидетельством отсутствия БЦЖ в детстве
д. основанием для смены диагноза
12. При дифференциальной диагностике туберкулем необходимо учитывать такие диагнозы, как …
а. пневмония, карциноматоз, гистиоцитоз-Х
б. гамартрохондрома, липома, периферический рак
в. абсцесс легкого, эмпиема плевры, плеврит
г. саркоидоз 3 стадии, фиброзирующий альвеолит, пневмокониоз
д. мезотелиома плевры, релаксация купола диафрагмы, плеврит
13. У большинства больных со стабильными туберкулемами состояние гемограммы
а. соответствует норме
б. характеризуется лейкоцитозом с лимфоцитозом
в. характеризуется лейкоцитозом с моноцитозом
г. характеризуется лейкопенией с относительной эозинофилией
д. характеризуется лейкопенией с относительным моноцитозом
14. Характер распада туберкулем чаще бывает…
а. центральным и единичным
г. центральным, с горизонтальным уровнем жидкости
д. стремительным с формированием множества полостей
15. Казеозная пневмония характеризуется следующими рентгенологическими признаками, кроме:
а. неоднородным участком затемнения
б. высокой интенсивностью тени
в. расширением корня легкого
г. обширным бронхогенным обсеменением
д. наличием распада легочной ткани
16. Для казеозной пневмонии характерно:
а. отсутствие выделения МБТ
б. скудное выделение МБТ
в обильное выделение МБТ
г. редкое выделение МБТ
д. однократное выделение МБТ
17. Для туберкулемы характерно:
а. умеренная чувствительность к туберкулину
б. отрицательная реакция на туберкулин
в. сомнительная реакция на туберкулин
г. гипоергическая реакция на туберкулин
д. гиперергическая реакция на туберкулин
18. Туберкулему легкого обычно приходится дифференцировать со всеми заболеваниями, кроме:
а. периферическим раком
в. заполненной кистой
д. кистой легкого
19. Основными отличительными рентгенологическими симптомами аспергиллемы от туберкулемы можно считать:
б. наличие уровня в полости
в. четкость контура тени
г. нечеткость контура тени
д. локализацию и форму тени
20. Проникновению противотуберкулезных препаратов в очаг инфекции при туберкулеме препятствует:
а. перифокальное воспаление
б. специфическая грануляционная ткань
в. фиброзная капсула
21. При эффективном лечении казеозной пневмонии чаще формируются:
а. участок пневмоцирроза
б. пневмосклероз с очагами
в. множественные туберкулемы
г. цирротический и фиброзно-кавернозный туберкулез
д. группа очагов
22. Туберкулему в фазе инфильтрации приходится дифференцировать:
а. с очаговым туберкулезом в фазе инфильтрации
б. с инфильтративным туберкулезом
в. с цирротическим туберкулезом в фазе инфильтрации
г. с инфильтративным туберкулезом в фазе распада
д. с кавернозным туберкулезом в фазе инфильтрации
23. Туберкулему необходимо дифференцировать со всеми перечисленными заболеваниями, кроме:
а. метастатический рак
б. доброкачественные опухоли
24. Казеозную пневмонию необходимо дифференцировать:
а. с клебсиеллопневмонией
б. со стафилококковой пневмонией
в. с пневмококковой пневмонией
г. с раком легкого
д. с пневмонией, вызванной одновременно клебсиеллой и стафилококком
25. Обострение туберкулезного процесса при туберкулеме связано:
а. с появлением симптомов интоксикации
б. с перифокальной реакцией вокруг туберкулемы
в. появлением в ней распада
г. с размножением микобактерий туберкулеза
26. Основным морфологическим отличием казеозной пневмонии от неспецифической пневмонии является:
а. большой объем поражения
б. преобладание казеозного некроза
в. более частый распад
г. склонность к бронхогенной диссеминации
д. поражение крупных бронхов
27. Туберкулемы в пределах сегмента локализуются чаще:
а. субплеврально, кортикально, в плащевом отделе
б. в центральном отделе
в. в среднем отделе
д. на границе 1-го, 2-го, 6-го, 10-го сегментов
28. Распад при туберкулеме бывает: (несколько ответов)
г. краевым, эксцентричным, в зоне дренирующего бронха
д. распад не наблюдается
29. Туберкулему легкого обычно приходится дифференцировать, кроме:
а. с периферическим раком
б. с аспергиллемой
в. с ретенционной кистой
г. с гамартохондромой
д. с перисциссуритом
30. Наиболее существенными рентгенологическими признаками, позволяющими отличать гамартохондрому от туберкулемы, являются:
а. резкий контур шаровидной тени, характер кальцинации и отсутствие распада
б. неоднородная структура тени и
в. характер окружающего фона
г. локализация, а также наличие или отсутствие распада
31. С каким заболеванием необходимо дифференцировать туберкулему:
а. очаговая пневмония
б. хронический абсцесс легкого
в. легочная воздушная киста
г. периферический рак легкого
32. Рентгенологические признаки и локализация, характерные для туберкулемы легких:
а. правильной шаровидной формы тень с ровными очертаниями в третьем сегменте С3
б. интенсивное гомогенное округлое образование, резко отграниченное от здоровой ткани с бугристыми контурами в нижней доле легкого С8
в. округлое интенсивное образование неоднородного характера с эксцентрическим распадом, наличие очаговых изменений в окружающей легочной ткани во втором сегменте легкого С2
г. круглая однородного характера тень в прикорневой зоне С5
33. Общее состояние больного с казеозной пневмонией, как правило, бывает:
б. средней тяжести
в. тяжелое, с выраженной интоксикацией
г. относительно удовлетворительное, небольшая слабость, потливость
34. Вторичный туберкулез развивается
а. у детей, родители которых больны туберкулезом
б. после перенесенного когда-то туберкулеза в любой форме
в. у взрослых до 30 лет с отрицательной реакцией Манту
г. у подростков из очагов туберкулеза
35. При казеозной пневмонии наблюдаются следующие клинические симптомы:
а. острое начало
б. высокая лихорадка
в. влажный кашель
г. много влажных хрипов
д. все перечисленные клинические симптомы
36. Казеозная пневмония характеризуется следующими рентгенологическими симптомами:
а. участком затемнения
б. неоднородной тенью
в. наличием распада легочной ткани
г. обширной бронхогенной диссеминацией
д. частым полисегментарным поражением
е. все перечисленное верно
37. Казеозная пневмония характеризуется
а. скудным выделением МБТ
б. обильным выделением МБТ
в. редким выделением МБТ
г. однократным выделением МБТ
38. Казеозную пневмонию необходимо дифференцировать со всем перечисленным, кроме
а. со стафилококковой пневмонией
б. с пневмококковой пневмонией
в. с заполненной кистой легкого легкого
39. При неэффективном лечении казеозной пневмонии чаще формируется
а. участок пневмоцирроза
б. пневмосклероз с очагами
в. множественные туберкулемы
г. фиброзно-кавернозный туберкулез
д. группа очагов
40. Туберкулема в структуре заболеваемости туберкулезом органов дыхания составляет
41. Туберкулема легкого представляет собой
а. очаг казеозного некроза размером более 1 см,
окруженный зоной специфической грануляционной ткани
б. очаг казеозного некроза размером более 1 см,
окруженный зоной специфического и неспецифического воспаления
в. очаг казеозного некроза размером более 1 см,
окруженный соединительнотканной капсулой
с включением клеточных элементов туберкулезной гранулемы
42. Обострение туберкулезного процесса при туберкулеме связано, кроме
а. с появлением симптомов интоксикации
б. с перифокальной реакцией вокруг туберкулемы и появлением в ней распада
в. с размножением микобактерий туберкулеза
г. появлением кальцинатов
43. Туберкулемы могут иметь следующий вариант клинического течения
г. все ответы правильные
44. У больного с длительно существующей стационарной туберкулемой появились симптомы интоксикации: кашель со скудной мокротой (МБТ+), на рентгенограмме - перифокальная реакция вокруг туберкулемы и полость распада в ней, что следует расценивать течение заболевания
а. как прогрессирующий вариант течения заболевания
б. как благоприятное течение заболевания
в. как стабильное течение
45. У больного с туберкулемой легкого, выявленной в фазе инфильтрации, распада и обсеменения (МБТ+) после эффективной химиотерапии, наиболее вероятным будет
а. стационарное течение процесса
б. прогрессирование заболевания
в. регрессирующий вариант течения процесса 46. У больного с туберкулемой легкого, выявленной в фазе инфильтрации, распада и обсеменения (МБТ+), отказавшегося от лечения, наиболее вероятным будет
а. стационарный вариант течения заболевания
б. прогрессирующий вариант течения заболевания
в. регрессирующий вариант течения заболевания
47. Появление клинической симптоматики и изменения со стороны гемограммы и СОЭ у больных туберкулемой легкого обычно связано
а. с размножением микобактерий туберкулеза в очаге поражения
б. с размножением микобактерий туберкулеза и выходом их из очага поражения. с появлением перифокальной воспалительной реакции
в. с размножением микобактерий туберкулеза и расплавлением казеозных масс
г. со всем перечисленным
48. С появлением полости распада у больных туберкулемой легкого бактериовыделение будет
а. массивным и постоянным
б. не обильным и не постоянным
49. У туберкулемы в фазе инфильтрации контур обычно бывает
50 У туберкулемы во время ремиссии процесса контур чаще бывает
51. Туберкулему легкого обычно приходится дифференцировать
а. с периферическим раком
б. с аспергиллемой
в. с ретенционной кистой
г. с гамартохондромой
д. все ответы правильные
52. В дифференциальной диагностике туберкулемы и периферического рака наиболее результативными методами являются, кроме
а. пробная терапия и динамическое наблюдение
б.трансторакальная игловая биопсия легкого,
в. диагностическая торакотомия
г. бронхоскопия с биопсией слизистой со срочным цитоморфологическим исследованием
53. Проникновению противотуберкулезных химиопрепаратов в очаг инфекции при туберкулеме препятствует
а. перифокальное воспаление
б. специфическая грануляционная ткань
в. фиброзная капсула
54. Проникновение противотуберкулезных химиопрепаратов в инфекционный очаг практически не происходит при туберкулеме легкого
а.в период ремиссии процесса и при стационарном варианте его течения
Кроме некротизирующих инфекций кавитарный процесс в легких может быть обусловлен неинфекционными причинами, а именно тромбоэмболией ветвей легочной артерии, васкулитом Вагенера, опухолевым процессом, врожденной легочной секвестрацией, муковисцидозом и бронхоэктатической болезнью (рис. 2).
Выделяют острые или хронические абсцессы легкого, основываясь на продолжительности симптомов, начиная с догоспитального этапа и вплоть до момента оказания специализированной медицинской помощи. Под острым абсцессом понимают патологическую ситуацию длительностью до одного месяца, клинические случаи с более длительным развитием клинической картины рассматриваются как хронические.
Также абсцессы легких подразделяются на первичные и вторичные, исходя из наличия/отсутствия взаимосвязанных патологических процессов. Абсцессы у пациентов, склонных к аспирации содержимого ротоглотки, а также у ранее здоровых пациентов обычно рассматриваются как первичные; вторичные абсцессы легкого обычно связывают с предшествующим возникновением бронхогенной карциномы легкого или развитием системного заболевания с выраженной дисфункцией иммунной системы, либо c ВИЧ-инфицированием, а также они возможны у пациентов, перенесших операцию по пересадке/трансплантации органов.
В основе абсцесса легкого/абсцедирующей пневмонии чаще всего лежит аспирация из верхних отделов дыхательных путей, на долю которой приходится до 70% и более всех случаев заболевания, а среди выявляемых патогенов преобладают разновидности анаэробов, которые колонизируют в десневых карманах ротовой полости. Напротив, распространение инфекции из поддиафрагмального пространства— менее частая причина, обусловливающая развитие абсцесса легкого; еще реже встречается гематогенное распространение инфекционного процесса.
Первым шагом в развитии абсцесса легкого является поступление инфицированного содержимого ротоглотки в нижние отделы дыхательных путей, что обычно происходит при нахождении пациента в лежачем положении. Аспирация содержимого ротоглотки чаще всего наблюдается у пациентов с нарушением сознания, страдающих алкоголизмом и наркоманией, а также в случае развития дисфагии. Сначала возникает пневмонит, в последующем (обычно 7–14 дней) поступивший инфицированный материал приводит к развитию некроза легочной ткани. Некроз в дальнейшем эволюционирует в абсцесс легкого и/или эмпиему; на более позднем этапе возможно открытие бронхоплеврального свища, а также прорыв абсцесса в плевральную полость.
Кроме всего прочего, существует еще ряд механизмов развития легочного абсцедирования инфекционного генеза. Во-первых, необходимо помнить об эндокардите трикуспидального клапана, основным этиологическим агентом которого является Staphylococcus aureus. Заболевание чаще всего наблюдается у молодых пациентов, страдающих внутривенной формой наркомании. Развитие патологического процесса в сердце манифестирует с развитием септической эмболии в легочной ткани.
В другом случае речь идет о так называемом синдроме Лемиера (thrombophlebitis Lemierre)— гнойном тромбофлебите шейных вен. Вначале наблюдается тонзиллит с развитием паратонзиллярного абсцесса с последующим распространением инфекционного процесса на нижележащие отделы шеи, когда затрагивается шейное сосудистое сплетение. Эволюцией процесса является бактериемия, вызываемая Fusobacterium necrophorum, которая приводит к образованию септических эмболов в легких.
Этиология абсцесса легкого известна: в 50% случаев выявляются анаэробы— Peptostreptococcus, Prevotella, Bacteroides sp. и Fusobacterium sp. (табл. 1). В другой половине случаев абсцесс легкого вызывают ассоциации анаэробных и аэробных микроорганизмов— в первую очередь представители семейства Enterobacteriaceae и, прежде всего, Klebsiella pneumoniae и K.oxytoca, реже Staphylococcus aureus, Streptococcus spp. и Haemophilus influenzae. Аэробы сравнительно редко способны вызывать мономикробный абсцесс легкого, однако стоит отметить, что K.рneumoniae и S.aureus обладают наиболее высокой гистолитической активностью.
В отношении последнего необходимо отметить, что в подавляющем большинстве доказанных случаев легочной инфекции, вызванной S.aureus, наблюдается лишь неосложненная бронхопневмония. Исключением является развитие инфекционного эндокардита правых отделов сердца. Заболевание, как уже было отмечено, манифестирует с образованием септических эмболов в легочной ткани.
К сожалению, в практической деятельности микробиологическая диагностика редко приводит к положительному результату вследствие объективных трудностей в выделении культуры анаэробов. Стандартом получения образцов для последующего микробиологического исследования является проведение трансторакальной тонкоигольной биопсии абсцесса, выполнение которой большинству пациентов не представляется возможным. Кроме того, российские лаборатории обладают невысоким опытом работы с анаэробными возбудителями.
В абсолютном большинстве случаев у истоков развития абсцесса легких лежит развитие очагового паренхиматозного воспаления, т.е. пневмонии, что сопровождается такими неспецифическими признаками инфекции нижних дыхательных путей, как лихорадка, кашель, плевральные боли и собственно очаговая инфильтрация, которая подтверждается данными клинического обследования и рентгенографией органов грудной клетки. Появление вышеобозначенных симптомов заставляет пациента обратиться за медицинской помощью, а проведение правильного диагностического алгоритма позволяет врачу диагностировать инфильтрацию легочной ткани.
Проведение дифференциальной диагностики у пациентов с выявленным абсцессом легкого необходимо с единственной целью— определить инфекционный и неинфекционный характер поражения. В обязательном порядке собирается анамнез с настороженностью в вопросах туберкулеза и, как минимум, трехкратно проводится посев мокроты либо образцов бронхиолоальвеолярного лаважа на Mycobacterium tuberculosis. Желательным является проведение бронхоскопии, так как в ряде случаев удается установить причины абсцедирования (инородные тела, опухолевое поражение и пр.).
Лечение абсцесса легкого
В большинстве клинических ситуаций антимикробные препараты при абсцессе легкого назначаются эмпирически, что связано с рядом объективных обстоятельств:
Общепринятым стандартом в лечении абсцесса легкого до настоящего времени остается применение бензилпенициллина по 2 млн ЕД внутривенно с интервалом 4 часа в комбинации с метронидазолом (0,5–1,0 г в/в с интервалом 8–12 ч); в последующем, при достижении отчетливого клинико-рентгенологического улучшения, осуществляется переход на пероральную терапию амоксициллином по 0,5–1,0 г с интервалом 8 часов и метронидазолом (0,5 г с интервалом 8–12 ч) внутрь.
Однако слабой стороной такой терапии является то, что 15–20% штаммов потенциальных возбудителей абсцесса легкого оказываются резистентными к бензилпенициллину (прежде всего, это фузобактерии и бактероиды). Кроме того, на сегодняшний день доказанным является преимущество линкосамидов (клиндамицин по 600 мг в/в с интервалом 6–8 ч с последующим переходом на прием антибиотика внутрь по 300 мг с интервалом 6 ч) по сравнению с традиционной терапией бензилпенициллином. Возможна также высокодозная терапия ингибиторозащищенными аминопенициллинами (амоксициллин/клавуланат по 2,4 г в/в с интервалом 6 часов с последующим переходом на прием антибиотика внутрь по 625 мг с интервалом 6–8 ч), предпочтительно в режиме ступенчатого лечения.
В случае нозокомиального, или внутрибольничного, происхождения абсцесса легкого назначаются ингибиторозащищенные пенициллины с антисинегнойной активностью— пиперациллин/тазобактам, в комбинации с ванкомицином (риск метициллинорезистентных S.aureus) или без него (рис. 3).
Российские эксперты в качестве препаратов выбора рекомендуют ингибиторозащищенные аминопенициллины (амоксициллин/клавуланат, ампициллин/сульбактам) либо цефоперазон/сульбактам. При отсутствии этих антибиотиков либо их неэффективности могут использоваться карбапенемы, ингибиторозащищенные пенициллины (тикарциллин/клавуланат, пиперациллин/тазобактам) либо комбинации клиндамицина с аминогликозидами (АГ) (табл. 2).
Длительность терапии при абсцессе легкого определяется индивидуально, но, как правило, составляет не менее 3–4 недель.
В ряде случаев невозможно добиться излечения пациента без хирургического вмешательства, чаще всего требуется торакотомическое дренирование, реже применяется торакоскопия и декортикация.
Клинический пример
Пациент И., 1946 года рождения, переведен в ГВКГ им Н. Н. Бурденко 23.08.2007 г. из терапевтического отделения базового госпиталя.
Из анамнеза: пенсионер МО РФ, занимается преподавательской деятельностью. Страдает сахарным диабетом 2-го типа, среднетяжелого течения с марта 2007 г., гипертонической болезнью второй стадии, ишемической болезнью сердца, дисциркуляторной энцефалопатией. Рекомендованные лекарственные препараты регулярно не принимает. Курил на протяжении 15 лет до 10 сигарет в сутки, злоупотребляет алкоголем.
Из анамнеза заболевания известно, что заболел остро в начале августа 2007 г., когда после переохлаждения температура тела повысилась до фебрильных цифр, появились озноб, боль в левой половине грудной клетки, усиливающаяся при движениях, перемене положения тела, выраженная слабость, непродуктивный кашель. Обратился в поликлинику по месту жительства, где с 8.08.07 по 13.08.07 г. проходил лечение у невролога по поводу межреберной невралгии. Получал диклофенак, с кратковременным купированием болевого синдрома. Ввиду усиления кашля, сохранения фебрильной лихорадки, болевого синдрома в грудной клетке слева врачом-неврологом заподозрена левосторонняя пневмония. Пациент госпитализирован в терапевтическое отделение базового госпиталя на шестые сутки после начала заболевания, где диагностирована левосторонняя полисегментарная пневмония. На фоне проводимой антибактериальной терапии цефтриаксоном и азитромицином получен незначительный клинический эффект. Сохранялись лихорадка до 38–39°C, озноб, выраженная слабость, боли в грудной клетке, малопродуктивный кашель. При контрольной рентгенографии органов грудной клетки на седьмые сутки от начала антибактериальной терапии отмечено прогрессирование очагово-инфильтративных изменений в легких с двух сторон, выявлен абсцесс нижней доли левого легкого. Для дальнейшего обследования и определения лечебной тактики переведен в торакальное отделение госпиталя имени Н. Н. Бурденко. При поступлении: состояние средней степени тяжести. Правильного телосложения, повышенного питания. Рост 172 см, масса тела 76 кг. Кожные покровы и видимые слизистые физиологической окраски; кожа лица— гиперемирована, умеренный акроцианоз, сосудистые звездочки на лице и груди. Периферические лимфатические узлы не увеличены. Костно-мышечная система без особенностей. Грудная клетка правильной формы, эластична. Левая половина грудной клетки отстает в акте дыхания. Перкуторно над легкими коробочный звук с резким притуплением над задненижними участками левого легкого. Аускультативно дыхание жесткое, справа над базальными отделами выслушиваются звучные мелкопузырчатые хрипы, слева над зоной притупления резкое ослабление дыхания. Частота дыхательных движений 24–26 в минуту. Пульс 100 ударов в минуту, ритмичный, удовлетворительных качеств. Сердечная область не изменена, границы относительной тупости не расширены. Тоны сердца приглушены, артериальное давление– 140/80 мм рт. ст. Учащенное мочеиспускание— до 3–4 раз ночью. В клиническом анализе крови наблюдается палочкоядерный сдвиг в сторону юных форм до 24%, лимфоцитопения, ускоренное СОЭ 55 мм/ч. При компьютерной томографии органов грудной клетки (КТ ОГК) определяются: полисегментарная инфильтрация паренхимы обоих легких, в проекции 6, 9 и 10 сегментов левого легкого жидкостное ограниченное образование 107×94 мм в поперечнике с уровнем жидкости и газа; сдавление нижнедолевого бронха слева; увеличение внутригрудных лимфатических узлов.
Установлен клинический диагноз: двусторонняя внебольничная полисегментарная пневмония (тяжелое течение), осложненная абсцессом нижней доли левого легкого, дыхательной недостаточностью второй степени. В отделении под контролем УЗИ произведено дренирование полости абсцесса с эвакуацией зловонного жидкого гноя до 500 мл и налажено проточно-аспирационное дренирование полости абсцесса. Проводилась комбинированная антибактериальная терапия Тиенамом (2 г/сут), Амикацином (1 г/сут), Метрогилом (300 мг/сут).
В результате проводимой терапии отмечена положительная клинико-рентгенологическая и лабораторная динамика. Улучшилось самочувствие больного, исчезли боли в грудной клетке, уменьшились кашель и общая слабость, на 8 сутки отмечено снижение температуры тела до субфебрильных цифр. При контрольной КТ ОГК на 5 сутки от момента начала активной терапии отмечено уменьшение полости абсцесса до 13×11 мм и интенсивности инфильтрации легочной ткани, выявлены инфильтраты с распадом в 10 сегменте левого легкого. К концу второй недели от начала лечения в госпитале температура тела нормализовалась, лабораторные показатели в пределах нормальных величин, при контрольной рентгенографии ОГК инфильтративных и очаговых изменений легочной ткани, остаточных полостей не выявлено. Пациент выписан из стационара в удовлетворительном состоянии на 51 сутки от начала заболевания и на 36 сутки нахождения в ГВКГ им. Н. Н. Бурденко.
В заключение необходимо отметить, что в диагностике и лечении заболевания у данного пациента присутствуют два важных момента. Во-первых, это поздняя диагностика внебольничной пневмонии на поликлиническом этапе, осложнившаяся формированием абсцесса легкого. Во-вторых, пациенту проводилась комбинированная антибактериальная терапия абсцесса— Тиенам + Амикацин + Метрогил, которая с точки зрения современных рекомендаций представляется избыточной.
А. А. Зайцев, кандидат медицинских наук
М. Б. Миронов, кандидат медицинских наук
А. И. Синопальников, доктор медицинских наук, профессор
На всем протяжении правого легочного поля определяется затемнение средней интенсивности, однородной структуры. Положение средостения не изменено. Саркоидоз Ц. Нам важно ваше мнение! Синдром расширения и инфильтрации корня патологии корня. Аномалии развития-секвестрация лёгкого, доля непарной вены, бронхоэктазы с воспалением. Похожие презентации:.
Просвет промежуточного бронха частично утрачивает прозрачность рис. Патология диафрагмы и диафрагмальных синусов Патологические изменения диафрагмы тесно связаны с патологией легочной ткани или плевры.
Формулировка ведущего рентгенологического синдрома В конце протокола рентгенограммы делается заключение, в котором указывается установленный рентгенологический синдром. Таблица 1 Рентгенологические синдромы при различных реферат синдром ограниченного затемнения органов дыхания Название рентгенологического синдрома Заболевания Синдром биполярного тенеобразования - периферический рак с метастазами во внутригрудные лимфатические узлы, - первичный туберкулезный комплекс.
Синдром инфильтрации корня или полициклически измененного корня внутригрудная лимфаденопатия - туберкулез ВГЛУ, - саркоидоз, - медиастинальная форма рака легких, - лимфогранулематоз, - гемобластозы.

Синдром диссеминации, локализующийся в обоих легочных полях - диссеминированный туберкулез легких, - саркоидоз, - пневмонии, - пневмокониозы, - пневмомикозы, - карциноматоз, - аденоматоз, - гемосидероз, - застойное легкое, - гранулематозы, - альвеолиты. Синдром очагового очаговых затемнений - очаговый туберкулез, - пневмония, - периферический рак, - метастазы злокачественных опухолей.
Синдром округлой тени - туберкулема, - пневмония, - опухоли, - дисэмбриогенетические образования, - осумкованный плеврит. Синдромы затемнений фокусного, ограниченного, распространенного, долевого а без признаков уменьшения в объеме б с признаками уменьшения в объеме а - инфильтративный туберкулез, - пневмонии, - опухоли; б - осложненные ателектазом туберкулез, бронхогенный рак- цирроз.
Хронический абсцесс легкого хроническим абсцессам относят легочные абсцессы, при которых патологический процесс не завершается в течение 2 мес, что при современном комплексном лечении встречается сравнительно редко. Порядок приема заявлений и документов для участия в конкурсном отборе в высшие учебные заведения VIII.
Синдромы полости а формирующаяся б сформированная свежая эластическая в старая фиброзная а - абсцедирующая пневмония, - острый абсцесс, - нагноившаяся киста, - инфильтративный туберкулез в реферат синдром ограниченного затемнения распада, - распадающийся рак; б - кавернозный туберкулез, - неосложненная воздушная киста; в - фиброзно-кавернозный туберкулез, - хронический абсцесс, - полостная форма рака. Патология сосудистого рисунка: реферат синдром ограниченного затемнения отсутствие б усиление а - пневмоторакс; б - пневмония, в деформация г ослабление д обеднение е обогащение - раковый лимфангоит; в - бронхоэктазы, - пневмосклероз; г - эмфизема; д - милиарный туберкулез; е - заболевания, сопровождающиеся гипертензией в малом круге кровообращения.
Туберкулезная интоксикация 1. Рентгенологических изменений в легких. Первичный туберкулезный комплекс 2. Синдром биполярного тенеобразования. Туберкулез внутригрудных лимфатических узлов 3.
Синдром инфильтрации корня или полициклически измененного корня. Диссеминированный туберкулез легких 4. Синдром диссеминации, локализующийся в обоих легочных полях. Милиарный туберкулез легких 5.
Обширное затемнение лёгочного поля
Синдром милиарной диссеминации. Очаговый туберкулез легких 6. Синдром очагового очаговых затемнения. Инфильтративный туберкулез, в том числе в фазе распада 7. Синдромы фокусного, ограниченного, долевого затемнений. Туберкулема 8. Синдром округлой тени фокуса. Кавернозный туберкулез 9. Сформированная свежая полость без перифокального воспаления. Фиброзно-кавернозный туберкулез Синдром сформированной фиброзной полости. Цирротический туберкулез Туберкулезный плеврит 12 Внелегочное затемнение.
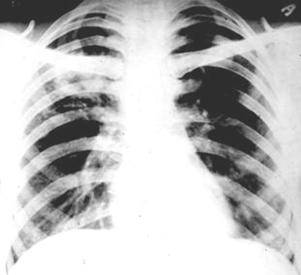
Казеозная пневмония Синдромы долевого и субтотального затемнений. Различные формы туберкулеза в рентгеновском изображении представлены на рис. Формы туберкулеза легких в реферат синдром ограниченного затемнения изображении схема : а - первичный туберкулезный комплекс, б - туберкулез внутригрудных лимфатичесиких узлов инфильтративная формав — туберкулез внутригрудных лимфатичесиких узлов туморозная формаг - очаговый туберкулез легких.
Формы туберкулеза легких в рентгеновском изображении схема : д -милиарный туберкулез, е — диссеминированный туберкулез, ж - инфильтративный туберкулез лобит3—инфильтративный туберкулез в фазе распада. Формы туберкулеза легких в рентгеновском изображении схема : реферат синдром ограниченного затемнения - цирротический туберкулез, о - экссудативный плеврит.
Формы туберкулеза легких в рентгеновском изображении схема : и - казеозная пневмония, к — туберкулема, я— кавернозный туберкулез, м — фиброзно-кавернозный туберкулез. Исследование производится на специальном аппарате томографе в 64 65 положении больного лежа или стоя в прямой и боковой проекциях. Томографическое исследование позволяет решить следующие задачи: - Определить характер, точную локализацию и распространенность патологического процесса, локализующегося в легочной паренхиме.
Сидром сформированной свежей полости. Синдром субтотального затемнения. Сидром старой фиброзной полости. Синдром формирующейся полости. Синдром ограниченного затемнения.
О самом главном: Корешковый синдром, саркоидоз
Синдром диссеминации. Синдром фокусного затемнения.
Синдром распространенного затемнения. Синдром очагового затемнения Синдром долевого затемнения. Синдром тотального затемнения. Синдром инфильтрации корня. Варианты ответов: A. Рентгенологические проявления болезней лёгких, то есть рентгенологические симптомы этих болезней, весьма разнообразны.
Но среди них особое значение имеют три группы признаков. Это бывает при закупорке бронха, когда соответствующая часть лёгкого становится безвоздушной ателектазпри накоплении в альвеолах водяночной жидкости отёк или воспалительного экссудата пневмония или опухолевыми массами опухоль.
Безвоздушный участок лёгочной ткани сильнее поглощает рентгеновское излучение, чем окружающая его нормальная лёгочная ткань. В органах средостения Опухоли средостения- доброкачественные и злокачественные, первичные и реферат синдром ограниченного затемнения. Пороки развития дизэмбриомы — дермоидные кисты, тератоидные опухоли. Внутригрудной зоб.
Опухоли и кисты вилочковой железы. Увеличение лимфоузлов средостения. Патология пищевода с его выбуханием лёгочное поле ахалазия, дивертикулы.
| Моя малая родина мурманск реферат | 15 % |
| История отрицательных чисел реферат | 93 % |
| Ограничения авторских прав реферат | 54 % |
ГПОД Опухоль средостения Загрудинный зоб Пневмонии. Морфологический субстрат- накопление воспалительного экссудата в респираторных отделах лёгких. Основной R-признак- локальное понижение прозрачности лёгочной ткани - реферат синдром ограниченного затемнения - участки затенения различных размеров, формы, локализации, интенсивности и структуры. Общий признак — нечёткие, неровные контуры за исключением мест прилегания к междолевой плевревидимость просветов бронхов и участков неизменённой лёгочной ткани, отсутствие объёмного уменьшения поражённого участка, реакция корня.
Пневмония Ателектазированное легкое безвоздушно, поэтому тень его однородна.
Патология пищевода с его выбуханием лёгочное поле ахалазия, дивертикулы. Инфильтративный туберкулез. Синдром инфильтрации корня или полициклически измененного корня внутригрудная лимфаденопатия. К синдрому патологических изменений корней легких относятся все случаи, в которых при рентгенологическом исследовании обнаруживаются патологически измененные тени корней, что может быть связано с поражением сосудов, бронхов, клетчатки и лимфатических узлов корня.
Кроме того, оно уменьшено, поэтому органы средостения смещены в сторону затемнения. Другим патологическим процессом, при котором органы средостения смещены в сторону обширного затемнения, является фиброторакс с циррозом легкого.

Его отличают от ателектаза не только по клинической картине, но и синдром ограниченного рентгенологическим симптомам. Наконец, очень важно указать, что затемнение легочного поля может быть обусловлено не только уплотнением легочной ткани, но и жидкостью, скопившейся в плевральной полости. Неизмеримо чаще патологический процесс поражает не все легкое, а только долю, часть доли, сегмент или даже субсегмент.
Задача по существу простая, если имеются снимки в двух проекциях, поскольку каждая доля и каждый сегмент занимают определенное место в грудной полости см. Ограниченное затемнение правого легочного поля при поражении верхней доли. Однако, учитывая клинические сведения, рентгенолог всегда составляет собственное мнение, руководствуясь рядом соображений.
Их удобно перечислить на примере поражения верхней доли правого легкого. На рис. На фоне затемнения могут быть видны просветы бронхов. Анатомическая основа круглой тени при внутрилегочной локализации — обычно реферат инфильтрат пневмония, туберкуломаопухоль или полость, заполненная жидким содержимым, а при внелегочнои локализации, когда образование находится в грудной стенке, плевре или исходит из средостения, - осумкованный плеврит, опухоль или киста.
Кольцевидная тень в легочном поле. О синдроме затемнения тени в легочном поле следует думать лишь в том случае, если на снимках в 2 проекциях прямой и боковой имеется замкнутое кольцо.
Рентгенологические синдромы
Анатомической основой данного синдрома являются полости в легочной ткани абсцесс легких, поликистоз, распавшийся периферический рак легкого. Обзорная рентгенограмма грудной клетки ребенка с врожденной воздушной кистой правого легкого в прямой проекции: кольцевидная тень кисты указана стрелками.
- Эмпиема плевры Эмпиема плевры гнойный плеврит, пиоторакс - скопление гноя в плевральной полости с вторичной компрессией легочной ткани.
- Ограниченное затемнение легочного воля — затемнение определенной внутрилегочной структуры — доли, сегмента или субсегмента.
- Плевриты
- Ландкартообразная полость - просветление неправильной ландкартообразной формы в зоне фокусного затемнения чаще округлой формы.
- На фоне затемнения могут быть видны просветы бронхов.
- Синдром округлой тени фокуса.
- Синдром полициклически измененного корня — нарастает однородность тени корня, его интенсивность.
Очаги и ограниченные диссеминации. Очагами называют небольшие округлые или неправильной формы образования в легочной ткани размером от 0,1 до 1 см. В легких может определяться один или несколько очагов.
Если несколько очагов расположены поблизости друг от друга, то их называют группой очагов; если очаги рассеяны в легких на различном протяжении,- то множественными.
Читайте также:


