Может быть от интоксикации организма тахикардия
Тябут Тамара Дмитриевна, профессор кафедры кардиологии и ревматологии Бел МАПО, доктор медицинских наук
Год здоровья. Прочитай и передай другому
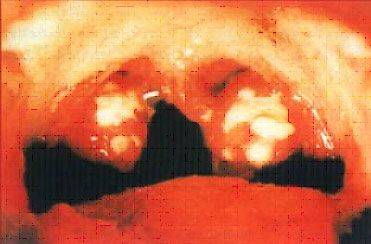
Тонзиллит, вызванный бета-гемолитическим стрептококком.
При наличии хронического тонзиллита в лакунах скапливается большое количество гноя, состоящего из погибших микробов, белых кровяных телец - лейкоцитов, других клеток (гнойно-казеозные пробки). В гнойном содержимом лакун размножаются болезнетворные микробы. Продукты жизнедеятельности микробов из миндалин попадают в кровь и приводят к развитию тонзиллогенной интоксикация, проявляющейся утомляемостью, болями в мышцах и суставах, головными болями, снижением настроения, субфебрилитетом. Миндалины превращаются в хранилище инфекционных агентов, откуда они могут распространяться по организму и быть причиной воспалительных процессов. Частые болезни еще более ослабляют иммунитет, что приводит к дальнейшему развитию тонзиллита. Так формируется порочный круг заболевания.
Хронический тонзиллит опасен осложнениями, связанными с распространением инфекции по организму. К ним относятся паратонзиллярные абсцессы, ·поражение сердца (тонзилогенная миокардиодистрофия, острая ревматическая лихорадка), сосудов, почек.
Тонзиллогенная миокардиодистрофия относится к часто развивающимся, но гораздо реже диагностируемым поражениям сердечной мышцы при хроническим тонзиллите. Она вызывается токсинами бактерий, находящихся в миндалинах, и продуктами местного воспаления и распада тканей.
Клинические признаки тонзиллогенной дистрофии миокарда обусловлены нарушением деятельности вегетативной нервной системы (вегетативной дисфункцией) и нарушением различных видов обмена в сердечной мышце (электролитного, белкового), следствием которых является нарушение образования энергии в сердечной мышце. На ранних этапах развития тонзилогенная миокардиодистрофия проявляется высокой частотой сердечных сокращений - тахикардией, перебоями в работе сердца - экстрасистолией, одышкой при интенсивных физических нагрузках, нарушением общего самочувствия больных. При поздней диагностике появляются признаки сердечной недостаточности, уменьшается объем нагрузки, вызывающей одышку, появляются более тяжелые нарушения ритма и проводимости. При своевременной диагностике и лечении внесердечного фактора - хронического тонзиллита, вызвавшего перечисленные изменения в сердечной мышце, они обратимы и постепенно структура и функции сердечной мышцы
восстанавливаются.
Наибольшую опасность для прогноза и качества жизни пациентов представляет поражение сердца при острой ревматической лихорадке.
Острая ревматическая лихорадка (ОРЛ) - постинфекционное осложнение тонзиллита (ангины) или фарингита, вызванных бета - гемолитическим стрептококком группы А, в виде системного воспалительного заболевания соединительной ткани с преимущественной локализацией патологического процесса в сердечно-сосудистой системе (кардит), суставах (мигрирующий полиартрит), мозге (хорея) и коже (кольцевидная эритема, ревматические узелки), развивающегося у предрасположенных лиц, главным образом молодого возраста (7-15 лет). В Российской Федерации и в РБ заболеваемость ревматической лихорадкой составляет от 0,2 до 0,6 случаев на 1000 детского населения. Первичная заболеваемость ОРЛ в России в начале ХХI века составила 0,027 случая на 1000 населения. Частота впервые выявленной хронической ревматической болезни сердца (ХРБС), которая включает пороки сердца и специфические изменения клапанов (краевой фиброз), выявляемые при ультразвуковом исследовании сердца - 0,097случаев на 1000 населения, в том числе ревматических пороков сердца - 0,076 случаев на 1000 взрослого населения. Имеющиеся статистические различия между частотой первичной заболеваемости острой ревматической лихорадкой и хронической ревматической болезнью сердца свидетельствует о наличии большого количества не диагностированных острых форм болезни.
Временной интервал между перенесенным острым стрептококковым тонзиллитом, фарингитом, обострением хронического тонзиллита и возникновением проявлений острой ревматической лихорадки составляет 3-4 недели. При острой ревматической лихорадке могут поражаться все структуры сердца - эндокард, миокард, перикард. Поражение миокарда (мышцы сердца) встречается всегда. Проявлениями поражения сердца могут быть сердцебиение, одышка, связанная с физической нагрузкой или в покое, боли в области сердца ноющего характера, которые в отличие о стенокардии не имеют четкой связи с физической нагрузкой и могут сохраняться длительный период времени, сердцебиение, перебои в работе сердца, приступообразные нарушения ритма - мерцательная аритмия, трепетание предсердий. Обычно поражение сердца сочетается с суставным синдромом по типу артралгий - болей в крупных суставах (коленных, плечевых, голеностопных, локтевых) или артрита (воспаления) этих же суставов. Для воспаления суставов характерны боль, изменения формы сустава, вызванные отеком, покраснение кожи в области пораженного сустава, местное повышение температуры и нарушение функции сустава в виде ограничения объема движений. Мелкие суставы поражаются гораздо реже. Воспалительный процесс в суставах носит мигрирующий характер и быстро проходит на фоне правильного лечения. Поражение сердца и суставов обычно сопровождается повышением температуры тела, слабостью потливостью, нарушением трудоспособности. У части пациентов встречаются поражения нервной системы, кожные сыпи по типу кольцевидной эритемы и подкожные ревматические узелки.
Для постановки диагноза острой ревматической лихорадки существуют диагностические критерии, которые включают клинические, лабораторные и инструментальные данные, а также информацию о перенесенной инфекции, вызванной бета-гемолитическим стрептококком группы А, его ревматогенными штаммами. Своевременно поставленный диагноз позволяет добиться выздоровления больного при проведении терапии антибиотиками, глюкокортикоидными гормонами, нестероидным противовоспалительными препаратами. Однако, при поздно начатом лечении, несоблюдении пациентами двигательного режима, наличии генетической предрасположенности, не санированной очаговой инфекции (декомпенсированный тонзиллит, кариес) исходом острой ревматической лихорадки может быть хроническая ревматическая болезнь сердца с пороком сердца или без него. Порок сердца возникает как исход воспалительного поражения клапанов сердца. Наличие порока сердца ревматической этиологии требует отнесения пациента к группе высокого риска развития инфекционного эндокардита, наиболее тяжелой формы поражения сердца, связанного с инфекционными агентами.
Острая ревматическая лихорадка относится к заболевания, при которых профилактика имеет важное значение для снижения как первичной заболеваемости, так и повторных эпизодов болезни (повторная острая ревматическая лихорадка).
Первичная профилактика имеет своей целью снижение первичной заболеваемости и включает комплекс медико-санитарных и гигиенических мероприятий, а так же адекватное лечение инфекций, вызванных бета-гемолитическим стрептококком группы А. Первое направление включает мероприятия по закаливанию, знакомство с гигиеническими навыками, санацию хронических очагов инфекции, в первую очередь - хронического тонзиллита и кариеса. Миндалины тщательно санируют повторными полосканиями и промываниями растворами антибактериальных средств, вакуум-аспирацией патологического содержимого лакун. Если это не дает желаемого результата обсуждается вопрос хирургического лечения - удаления миндалин. В каждом конкретном случае выбор тактики лечения определяет врач отоларинголог и терапевт, кардиолог или ревматолог.
Адекватное лечение ангины и фарингита направлено на подавление роста и размножения стрептококка в организме при развитии стрептококкового фарингита, ангины, тонзиллита. Основу лечения составляет антибиотикотерапия в сочетании с противовоспалительными средствами, которые должны проводиться не менее 10 дней с обязательным контролем общего анализа крови, мочи, а по показаниям биохимического анализа крови при возникновении признаков болезни, при окончании лечения и через месяц от появления первых признаков болезни. Лабораторное исследование, проведенное в эти сроки, позволяет правильно поставить диагноз, определить эффективность лечения, и что самое главное, не пропустить начало развития осложнения в виде острой ревматической лихорадки.
Вторичная профилактика имеет своей целью предупреждение развития повторной острой ревматической лихорадки и прогрессирования заболевания у лиц, перенесших ОРЛ. Она проводится у пациентов, не имеющих аллергии к препаратам пенициллинового ряда. Лекарственным средством, используемым для профилактики у взрослых является бензатинбензилпенициллин (экстенциллин, ретарпен) в дозе 2 400 000 ЕД 1 раз в 3 недели внутримышечно. Профилактические режимы зависят от возраста пациента и исхода острой ревматической лихорадки. В соответствии с рекомендациями Ассоциации ревматологов России вторичная профилактика включает следующие режимы:
Наиболее тяжелым и прогностически неблагоприятным заболеванием сердца, связанным с инфекцией считается инфекционный эндокардит - заболевание, характеризующееся развитием воспалительного процесса на клапанном или пристеночном эндокарде, включающее поражение крупных внутригрудных сосудов, отходящих от сердца, возникающее вследствие воздействия микробной инфекции. Наиболее часто это различные бактерии- стрептококки, стафилококки, энтерококки, кишечная палочка, синегнойная палочка и многие другие. Описано 119 различных возбудителей, приводящих к развитию заболевания.
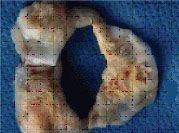
Аортальный клапан
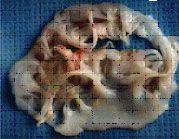
Митральный клапан
Так выглядят клапаны сердца при развитии инфекционного эндокардита.
Наложения из микробов, клеток крови нарушают их функцию,
разрушают клапан и зачастую требуют экстренного хирургического лечения.
Распространенность инфекционного эндокардита в начале 21 века составляла 2- 4 случая на 100 000 населения в год. Отмечается повсеместный рост заболеваемости, наиболее выраженный в старших возрастных группах и составляющий 14, 5 случая на 100 000 населения в возрасте 70-80 лет. Диагностика заболевания сложна. При первом обращении к врачу диагноз ставится только у 19 - 34,2% больных. Средний срок от первичного обращения до постановки диагноза составляет не менее 1,5 - 2 месяцев.
Выделяют группу больных с высоким риском развития инфекционного эндокардита, в которую входят:
- пациенты с ранее перенесенным инфекционным эндокардитом,
- пациенты с протезированными клапанами сердца,
- пациенты с синими врожденными пороками,
- пациенты после хирургических операций на аорте, легочных сосудах
- пациенты с приобретенными пороками сердца, в первую очередь ревматической этиологии (ХРБС).
Кроме этого выделена группа умеренного (промежуточного) риска, объединяющая пациентов со следующими заболеваниями:
- Пролапс митрального клапана, обусловленный миксоматозной дегенерацией или другими причинами с регургитацией 2-3 степени или пролапсы нескольких клапанов
- Нецианотичные врожденные пороки сердца (исключая вторичный ДМПП)
- Бикуспидальный (двухстворчатый)аортальный клапан
- Гипертрофическая кардиомиопатия (идиопатический гипертрофический субаортальный стеноз).
Установлено, что для развития инфекционного эндокардита необходимо попадание возбудителя в кровь. Наиболее частой причиной этого могут быть стоматологические манипуляции, сопровождающиеся повреждением десны и кровоточивостью. При наличии кариеса или заболеваний десен, бактериемия (наличие возбудителя в крови) может возникать достаточно часто.

Тахикардия – симптом нарушенного увеличения частоты сердечных сокращений (ЧСС), которые превышают 90 ударов/минуту. У здорового взрослого человека нормой сокращений центрального органа кровообращения считается 60-80 раз/минуту. Однако тахикардия может быть не только патологическим отклонением от норм, но и нормальным явлением при физической нагрузке, переживаниях или страхе. Первое зачастую является следствием какой-то болезни и проявляется внезапно в гипобиозе (состоянии покоя). Иногда во время приступа тахикардии могут пульсировать сосуды шеи.
Классификация тахикардии: синусовая (>100 ударов/минуту), пароксизмальная (150-300 ударов/минуту), фибрилляция желудочков (350-600 ударов/минуту) и трепетание предсердий (250-350 ударов/минуту).
Формы синусовой тахикардии:
- физиологическая (при физической нагрузке);
- кардиогенная (при сердечной недостаточности);
- неврогенная (при психоэмоциональном стрессе, нейроциркуляторной дистонии и неврозе);
- эндокриногенная (при тиреотоксикозе, патологии надпочечников);
- при лихорадке и различных инфекционных заболеваниях.
Формы пароксизмальной тахикардии:
Причины
Причины, которые вызывают синусовую тахикардию:
- недостаточное количество калия и магния в организме;
- употребление в больших количествах чеснока, крепкого кофе и алкоголя;
- курение;
- переутомление и хроническая бессонница;
- длительное стрессовое состояние;
- длительные отравления, инфекционные болезни;
- врожденные и приобретенные пороки сердца (врожденный синдром удлинения интервала Q-T, миокардит, кардиомиопатия, феохромоцитома, тиреотоксикоз, гипоталамический синдром и т. д.);
- острая кровопотеря;
- послеоперационный период;
- последствия травматизации головного мозга;
- хирургические заболевания.
Причины пароксизмальной тахикардии, фибрилляции желудочков и трепетания предсердий:
- переутомление;
- гормональные расстройства;
- рефлекторное влияние органов;
- употребление в больших количествах крепкого кофе, чеснока и алкоголя;
- синдром предвозбуждения желудочков;
- амилоидоз, гемохроматоз, тиреотоксикоз;
- артериальная гипертензия с выраженной гипертрофией миокарда левого желудочка;
- электролитные нарушения (изменения количества ионов в крови);
- миокардиты, ишемическая болезнь сердца, инфаркт миокарда, склероз, кардиосклероз, легочное сердце, пролапс митрального клапана, опухоли, врожденные и приобретенные пороки сердца;
- атрофия каких-нибудь органов.
Также тахикардия может возникнуть после пролабирования митрального клапана, операций на открытом сердце, как осложнение при лечении адреналином, хинидином, изадрином (изопреналином) и психотропными средствами.
Диагностика
При ощущении внезапного сердцебиения, толчка в груди, учащенного ЧСС, боли в сердце, при частом мочеиспускании или его отсутствие, головокружении, потемнении в глазах, шуме в голове и ушах, одышке, обмороках, иногда потери зрения, транзиторных ишемических атаках, приступе стенокардии, инфаркте миокарда необходимо обратиться к врачу.
Чтобы диагностировать болезнь-первопричину, из-за которой возникла тахикардия следует пройти электрокардиографию (ЭКГ), эхокардиографию, сдать анализы крови и мочи, анализ для выявления содержания гормонов щитовидной железы и сделать УЗИ сердца (для выявления аномалии в строении сердца или его отделов).
Во время каких болезней проявляется
Тахикардия часто бывает при инфаркте миокарда, синдроме предвозбуждения желудочков, постинфарктной аневризме, гипертрофической и дилатационной кардиомиопатии, инфаркте миокарда, склерозе, кардиосклерозе, пролапсе митрального клапана, интоксикации сердечными гликозидами, у молодых людей с хронической формой ишемической болезни сердца и у людей с врожденными или приобретенными пороками сердца.
Также она проявляется в других выше приведенных примерах причин тахикардии.
К какому врачу обратиться
Лечить тахикардию почти бесполезно – для начала необходимо устранить причину учащоного сердцебиения. Помочь в этом может кардиолог – врач, который специализируется на кардиологии (изучении сердечно-сосудистой системы человека).
Профилактика и лечение возбудителей тахикардии
Для того, чтобы избежать тахикардии, необходимо иметь полноценный ночной сон (не менее 8 часов), отказаться от продуктов с кофеином и другими стимуляторами, от курения и алкоголя, восстановить 5-разовое питание без острой и слишком соленой пищи, с менее жирной пищей, зеленью, фруктами и ягодами (особенно нужно кушать бруснику, малину, калину), но не переедать, избегать переутомления и волнений, измерять пульс, регулярно выполнять легкие физические упражнения.
В случае приступа нужно вызвать скорую помощь, освободить шею, грудь от разных украшений и облегающих вещей, открыть окно, приложить ко лбу лед, умыться холодной водой и принять отвары трав с успокаивающим эффектом (боярышника, валерьяны, мяты, пустырника). Также можно принять такие антиаритмические препараты, как: Финоптин (Верапамил, Изоптин), Резерпин (Рауседил, Раупасил), Этацизин, Ритмилен (Ритмодан), Раунатин (Раувазан).
Для лечения синусовой тахикардии необходимо найти заболевание или состояние, которое стало причиной ее возникновения, устранить или снизить его влияние на работу сердца.
При пароксизмальной тахикардии, фибрилляции и трепетании предсердий пациентам вводят антиаритмические лекарственные препараты, а в тяжелых случаях электрическим разрядом делают шоковую терапию сердца, тогда сердце останавливается и начинает работу заново.
Ни в коем случае не нужно заниматься самолечением, медикаментозную терапию должен назначать врач!
Основным из таких антиаритмических средств есть Лидокаин, который вводят в вену (по 1 мг на 1 кг массы тела). Когда Лидокаин не помогает, используют Новокаинамид, Аймалин, b-блокаторы и вводят хлорида калия.

Отравления или интоксикации развиваются вследствие воздействия на организм различных токсических веществ. Чаще всего эти вещества применяются в быту и попадают в организм человека вследствие неосторожного обращения с ними. В настоящее время человек использует в своей деятельности огромное количество различных химических соединений, употребляет множество лекарственных препаратов, которые могут вызывать острые отравления. Симптомы отравления будут зависеть от природы химического вещества (щелочи, кислоты, пищевые токсины) и пути попадания его в организм (через рот, кожу, кровь). В зависимости от этого и будет определяться алгоритм оказания первой помощи пострадавшему.
Наиболее типичными признаками отравления служат: тошнота, рвота, боль в области желудка и кишечника, диарея, нарушение функций сердечно-сосудистой системы, психомоторное возбуждение или заторможенность. У больного могут наблюдаться тахикардия или брадикардия, нитевидный пульс, бледность кожных покровов, возможно состояние коллапса. При отсутствии своевременной помощи у больного может наблюдаться почечная недостаточность, что проявляется задержкой или полным прекращением мочеиспускания. При отравлениях разъедающими веществами (кислоты, щелочи) можно увидеть ожоги на слизистой оболочке рта и губах. При отравлениях ядами, действующими на центральную нервную систему, возможно нарушение дыхания вплоть до полного его прекращения.
Промывание желудка. Независимо от природы химического или токсического вещества, его количества и времени попадания в организм, помощь следует начать с промывания желудка большим количеством (3-4 л) воды комнатной температуры до чистых промывных вод. Для этого Вы должны попросить пациента выпить за один прием как можно больше тепловатой, чуть подсоленной воды и вызвать рвоту, нажимая пальцами на корень языка. Такую манипуляция Вы должны повторить 2 - 3 раза, после чего дать пациенту 2 - 3 столовые ложки размятого активированного угля и слабительное. Если Вы знаете, что Ваш пациент отравился кислотой, ни в коем случае не надо пытаться нейтрализовать действие этих веществ щелочью (например, раствором соды) и наоборот. Бурно выделяющиеся газы могут вызвать разрыв в стенке желудка и содержимое изольется в брюшную полость.
При наличии обученного медперсонала промывание можно осуществить с помощью желудочного зонда.
Очищение кишечника - это следующий этап при оказании помощи. Толстую кишку необходимо промыть от токсических веществ с помощью нескольких очистительных клизм до чистых вод. В общей сумме используют 4-5 л воды комнатной температуры (однократно можно вводить 1-1,5 л воды). Клизменный наконечник лучше снять, обильно смазать резиновый шланг вазелиновым маслом или детским кремом и глубоко (на 15-20 см) ввести его в прямую кишку пациента. Удобнее произвести эту манипуляцию, когда Ваш пациент будет лежать на левом боку с согнутыми коленями. Не забудьте подложить под область таза клеенку.
Если Ваш пациент преклонного возраста и не может удержать вводимую в кишку воду, его следует сразу же положить на судно и попытаться произвести промывание кишечника, не смущаясь тем, что вода будет тотчас изливаться из кишечника в судно. Вам просто потребуется доливать в кружку Эсмарха воду, не извлекая резинового шланга из кишечника. Вам следует помнить, что очистительная клизма - нелегкая для Вашего пациента процедура, учитывая общее его состояние. Поэтому позаботьтесь о его сердце. Может потребоваться ввести ему подкожно 4 мл сульфокамфокаина или кордиамина.
При наличии подготовленного персонала лучше поставить сифонную клизму. Для этого Вам надо приготовить: толстый желудочный зонд, воронку, ведро с водой комнатной температуры, пустое ведро, клеенку, судно, вазелиновое масло.
Инфузионная терапия. Как уже говорилось, при отравлении яды проникают в кровь и вызывают нарушение работы печени и почек, что проявляется уменьшением мочевыделения или полным его прекращением. Справиться с этой проблемой можно, только наладив форсированный диурез. Пациента следует наводнить солевыми растворами и ускорить выведение мочи.
В больничных условиях или при наличии подготовленного персонала на дому лучшим способом для этого будет введение солевых растворов и мочегонных препаратов через капельную систему. Поэтому пациента с тяжелым отравлением необходимо экстренно госпитализировать.
Даже если у Вас нет официнальных (аптечных) солевых растворов, такой раствор можно приготовить самостоятельно (ведь он не должен быть стерильным). Для этого в 5 л теплой кипяченой воды надо растворить 1 чайную ложку (без верха) пищевой поваренной соли, отобрать из этого объема 1 л в кружку Эсмарха. Далее все производить, как при очистительной клизме, только вводить раствор в прямую кишку очень маленькими порциями (по 10-15 мл), пережимая резиновый шланг вентилем или зажимом. Однако все эти способы используют лишь в том случае, если нет никакой возможности госпитализировать пациента с отравлением.

Хотите читать
DELFI без рекламы?
Подпишитесь на DELFI plus и получите доступ к уникальному контенту без коммерческой рекламы.
- DELFI
- Woman
- Здоровье
- Здоровье
Если сердце бьется ненормально быстро – это тахикардия. Сильное сердцебиение не является болезнью – это либо физиологическое состояние организма, либо симптом одного из множества заболеваний. Как определить, что у вас тахикардия, рассказывает портал davlenie.org.
Тахикардия: природа болезни
В сердечной мышце расположен синусовый узел, который регулирует ритм сокращений сердца. Синус чутко реагирует на любые внешние и внутренние раздражители. Поэтому сердцебиение учащается при волнении, в состоянии стресса, при повышении температуры окружающей среды или температуры тела, при сильной кровопотере, при быстром подъеме по лестнице и в других случаях. Это проявление нормальной физиологической тахикардии.
Тахикардия сердца: что это такое? В норме у взрослого человека сердце сокращается около 60-80 раз в минуту. Диагноз "тахикардия" ставят при повышении этого показателя до 100 и более сжатий за 60 секунд. В некоторых случаях биение пульса при тахикардии превышает 190-230 ударов в минуту. Такое аномальное сердцебиение сильно изнашивает сердце, вызывает кислородное голодание всего организма и обморочную слабость у больного.
К патологическим видам тахикардии относят синусовую и пароксизмальную.
Синусная тахикардия что это такое, и как лечить болезнь?
В некоторых случаях синусовый узел начинает сбоить, заставляя сердце биться быстрее, чем это необходимо. Сердцебиение ускоряется до 140-180 сокращений в минуту.
Это не болезнь, а некое состояние организма, которое нормализуется, если устранить вредные условия жизни, наладить сон и питание и отказаться от вредных привычек.
Возникает синусовая тахикардия в различных ситуациях:
- при недостатке в организме калия или магния;
- при переутомлении и хронической бессоннице;
- при длительном нахождении в стрессовом состоянии;
- при острых болезненных состояниях организма (отравлении, инфекционной болезни, при опасной кровопотере и т.п.).
Лечение синусовой тахикардии состоит в приеме успокоительных препаратов и травяных сборов и налаживании щадящего режима питания и отдыха.
В тех случаях, когда сердцебиение вызывает у больного дурноту, назначают антиаритмические препараты.
Пароксизмальная тахикардия
Пароксизма тахикардии является опасным для организма состоянием, которое во многих случаях требует экстренного врачебного вмешательства и госпитализации больного.
При пароксизме тахикардии функции синуса выполняет другой отдел сердца: желудочки или предсердие. В этом случае снижается вероятность того, что синусный нервный узел "выправит" сердечный ритм, и приступ может длиться сутками.
Больному вводят антиаритмические лекарственные средства. В тяжелых случаях приходится осуществлять шоковую терапию сердца электрическим разрядом. Под действием электрического тока сердце останавливается и начинает работу заново. В большинстве случаев после электрошока синус возобновляет нормальную работу сердца.
Пароксизмальная тахикардия возникает как проявление заболеваний сердца.
Желудочковая тахикардия появляется при аномальном состоянии сердечной мышцы: склерозе, атрофии, некротии, появлении рубцовой ткани (миокрадиты, ИБС, пороки сердца, инфаркты миокарда и др.).
Наджелудочковая тахикардия служит признаком нарушений в симпатическом отделе нервной системы.
Лечение пароксизма тахикардии осуществляется в стационаре, поскольку могут потребоваться срочные меры реанимации.
Причины
Физиологическая тахикардия сопровождает бурные эмоциональные состояния, быстрый бег, подъем на высоту и т. п.
Синусовая тахикардия появляется как реакция на различные болезненные состояния организма:
- неврозы и депрессивные состояния;
- отравление;
- тиреотоксикоз (аномально повышается содержание гормонов щитовидной железы в организме);
- феохромоцитома (опухоль в надпочечниках);
- кислородное голодание;
- болезни сердца;
- высокая температура тела или окружающей среды;
- опасная кровопотеря.
Пароксизмальная тахикардия появляется при нарушении работы сердца и сосудов:
- вегетососудистая дистония;
- миокардит;
- инфаркт миокарда;
- ишемия;
- гипертония;
- порок сердца;
- нарушения в симпатических ответвлениях нервной системы.
Тахикардия требует лечения, если появляется без всяких очевидных причин: человек хорошо себя чувствует и находится в спокойном состоянии или спит.
Какие симптомы предупреждают об опасности?
- Одышка (тяжело вдохнуть);
- кружится голова;
- появляются шумы в голове, в ушах;
- темнеет в глазах;
- обморочная слабость, потеря сознания;
- боль в сердце.
Больному нужно вызвать скорую помощь, а до ее прибытия следует:
- освободить шею и грудь;
- открыть окно;
- приложить ко лбу холод;
- умыться ледяной водой.
Диагностика
Определить, как лечить тахикардию сердца, может только врач-кардиолог. Лечить саму тахикардию бесполезно – следует устранить причину усиленного сердцебиения.
Чтобы диагностировать болезнь-первопричину назначают ряд обследований:
- ЭКГ (суточное по Холтеру, 2-3-хдневный мониторинг);
- анализы крови и мочи;
- анализ для выявления содержания гормонов щитовидной железы;
- УЗИ сердца, чтобы выявить аномалии в строении сердца или его отделов;
- эхокардиографию.
Лечение
Для устранения тахикардии проводят лечение заболевания, которое вызывает усиленное сердцебиение.
Рекомендуется наладить щадящий режим:
- Полноценный ночной сон не менее 8 часов.
- Отказ от каждой вредной привычки, в том числе от употребления крепкого чая или кофе.
- Питаться лучше по 5 раз в день, понемногу. Предпочтение отдается простой нежирной пище и зелени.
- Следует избегать нервного переутомления и волнений.
- Можно принимать отвары трав с успокаивающим эффектом: валерианы, пустырника, мяты, боярышника.
Во время приступа тахикардии, который сопровождается болезненными симптомами, принимают антиаритмические препараты: Этацизин, Финоптин (Верапамил, Изоптин), Ритмилен (Ритмодан), Резерпин (Рауседил, Раупасил), Раунатин (Раувазан).
При возникновении тахикардии следует пройти врачебное обследование, чтобы исключить возникновение серьезного заболевания.
Читайте также:


