Кандидоз полости рта но нет спида
Инфекции ротовой полости и болезни рта, зубов, десен, языка очень распространены среди больных ВИЧ-инфекцией, начиная от самозаживляющихся язвочек до состояний требующих немедленной медицинской помощи. Причины могут быть разные, но в основном это поражения болезнетворными бактериями и грибами.
Грибковая инфекция вызывается или специфическими грибами или является проявлением системного заболевания. Две наиболее распространенные грибковые инфекции:
- Обще известная как молочница, эта грибковая инфекция встречается на языке и слизистой оболочке полости рта.
- Проявляется белыми пятнами, которые можно легко удалить с помощью зубной щетки или очистителя для языка.
- Обычно диагностируется по внешнему виду или путем исследования мазка под микроскопом.
- Лечится противогрибковыми препаратами, такими как флуконазол или клотримазол.
- Хотя эта грибковая инфекция обычно присутствует на других частях тела, но может возникать и во рту.
- Проявляется как язва слизистой оболочки полости рта.
- Диагноз проводят с помощью биопсии.
Вирусные инфекции могут поражать рот по несколько раз в течение всего периода болезни. Некоторые появляются в начале болезни, когда иммунитет ещё нормальный, другие наоборот появляются на поздних стадиях ВИЧ-инфекции, когда иммунитет очень плох.
- Тип вируса герпеса, который может присутствовать во рту и на половых органах.
- Появляется как заполненные жидкостью пузырьки, которые разрываются и образуют корки.
- Симптомы проявляются как болезненные и зудящие пузырьки (везикулы).
- Диагноз обычно производится путем лабораторного обследования повреждений и жидкости, содержащейся в везикулах.
- Нет никакого лечения для простого герпеса, но вспышки могут быть сокращены или предотвращены с помощью противовирусных препаратов, таких как ацикловир.
- Инфекция вызывается повторной активацией вируса ветрянки.
- Проявляется болезненными пузырьками с прозрачным содержимым.
Как выглядят пузырьки опоясывающего герпеса.
- Во рту он может имитировать зубную боль и переходить в язвы и повреждения слизистой.
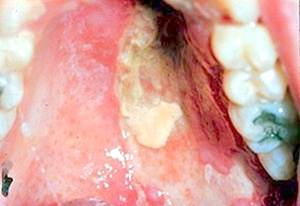
Герпес зостер на твердом небе.
- Обычно высыпания образуют узор вдоль прохождения нервного корешка.
- Диагностика проводится по виду, характеру высыпаний.
- Как и для других типов вируса герпеса, лечения для полного излечения нет, но симптомы можно уменьшить с помощью антивирусных препаратов.
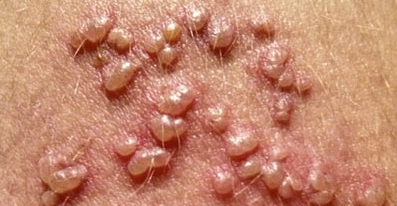
- Вызывает уродливые наросты в области половых органов, но может вызвать и поражение слизистых рта.
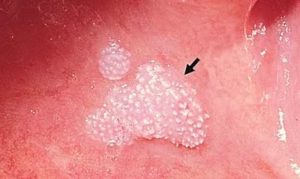
Кондиломы во рту.
- Такие поражения чаще всего встречаются у людей с ВИЧ.
- Тип ВПЧ, который вызывает бородавки во рту, немного отличается от того, который вызывает бородавки на половых органах.
- Оральные бородавки проявляются как одиночные или множественные узелки, которые напоминают цветную капусту.
- Диагноз проводится с помощью биопсии (исследуют кусочек ткани).
- Кондиломы (наросты) могут быть удалены хирургическим путем, но часто происходят рецидивы (опять появляются).
- ЦМВ очень редко поражает ротовую полость.
- Поражения часто напоминают язвы, но не красные и воспаленные по краям. Вместо этого они выглядят некротическими (мертвая ткань).
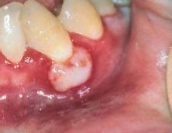
Язва, вызванная цитомегаловирусом во рту у ВИЧ-инфицированного.
- Язвы ЦМВ диагностируются с помощью биопсии.
- Язвы лечатся с помощью лекарств (таких как ганцикловир), используемых для лечения генерализованной ЦМВ-инфекции.
- Вызывается вирусом Эпштейна-Барра.
- Выглядит как гофрированные или волосатые белые поражение по бокам языка, в отличие от молочницы не счищаются.
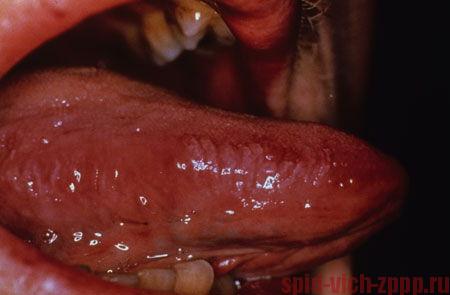
Волосатая лейкоплакия (белые нитевидные образования) у мужчины с ВИЧ
- Чем меньше CD4, тем чаще появляется волосатая лейкоплакия, также у них чаще развивается СПИД.
- Диагноз можно поставить по внешнему виду поражений с подтверждением биопсией.
- Специфического лечения не имеет, достаточно основного лечения от ВИЧ-инфекции.
Периодонтальная болезнь (гингивит) — хронический воспалительный процесс, вызванный бактериями, которые могут поражать ткани и кости, поддерживающие зубы. В то время как периодонтальная болезнь может возникать у любого человека, у пациентов с сильным иммуннодефицитом часто наблюдаются два конкретных типа:
- Наличие язвенно-некротического гингивита говорит о прогрессировании ВИЧ-инфекции.
- Он характеризуется сильной болью и кровотечением с быстрой и значительной потерей костной ткани и тканей поддерживающих зубы.
- Симптомы включают преждевременную потерю зубов и неприятный запах изо рта.
- Если его не лечить, он может вызвать системные симптомы во всем теле.
- Лечение включает удаление мертвой и инфицированной ткани стоматологом с использованием раствора хлоргексидина глюконата.
- Показаны оральные антибиотики и обезболивающие, чтобы человек мог есть.
- Название линейная гингивальная (десневая) эритема дано из-за её характерной красной полосы.
- Полоса появляется вдоль линии десны и может сопровождаться кровотечением и болью.
- Лечение противогрибковыми препаратами не эффективно.
- Как и в случае с язвенно-некротическим гингивитом, лечение включает удаление мертвой ткани стоматологом, а также полоскания рта хлоргексидином два раза в день.
- Лечится оральными антибиотиками и поддержкой гигиены полости рта у себя дома.
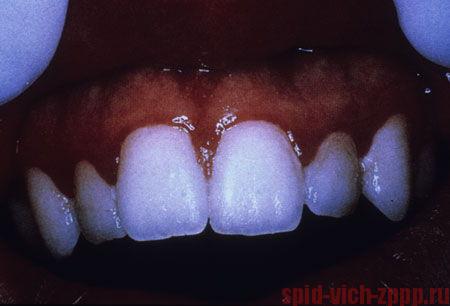
- Линейная гингивальная (десневая) эритема
Читать ещё личные истории ВИЧ-инфицированных:
Копировать можно все материалы, только ставьте активную ссылку на нас, в этом случае претензий не будет.
Материал публикуется исключительно в ознакомительных целях и ни при каких обстоятельствах не может считаться заменой медицинской консультации со специалистом в лечебном учреждении. За результаты использования размещённой информации администрация сайта ответственности не несёт. По вопросам диагностики и лечения, а также назначения медицинских препаратов и определения схемы их приёма рекомендуем обращаться к врачу.
Помните: самолечение опасно!
ВНИМАНИЕ. ![]()
УВАЖАЕМЫЕ ПАЦИЕНТЫ.
С 4 апреля 2020 г. поликлиника работает только для оказания экстренной медицинской помощи по стоматологии.
Плановая стоматологическая помощь приостановлена до особого распоряжения.
При возникновении необходимости в экстренной и неотложной медицинской помощи по стоматологии пациентам с инфекцией COVID -19 и контактным 1-го уровня, находящимся на дому в самоизоляции, необходимо позвонить в регистратуру территориальной поликлиники для организации оказания помощи на дому.
ВИЧ-инфекция. Проявления ВИЧ в полости рта
Выпадает система постоянного иммунного надзора, сдерживающего активацию условно-патогенной микрофлоры. Параллельно в организме могут запускаться и аутоиммунные реакции, при этом чужеродными воспринимаются не только инфицированные, но и здоровые клетки организма. Ослабляется система сдерживания опухолевого роста.

В результате развивается синдром приобретённого иммунного дефицита (СПИД), организм больного теряет возможность защищаться от инфекций и опухолей, возникают вторичные оппортунистические заболевания (вызванные возбудителями, которые не вызывают заболевания у человека с нормальным иммунитетом, но могут быть смертельно опасны для больных с резко сниженным иммунитетом).
Источниками инфекции являются больные люди в любой период болезни или носители вируса. Достаточная концентрация вируса для заражения ВИЧ содержится только в крови, сперме, влагалищном секрете и грудном молоке. Также вирус содержится в слюне, поте, слезах, экскрементах, моче, однако концентрация вируса там значительно меньше.
ВИЧ передается:
· Через половые контакты. Презерватив не является 100% надежным средством защиты от ВИЧ, поскольку размер вируса меньше пор в материале, из которого изготавливаются механические контрацептивы.
· Через контакт кровь-кровь (совместное использование шприцев, игл для введения наркотиков, при использовании общей посуды для приготовления наркотиков и промывания шприца; через нестерильный медицинский инструментарий, при нанесении татуировок, пирсинга нестерильными инструментами, попадании заражённой крови на повреждённую кожу или слизистые, при переливании непроверенной донорской крови, пересадке органов).
· От матери ребёнку (во время беременности, родов либо при кормлении грудью).
ВИЧ не передается:
· Через общую посуду для еды, при пользовании общим туалетом, душем, ванной комнатой, постельным бельем.
- При рукопожатиях и объятиях.
· Через поцелуй (при отсутствии повреждений слизистой полости рта у партнёров).
- Через пот или слезы.
- При кашле и чихании.
· Вирус иммунодефицита очень неустойчив во внешней среде, он способен выжить только в организме человека и погибает во внешней среде. Невозможно заразиться ВИЧ в бассейне, при занятиях спортом, через укус насекомого или общение с животными.
В развитии ВИЧ-инфекции выделяют несколько стадий:
1) Острая ВИЧ-инфекция (от 3 недель до 3 месяцев от момента заражения).
Основные признаки: острый тонзиллит и фарингит (воспаление миндалин и глотки), повышение температуры тела, протекающее с познабливанием и потливостью. Характерны боли в мышцах, суставах, головные боли, увеличение лимфоузлов, печени, селезенки, возможны высыпания на коже как при краснухе или кори. Первичные проявления могут также протекать в виде гриппоподобного варианта либо реакций, где ведущими симптомами являются головная боль, повышение температуры тела и увеличение лимфатических узлов (мононуклеозоподобный синдром).
2) Бессимптомная ВИЧ-инфекция (может длиться годами).
В данный период отсутствуют какие-либо симптомы болезни или ее клинические проявления.
3) Синдром генерализованной лимфаденопатии.
Увеличивается не менее 2 лимфоузлов не менее чем в двух разных областях, реакция сохраняется более 3 месяцев. Чаще всего поражаются лимфоузлы, расположенные по задней поверхности кивательной мышцы, над- и подключичные и подмышечные. Более чем в 50 % случаев реагируют подподбородочные, поднижнечелюстные, околоушные группы узлов.
4) СПИД-ассоциированный комплекс. Характеризуется 4 признаками:
− потеря массы тела 10 % и более;
− немотивированные длительные лихорадка и диарея;
− проливной ночной пот;
− синдром хронической усталости.
В данный период проявляются признаки заболевания в полости рта (грибковые, вирусные, бактериальные поражения кожи и слизистых оболочек).
5) Терминальная стадия – собственно СПИД.
Развитие угрожающих жизни инфекций и злокачественных новообразований, имеющих необратимое течение: пневмоцистная пневмония, кишечный криптоспоридиоз, токсоплазмоз мозга, кандидоз пищевода, бронхов, трахеи, легких, внелегочный криптококкоз, гистоплазмоз, атипичные микобактериозы, прогрессирующая энцефалопатия и др.
Некоторые проявления ВИЧ-инфекции в полости рта
Поражения полости рта у лиц, зараженных ВИЧ-инфекцией, относятся к числу первых симптомов заболевания!
Наиболее часто с ВИЧ связаны:
1) Кандидоз (молочница) полости рта.
Кандидоз полости рта встречается у 75 % людей со СПИД-ассо- циированным комплексом и СПИДом. Это грибковое поражения слизистой оболочки полости рта, вызываемое грибами рода Candida. Ощущения у больного могут отсутствовать или появляются жалобы на сухость во рту, ощущение жжения, боли в сосочках языка, чувство стягивания слизистой губ.
Выделяют несколько форм кандидоза:
- Псевдомембранозный (дифтерийный) кандидоз - характеризуется наличием белого или желтоватого налета на ярко-красной слизистой оболочке полости рта. При соскабливании налет снимается, обнажая красные или кровоточащие пятна. В процесс может вовлекаться любой отдел слизистой оболочки полости рта.
- Эритематозный (атрофический) кандидоз - проявляется в виде красного, плоского, едва различимого поражения спинки языка или твердого либо мягкого неба. Цвет пораженной слизистой оболочки варьирует от светло-розового до багряно-красного, налета нет. Больные жалуются на жжение во рту, чаще всего — при приеме соленой или острой пищи и употреблении кислых напитков.
- Хронический гиперпластический кандидоз – наиболее редкая форма. На слизистой появляются белые темно-коричневатые поражения, которые возвышаются над слизистой и не соскабливаются, имеют шероховатую поверхность. Поражения могут быть в виде пятна, полос, колец.
3) ВИЧ-гингивит – характеризуется острым и внезапным воспалением дёсен, как правило в переднем участке верхнего и нижнего зубного ряда, сопровождается самопроизвольными кровотечениями. Признаки могут ненадолго исчезать, но затем возникают рецидивы. Воспаление возникает даже при хорошей гигиене полости рта и отсутствии местных факторов риска.
4) ВИЧ-некротизирующий гингивит – начинается внезапно (реже постепенно) с кровоточивости десен при чистке зубов, боли, неприятного запаха изо рта. Десна становится ярко-красной, отечной, краевая десна и межзубные сосочки отмирают, приобретая желто-серый цвет;
5) ВИЧ-периодонтит – любое деструктивное заболевание связочного аппарата зубов с потерей костной ткани, образованием глубоких карманов, подвижностью зубов, но без признаков изъязвления, отмирания тканей. Проводимое лечение как правило не оказывает ощутимого эффекта.
6) Саркома Капоши – злокачественное новообразование, наиболее часто развивающееся у мужчин. Связано с вирусом герпеса человека типа 8. В большинстве случаев сначала поражается кожа, а затем слизистая оболочка полости рта. Кожные поражения у ВИЧ-инфицированных лиц чаще располагаются на туловище, руках, голове и шее. На лице чаще всего поражается кожа носа. В полости рта очаги саркомы преимущественно обнаруживаются на твердом небе и деснах. Начало болезни острое, внезапное. Появляются пятна ярко-красной, багровой, фиолетовой окраски с кровоизлияниями. В более поздних стадиях элементы темнеют, увеличиваются в размерах, могут возвышаться, разделяться на дольки и изъязвляться. Изъязвления в полости рта встречаются более часто, чем на коже. На десне поражения могут проявляться в виде эпулиса (очаг разрастания соединительной ткани на десне).
7) Неходжкинские лимфомы – проявляется образованием плотного, эластичного, красноватого или слабо-фиолетового набухания, которое может изъязвляться. Наиболее частая локализация поражений – десна и слизистая оболочка твердого и мягкого неба.
8) Проявления вирусных инфекций:
Диагностика
Необходимы консультации большого количества специалистов, в том числе инфекциониста, иммунолога, онколога, стоматолога и других, в зависимости от специфики течения заболевания.
Группы риска заражения ВИЧ:
· лица, использующие инъекционные наркотические препараты, а также общую посуду, требуемую в приготовлении таких препаратов, сюда же причисляются и половые партнеры таких лиц;
· лица, которые вне зависимости от актуальной для них ориентации, практикуют любые незащищенные половые контакты;
· лица, которым была проведена процедура переливания донорской крови без ее предварительной проверки;
- врачи различного профиля;
- лица, больные тем или иным венерическим заболеванием;
· лица, непосредственным образом задействованные в сфере проституции, а также лица, пользующиеся их услугами.
Разнообразные клинические проявления ВИЧ-инфекции имеют общие особенности – упорное течение и устойчивость к терапии .
Должны насторожить:
· указание на недавно перенесенное острое заболевание с гриппоподобным или мононуклеозоподобным (похожим на симптомы инфекционного мононуклеоза: лихорадка, поражения носоглотки в виде синусита, ангины или фарингита, увеличение более двух групп лимфоузлов, увеличение печени, селезенки, специфические изменения показателей крови) синдромом вне эпидемии;
· продолжительная лихорадка с неясной причиной;
· увеличение лимфоузлов разных групп;
· затяжные гнойно-воспалительные заболевания;
· саркома Капоши в молодом возрасте.
Лабораторные тесты:
Иммуноферментный анализ (ИФА, ELISA)
ИФА-положительный результат требует обязательной проверки с использованием другой серии тест-систем. При получении повторного ИФА-положительного результата необходимо подтверждение методом иммуноблотинга (определение антител к отдельным антигенам вируса).
Для того, чтобы пациента признали ВИЧ-инфицированным, у него должны быть получены дважды положительные результаты ИФА, подтвержденные положительным результатом иммуноблотинга.
Следует помнить, что в течение достаточно длительного времени (в среднем до 3, а иногда до 6 месяцев и более) ВИЧ-инфицированные лица остаются серонегативными (то есть результаты анализов в этот период будут отрицательными). Антигенные маркеры ВИЧ обнаруживаются в крови значительно раньше, чем антитела (до 8 недель).
Информативной может быть полимеразная цепная реакция (ПЦР), позволяющая выявить генетический материал вируса в крови.
Стадию заболевания, тактику лечения и прогноз также можно определить по уровню CD4+ Т-лимфоцитов и соотношению CD4+/CD8+.
Профилактика
· Необходимо избегать случайных половых партнеров. При любых таких сексуальных контактах нужно использовать механические средства контрацепции;
· Отказ от приема наркотиков. Человек под действием психоактивных веществ теряет способность критически мыслить, и может, в частности, допустить использование одного шприца среди целой группы наркоманов, где может оказаться ВИЧ-положительный;
· Для предотвращения передачи инфекции от матери к ребенку, следует соблюдать предписания лечащего врача, планировать беременность и приходить на контрольные осмотры. Лечебные мероприятия входят в план подготовки ВИЧ-инфицированной беременной к родам и последующему уходу за ребёнком. В частности, понадобится отказ от грудного вскармливания.
· Периодически необходимо проходить лабораторное обследование на ВИЧ, особенно лицам в группах риска. Если же инфекция обнаружена, нужно сразу же приступить к своевременному, адекватному лечению, назначенному врачом. Чем раньше начато лечение, тем лучше прогноз и больше вероятность предотвратить тяжёлые последствия действия вируса на организм и развитие СПИД.
Если порой вас охватывает чувство вины за свое заражение, страх за себя и за близких, отчаяние.
Если вы не можете рассказать даже самым любимым людям о том, что вас тревожит. то вы переживаете то же, что и большинство женщин с ВИЧ, живущих в мире.
Существуют некоторые расстройства и заболевания, которые у женщин связаны с ВИЧ-инфекцией.
Нарушения менструального цикла наблюдаются примерно у трети всех женщин с ВИЧ. К ним относятся:
- аменорея (отсутствие менструаций). Аменорея чаще встречается у женщин с низким иммунным статусом (CD4 ниже 50), а также при употреблении алкоголя, наркотиков, недостаточном питании.
- длительные, нерегулярные, болезненные менструации, кровотечения между менструациями также встречаются у женщин с ВИЧ чаще, чем у ВИЧ-отрицательных.
Эти нарушения, как правило, связаны не с деятельностью яичников, а с гормональными расстройствами, вызванными ВИЧ-инфекцией.
Оральный и вагинальный кандидоз - грибковая инфекция полости рта или влагалища. Оральный кандидоз чаще появляется при низком иммунном статусе и при курении.
При ВИЧ-инфекции в 3-8 раз возрастает риск появления или развития злокачественных новообразований на шейке матки.
Очень опасно для женщин с ВИЧ воспаление тазовых органов. Это целый спектр инфекционных заболеваний женских половых органов. Когда какая-либо инфекция из влагалища или шейки матки проникает в маточные трубы, матку, яичники, прилегающие ткани, в результате развивается тяжелое воспаление органов и тканей брюшной полости и малого таза. Симптомы воспаления тазовых органов - повышение температуры, боль в нижней части живота, необычные выделения. Лечение - высокие дозы антибиотиков. Иногда требуется хирургическое вмешательство. При отсутствии лечения воспаление тазовых органов может быть смертельно опасным.
Часто воспаление малого таза бывает вызвано венерическими инфекциями - хламидиозом и гонореей. К воспалению может привести туберкулез, послеродовые инфекции и некоторые другие заболевания.
Как избежать онкозаболеваний и воспаления тазовых органов?
Чтобы вовремя распознать болезнь и начать лечение, рекомендуется не реже двух раз в год проходить гинекологическое обследование.
Как вы предохраняетесь?
Внутриматочная спираль - не лучшее средство предохранения для женщин с ВИЧ, т.к. может облегчить путь инфекциям в матку. При этом ВМС все же лучше, чем аборт.
Беременность и роды
Родить ребенка или прервать беременность - это решение остается за вами. Никто не имеет права оказывать на вас давление. Но к этому вопросу вы должны подойти со всей ответственностью, учитывая, что:
- ваше здоровье может ухудшиться в результате беременности и родов. Бессимптомная ВИЧ-инфекция может перейти в стадию СПИДа.
- ребенок может родиться с ВИЧ-инфекцией.
Каков риск передачи ВИЧ-инфекции ребенку? От чего он зависит?
Состояние здоровья матери. Чем выше уровень вируса в крови или влагалищных секрециях матери и чем ниже ее иммунный статус, тем выше риск передачи вируса ребенку. Если есть болезненные симптомы - риск выше.
Полноценное питание матери, особенно достаточное количество витамина А, снижает опасность для ребенка. Не увлекайтесь синтетическими витаминами: передозировка витамина А опасна. Хороший естественный источник витамина А - морковь с растительным маслом или сметаной.
Длительность второй стадии родов: риск тем меньше, чем короче промежуток времени между полным раскрытием шейки матки и появлением ребенка на свет.
Воспаление или преждевременный разрыв околоплодных оболочек: повышенный риск передачи ВИЧ новорожденному.
Кесарево сечение: Многие исследования показали, что при кесаревом сечении, особенно если оно производится до разрыва околоплодных оболочек, риск рождения ребенка с ВИЧ снижается. Применение АЗТ во время операции позволило еще более снизить процент рождения детей с ВИЧ.
Прочие факторы: Язвочки и трещины слизистой оболочки влагалища (обычно они возникают в результате инфекций) повышают риск рождения ребенка с ВИЧ. Как преждевременные, так и переношенные роды - повышенный риск.
Грудное вскармливание: Матерям с ВИЧ не рекомендуется вскармливать детей грудью, поскольку при этом повышается риск передачи ВИЧ. Единственное исключение составляют те редкие случаи, когда у матери нет условий для приготовления детских смесей (нет чистой питьевой воды, невозможно кипятить бутылочки и соски).
В целом, риск рождения ребенка с ВИЧ можно максимально снизить, сочетая
- антиретровирусные препараты (АЗТ и др.),
- своевременное лечение инфекций родовых путей,
- снижение длительности родов, или
- кесарево сечение до начала родов.
Регистрируемые показатели эпидемической ситуации по ВИЧ в пенитенциарной системе Северокавказского региона к началу 2006 года (данные на 1 января каждого года), выявили значительный рост числа ВИЧ - инфицированных заключенных, который начался в 2003 году. Количество больных ежегодно нарастало (2000г.- 0,007 на 1000 заключенных; 2001 г. - 0,013; 2002 г. - 0,24; 2003 г. - 1,46; 2004 г. - 2,3; 2005 г. - 4,1; 2006 г. - 5,2).
В связи со значительным ростом ВИЧ-инфекции на территории России все больше стало встречаться инвазий грибковой природы. При этом у ВИЧ-инфицированных частота носительства кандид в полости рта достигает 80%, тогда как у практически здоровых она составляет 46-51%. У 49% носителей кандид в смывах со слизистых обнаруживается нитчатая форма гриба (псевдомицелий). Особенностью клиники кандидоза у ВИЧ-инфицированных является редкое поражение кожи и ногтей при высокой частоте - ротоглотки и пищевода.
Механизмы возникновения орального кандидоза у ВИЧ-инфицированных и больных СПИД´ом аналогичны таковым у иммунокомпетентных пациентов. Так, по данным Ву и Самаранайки (Wu, Samaranayke, 1996) [5], которые исследовали способность к продукции протеиназ штаммами C. albicans ротовой полости, выделенными от больных, 50% из которых были инфицированы ВИЧ, а 50% - нет, оказалось, что все штаммы, выделенные от инфицированных ВИЧ, продуцировали протеиназы, тогда как у неинфицированных эта цифра составляла лишь 56%. При инкубации выделенных штаммов с нистатином, амфотерицином В, клотримазолом в дозах 1/4 и 1/16 минимальной ингибирующей концентрации (МИК) наблюдали снижение уровня продукции протеиназ, причем сильнее это снижение выражено у штаммов, выделенных от больных, не инфицированных ВИЧ. Исследованиями последних лет 8 установлено, что, препараты, используемые для лечения ВИЧ-инфекции, оказывают лечебный эффект и при оральном кандидозе.
Под нашим наблюдением находилось 150 осужденных женщин с ВИЧ-инфекцией, в стадии 3Б - 87 больных, 3В -43 женщины, 4А - 8 осужденных, 4Б - 4 и 4В - 8 заключенных (по классификации В.И. Покровского). Из общего числа больных кандидоз выявлен у 138 больных, в том числе кандидоз полости рта и мочеполовых органов - у 86 женщины, у 44 кандиды были выделены в мокроте, со слизистой рта и у всех при иммуноферментном анализе были выявлены иммуноглобулины класса Ig G к роду Candida albicans. Степень роста грибов при 3Б стадии составила 2,8 ±0,84, 3В стадии - 3,2±0,86.
Известно, что наиболее частым возбудителем системного кандидоза является C. albicans, но у 10-15% больных выделялись штаммы, не принадлежащие к этому виду. Их выделяли, главным образом, от больных с низким уровнем СD4 лимфоцитов и больных, ранее интенсивно леченных азоловыми препаратами. Часто инфекция была вызвана разными штаммами (C. albicans в сочетании с другими), что затрудняло оценку in vitro чувствительности к лекарственным препаратам, тем более, что 90% штаммов C. albicans были нечувствительны к флуконазолу. Большинство этих штаммов составляли C. krusei, C. glabrata, C. dubliniensis, причем у ВИЧ-инфицированных осужденных доля видов, не относящихся к C. albicans, доходила до 50%, тогда как у группы контроля (пациентки клиники), в среднем, до 87%.
В связи с довольно частым появлением штаммов Candida, устойчивых к наиболее широко используемым лекарственным препаратам, возникает необходимость выбора последних. По мнению Тумбарелла с соавт. (Tumbarella, et al., 1996) [9], перед началом лечения нужно тщательно анализировать чувствительность in vitro выделенных штаммов. В особенности это касается C. albicans - вида, у которого нередко стали отмечать резистентность к лекарственным препаратам [10]. Наиболее часто используемыми препаратами для лечения орального кандидоза у ВИЧ-инфицированных и больных СПИД´ осужденных был флуконазол, кетаконазол и итраконазол.
В связи с появлением флуконазол-резистентных штаммов Candida sp. у ВИЧ-инфицированных и больных СПИД´ людей возникла проблема их эффективного лечения другими препаратами, одним из которых чаще всего являлся итраконазол. Однако показано, что при лечении флуконазол-резистентного кандидоза длительно и большими дозами итраконазола у пациенток возникли штаммы, резистентные к обоим азолам; при этом только 30% флуконазол-резистентных штаммов оказались нечувствительными к итраконазолу. По другим наблюдениям, среди штаммов, резистентных к флуконазолу, не было культур, устойчивых к итраконазолу. При лечении ВИЧ-инфицированных больных системным кандидозом эффективнее оказались водные препараты итраконазола, чем капсульные, причем добавление циклодекстрана улучшает клинический эффект лечения итраконазолом.
За последние годы актуальной проблемой стал аспергиллез у лиц с различными иммунодефицитами. В частности, у 20% таких больных развиваются микозы, а среди последних более 70% приходится на аспергиллез. Наблюдаются заражения иммунодефицитных пациентов пылью, содержащей аспергиллы (воздушно-пылевая передача инфекции). Случаев заражения человека от больных людей не наблюдается. Возбудитель аэрогенным путем попадает на слизистые оболочки верхних дыхательных путей. Может наступать инфицирование через кожу, обычно измененную каким-либо другим патологическим процессом. Ведущую роль в патогенезе аспергиллеза играет снижение иммунной защиты организма. Аспергиллез осложняет различные патологические процессы кожи, слизистых оболочек, внутренних органов.
В последние годы аспергиллез стал особенно часто наблюдаться у лиц с иммунодефицитами (врожденные иммунодефициты, лица, получающие противоопухолевую химиотерапию, иммунодепрессанты, а также ВИЧ-инфицированные). Он встречается значительно чаще, чем другие глубокие микозы. У ослабленных лиц вначале поражаются грибом легкие, затем в процесс вовлекаются плевра, лимфатические узлы. Током крови аспергиллы могут заноситься в другие органы, образуя там специфические гранулемы, которые обычно абсцедируют. Из легочного аспергиллез превращается в генерализованный (септический) и нередко (свыше 50%) заканчивается гибелью больного. Спасти удается тех больных, у которых сохранились в какой-то мере функции иммунной системы. При массивной ингаляции спор аспергилл у лиц с нормальной иммунной системой может возникнуть острая диффузная пневмония.
Особую группу составили ВИЧ-инфицированные, у которых был диагностирован аспергиллез (80 заключенных женщин). Главное проявление заболевания - лихорадка, устойчивая к антибиотикам широкого спектра действия и часто не отвечающая на применение амфотерицина B, который назначали, когда пациентки продолжали лихорадить. Заболевание развивалось быстро, вначале в виде легочного аспергиллеза, который затем переходил в септическую (генерализованную) форму и сопровождался поражением многих органов и систем. У ВИЧ-инфицированных осужденных регистрировались следующие формы: 1) бронхолегочный аспергиллез;
2) генерализованный (септический) аспергиллез; 3) аспергиллез ЛОР-органов;
4) аспергиллез глаза; 5) аспергиллез кожи; 6) аспергиллез костей; 7) прочие формы аспергиллеза (поражение слизистых оболочек рта, гениталий, мико-токсикозы и пр.). Бронхолегочный аспергиллез проявлялся вначале как аспергиллезный бронхит или трахеобронхит, так как, в начале аспергиллы находятся в поверхностных слоях слизистой оболочки бронхов, затем процесс распространяется глубже, образуются поверхностные и более глубокие изъязвления. Заболевание протекало хронически, больных беспокоили общая слабость, кашель с выделением серого цвета мокроты, иногда с прожилками крови. В мокроте обнаруживались комочки, в которых содержатся аспергиллы. Процесс очень быстро прогрессировал, захватывая легкие, переходя в аспергиллезную пневмонию. Легочная форма микоза была острой и хронической.
При острых формах повышалась температура тела, лихорадка обычно неправильного типа, нередко отмечались повторные ознобы, появляние кашеля с обильной вязкой слизисто-гнойной или кровянистой мокротой. У некоторых больных мокрота содержала зеленовато-серые комочки, в которых при микроскопии обнаруживаются скопления мицелия и спор гриба. Появлялась одышка, боли в груди, ночные поты, нарастала слабость, похудание. При выслушивании отмечались мелкопузырчатые влажные хрипы, иногда шум трения плевры. В крови лейкоцитоз (до 20х10 9 /л), эозинофилия, СОЭ увеличена.
При рентгенологическом исследовании обнаруживалась воспалительная инфильтрация в виде овальных или округлых инфильтратов, склонных к распаду. Вокруг образующихся полостей виден широкий инфильтративный вал. Хронические формы легочного аспергиллеза обычно вторичны и наслаивались на различные поражения легких (бронхоэктазы, каверны, абсцессы). Клиническая картина складывалась из симптомов основного заболевания и поражений, обусловленных аспергиллезной инфекцией. Иногда больные отмечали запах плесени изо рта, в мокроте появлялись зеленоватые комочки, состоящие из скоплений гриба.
Летальность при легочном аспергиллезе колебалась от 20 до 37%. Эта форма характеризовалась гематогенным распространением аспергилл с образованием метастазов в различных органах и тканях. Наблюдались поражения желудочно-кишечного тракта (тошнота, рвота, запах плесени изо рта, жидкий пенистый стул, содержащий большое количество аспергилл), абсцессы головного мозга, специфические увеиты, множественные поражения кожи в виде своеобразных узлов
(15 заключенных). Регистрировались и изменения органов дыхания, с которых обычно и начинался аспергиллезный сепсис. У ВИЧ-инфицированных осужденных признаки аспергиллеза сочетались с проявлениями основного заболевания и оппортунистических инфекций (пневмоцистоз, саркома Капоши, криптоспороидоз, кандидоз, генерализованная герпетическая инфекция и др.). На этом фоне аспергиллезный сепсис, или генерализованный аспергиллез, приводили к летальному исходу (8 случаев на период 2004 - 2006 гг.).
Аспергиллез ЛОР-органов проявлялся в виде наружного и среднего отита, аспергиллеза с поражением слизистой оболочки носа и придаточных полостей, аспергиллеза гортани (12 осужденных).
У 1 ВИЧ-инфицированной заключенной был отмечен случай аспергиллезного поражения кожи.
При распознавании аспергиллеза учитывалась длительность течения болезни, образование характерных инфильтратов с последующим распадом, характер мокроты, лейкоцитоз, эозинофилия. Подтверждением диагноза служило выделение возбудителя (из мокроты, материала, взятого из бронхов, биоптатов пораженных органов). Из крови аспергиллы выделялись очень редко даже при генерализованных формах аспергиллеза. Диагностическое значение имело появление антител к возбудителю, выявляемых при помощи серологических реакций (РСК, ИФА). Следует учитывать, что у ВИЧ-инфицированных уже в стадии предСПИДа реакции гиперчувствительности замедленного типа становятся отрицательными.
По клиническим и рентгенологическим данным аспергиллез необходимо дифференцировать с другими микозами (нокардиоз, гистоплазмоз, кандидоз), а также с туберкулезом легких, абсцессами легких, новообразованиями, хроническим бронхитом.
Лечение легочного и генерализованного аспергиллеза представляло трудную задачу. Назначали препараты йода внутрь в нарастающих дозах. Использовался йодид калия (или натрия): вначале 3% раствор, затем 5 и 10% раствор по 1 столовой ложке 3 - 4 раза в день; 10% настойку йода в молоке от 3 до 30 капель 3 раза в день. Из противомикозных антибиотиков амфотерицин В. Препарат применяли внутривенно в 5% растворе глюкозы (50000 ЕД амфотерицина В в 450 мл раствора глюкозы), вводят капельно в течение 4 - 6 часов. Суточную дозу назначали из расчета 250 ЕД/кг. Препарат вводили 2 - 3 раза в неделю. Длительность курса зависит от клинической формы аспергиллеза и колеблется от 14 до 20 недель.
При легочных формах аспергиллеза были показаны ингаляции растворов йодида натрия, нистатин натриевой соли (10000 ЕД в 1 мл), 0,1% раствор бриллиантового зеленого (5 мл). При наслоении вторичной инфекции (обычно стафилококковой и стрептококковой) применяли оксациллин (по 1 г 4 раза в день) или эритромицин (по 0,25 г 4 раза в день). Антибиотики тетрациклиновой группы и левомицетин не применялись, так как они, по литературным данным, способствуют возникновению аспергиллеза. Назначали витамины и общеукрепляющее лечение. При лечении аспергиллезных поражений кожи и слизистых оболочек использовали местно противовоспалительные и противомикозные препараты.
При легочных формах летальность составляла 20 - 35%. При генерализованной (септической) форме прогноз был неблагоприятный.
Таким образом, лицам с иммунодефицитами для уменьшения частоты экзогенного инфицирования аспергиллезом необходима очистка поступающего в палаты воздуха специальными воздушными фильтрами. Для предупреждения вторичных (легочных) аспергиллезов важно раннее распознавание и лечение основного заболевания.
Читайте также:



