Папиллома около заднего прохода при беременности
Комплексное проктологическое обследование - 1290 р. Скидка 50 %.

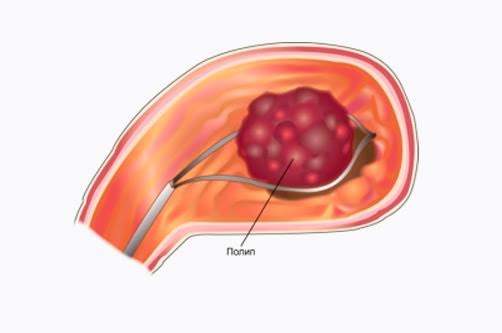
Полипы в анальном отверстии.
Наличие папиллом в заднем проходе очень опасно!
Папилломы прямой кишке образуются на слизистой оболочке прямой кишки и анального отверстия в результате заражения вирусом папилломы человека. Инкубационный период может быть разным и может длиться до полугода. Как правило, папилломы в прямой кишке образуются на фоне ослабленного иммунитета. Папилломы приносят много проблем больному, начиная от неприятных ощущений и заканчивая возможностью трансформации папиллом в рак.
- Единичные, маленького размера.
- Единичные, крупные.
- Множественные, образующие объединенные участки.
Визуально они похожи на бородавку с испещренной поверхностью на тоненькой ножке, но иногда их размеры превосходят 2 см в диаметре. Цвет папиллом может быть разный: светлый или темный.
Заразиться папилломой прямой кишки можно в процессе половой связи с зараженным партнером. Современные методы контрацепции не дают полноценной защиты, кроме того, коварный вирус может передаваться через слизистые и кожные покровы.
- Ощущение влаги в области анального отверстия.
- Жжение, зуд в заднем проходе.
- Боли при дефекации, кровь в кале.
Практически все проктологические заболевания, такие как геморрой, анальные трещины, папилломы, рак, имеют схожие симптомы, поэтому ни в коем случае нельзя заниматься самолечением при появлении неприятных ощущений в области заднего прохода. Нужно обратиться к профессиональному врачу – проктологу в клинику Онли Клиник, пройти проктологическое обследование для точной постановки диагноза и строго соблюдать назначенное доктором лечение.
На приеме у врача - проктолога в Онли Клиник для окончательного утверждения диагноза Вам будут назначены анализы крови и мочи, а также проведены процедуры аноскопия и ректороманоскопия. Эти проктологические исследования позволяют тщательно осмотреть слизистую прямой кишки, благодаря чему можно получить достоверную информацию о состоянии кишечника, и, соответственно, назначить подходящее лечение.
Вылечить папилломы навсегда невозможно. Вирус опасен своими рецидивами, а также папилломы могут перерасти в рак. Поэтому чаще всего врачи – проктологи предлагают больным удаление папиллом..
Лечение, то есть удаление папиллом можно осуществить несколькими способами:
- Лазером.
- Хирургическим скальпелем.
- Радиоволновой терапией.
- Электрическим током.
Кондиломы и папилломы имеют разные формы, но природа их происхождения одинаковая: причиной их появления на теле человека является вирус ВПЧ. Кроме того, симптомы папиллом и кондилом также схожи.
Различия между этими заболеваниями следующие:
Кондиломы имеют висячий вид, выпячиваются вперед, иметь форму сосочков, способ заражения – через половой контакт. Кондиломы нужно обязательно удалять.
Папилломы внешне похожи на бородавки, могут передаваться бытовым путем. Если они не вызывают болезненных ощущений, папилломы можно не удалять.
От вируса, вызывающего образование папиллом в прямой кишке избавиться очень сложно. Легче и проще соблюдать меры предосторожности, чтобы не заразиться этим вирусом:
- Нужно вести здоровый образ жизни и постоянно повышать свой иммунитет, то сеть заниматься спортом, закаливанием, умеренно сочетать работу и отдых, высыпаться, правильно питаться, отказаться от вредных привычек.
- Можно принимать иммуностимулирующих препаратов, согласовав прием медикаментов с лечащим врачом.
- Соблюдать правила личной гигиены.
- Можно сделать прививки от штаммов вируса. Сделать ее можно либо по направлению от специалиста, либо по собственному желанию.
- Избегать случайных половых связей
- Не пользоваться чужими средствами личной гигиены
- Быть осторожным в местах массового скопления людей: бассейнах, банях, саунах, спортзале.
- Регулярно, не реже раза в год, проходить обследование у врача – проктолога в Онли Клиник.
Следите за своим здоровьем! Не запускайте болезнь!

Папилломавирусная инфекция (ПВИ) на сегодняшний день относится к числу наиболее часто встречающихся заболеваний, передаваемых половым путем [1]. Чаще всего данная инфекция обнаруживается у женщин от 18 до 30 лет [2]. 17,6-20,8% - это та доля женского населения данной возрастной категории, которая подвергается заражению ПВИ [3]. К 50 годам вирус папилломы человека (ВПЧ) присутствует у 80% пациенток гинекологического профиля. У большего числа инфицированных данное заболевание имеет бессимптомную форму течения [4; 5], что имеет свои последствия для беременных. Было проведено большое количество исследований, в ходе которых выяснилось, что ПВИ поражает не только саму женщину, но и существует риск вертикальной передачи данной инфекции плоду, что повышает актуальность данной темы [6].
ВПЧ попадает в организм через незначительные дефекты слизистых и кожи. К сожалению, даже студенты медицинских вузов мало применяют методы контрацепции, способные предупредить передачу инфекции половым путем [7]. Заражение может происходить в общественных местах (бани, спортивные залы, бассейны). Но чаще всего инфицирование происходит половым путем. Вирус поражает в основном клетки базального слоя, размножаясь в них, в остальных слоях эпидермиса он только персистирует.
ДНК вируса состоит из нескольких участков: ранних (Е), поздних генов (L) и регуляторной зоны. В своем развитии ПВИ имеет две стадии: репродуктивную и интегративную. В первую стадию ДНК вируса папилломы человека существует отдельно от ДНК клетки, в которую он внедрился. Происходит размножение вирусных частиц. При этом продукт гена E2 угнетает транскрипцию генов E6 и Е7, которые способны переводить клетку в интерфазу. Поэтому в эту стадию наблюдаются доброкачественные процессы в тканях, подвергшихся инфицированию. Во вторую - генетический материал вируса интегрируется с таковым человеческой клетки. При этом происходит потеря гена E2, утрачивается его репрессирующее влияние на E6 и Е7. Последние инактивируют белок p53 и белок ретинобластомы. Вследствие этого нарушается дифференцировка клеток, наблюдается их бесконтрольная пролиферация, что может привести к малигнизации. Поражается в основном зона перехода многослойного плоского неороговевающего эпителия в цилиндрический, так как в ней находятся незрелые делящиеся клетки. Вероятность развития рака шейки матки повышается при сочетании ВПЧ с другими ИППП, в т.ч. c хламидиозом. Если вирус не переходит во вторую стадию, то инфекция может спонтанно регрессировать. Помимо персистенции вируса для развития рака шейки матки необходимо наличие гормонального сбоя в организме женщины в сторону гиперэстрогенемии. При взаимодействии эстрогена со своими рецепторами на клетках, инфицированных ВПЧ, наблюдается изменение метаболизма данного гормона, что сопровождается образованием 16а-гидроксистерона, который прочно связывается с этими же рецепторами. Вследствие этого активируются вирусные гены E6 и Е7, которые ответственны за продукцию онкобелков, что провоцирует онкопатологию [9].
Существует 180 видов ВПЧ, но инициировать раковую опухоль могут только некоторые из них. Исходя из способности вызывать опухолевую трансформацию, вирусы делятся на группы низкой (6, 11, 40, 42-44, 54,61,70, 72, 81), средней (26, 31, 33, 35, 51-53, 58, 66) и высокой (16, 18, 39, 45, 56, 59, 68, 73, 82) степени онкогенного риска. Рак шейки матки занимает 1 место среди онкологических заболеваний пациенток акушеров-гинекологов и 4 место в структуре всей онкологической патологии в мире.
Помимо риска развития рака, ВПЧ вызывает у женщины и косметические дефекты. Если говорить об аногенитальной зоне, то заболевание может протекать с образованием остроконечных кондилом, что также зависит от вида вируса. В 90% случаев этому способствуют 6-й и 11-й типы. Папилломы бывают нескольких видов: типичные, напоминающие по форме цветную капусту и располагающиеся, как правило, в области преддверия влагалища и заднего прохода; гиперкератотические, появляющиеся на коже больших половых губ и имеющие роговые наслоения; папулезные и плоские. Последние чаще всего локализуются на шейке матки и во влагалище, они не возвышаются над поверхностью кожи.
Также ВПЧ негативно влияет на фертильность женщины путем нарушения имплантации зиготы. В настоящее время диагноз бесплодие ставится все чаще. В связи с этим семейные пары, желающие иметь ребенка, прибегают к процедуре экстракорпорального оплодотворения. Spandorfer S.D. [10] провел исследование, целью которого было сравнение успехов ЭКО у 106 пациенток. Женщины были разделены на 2 группы: 17 из них имели в анализах ВПЧ, у остальных пациенток вирус не был обнаружен. Группы не различались по причине обращения к процедуре ЭКО, возрасту, количеству забранных яйцеклеток и подсаженных эмбрионов. В группе неинфицированных ВПЧ женщин беременность наступала чаще в два раза по сравнению с теми, у кого наблюдалось данное заболевание. Таким образом, авторами было выяснено, что вирус ВПЧ оказывает влияние на приживание эмбриона [11].
Вирус папилломы человека обладает высокой контагиозностью, поэтому если в семейной паре он обнаруживается у женщины, то с долей вероятности 65-70% он присутствует и у мужчины. Данный факт также сказывается на репродуктивном потенциале пары, так как ВПЧ у зараженного мужчины локализуется на экваториальной зоне головки сперматозоидов, что вызывает снижение их подвижности.
В случае наступления беременности данный вирус поражает клетки трофобласта, что провоцирует спонтанные выкидыши. А также нарушает развитие нервной трубки плода, что может привести к функциональным и органическим патологиям нервной системы.
Также, по данным разных авторов, есть указания на такие осложнения беременности у ВПЧ-инфицированных женщин, как мало- и многоводие [13].
ПВИ в своем течении имеет 3 формы: манифестная, субклиническая и латентная. При наличии беременности инфекция может переходить из латентной формы в вариант с клиническими проявлениями, что связано с физиологическим снижением иммунитета. Манифестный тип инфекции протекает с появлением кондилом. Во время беременности возможен их быстрый рост, и в некоторых случаях наблюдается их слияние в гигантские кондиломы. В связи с этим возникает ряд осложнений для женщины: затруднения при мочеиспускании и дефекации, болезненность при ходьбе, травматизация разрастаний в родах и, как следствие, кровотечения, трудности при прохождении плода по родовым путям, разрывы стенок влагалища [14]. Для того чтобы избежать всего вышеперечисленного, необходимо проводить лечение экзофитных разрастаний на ранних сроках беременности при помощи физических методов: криодеструкции, лазерного удаления, диатермокоагуляции и др.
Трансмиссия вируса плоду может происходить трансплацентарно, что доказывается наличием ВПЧ в абортивных тканях, интранатально, и постнатально (контактно-бытовым путем от родителей).
Вероятность вертикальной передачи ВПЧ зависит от варианта течения инфекции и колеблется в широком диапазоне от 1 до 85% [15]. При наличии кондилом риск инфицирования плода возрастает в несколько раз, что еще раз подтверждает необходимость их удаления. На возможность трансмиссии вируса влияет количество ВПЧ в генитальном тракте более 3,9 lg на 100 000 эпителиальных клеток, наличие дисбиоза влагалища, уменьшение секреторного Ig A в слизи цервикального канала до 3,26 мкг/мл, присутствие дисплазии шейки матки (SIL), а также увеличение длительности родов до 9 часов и более, интервала от излития околоплодных вод до родоразрешения более 6 часов [16].
С целью уменьшения вероятности передачи инфекции имеется опыт применения рекомбинантного интерферона альфа-2b и 0,1% глицирризированной кислоты, что снизило риск инфицирования новорожденного в 4 раза [17; 18]. Согласно исследованию Рева Н.Л. и соавт., применение (внутривенно струйно в количестве № 5) препарата панавир имеет высокую эффективность лечения папилломавирусной инфекции у беременных. Спустя месяц у 90% из 36 женщин вирус элиминировался из генитального тракта. Исчезновение кондилом наблюдалось у 28% [19]. У женщин, имеющих по результатам цитологического мазка CIN1 и CIN2, после проведенного лечения дисплазия элиминировалась. Также панавир можно применять в виде вагинальных суппозиториев, но при использовании такой лекарственной формы эффективность на 1-3% ниже. У пациенток, применяющих данный препарат, во время беременности не было угрозы выкидыша и преждевременных родов.
Роды у беременных с ПВИ лучше проводить путем кесарева сечения. По данным Кравченко С.С. и соавт., роды через естественные пути увеличивали риск передачи ВПЧ в 5 раз, а оперативные роды при ненарушенных оболочках плода снижали риск заражения в 10 раз.
При заражении от матери у детей чаще всего встречаются вирусы с 1 по 4, с 26 по 29, 49, 57-й типы. Клинически папилломавирусная инфекция чаще проявляется появлением вульгарных, подошвенных и плоских бородавок.
Обычные бородавки встречаются чаще всего на пальцах рук в виде узелков, возвышающихся над кожей, имеют неровную поверхность, безболезненны. Подошвенные – имеют желто-серый цвет, не выступают над поверхностью кожи, четко ограниченны. В центре имеют стержень, при ходьбе вызывают боль у ребенка. Плоские – появляются на коже лица в виде папул, имеющих чечевицеобразную форму с гладкой поверхностью [20].
При вертикальной передаче вируса 6, 8, 11, 16, 18, 30, 31 типов плоду возникает риск развития у новорожденного поражения дыхательных путей папилломавирусной инфекцией. В таком случае развивается респираторный папилломатоз, который может привести к нарушению дыхания и голосообразования. Классифицируется данное заболевание по нескольким критериям. Выделяют одиночные, конгломератные и диффузные формы. По частоте возникновения папиллом различают: редко рецидивирующий – не более одного раза за год, часто – один-три раза, непрерывный. Существуют ограниченная форма (закрывает менее 1/3 голосовой щели), распространенная (более 1/3) и обтурирующая (образования полностью перекрывают просвет). Проявляет себя данное заболевание в большинстве случаев в периоде от 3 до 5 лет. Папилломы располагаются чаще всего в гортани (на голосовых и вестибулярных складках, в гортанных желудочках), немного реже в носоглотке и очень редко в ротовой полости и трахее. Они представляют собой образования на тонкой ножке розового цвета с зернистой поверхностью. Проявляется заболевание ощущением инородного тела, сменой тембра, охриплостью голоса, афонией. Также наблюдается нарушение дыхания, ребенок начинает избегать быстрой ходьбы, бега. Затем затруднение дыхания беспокоит ребенка и в покое, появляется одышка. Если имеются папилломы на длинной ножке, то они могут перекрывать просвет дыхательных путей, что приведет к летальному исходу от асфиксии. Данные типы вирусов достаточно агрессивны, поэтому после проведение оперативного вмешательства по поводу удаления разрастаний возможны рецидивы. Вследствие этого некоторым детям приходится переносить несколько идущих друг за другом операций. Нарушение дыхания и психоэмоциональный стресс, связанный с оперативными вмешательствами, приводит к нарушению физического и психомоторного развития ребенка [21; 22].
Для лечения детей применяются индукторы собственного интерферона, экзогенные интерфероны противопоказаны, так как могут вызывать аллергические реакции. Для удаления бородавок используются все те же методы деструкции.
Лазеротерапия имеет высокую эффективность, излечение наступает после одного сеанса, она безопасна, но не распространена из-за высокой стоимости.
Плазменная коагуляция применяется достаточно часто, эффект наступает быстро, нет вероятности развития кровотечения, метод дешевый, но имеет свои особенности: во время его проведения ДНК вируса папилломы человека выделяется вместе с дымом, который образуется во время проведения процедуры. Поэтому необходимо обеспечивать условия для его аспирации.
В России проводится вакцинопрофилактика, которая помогает снизить количество зараженных женщин, а, следовательно, в будущем и детей. Для предупреждения инфицирования ВПЧ в нашей стране существуют два типа вакцин: бивалентная (против онкогенных типов – 16, 18) и квадривалентная (дополнительно защищает от заражения 6-м и 11-м типом). Вакцинация проводится для подростков, не имевших половых контактов, с 11 лет. А также для девушек до 26 лет, уже имеющих один или два из перечисленных типов, для предупреждения инфицирования другими [23; 24]. Противовирусный иммунитет после применения данных вакцин сохраняется на протяжении 5 лет, при этом напряженность иммунитета выше, чем у женщин после естественного перенесения данной инфекции. Чаще используется Гардасил (квадривалентная вакцина). Она вводится в область дельтовидной мышцы по схеме: 0 месяц – через 2 месяца – через 6 месяцев. При этом вакцинация только уменьшает риск развития РШМ, но не нивелирует его полностью. Поэтому эти женщины, так же как и невакцинированные, нуждаются в постоянном проведении скрининговых методов и профилактических осмотров. Также вакцина способствует выработке антител только к высокоонкогенным вирусам, но не обладает тем же эффектом по отношению к другим типам [25].
Проводилось исследование Garolla A. et al., в ходе которого авторы оценивали влияние на репродуктивный исход вакцинации против ВПЧ мужчин в бесплодных парах. В исследовании участвовали 151 семейная пара, в которых у мужчин в сперме был обнаружен ВПЧ. 79-и мужчинам была проведена вакцинация, а 72 человека составляли контрольную группу. У пациентов производили анализ спермы через 6 и 12 месяцев после прививания. Было выяснено, что в группе мужчин, которые получили вакцину, повысилась подвижность сперматозоидов, вследствие чего наступило 30 беременностей. В контрольной группе число беременностей было ниже – 11 [26].
Таким образом, персистенция папилломавирусной инфекции у женщин репродуктивного возраста сказывается на способности к зачатию, вынашиванию беременности и рождению здорового ребенка. Также в сочетании с гиперэстрогенемией может инициировать развитие рака шейки матки. Существует значительный риск заражения ВПЧ плода, что приводит к появлению различного вида бородавок и развитию тяжелого заболевания – респираторного папилломатоза, который, в свою очередь, сказывается на росте и развитии ребенка. Проведение вакцинопрофилактики, прегравидарной подготовки женщины, обследование на наличие ВПЧ, лечение данного заболевания, правильное ведение беременности и родов помогают в несколько раз снизить распространение папилломавирусной инфекции.
Анальные кондиломы (или остроконечные кондиломы) – это разрастания в виде бородавок на коже вокруг заднего прохода (ануса) или внутри анального канала. Появляясь, как небольшие бородавки размером со спичечную головку, они могут становиться достаточно объемными, напоминающими по внешнему виду цветную капусту.
Какова причина появления анальных кондилом?
Как диагностируются анальные кондиломы?
Основной признак заболевания — наличие патологических разрастаний в области заднего прохода, возможно наличие подобных образований на коже промежности и/или половых органов. Обычно кондиломы безболезненны, но пациенты могут жаловаться на зуд, выделения из анального канала, жжение в области заднего прохода. По мере роста кондиломы вызывают значительный дискомфорт, травмируются, мокнут и кровоточат, пачкают белье, затрудняют проведение гигиенических процедур,возможно присоединение инфекции.
Для оценки степени поражения области заднего прохода и анального канала врач, как правило, применяет простуюаноскопию (осмотр анального канала) и аноскопию высокого разрешения (оценка состояния слизистой оболочки анального канала под микроскопом для выявления внутриэпителиальных изменений под воздействием ВПЧ)
Какие методы лечения существуют?
Лечение остроконечных кондилом проводится дерматологом при участии иммунолога и, при необходимости хирургического лечения — хирурга-колопроктолога. Если кондиломы небольшие и расположены только на коже вокруг заднего прохода (перианальные кондиломы), может быть проведено медикаментозное лечение — местное применение лекарственных препаратов в течение нескольких недель. Лечение проводится с большой осторожностью, чтобы не повредить здоровую кожу.Могут быть назначены иммуномодуляторы (средства, повышающие сопротивляемость организма вирусной инфекции). Хирургическое удаление перианальных кондилом показано при отсутствии эффекта от медикаментозного лечения и при больших размерах образований.
При наличии кондилом любого размера непосредственно в заднем проходе (интраанальные кондиломы) требуется их хирургическое удаление. Существуют разные способы иссечения кондилом — радиоволновой метод, иссечение лазером или коагулятором.Операция выполняется под местной анестезией. После операции требуется лечение послеоперационных ранок, которое пациент, как правило, проводит самостоятельно в домашних условиях препаратами, рекомендованными врачом. Повязку накладывают только на те зоны, которые подвергаются раздражению бельем. Контрольный осмотр проводится через 7 дней после операции, через 1 месяц рекомендуется прийти на повторный осмотр.
Любые виды хирургического лечения больших образований с плотным основанием выполняются только после консультации онколога Клиники онкологии и гематологии ЕМС. Если образования имеют размер более 1 см в диаметре, перед операцией врач берет кусочек кондиломы для гистологического исследования (биопсия).
Профилактика рецидивов анальных кондилом
Удаление кондилом решает в основном косметическую задачу, оно не избавляет от инфекции ВПЧ и не предупреждает дальнейшей передачи вируса.Рецидивирование (повторное развитие) кондилом происходит из-за того, что вирус папилломы человека, попав однажды в организм человека, постоянно присутствует в нем, иногда не вызывая клинических проявлений.Рецидив кондилом возникает при ослаблении общего и местного иммунитета, при травмировании кожи и слизистых оболочек при половых контактах. Поэтому колопроктологи ЕМС рекомендуют пациентам после удаления остроконечных кондилом регулярно наблюдаться у лечащего врача и своевременно удалять вновь образующиеся кондиломы.
Если пациент — женщина, после удаления анальных кондилом рекомендуется наблюдение у гинеколога и скрининг папилломавирусной инфекции: регулярный анализ мазков из ш/м на цитологию и кольпоскопия.
Если пациент — мужчина, рекомендуется консультация уролога и последующийконтроль папилломавирусной инфекции путем взятия мазков из уретры.

Что такое анальные кондиломы?
Анальные кондиломы (также называемые остроконечные кондиломы) могут поражать область вокруг и внутри ануса (заднего прохода), а также кожу в области гениталий. Вначале появляются маленькие пятна или наросты величиной с булавочную головку, которые могут увеличиться до размера горошины и более. Как правило, они не вызывают появление боли или дискомфорта. Поэтому пациенты могут даже не знать, что у них есть перианальные кондиломы. Некоторые пациенты могут иметь такие симптомы, как зуд, кровоточивость, выделение слизи, ощущение инородного тела в области анального канала.
Считается, что появление остроконечных кондилом связано с вирусом папилломы человека. Эти образования характеризуются быстрым ростом, и, если их не удалять, могут увеличиваться до больших размеров и занимать большую область.
В чем причина образования остроконечных кондилом?
Считается, что причиной образования остроконечных кондилом является вирус папилломы человека (ВПЧ), который может передаваться от человека к человеку при непосредственном контакте, в том числе половым путем. Остроконечные кондиломы могут образовываться у людей, никогда не имевших анальный половой акт.
Всегда ли надо удалять эти образования?
Да. Если их не удалить, их количество и размер может значительно увеличиться. Если не лечить анальные кондиломы, то вероятность развития раковых заболеваний в пораженной области также может возрасти.
Какие существуют способы лечения остроконечных кондилом?
Если папилломы очень маленькие и находятся только на коже вокруг ануса, их можно лечить с помощью местного воздействия. Удалять остроконечные кондиломы можно хирургическим способом, а также с помощью замораживания жидким азотом. Хирургическая операция по удалению перианальных кондилом проводится с использованием либо местных анестетиков – например, новокаин, либо под общей или спинальной анестезией в зависимости от количества и расположения этих образований. Папилломы, расположенные в анальном канале, обычно требуют хирургического лечения.
В течение какого времени после операции я не смогу работать?
Большинство людей отмечают умеренный дискомфорт в течение нескольких дней после лечения, однако прием обезболивающих средств поможет с ними справиться. Некоторые люди возвращаются на работу на следующий день, в то время как другим приходится оставаться на больничном в течение нескольких дней после операции. Это зависит от степени распространения кондилом и индивидуальной чувствительности пациента к боли.
Достаточно ли одной операции для полного излечения?
Вирус, вызывающий кондиломы, может существовать в тканях, которые выглядят нормальными, и никак себя не проявлять в течение длительного времени, даже нескольких месяцев. И после этого вызвать возникновение рецидива кондилом (повтора заболевания). Вероятность образования рецидива кондилом достаточно велика. По мере появления новых образований их необходимо лечить у врача-колопроктолога. Иногда новые папилломы могут развиться так быстро, что уже при втором или третьем визите после первой операции может быть рекомендовано повторное хирургическое лечение.
Как долго обычно длится лечение?
После удаления последней кондиломы необходимо регулярно посещать колопроктолога, примерно раз в несколько месяцев, чтобы убедиться, что не появились новые образования.
Что можно сделать, чтобы избежать появления новых кондилом?
В некоторых случаях папилломы могут повторно появляться несколько раз после их полного удаления, так как вирус, вызывающий их образование, может длительное время находиться в состоянии покоя в нормальных тканях организма. Необходимо обсудить со врачом, с какой регулярностью необходимо делать профилактические осмотры. Также не следует иметь сексуальные контакты с лицами, имеющими анальные или генитальные папилломы. Учитывая, что многие люди могут не знать, что они страдают этим заболеванием, уменьшить потенциальный риск заражения вирусом папилломы человека помогут половое воздержание, использование презервативов и ограничение сексуальных партнеров до одного человека. Даже если у Вас нет никаких симптомов этого заболевания, только специальное обследование поможет точно установить это.
Остроконечные кондиломы в заднем проходе представляют собой сосочковые образования серо-розового цвета. Перианальные кондиломы встречаются также в виде отдельных островков, между которыми видна непораженная кожа, иногда они бывают в виде сосочков, сливающихся и образующих целые конгломераты, которые могут закрывать заднепроходное отверстие.
Диагностируют гигантские кондиломы до 20 см и более в диаметре. По виду все они напоминают цветную капусту.


Чаще всего встречаются так называемые простые остроконечные кондиломы, гигантские кондиломы называют также опухолями Бушке—Левенштейна по именам авторов, впервые описавших в 1925 г. гигантскую остроконечную кондилому полового члена.
В настоящее время установлено, что простые и гигантские кондиломы вызываются вирусом папилломы человека (ВПЧ) типа 6 и 11.
Симптомы, клиническое течение
Больные с перианальными кондиломами жалуются на наличие разрастаний вокруг заднего прохода, чувство инородного тела в области промежности, жжение, зуд, ощущение мокнутия в области заднего прохода, при наличии больших кондилом часто беспокоят боль и выделения крови вследствие травматизации одеждой и при дефекации. Наибольшее беспокойство доставляют большие кондиломы в заднем проходе, которые секретируют зловонную жидкость, в самих разрастаниях могут быть ходы по типу свищевых, местный воспалительный процесс приводит к интоксикации и отражается на общем самочувствии. Причем темп роста кондилом может быть очень высоким.
Остроконечные папилломы в заднем проходе склонны к рецидивированию как после консервативного лечения различными препаратами, так и после хирургического их удаления.
Диагноз можно поставить после наружного осмотра промежности. Следует обратить также внимание на половые органы, поскольку там тоже могут локализоваться остроконечные кондиломы.
Обязательно проводится пальцевое исследование анального канала и прямой кишки, иногда даже при небольших кондиломатозных разрастаниях на перианальной коже кондиломы обнаруживаются в анальном канале в виде мелких плотноватых узелков. При гигантских кондиломах поражение анального канала встречается чаще.
Ректороманоскопия является обязательным исследованием у таких больных, при этом довольно часто наблюдается гиперемия слизистой оболочки прямой кишки, иногда зернистость ее. Выше аноректальной линии, т. е. в самой прямой кишке, остроконечных кондилом не бывает.
Какой бы способ лечения кондилом у конкретного больного ни предполагался, обследование на ВИЧ-инфицированность и сифилис обязательно.
Дифференциальная диагностика. Остроконечные папилломы в заднем проходе чаще всего приходится дифференцировать от сифилитических кондилом. Последние визуально более плоские, белесоватые, в виде отдельных бляшек, поверхность их влажная. Окончательный диагноз ставится после проведения серологических реакций и осмотра венеролога.
При проведении дифференциального диагноза со злокачественными опухолями этой области решающую роль играют результаты морфологического исследования.
Консервативное лечение остроконечных перианальных кондилом обычно применяется при небольших кондиломах, когда между отдельными кучками разрастаний есть промежуток здоровой кожи. Используется раствор кондилина: с помощью специальной палочки (она прилагается к флакону с препаратом) прижигающий раствор наносится на кондиломы, при этом нужно опасаться попадания раствора на здоровую кожу. Существуют противовирусные препараты в виде мазей — подофилин, бонафтон. Местное лечение рекомендуется сочетать с приемом иммуностимуляторов.
Довольно часто после курса консервативной терапии проводится электрокоагуляция или лазерная деструкция отдельных более крупных кондилом, а также иссечение их.
Хирургическое лечение предпринимается чаще всего при наличии крупных узлов и поражении анального канала. Иссечение производится скальпелем, или электроножом, или лазером. Иногда при наличии больших кондилом оперативное удаление производится не за один раз, поскольку образующиеся обширные раны могут привести к деформации в области заднепроходного отверстия.
Прогноз. Рецидивирование кондилом отмечается одинаково часто при всех способах удаления. Рецидив обусловлен тем, что болезнь вызвана вирусом, и если организм не справляется с инфекцией, то только местное воздействие на кондиломы (прижигание, удаление) не даст стойкого выздоровления. Лечение должно быть комплексным: противовирусные препараты, иммуностимуляторы, удаление кондилом. При озлокачествлении прогноз неблагоприятный.
Читайте также:


