Образование папиллома сосудистого сплетения в правом желудочке мозга
Опухоль нейроэпителиальной ткани / Опухоли сосудистого сплетения / МКБ/О 9390/0 (G I) / Хориоидпапиллома
Синоним: Папиллома сосудистого сплетения
Папиллома сосудистого сплетения (хориоидпапиллома) - внутрижелудочковая опухоль, возникающая из сосудистого сплетения (рис.656), сопровождающаяся внутренней гидроцефалией (рис.657) на фоне гиперпродукции ликвора, поражающая, преимущественно детей.

- 1% всех опухолей головного мозга,
- 2-6% от всех опухолей ЦНС детского возраста,
- 0,5% опухолей головного мозга взрослых,
- в 12,5-42% случаев опухоль врожденная.
Пик встречаемости 1-2 года.
Третья по частоте опухоль ЦНС у детей до 2х лет после астроцитом и медуллобластом.
Примерно 85% всех папиллом сосудистого сплетения встречаются у детей в возрасте до 5 лет [137, 153].
Хориоидпапиллома или папиллома сосудистого сплетения (ХП) обычно выглядит как цветная капуста. Внешний вид очень напоминает сосудистые сплетения [153]. На МРТ ХП - это гладкая или дольчатая внутрижелудочковая масса, иногда очень похожая на нормальную структуру сосудистого сплетения, →↓ Т1 и →↑ Т2 по отношению к серому веществу [37,194, 121,185].
Их размер может быть огромен (до 7 см в диаметре) [204].
Кальцификация и/или кровоизлияние могут локально изменить сигнал опухоли [14, 37, 121]. Петрификаты в опухоли встречаются в 1/4 случаев [153].
Вовлечённый желудочек локально расширен, а смежная нервная ткань всегда интактна [14]. Вазогенный отек в прилегающей нервной ткани встречается в 1/3 случаев [85].
При супратенториальном расположении кровоснабжение узла обеспечивается передней, задней, и заднемедиальной оболочечной артерией [59], которые постоянно гипертрофированны, извилисты, и вытянуты [179].

Внутрижелудочковая масса (стрелка на рис.660,661), сопровождающаяся гиперпродуктивной гидроцефалией (головки стрелок рис.660,661) в центральном отделе левого бокового желудочка. ХП в IV желудочке (рис.662). Питающий сосуд опухоли (головка стрелки на рис.662).
ХП может быть расположены в любом месте желудочковой системы, где имеется сосудистое сплетение [9, 37]; однако, у детей они, как правило, располагаются супратенториально в боковых желудочках (в 80% случаев) [9,37,59,155,194].
У детей опухоль редко расположена в III желудочке (4% в детском возрасте) [197, 199, 201], а IV желудочек (16% в детском возрасте) [9,37] и цистерны мостомозжечковых углов - типичные места у взрослых [14,37,152,179].
У взрослых типичное место - IV желудочек (70%).

Хориоидпапиллома в IV желудочке (стрелки на рис.663-665), сопровождающаяся не резко выраженной гидроцефалией (головки стрелок рис.665).
Опухолевые клетки имеют особенность производства СМЖ, что характерно для нормального сосудистого сплетения, однако производства СМЖ при ХП в 4-5 раз превышает нормальные значения [123,179].
Большой размер опухоли также может загораживать пути СМЖ [37], вызывая ущемление височного рога [59,179] или окклюзию отверстий Монро [9, 179].
Смешанная плотность или гетерогенное усиление характерно для анапластической дегенерации [37, 121], что может сопровождаться инфильтрацией и перифокальным отеком субэпендимарного и перивентрикулярного белого вещества [14].
Тем не менее, отек перивентрикулярных зон встречается в 1/3 случаев при доброкачественных ХП [85]. Карциномы сосудистого сплетения злокачественные (IV класс) новообразования, как правило, возникают de novo, хотя они могут быть следствием злокачественного перерождения ХП (из анапластических папиллом) [36,37].
Интенсивное и однородное контрастное усиление - в силу богатого кровоснабжения (рис.666-668) [14].

Отчётливо визуализируется питающая артерия (головки стрелок на рис.666-668).
Хориоидпапиллома имеет однородный внешний вид и полностью расположена в пределах желудочка, соседние нервные ткани сохраняются.
Карциномы имеют неоднородный внешний вид и агрессивное поведение, окружающие ткани инфильтрируются, имеют перифокальный отек и масс-эффект. Доброкачественные формы также могут метастазировать с током ликвора, однако, крайне редко, создавая сложности в дифференциальной диагностике с анапластическими формами [9,37].
Медуллобластома чаще возникает из червя мозжечка, растёт в просвет IV желудочка, может вовлекать дно ромбовидной ямки, имеет неоднородное строение и, часто, распространяется с током ликвора.
Интравентрикулярные менингиомы встречаются чаще у взрослых и поражают боковые желудочки, а папиллома сосудистого сплетения в - детском возрасте.

Атипичная хориоидпапиллома в правом боковом желудочке (звёздочка на рис.669), сопровождающаяся перифокальным отёком (чёрные стрелки на рис.669), что может характеризоваться как инвазия в стенку желудочка и резко выраженной гидроцефалией (белые головки стрелок.669). Медуллобластома в виде неоднородной кистозно-солидной массы в IV желудочке (звёздочка на рис.670) с признаками обструктивной гидроцефалии в виде расширения боковых и III желудочка (головки стрелок на рис.670). Интравентрикулярная менингиома в полости левого бокового желудочка (стрелка на рис.671).
Астроцитома исходит из стволовых структур или мозжечка, представляет собой экзофитно растущее образование. Накопление контраста при ХП интенсивнее, чем у астроцитомы.
Эпендимома имеет особенность распространяться через отверстия в IV желудочке в субарахноидальное пространство и гетерогенно накапливает контрастный агент.
Метастазы характерны для взрослых, сопровождаются перифокальным отёком, чаще располагаются интрапаренхиматозно.
Коллоидная киста располагается в боковом желудочке в области отверстия Монро, имеет коллоидное содержимое, ровную поверхность, может увеличиваться при динамическом наблюдении, провоцируя развитие гидроцефалии.
Атипичная хориоидпапиллома и хориокарцинома отличаются от доброкачественной формы неоднородной структурой, быстрыми темпами роста, наличием кровоизлияний, зон некроза и наличием кист, а так же имеют признаки инвазии в паравентрикулярное белое вещество.

Астроцитома ромбовидной ямки с экспансивным ростом в просвет IV желудочка (стрелка на рис.672) и гидроцефально расширенной желудочковой системой (звёздочки на рис.672). Эпендимома, растущая из зоны “писчего пера” по задней поверхности продолговатого и спинного мозга (головки стрелок на рис.672). Метастаз в прозрачной перегородке (стрелка на рис.673). Коллоидная киста в области отверстий Монро (стрелка на рис.674) с признаками окклюзионной гидроцефалии, за счёт трансэпендимарного ликворного пропитывания в виде лейкоараиоза, в паравентрикулярных зонах белого вещества (головки стрелок на рис.674).
У маленьких детей имеется макрокрания с асимметричной формой черепа [37]; задержка психического развития, лихорадка, рвота, вялость, раздражительность, сниженная чувствительность, судороги, расширенные черепные швы, и отёк диска зрительного нерва [37, 121, 155]. Биохимия ликвора обычно в норме [37].
Целью лечения должно быть тотальное удаление, что оказывается эффективным в подавляющем большинстве случаев. Гидроцефалия, как правило, отступает после хирургического иссечения опухолевой массы [14,28,179].
Лептоменингиальное метастазирование крайне редко и встречается в анапластических формах [153].
Следующие опухоли головного мозга могут располагаться внутри желудочков: эпендимома, субэпендимома, папиллома сосудистого сплетения, центральная нейроцитома, менингиома, гигантоклеточная опухоль.
Большинство перечисленных опухолей локализуются в боковых желудочках. Оптимальным методом диагностики внутрижелудочковых опухолей является МРТ головного мозга.
Эпендимома составляет 2-9% от внутричерепных опухолей и 6% от глиом. Из эпендимальных опухолей у взрослых встречается субэпендимома. Она составляет около 8% от эпендимальных опухолей и располагается у стенки желудочка. Пики частоты собственно эпендимомы приходится на возраст 5 лет и 34 года. Опухоль происходит из эпендимоцитов.Обычно это доброкачественные формы. В 60-70% случаев опухоль локализуется инфратенториально в области IV желудочка и в 5-8% в полушариях мозжечка. Гораздо реже обнаруживается супратенториальная локализация эпендимомы: в полушариях вблизи желудочков (на коронарных МРТ срезах по виду напоминает “цветную капусту”), в области III желудочка. Доброкачественные эпендимомы имеют экспансивный тип роста. Внутренняя структура неоднородная в связи с кистами (43-83% случаев) и кальцификацией (50% случаев). Контрастное усиление наблюдается в трети случаев. Анапластическая эпендимома (градация III) метастазирует по ликворным путям.
Менингиома – самая частая из неглиальных опухолей головного мозга, относится к оболочечным опухолям. В области сосудистых сплетений желудочков они встречаются исключительно редко, может быть проявлением нейрофиброматоза 2 типа. Внутрижелудочковые менингиомы у детей встречаются в 20%, в то время как у взрослых в 10 раз реже. Менингиомы имеют типичные черты при МРТ, обычно однородные, с четким контуром, хорошо контрастируются.
К доброкачественным образованиям боковых желудочков относятся эпендимальные кисты. Они представляют собой отшнуровку выстилки желудочка. При МРТ они ликворного сигнала, ожнородные, с четким контуром и не контрастируются.
Опухоли сосудистого сплетения желудочков в целом составляют примерно 3% опухолей мозга у детей. На первом году жизни их частота достигает 20%. Обычно они локализуются в боковых желудочках (80%) и редко в IV и III желудочках, а также мосто-мозжечковом углу. У взрослых, напротив, они встречаются обычно в IV желудочке. Описаны двухсторонние опухоли.
Папилломы относятся к доброкачественным опухолям. Их частота 0,4-0,6% от всех опухолей мозга во всех возрастных группах и 1,5-6% опухолей мозга у детей. В первые 2 мес. жизни наблюдается 40% папиллом. Клинически опухоль проявляется в виде отставания в развитии, эпилепсии и проявлений масс-эффекта (гидроцефалия, выпадение полей зрения и т.д.). При МРТ внутри желудочка выявляется образование низкой интенсивности сигнала на Т2-взвешенных изображениях и изо- или гипоинтенсивное на Т1-взвешенных. Со стороны опухоли боковой желудочек резко расширен, вокруг него отмечается сигнал высокой интенситвности, что связано с трансэпендимальной резорбцией жидкости. Образование выбухает из желудочка, инфильтрируя его края, переходит на паравентрикулярное белое вещество. Отёк вокруг опухоли выражен. Внутренняя структура опухоли может быть неоднородной за счёт кальцификации (примерно треть случаев). Контрастное усиление хорошее.
Карциномы, составляющие около 20% опухолей сосудистого сплетения, диссеминирует по желудочковой системе и субарахноидальным пространствам, прорастают ткань мозга и кость. На Т2-взвешенных томограммах они ярче папиллом и выражено неоднородны. При МРТ выявляется гипоинтенсивное или изоинтенсивное образование внутри желудочка на Т1-взвешенных томограммах. На Т2-взвешенных томограммах опухоль низкой интенсивности сигнала. Со стороны опухоли определяется выраженная гидроцефалия и высокий сигнал вокруг самих желудочков в связи с трансэпендимальной резорбцией жидкости. Образование выбухает из желудочка, инфильтрируя его края с переходом на перивентрикулярное белое вещество. Отек вокруг опухоли выраженный. Внутренняя структура часто неоднородная за счет кальцификации (примерно четверть случаев). Контрастное усиление хорошее. Карциномы ярче на Т2-взвешенных томограммах и выраженно неоднородны.
Центральная нейроцитома составляет 0,25-0,5% от опухолей мозга и относится к нейрогально-глиальным опухолям. Имеет градацию II. Прогноз благоприятный.
В 3 желудочке типично располагается и гигантоклеточная опухоль. Гигантоклеточная астроцитома служит одним из характерных проявлений туберозного склероза, заболевания из группы факоматозов. Кроме того, это типичное место коллоидной кисты 3 желудочка, относящейся к аномалиям развития, и требующей дифференциальной диагностики с внутрижелудочковыми опухолями. В отличие от коллоидной кисты она неоднородной структуры при МРТ и КТ за счет кальцинатов.
В 4 желудочке у взрослых изредка встречаются папилломы сосудистого сплетения. Там же могут быть расположены эпидермоидные и дермоидные кисты. Метастазы и гемангиобластомы локализуются изначально в стволе мозга или полушариях мозжечка, но могут распространяться на 4 желудочек. Опухоли 4 желудочка оптимально обследуются методом МРТ, так как он, в отличие от КТ, не дает артефактов. Все опухоли хорошо контрастируются. У детей опухоли 4 желудочка встречаются гораздо чаще, чем у взрослых. Это астроцитомы (чаще пилоцитарная), медуллобластомы и эпендимомы. Детские стволовые опухоли также могут расти в сторону 4 желудочка.
Медуллобластома относится к примитивным нейроэктодермальным опухолям. Она составляет 15-20% от всех опухолей мозга у детей и свыше трети опухолей задней черепной ямки в этой возрастной группе. Примерно в 75% случаев медуллобластома обнаруживается у детей первых 10 лет жизни. Соотношение полов М:Ж как 2-4:1. Опухоль злокачественная, быстро растет по средней линии вдоль червя мозжечка обтурируя IV желудочек и вызывая окклюзионную гидроцефалию. Спускаясь вниз, опухоль может проходить через большое затылочное отверстие в большую цистерну. Медуллобластома метастазирует по ликворным путям и в 5% случаев гематогенно в лимфоузлы, кости и печень. Клинические проявления состоят из тошноты, рвоты, диплопии, атаксии. При МРТ обычно выявляется однородное образование по средней линии в нижних отделах мозжечка, гипоинтенсивное на Т1-взвешенных томограммах. На Т2-взвешенных МРТ она, как правило, гиперинтенсивна, хотя встречаются исключения. Внутренняя структура опухоли обычно однородная, Кальцификаты, зоны некроза и кисты наблюдаются в 10-15% случаев. Контрастирование хорошее, однородное. Гидроцефалия имеется почти у всех больных. Часто встречаются лептоменингеальные метастазы.
Астроцитома мозжечка обычно доброкачественная (градация I) пилоцитарного подтипа. Пик частоты приходится на возраст 5-9 лет. Диффузный фибриллярный подтип встречается заметно реже, обычно у подростков. Он отличается инфильтративным ростом и неблагоприятным прогнозом. Первичным источником астроцитомы является червь мозжечка. Опухоль располагается по средней линии, но может и прорастать в полушарие мозжечка. Лишь 10% опухолей чисто солидные, остальные имеют кистозный некротический центр или почти целиком состоят из кисты с опухолевой тканью внутри ее стенки. Клинические проявления состоят в слабости, атаксии и треморе.
При МРТ опухоль гипоинтенсивна на Т1-взвешенных МРТ и гиперинтенсивна на Т2-взвешенных МРТ. Отличить кистозный компонент от солидного бывает очень затруднительно, так как киста содержит много белка. Помогает контрастирование, при котором солидная часть усиливается. Узел может быть округлым или плоским. Стенки кисты не контрастируются. В отличие от кисты стенки некротической полости контрастируются. Часто наблюдается окклюзионная гидроцефалия.
Эпендимома составляет 9-16% от опухолей ЦНС у детей, причем 60-70% из них локализуется инфратенториально. У детей эпендимома чаще возникает до 5 лет. Редко встречается эмбриональный вариант – эпендимобластома, очень злокачественная опухоль. Степень дифференцировки эпендимом может быть различной, чаще наблюдается доброкачественный подтип. Располагаясь изначально внутри IV желудочка, она имеет тенденцию к вростанию в ствол, переходу на спинной мозг или, реже, к прорастанию через отверстия Люшка в мостомозжечковый угол. Клинические проявления состоят из тошноты, рвоты, атаксии, диплопии, и выпадения функции черепных нервов.
При МРТ эпендимома почти неотличима от медуллобластомы или астроцитомы. Обычно она негомогенна за счет микрокровоизлияний, кальцификации, мелких кист и сосудов. КТ помогает подтвердить наличие кальцинатов (свыше 40% случаев), которые заметно реже встречаются при медуллобластоме. Кистозный компонент встречается в 20% случаев. В ряде случаев помогает симптом “растаявшего воска”: опухоль как бы стекает вдоль краев IV желудочка, охватывая ствол и не вызывая заметного масс-эффекта. В 90% случаев опухоль хорошо контрастируется.
При МРТ в СПб дифференциальную диагностику опухолей задней черепной ямки у детей мы проводим с сосудистой мальформацией, абсцессом, эпидермоидом и дермоидом. Эти опухоли и другие образования лучше видны в высоких полях, несколько хуже в низкопольных открытых МРТ. Обследование детей МРТ СПб дает возможность в специализированных детских учреждениях, что предпочтительнее.
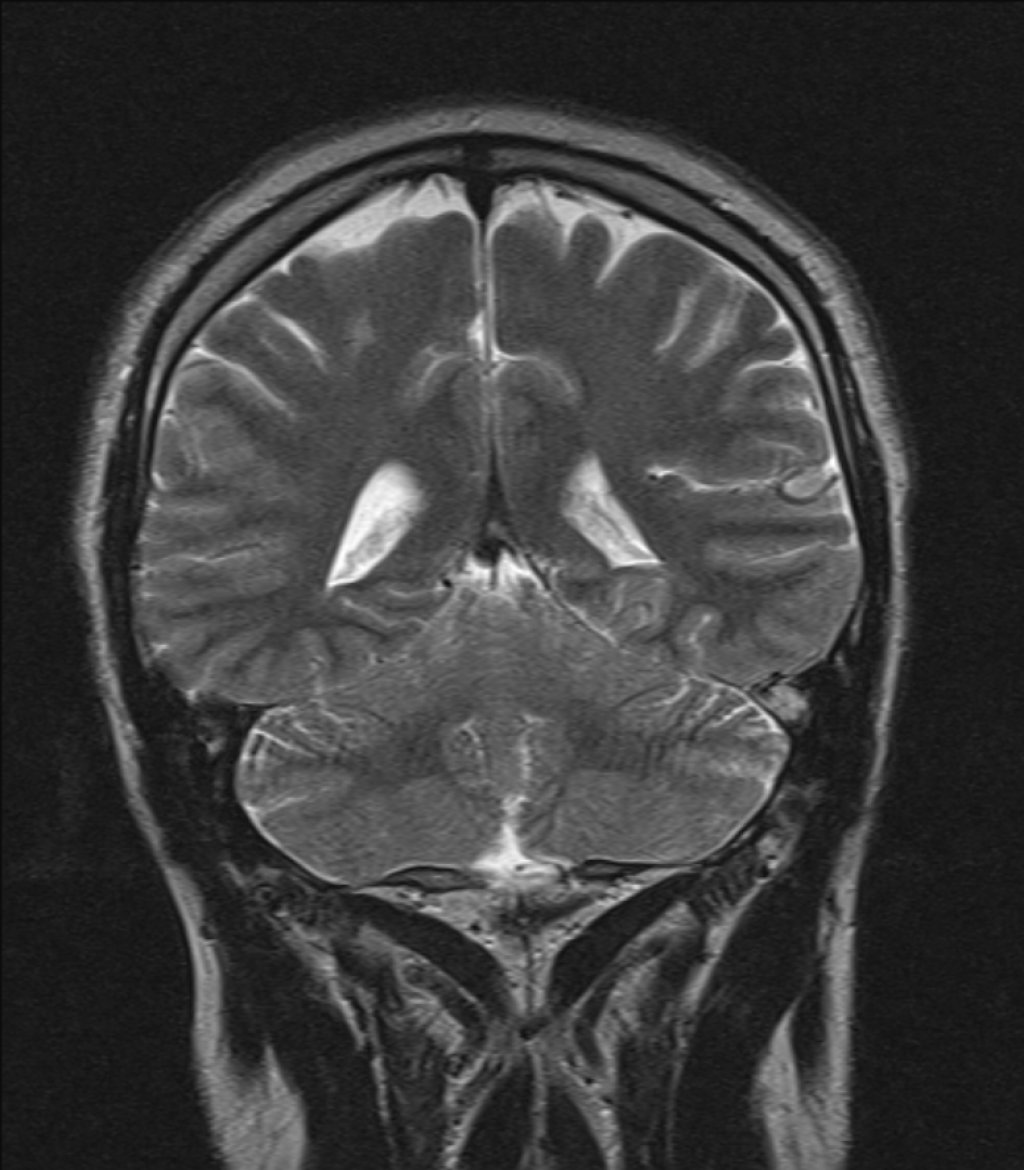
Эпендимома - опухоль головного мозга входящая в широкую группу глиальных опухолей, чаще возникающих из оболочки выстилающей желудочки головного мозга или центральный канал спинного мозга. Эпендимомы встречаются в
5% случаев нейроэпителиальных опухолей,
10% опухолей головного мозга у детей и до 33% опухолей головного мозга у детей младше 3х лет.
Эпендимомы могут возникнуть в любом месте, но чаще локализуются [11]:
- задняя черепная ямка: 60%
- супратенториальная эпендимома: 30%
- спинной мозг: 10%
Данная публикация посвящена эпендимомам головного мозга, эпендимомы спинного мозга будут рассматриваться отдельно (статья нуждается в переводе).
Гендерная предрасположенность отсутствует [3].
Клиническая картина может варьировать в зависимости от локализации. Начальными симптомами и признаками, как и при других опухолях IV желудочка, чаще всего являются проявления связанные с повышением внутричерепного давления. Другие симптомы включают атаксию [7], судороги или фокальный неврологический дефицит [2,5].
нейрофиброматоз 2 типа
Эпендимомы являются опухолями II степени по ВОЗ, причем более гистологически агрессивные опухоли относят к IIIй степени (анапластическая эпендимома), однако достоверность гистологических признаков и прогностическое значение противоречивы, и в последнее время в подразделении эпендимом используют молекулярные маркеры [11].
- WHO grade I
- субэпендимома
- миксопапиллярная. эпендимома
- WHO grade II
- эпендимома - 9391/3
- папиллярная эпендиомома
- светлоклеточная эпендиома
- удлиннённоклеточные эпендиома
- RELA fusion-positive
- эпендимома - 9391/3
- WHO grade III
- анапластическая эпендимома
Большинство эпендимом головного мозга (60%) локализуются в задней черепной ямке (инфратенториально), возникая в области дна 4го желудочка, особенно у детей 7. В остальных случаях (40%) локализуясь супратенториально составляют вплоть до половины интрапаренхиматозных случаев [7].
Эпендимомы задней черепной ямки обладая пластичностью распространяются через отверстия Лушка и Мажанди. Данный признак может быть визуализировать при КТ и МРТ.
Эпендимома обычно представлена гетерогенным образованием с зонами некроза, кальцинатами, кистозной трансформацией и зачастую кровоизлияниями.
Интрапаренхиматозные поражения (как правило супратенториальные) обычно имеют более крупные размеры и вариабельность в проявлениях [7].
- грубые кальцификаты (50%)
- кистозные зоны (50%)
- солидный компонент изо- и гиподенсивной плотности
- гетерогенное контрастное усиление
- кровоизлияния вариабельные
- T1
- солидный компонент эпендимомы обычно имеет изо- или гипоинтенсивный сигнал по отношению к белому веществу [7]
- T2
- гиперинтенсивный сигнал по отношению к белому веществу
- является более надежной последовательностью в дифференциально диагностике опухолевого поражения, чем бесконтрастные Т1 ВИ (но менее надежные чем Т1 с парамагнетиками)
- T2* (e.g. SWI)
- фокусы цветения за счет кровоизлияния или кальцификатов
- T1 C+ (Gd)
- гетерогенное усиление
- полезно в разграничении опухоли от вазогенного отека и неизмененной паренхимы
- DWI/ADC
- ограничение диффузии в солидном компоненте, особенно при анапластичпеском варианте
- интерпретация требует осторожности, поскольку может изменяться за счет кровоизлияний или кальцинатов
- MRS
- повышение пика холина в соответствии с клеточностью опухоли
- снижение пика N-ацетиласпартата
- повышенное отношение холин/креатинин
- липиды и лактат повышаются при наличии дегенеративных изменений
- медуллобластома
- схожая эпидемиология, особенно в области 4го желудочка
- возникает в области червя
- контрастное усиление более гомогенное
- кальцинаты встречаются реже
- менее пластичные (не распространяются в отверстия)
- субэпендимома
- встречается в более старшем возрасте
- обычно не усиливается после введения контрастного вещества
- хориодная папиллома
- у детей чаще локализуется в области треугольников (задних рогов) боковых желудочков
- у взрослых локализуется в четвертом желудочке
- более яркое и гомогенное контрастное усиление
- слабо выраженный отек прилежащей паренхимы
- NB может быть гетерогенной и инвазировать головной мозг
- метастатическое поражение сосудистого сплетения
- может иметь схожие проявления
- встречается в более старшем возрасте
- глиобластома
- затруднено дифференцирование с интрапаренхиматозной супратенториально эпендимомой
- встречается в более старшем возрасте
- локализуется парааксиально в белом веществе
- центральная нейроцитома
- возникает в/прилегая к прозрачной перегородке
- менее яркое контрастное усиление
- атипическая тератоидно-рабдоидная опухоль
Текущая версия (на октябрь 2017 года) является адаптированным переводом публикации Maxime St-Amant, Frank Gaillard et al. Ependymoma [13].
Киста в области сосудистого сплетения, расположенного в желудочковой системе в головном мозге у плода, обычно обнаруживается на 20 неделе беременности в ходе УЗИ-обследования. Обычно доброкачественное новообразование не представляет угрозы для жизни и здоровья малыша. Более, чем в 90% случаев киста бесследно регрессирует на более поздних сроках гестации (до 28 недели). Редко новообразование остается неизменным, выявляется методом нейровизуализации у новорожденного ребенка и взрослого человека. Даже в этом случае патология протекает бессимптомно, не влечет серьезных осложнений и болезней.
Определение патологии
Сосудистое сплетение – ворсинчатая структура, которая находится в желудочковой системе, вырабатывает и транспортирует цереброспинальную жидкость. Другая важная функция – регуляция состава ликвора, которую выполняют эпендимоциты (клетки эпителия, покрывающие ворсинчатую структуру). Реснички эпителиальной выстилки перемещают любые частицы, находящиеся в желудочковой системе, к отверстиям желудочков, обеспечивая циркуляцию цереброспинальной жидкости.
Ткань насыщена кровеносными сосудами и нервными окончаниями. Сосудистое сплетение образуется в четвертом желудочке на 4-5 неделе развития плода, в третьем желудочке – на 6-7 неделе, в боковых желудочках – на 7-9 неделе. Сосудистые сплетения третьего и боковых желудочков объединяются. Новообразования различной этиологии с локализацией в тканях сосудистого сплетения составляют до 0,6% в общей массе опухолей мозга. Киста этой локализации в мозге плода выявляется с частотой 3%.
Эхографическое ультразвуковое исследование показывает, что киста в головном мозге у плода на сроке 20 недель обычно представляет собой округлое (анэхогенное) образование, обладающее четкими контурами. Чаще локализуется в системе боковых желудочков. Кисты в зоне сосудистых сплетений в боковых желудочках, расположенных в головном мозге у плода, бывают справа и слева, односторонними и двухсторонними, единичными и множественными. Размеры существенно варьируются в пределах 1-15 мм в диаметре.
Патология выявляется у плода в период внутриутробного развития и у новорожденных младенцев. Нормальная беременность в 1-2% случаев сопровождается появлением КСС. В 20% случаев кисты двухсторонние. Кисты в области сосудистого сплетения обнаруживают слева или справа в желудочковой системе у здоровых новорожденных детей и взрослых. Статистика показывает, КСС в 3 раза чаще образуются в желудочковой системе плода у беременных женщин из группы высокого генетического риска.
Причины формирования кисты
Причины возникновения кисты в области сосудистых сплетений в головном мозге у плода связаны с развитием эмбриона. На 6 неделе гестации верхняя пластинка сосудистой оболочки, сформированная одним слоем эпендимальных клеток и покрытая сосудистой мезодермальной паренхимой, сильно выпячивается из-за интенсивной, ускоренной пролиферации.
Выпячивание происходит в направлении будущих, еще не сформированных боковых желудочков. Образовавшиеся ворсинки (внутрижелудочковые выпячивания) впоследствии формируют основу, из которой образуются сосудистые сплетения. В период 13-18 недели развития эмбриона происходит ускоренный рост ворсинок, что приводит к возникновению сетчато-трубчатых структур.
Свободное пространство между появившимися отделами занимает муцин – гликопротеид (секрет эпителиальных клеток). Пространство, наполненное секретом, воспринимается диагностическим оборудованием во время проведения эхографии, как эхонегативное образование – киста. Это основная причина появления кисты в зоне сосудистых сплетениях в головном мозге у плода.
КСС часто визуализируются при эхографическом обследовании в I-II триместре беременности. Обычно к концу срока гестации образование исчезает. У новорожденного в этом случае не наблюдается какая-либо неврологическая симптоматика. Ученые отмечают зависимость между возникновением КСС и хромосомными мутациями, выявленными у плода. Иногда киста является вспомогательным маркером, который указывает на развитие синдрома Эдвардса (трисомии 18).
Заболевание проявляется множественными нарушениями в психическом и физическом развитии младенца. Дети с синдромом Эдвардса рождаются с малой массой тела (обычно до 2,2 кг). У них наблюдаются отклонения в формировании лица, стоп, грудной клетки, часто диагностируются пороки сердца и аномалии крупных сосудов. Всегда выявляется гипоплазия (недоразвитие) мозолистого тела и мозжечка.
60% новорожденных с синдромом Эдвардса умирают в возрасте до 3 месяцев, чаще всего в результате остановки сердца или дыхания. Выжившие дети страдают олигофренией. Обнаруженная у плода КСС является поводом обратить внимание на другие признаки, которые могут указывать на наличие синдрома. Врач может порекомендовать дополнительную инвазивную диагностику беременным женщинам, которые находятся в группе риска – старше 45 лет, с диагнозом сахарный диабет.
Дополнительное инвазивное обследование назначают только в том случае, если у плода кроме КСС обнаружены другие пороки развития. Частота хромосомных аномалий при выявленной КСС составляет 5-6% случаев. При этом генные мутации не взаимосвязаны с количеством, размерами и локализацией (односторонние, двухсторонние) кистозных образований.
КСС у новорожденных может возникать как результат родовой травмы и последующего кровоизлияния в область сосудистого сплетения. Нередко патология развивается после перенесенных внутриутробных вирусных инфекций (парагриппозная, микст-респираторная), в этом случае никакое лечение не требуется, если КСС – единственное отклонение от нормы, а ребенок не болеет и чувствует себя хорошо.
Основные симптомы
Киста, которая появилась в области сосудистого сплетения в головном мозге у грудничка, обычно протекает бессимптомно, не доставляя малышу дискомфорт, не влияя на неврологический статус. Редко на фоне увеличения размеров кисты развивается обтурационная (вследствие сдавливания протоков) гидроцефалия. Состояние сопровождается симптомами:
- Боль в зоне головы.
- Тошнота, рвота.
- Застойные явления в области глазных дисков.
- Судорожный синдром (редко).
- Вялость, апатия, помрачение сознания.

В отличие от кист правого или левого сосудистого сплетения, которые обычно не вызывают у врачей опасений, у новорожденного могут появляться другие новообразования с локализацией в системе желудочков. В их числе интрааксиальные (расположенные в тканях мозгового вещества), паренхиматозные новообразования, которые выглядят как внутрижелудочковые из-за экзофитного (направленного в просвет полого органа) роста.
Отдельно стоит отметить хориоидальные ксантогранулемы с локализацией в сосудистом сплетении. Подобные новообразования встречаются крайне редко, могут появляться на фоне церебротендинального ксантоматоза – заболевания, которое возникает вследствие нарушения липидного обмена и характеризуется отложением в тканях триглицерида и холестерина. Патология проявляется прогрессирующими неврологическими симптомами:
- Мозжечковая атаксия, нарушение двигательной координации (после пубертатного периода).
- Зрительная дисфункция (птоз, экзофтальм).
- Судорожные приступы.
- Мышечная слабость.
- Дистония, повышенная спастичность в конечностях.
- Девиантное поведение, слабоумие (в старшем возрасте).
Опухоли данной локализации в 70% случаев выявляются у детей в возрасте до 2 лет. Папилломы с локализацией в сосудистом сплетении (хориоидпапилломы) чаще диагностируются у детей раннего возраста через несколько месяцев после рождения. Доля хориоидпапиллом составляет 12-14% в общей массе опухолей мозга, выявленных у новорожденных в первый год жизни.
Чаще (до 50% случаев) новообразования локализуются в зоне боковых желудочков. Обычно патология протекает бессимптомно. Нарушения развиваются на фоне разрастания папилломы, что провоцирует повышение значений внутричерепного давления и гидроцефалию.
Диагностика
Контрольное УЗИ-обследование проводят на 28 неделе – к этому времени обычно кисты исчезают. При наличии подозрений на хромосомную мутацию назначают пренатальное (до рождения малыша) кариотипирование. Кариограмма отражает полный набор хромосом плода. В ходе процедуры производится забор крови из пуповины (кордоцентез). Цитогенетический анализ позволяет получить информацию о хромосомном наборе эмбриона.
Процедура проводится после 21 недели гестации. Диагноз киста левого или правого сосудистого сплетения, обнаруженная в головном мозге у новорожденного, ставят на основании результатов нейросонографии. В ходе диагностического обследования патологию дифференцируют от папилломы, ксантогранулемы и других видов новообразований с расположением в сосудистом сплетении.
Возможные осложнения
Если киста, выявленная в сосудистом сплетении в головном мозге у новорожденного, не является признаком генной мутации, она не провоцирует неврологическую симптоматику и не вызывает нарушения в развитии ребенка. Обычно КСС не требует специального лечения. Если из-за разрастания кисты развивается гидроцефалия, проводят оперативное вмешательство. В случае обнаружения папилломы или ксантогранулемы с данной локализацией, показано хирургическое удаление новообразования.
КСС – новообразование в области желудочковой системы, которое в редких случаях (до 3%) может свидетельствовать о наличии хромосомной аномалии у плода. В большинстве случаев кисты этого вида безопасны для здоровья ребенка и самостоятельно регрессируют к 28 неделе гестации.
Читайте также:


