Прививка от полиомиелита и слабый иммунитет
Миф второй: прививки ослабляют собственный иммунитет и вредят организму

Лекари вскрывали созревший оспенный пузырек на теле заболевшего и смачивали содержимым лоскут хлопковой материи. После — касались им ноздрей здорового человека, которому хотели передать иммунитет к вирусу.
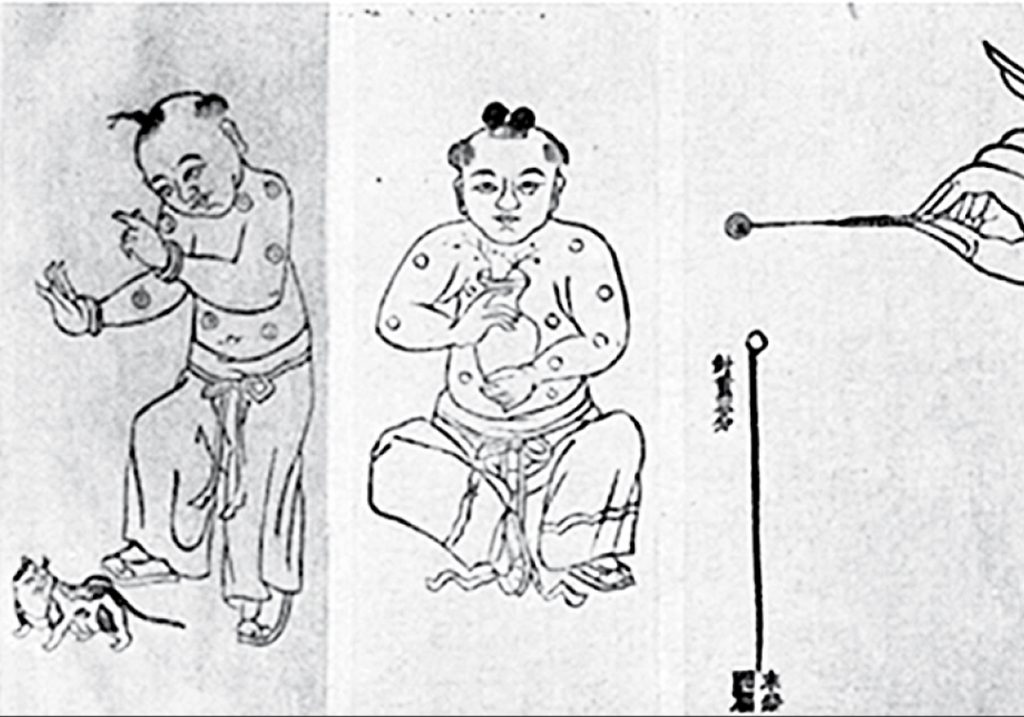
Инокуляция. Книга о традиционной китайской медицине. (Источник: The Historical Medical Library of The College of Physicians of Philadelphia. The History of Inoculation and Vaccination for the Prevention and Treatment of Disease. Lecture Memoranda. A.M.A. Meeting, Minneapolis. Burroughs Wellcome and Co. London, 1913)
В Европе об этих методах предотвращения эпидемий натуральной оспы стало широко известно только в XVIII веке, когда появилась тенденция перенимать оригинальные идеи восточных народов и культур. Самое раннее упоминание о вариоляции было обнаружено в Дании в XVII веке — европейцы переняли практику прививок от оспы у турков.
Сами турки приписывали этот метод черкесам, которые использовали его в меркантильных целях. Этот народ был беден, но, несмотря на это, красивых черкешенок выдавали замуж за богатых иноземцев или продавали в качестве рабынь в гарем турецким султанам. Черкесские женщины прививали своих шестимесячных или годовалых детей от оспы, снижая риск возникновения заболевания. Вариоляция служила гарантией того, что лицо и кожа девочек не будут позже испорчены оспой.
Постепенно инокуляция стала распространяться за пределами Дании. Известный французский философ Вольтер был настолько впечатлен этим явлением, что ему удалось передать через переписку свой энтузиазм Екатерине II.
В настоящее время существует более 100 видов вакцин от десятков инфекций, которые по основным характеристикам делятся на 4 класса:
Инактивированные вакцины содержат убитые бактерии, вирусы, либо их части. К таким вакцинам относятся прививки против гриппа, брюшного тифа, клещевого энцефалита, бешенства, гепатита А и другие.
Этот тип вакцин содержит токсины бактерий, которые были обработаны специальным образом. При этом теряются их вредоносные свойства, но сами токсины не сильно изменяют свою структуру. На основе анатоксинов создают прививки от дифтерии, коклюша и столбняка.
Но существует исключение — вакцина, которая применяется после инфицирования. Луи Пастер и его ученик Эмиль Ру разработали средство против бешенства, которое вводят уже после укуса зараженным животным. Эффективность такой вакцинации можно объяснить длительным инкубационным периодом этого вируса. Он поражает центральную нервную систему — головной и спинной мозг. Чтобы проникнуть в эти органы, вирусу необходимо время. Так что иммунная система успевает выработать ответ и болезнь не развивается.
После того, как в организм попадают компоненты вакцин, запускается тот же механизм, который срабатывает при возникновении инфекции.
Как для поддержания эффективности войск нужны регулярные учения, так и прививки необходимо делать несколько раз для выработки антител, которые будут максимально быстро распознавать антиген. Каждое следующее появление антигена усиливает иммунитет к конкретному возбудителю инфекции, поэтому его удаление из организма происходит все быстрее и быстрее.
В итоге при иммунизации в теле человека остаются только те B-клетки, которые производят наиболее сильнодействующие антитела.
Что происходит в случае отсутствия антител к инфекционному агенту? Например, при заболевании полиомиелитом может развиться паралич. Корь в некоторых случаях вызывает энцефалит и слепоту. А клещевой энцефалит при отсутствии прививки может привести к летальному исходу. Прививка в большинстве случаев — это способ приобрести иммунитет к отдельному возбудителю без каких-либо затрат и потерь для организма.
В некоторых случаях после прививки могут наблюдаться побочные эффекты в виде недомоганий (боли в месте укола, слабость, головная боль, небольшое повышение температуры и другие), а иногда даже возможны серьезные приступы аллергических реакций. Побочные эффекты вакцин часто становятся поводом для возникновения множества вопросов и недоверия к прививкам. Многие люди отказываются делать их себе и своим детям, аргументируя это решение наличием у вакцин побочных эффектов. При этом большинство отказников не учитывают, что сами заболевания, от которых им предлагают вакцинироваться, в большинстве случаев намного опаснее сопутствующих эффектов прививок. Таким образом люди повышают уязвимость собственного иммунитета и риск заразиться серьезным заболеванием с намного более серьезными последствиями.
Лицензированные вакцины тщательным образом проверяются, а после выхода на рынок становятся постоянным объектом повторных проверок и отзывов.
Например, эпидемии коклюша и эпидемии полиомиелита могут возобновиться в случаях массовых отказов от прививок. В наши дни отсутствие заболевания у человека может быть связанно именно с коллективным иммунитетом. Прививка позволяет не только обезопасить свое здоровье, но и поддержать коллективную защиту от определенного вида инфекции.
Еще одна причина отказа от вакцинирования — использование тиомерсала или соединения ртути, которое необходимо для консервации вещества некоторых вакцин, выпускающихся в многодозовых флаконах.
В течение более 10 лет Всемирная организация здравоохранения (ВОЗ) тщательным образом изучала вопрос о безопасности использования этого вещества и неизменно приходила к однозначному выводу — количество содержащегося в вакцинах тиомерсала не представляет опасность для здоровья человека.
По данным ВОЗ, каждый год иммунизация позволяет предотвращать от двух до трех миллионов случаев смерти от дифтерии, столбняка, коклюша и кори. Помимо того, что прививки могут останавливать развитие и распространение инфекционных заболеваний, с помощью вакцинации удается препятствовать росту некоторых видов злокачественных опухолей. Так, например, известно, что некоторые виды онкологических заболеваний связаны с инфицированием отдельных тканей вирусами — рак шейки матки, вульвы, вагины, анального отверстия — вызываются вирусом папилломы человека (ВПЧ). Рак печени может спровоцировать вирус гепатита B. Если провести вакцинацию против этих возбудителей, то с очень высокой вероятностью можно избежать образования этих видов опухоли.
В случае использования вакцины против вируса гепатита B вероятность заболеть раком печени составляет всего 5 %.
Существует еще один важный аргумент в пользу вакцинации. Дело в том, что привитому человеку совсем не понадобятся антибиотики для борьбы с бактериями-возбудителями, поскольку никакого лечения инфекционных заболеваний и не потребуется. Вакцинация косвенно предупреждает возникновение супербактерий — штаммов, устойчивых к антибиотикам, и способствует ограничению распространения устойчивости к антибиотикам, в том числе и к самым сильно действующими.
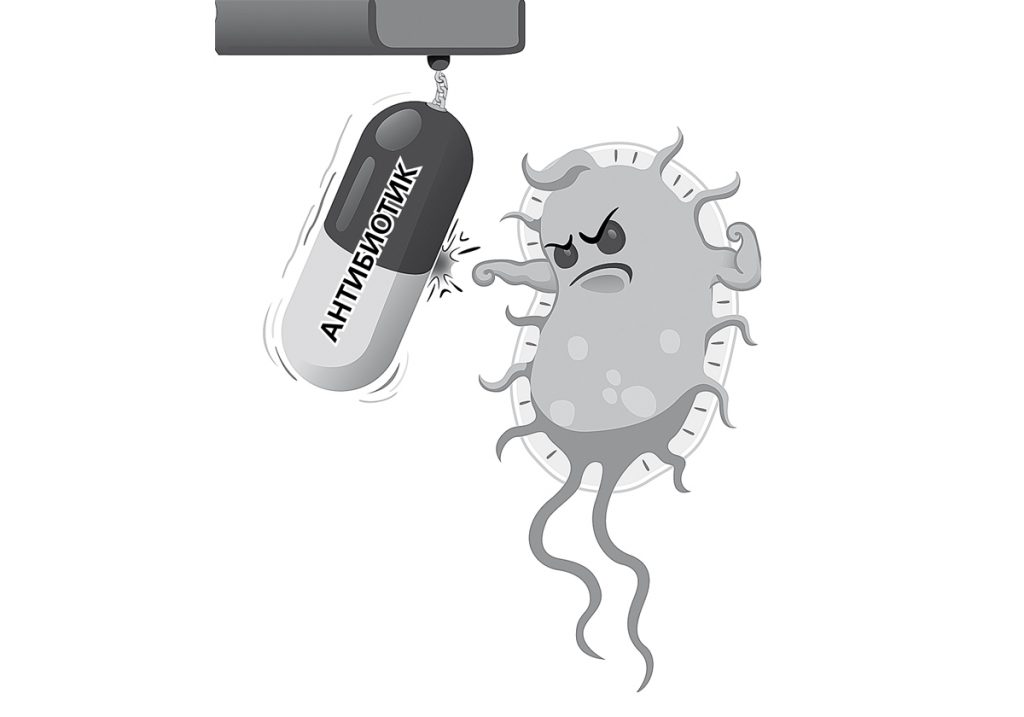
Супербактерия, устойчивая к антибиотику
Бактерия может стать устойчивой к действию антибиотика за сравнительно небольшой промежуток времени. Так, например, группа ученых из Гарварда под руководством профессора Роя Кишони показала, что кишечная палочка может стать устойчивой к 1000-кратной дозе антибиотика всего за 12 дней.
Устойчивость может развиваться не только к действию антибиотиков, но и к спирту — одному из главных антимикробных средств.
Австралийские ученые из Университета Мельбурна выяснили, что бактерии Enterococcus faecium из рода энтерококков часто являются причиной больничных инфекций. Этим бактериям не страшны не только многие антибиотики, но и дезинфицирующие средства на основе спиртов.
Спирт в составе гелей растворяет клеточную стенку — защитную оболочку бактерий. Профессор Тимоти Стиниа и его коллеги предполагают, что мутации в генах E. faecium, по всей видимости, наделили этих бактерии способностью создавать клеточные стенки, которые не растворяются под действием спирта.
Вирус, убивающий вирус
Иммунная система человека отвечает за важную функцию – способность распознавать чужеродное.
При поступлении вакцины в организм запускается определенный ряд механизмов иммунной системы. Что происходит? Тут же включается врожденный иммунитет, запускаются цитокины (небольшие пептидные информационные молекулы, - прим. автора), которые посылают в головной мозг сигнал о том, что вакцина поступила в организм и после этого повышается температура у ребенка - это первый симптом.
Температура, слабость, сонливость – обычно все эти явления длятся в течение двух-трех дней, если была проведена неживая вакцина. При ведении живой вакцины все эти явления могут длиться от 3 до 15 дней.
Вакцина снижает иммунитет – это неправильное суждение. Есть определенные заболевания, которые мы не можем лечить лекарственными препаратами. Специально для этого была разработана вакцина. Также применяется вакцина-профилактика для того, чтобы предотвратить то или иное заболевание и сделать так, чтобы не было никаких последствий, которые бывают после определенных заболеваний. Речь о том же полиомиелите или клещевом энцефалите.
Вакцина провоцирует генетические заболевания?
Что касается генетических заболеваний – прививка сама не может вызвать их реакцию, но повышение температуры после прививки может поспособствовать и привести к судорогам и может спровоцировать проявление какого-то генетического заболевания, которое после этого начинает себя проявлять. Такое возможно! Но опять-таки с этим должны разбираться специалисты, занимающиеся генетикой.
Если говорить о том, что у нас сейчас происходит в средствах массовой информации и в социальных сетях по поводу пропаганды против вакцинации. Я не согласна с этими утверждениями. Объясню почему. Если посмотреть по статистике на то, что происходит вокруг. Этот массивный отказ от вакцинации как-раз и привел к тому, что у нас наоборот много вспышек той же кори, коклюша. Ни в коем случае отказываться от вакцинации нельзя. Ладно мы - взрослые, но нужно отдавать себе отчет в том, что мы детей подвергаем опасности, потому что у них растущий организм. И слухи о том, что вакцинация приводит к каким-то последствиям – это неправда.

Противопоказания есть
Есть определенные противопоказания к вакцинации. В первую очередь, это первичный иммунодефицит – страшное заболевание. Оно бывает генетически обусловлено. И оно является абсолютным противопоказанием для вакцинации. Есть еще определенные заболевания, но только смотря какая вакцинация предполагается для проведения ребенку.
Были единичные случаи осложнений, но не от вакцинации. А именно от повышения температуры и от тех реакций, которые вызывает вакцинация. Если привести один пример, было такое, что полгода назад ребенку сделали вакцину. Через полгода ребенок заболевает. Но мама умалчивает тот факт, что ребенок три раза за этот период перенес ОРВИ и принимал определенные препараты: те же самые антибактериальные, противовирусные и иммуномодуляторы, которыми часто увлекаются родители. Это абсолютно неправомерно. Такие факторы тоже должны учитываться.
Температура и лихорадка – это нормально
При ведении в организм ребенка живой вакцины различные симптомы могут наблюдаться от 3 до 5, а иногда даже до 15 дней. Почему? Потому что при проведении живой вакцинации вирус начинает размножаться, но он не дает той токсичности и ядовитости, которую дает вирус настоящего полиомиелита. И на протяжении 10 дней у ребенка может наблюдаться лихорадка, а также повышение температуры до незначительных цифр. Потом уже это все идет на спад, потому что иммунная система уже понимает, что нет как таковой опасности, что дальше процесс не продуцирует, вирус никак себя не проявляет и никакой токсичности нет. Иммунная система запомнила и, соответственно, все. На этом фоне формируется пожизненный иммунитет либо у ребенка, либо у взрослого.

Нужно наблюдаться у педиатра
У нас есть замечательные поликлинические службы. В каждой педиатрической службе при поликлинике есть участковые педиатры, которые должны наблюдать ребенка с рождения. Выписали ребенка из роддома, он прикрепляется к поликлинике, производится патронаж и наблюдение ребенка. Сам родитель должен научиться доверять тому доктору, который наблюдает его ребенка с рождения.
Есть определенные периоды, в которые необходимо посещать доктора. Есть определенные периоды той же вакцинации, когда рекомендуется делать прививки. Если родитель приходит с ребенком на вакцинацию, конечно, каждый педиатр должен осмотреть ребенка. Это всегда должно иметь место быть. Потому что врач должен оценить состояние ребенка и понять соматически здоров ребенок либо нет.
Если ребенок входит в категорию часто болеющих детей, он опять-таки состоит на учете в поликлинике, педиатр, который его ведет, знает, что ребенок часто болеет. И в этом случае уже по согласованности врача и родителя можно провести определенный перечень обследования для того, чтобы посмотреть есть какие-то отклонения от нормы либо нет. Но при этом должны быть обязательно клинические проявления у ребенка.
Идти и проверять каждого ребенка на иммунограмму – нецелесообразно и необоснованного, потому что иммунограмма – это определение клеточного гуморального иммунитета (Гуморальный иммунитет - это защита организма от инфекций, которая осуществляется белками антигенами, растворимыми в крови и других жидкостях организма, - прим. автора). Полностью смотрятся все показатели иммунной системы и это целесообразно делать тогда, когда ребенок родился и есть подозрение на наличие первичного иммунодефицита. Только в этом случае. А так, как таковой необходимости нет.
Можно сделать общий анализ крови, мочи, можно по биохимическому анализу крови посмотреть стандартные параметры посмотреть. Если все нормально и нет никаких проявлений, то можно вакцинировать ребенка.
Аллергикам не воспрещено делать вакцинацию
Такая же ситуация и с детьми, страдающими аллергическими заболеваниями. Многие родители говорят, что у их детей аллергия и они не будут прививать своих детей. Есть такие определенные вакцины, которые содержат определенный белок в своем составе. Бывает такое, что у детей есть непереносимость белка. В этом случае, конечно, нужно немного по-другому подходить.
Если допустим родители не знают о том, что у ребенка аллергия или непереносимость данного белка и во время вакцинации развилась аллергическая реакция, выраженная вплоть до анафилактического шока, конечно это является полным противопоказанием для последующей ревакцинации детей. Но если у ребенка поллиноз или бронхиальная астма, либо атопический дерматит, конечно во время обострения прививать детей нельзя.
Ребенка нужно прививать тогда, когда есть полностью стабильное состояние и ребенок ничем не болеет. Или, когда есть стабильная ремиссия того же самого атопического дерматита, либо же бронхиальная астма в контролируемой форме или поллиноз не обострен. Опять-таки какие-то анализы сдавать необходимости как таковой нет. Просто нужно посмотреть общий анализ крови. Если есть подозрения на то, что ребенок является аллергиком и впервые на приеме у врача, порекомендовать консультацию узкого специалиста и там уже можно сдать кровь на иммуноглобулин. Но эти действия тоже не являются стандартом и необходимыми. Все индивидуально.
Еще хотелось бы добавить один интересный момент. То, что касается детей, которые страдают аллергией. Проводится такая терапия при бронхиальной астме и поллинозе и называется она – асит – это аллерген специфической иммунной терапии. Почему я затрагиваю эту тему? Вот сейчас все говорят вакцина не нужна, и она не помогает. Но бывают такие моменты, когда бронхиальную астму и тот же самый поллиноз мы не можем ничем лечить. Как раз-таки прибегаем к данному методу при помощи которого выявляются причинно-значимый аллерген и именно этим аллергеном проводится терапия. Это как по типу вакцинации той же самой.
Жаропонижающие препараты никто не отменял
Если вы боитесь повышенной реакции у ребенка, можно просто в течение трех дней подавать антигистаминный препарат для того, чтобы снизить чувствительность. Бывают такие моменты, при которых у ребенка может развиться реакция. Очень много разных проявлений: может быть и местная реакция, и системная реакция на вакцинацию.
Что делать в этих случаях? Допустим вы видите, что идет повышение температуры – выше 38 – в этом случае применение жаропонижающих средств никто не отменял. Их можно применять. Если есть гиперемия и выраженная припухлость в месте инъекции, то применение антигистаминных препаратов тоже никто не отменял. Это может поспособствовать тому, чтоб намного легче протекало это состояние. Которое, к счастью, проходит через 2-3 дня.
До года ребенок должен получить 3 вакцины: 2 – неживые и 1 – живую. До двух лет он должен получить еще две вакцины. Последняя идет в 14 лет как ревакцинация.
Соответственно не привитые дети находятся под угрозой, их нужно изолировать и их нужно вакцинировать. Если допустим ребенок вообще не получал никакую вакцинацию, то нужно в первую очередь обсудить это с педиатром. Осмотреть его и выяснить соматически здоров он или нет и начинать нужно именно с двух неживых вакцин. То есть вакцинировать в промежуток ровно месяц, а потом уже прибегать к живым вакцинам.
На иммунитет ребенка влияет все – даже обстановка и образ жизни
У меня очень часто бывают родители на приеме со своими детьми. Они жалуются на слабый иммунитет своих чад и спрашивают, как иммунитет можно укрепить.
Конечно, ты задаешься сразу вопросом, как это можно сделать, потому что иммунная система действительно уникальна и, казалось бы, вы заболели вирусной инфекцией, и организм благодаря иммунитету как бы сам излечивается. Достаточно бывает постельного режима и обильного питья. Даже без препаратов.
Если конкретно говорить о детях, то в целях профилактики всегда на первое место нужно выносить здоровый образ жизни. Немаловажное значение имеют социально-бытовые условия, в которых проживает ребенок. Это первый момент. Второе – это режим питания и режим отдыха ребенка. Третье, и это не стоит упускать – ребенка нужно приучать к тому, чтобы у него была тяга к саморазвитию и тяга к спорту. Пусть это будет плавание, танцы или бег на любительском уровне.
Для чего нужно приучать детей к этому? Для того, чтобы снизить возможность частых заболеваний. Организм будет крепнуть с каждым днем.
Беседовала Седа Магомадова
Информации о пользе и вреде прививок сейчас так много, что ничего толком не ясно. Поэтому мы собрали все самые важные и частые родительские вопросы о прививках – и на них отвечаем.
При этом, несмотря на то, что количество обязательных прививок увеличилось, в современных вакцинах содержится меньшее количество белков и полисахаридов возбудителей, чем, скажем, 40 лет назад.
Кто-то и ВИЧ не лечит… Странно ориентироваться на то, что делают некоторые люди. В большинстве случаев родители отказываются от вакцинации не потому, что хорошо разбираются в вопросе, а по той причине, что боятся побочных эффектов и уверены, что их ребенок вряд ли заболеет прививаемыми болезнями.
В роддоме новорожденным делают 2 прививки: против гепатита В и против туберкулеза (БЦЖ). Аргументированный отказ от прививки против гепатита В возможен по двум причинам:
● в роддоме нет вакцины, которую выбрали родители;
● родители не хотят прививать гепатит В в данный момент.
Все-таки каждый должен заниматься своим делом. На основании какой информации родители будут составлять данный график? Ведь фактически они находятся в очень трудном положении: это их ребенок, и все проблемы, пусть даже маловероятные, тоже решать им, поэтому, скорее всего, они будут принимать решение под влиянием эмоций. Большинство же врачей, наоборот, предпочтут предотвратить возможность заражения с помощью прививок, нежели оставят малыша без защиты, повышая риск заболевания и, соответственно, осложнений.
Мало того, многие думают, что индивидуальный график – это когда мало прививок. На самом деле он сильно зависит от состояния здоровья ребенка и от условий его жизни (например, если родители связаны с работой в больнице, то у малыша выше риски подхватить инфекционные заболевания).
Что касается вопроса о частых заболеваниях, то сами по себе постоянные болезни не говорят о слабости иммунитета (если только вы не подозреваете у своего ребенка иммунодефицит). Поводом для отвода от прививок или переноса их на более старший возраст частые ОРВИ тоже не являются [1]. Единственное препятствие: из-за болезней будет труднее соблюдать график. Тем не менее в Европе и в США никто не будет откладывать вакцинацию, если ребенок немного нездоров или только что выздоровел, так как исследования показали, что при легком течении заболевания детей можно прививать: прививка не усугубит болезнь и не увеличит тяжесть возможных реакций.
Минимальные сроки введения доз, а также сроки ревакцинации указаны в инструкции к вакцинам и в календаре прививок. Однако часто график смещается, и тут главный вопрос – насколько. Если вы прививаете ребенка с перерывом между дозами в 2-3 месяца, в этом нет ничего страшного. Мало того, пропуск одной дозы из серии не несет необходимость начинать всё сначала – важнее, чтобы интервал между двумя дозами был не менее 4-х недель [1] (стр. 23). Тем не менее, если в роддоме вы привили ребенку гепатита В, а на вторую дозу решились только через год-полтора, боюсь, всё нужно будет начинать заново. С другой стороны, есть вакцины, полный курс которых обязательно должен быть завершен в определенные сроки (прививки против ротавирусной инфекции, ВПЧ, клещевого энцефалита).
По каждой конкретной вакцине сроки ревакцинации можно посмотреть здесь.
Зачем говорить о том, чего еще нет и может не произойти?
Такая рекомендация существует лишь для того, чтобы симптомы или неблагоприятный исход болезни не были расценены как последствия прививки
Здесь многое зависит от ситуации: вы можете привить вакцину за рубежом, подождать ближайшей поставки в Россию или привить отечественный аналог (если он есть). Кроме того, существует способ проверить наличие иммунитета после вакцинации (так же как и после заболевания) – анализ крови на титр антител IgG к данному возбудителю. Только сдавать его надо не через год после последней прививки, а через 3-6 месяцев и, скажем так, в проверенной лаборатории. Если анализ покажет защитный титр, в принципе, можно отказаться от ревакцинации. Тем не менее у этого способа есть огромный недостаток: по своему опыту знаю что такое взять анализ крови у маленького ребенка. Это тихий ужас и большой стресс для всех! Да и врачи неохотно рекомендуют данный метод, потому что обрадованные родители, скорее всего, анализ не сдадут, но при этом и ревакцинацию не сделают, а значит есть вероятность, что ребенок останется незащищенным.
Можно. Посмотрите календарь рекомендованных прививок для возраста вашего ребенка и проконсультируйтесь врачом, чтобы составить график. Единственное - некоторые прививки будут уже неактуальны (например, против коклюша, однако во многих странах школьникам и взрослым прививают вакцину, содержащую бесклеточный коклюшный компонент). Вот подробная информация по всем вакцинам.
В форме капель выпускают несколько вакцин, самые известные из которых – живая вакцина против полиомиелита и вакцина против ротавируса (заметьте, обе защищают от вирусов, размножающихся преимущественно в кишечнике), при этом инактивированная полиовакцина – инъекционная. У оральных вакцин есть определенные недостатки: например, неточность дозировки; кроме того, ребенок может ее выплюнуть, или ее можно случайно разлить. Так что инъекционные более удобны, вдобавок фарминдустрия развивается сейчас по пути создания комбинированных вакцин, защищающих сразу от нескольких заболеваний, а те же оральные не смешивают между собой.
Вирус полиомиелита в принципе будет опасен для непривитых детей. Что касается живой (оральной) полиовакцины, то у очень небольшого процента контактных и самих привитых (официально 1 случай на 500 000 доз [3]) эта вакцина может вызвать тяжелое осложнение – вакцино-ассоциированный полиомиелит (ВАП). Важно то, что, по статистике, в большинстве случаев он возникает у детей не полностью или неправильно привитых, а также у малышей с иммунодефицитами. Чтобы избежать риска ВАП, во многих странах хотя бы первые две дозы делают инактивированной полиовакциной.
В общем, импортные вакцины:
Остальные прививки необходимо периодически возобновлять (чаще всего – 1 раз в 10 лет). И дело тут не в разнице между вакцинами (хотя живые дают более длительный иммунитет), а в том, что препарат должен быть безопасным, поэтому разработчики ослабляют/инактивируют возбудителя и используют его в небольших количествах, из-за чего с одного раза вакцина может не привиться или защита будет недолгой.
На всякий случай – нет. Перед прививкой антигистаминные препараты назначают только по показаниям детям с сильными аллергическими реакциями, в том числе и на компоненты вакцин ([1], стр. 195). Остальным это не нужно.
Благодарим главного врача детской клиники Рассвет Наталию Васильеву за помощь в подготовке материала.
Чтобы не пропустить ничего полезного и интересного о детских развлечениях, развитии и психологии, подписывайтесь на наш канал в Telegram. Всего 1-2 поста в день.
Биолог рассказывает о том, как действуют вакцины и какими бывают побочные эффекты

Как появились прививки
После того как от оспы привилась сама императрица, ее сын Павел и граф Орлов, этот метод профилактики заболевания стал популярен и в России
В Европе об этих методах предотвращения эпидемий натуральной оспы стало широко известно только в XVIII веке, когда появилась тенденция перенимать оригинальные идеи восточных народов и культур. Самое раннее упоминание о вариоляции было обнаружено в Дании в XVII веке — европейцы переняли практику прививок от оспы у турков. Постепенно инокуляция стала распространяться за пределами Дании. Известный французский философ Вольтер был настолько впечатлен этим явлением, что ему удалось передать через переписку свой энтузиазм Екатерине II.
Какими бывают вакцины
В настоящее время существует более 100 видов вакцин от десятков инфекций, которые по основным характеристикам делятся на 4 класса:
Инактивированные вакцины содержат убитые бактерии, вирусы либо их части. К таким вакцинам относятся прививки против гриппа, брюшного тифа, клещевого энцефалита, бешенства, гепатита А и другие.
Живые (аттенуированные) вакцины
Этот тип вакцин содержит токсины бактерий, которые были обработаны специальным образом. При этом теряются их вредоносные свойства, но сами токсины не сильно изменяют свою структуру. На основе анатоксинов создают прививки от дифтерии, коклюша и столбняка.
Что может пойти не так
Что происходит в случае отсутствия антител к инфекционному агенту? Например, при заболевании полиомиелитом может развиться паралич. Корь в некоторых случаях вызывает энцефалит и слепоту. А клещевой энцефалит при отсутствии прививки может привести к летальному исходу. Прививка в большинстве случаев — это способ приобрести иммунитет к отдельному возбудителю без каких-либо затрат и потерь для организма. В некоторых случаях после прививки могут наблюдаться побочные эффекты в виде недомоганий (боли в месте укола, слабость, головная боль, небольшое повышение температуры и другие), а иногда даже возможны серьезные приступы аллергических реакций.
Побочные эффекты вакцин часто становятся поводом для возникновения множества вопросов и недоверия к прививкам. Многие люди отказываются делать их себе и своим детям, аргументируя это решение наличием у вакцин побочных эффектов. При этом большинство отказников не учитывают, что сами заболевания, от которых им предлагают вакцинироваться, в большинстве случаев намного опаснее сопутствующих эффектов прививок. Таким образом люди повышают уязвимость собственного иммунитета и риск заразиться серьезным заболеванием с намного более серьезными последствиями. Лицензированные вакцины тщательным образом проверяются, а после выхода на рынок становятся постоянным объектом повторных проверок и отзывов.
Большинство отказников не учитывают, что сами заболевания, от которых им предлагают вакцинироваться, в большинстве случаев намного опаснее сопутствующих эффектов прививок
Почему прививаться все же стоит
Но отказываться от прививок — в корне неверно. И вот почему. Во-первых, без поддержания на определенном уровне показателей иммунизации — коллективного иммунитета — могут вернуться редкие заболевания, которые прекратили свое распространение благодаря вакцинации большого количества людей. Например, эпидемии коклюша и эпидемии полиомиелита могут возобновиться в случаях массовых отказов от прививок. В наши дни отсутствие заболевания у человека может быть связанно именно с коллективным иммунитетом. Прививка позволяет не только обезопасить свое здоровье, но и поддержать коллективную защиту от определенного вида инфекции. Еще одна причина отказа от вакцинирования — использование тиомерсала или соединения ртути, которое необходимо для консервации вещества некоторых вакцин, выпускающихся в многодозовых флаконах.
Более десяти лет Всемирная организация здравоохранения (ВОЗ) тщательным образом изучала вопрос о безопасности использования этого вещества и неизменно приходила к однозначному выводу: количество содержащегося в вакцинах тиомерсала не представляет опасности для здоровья человека. По данным ВОЗ, каждый год иммунизация позволяет предотвращать от 2 до 3 миллионов случаев смерти от дифтерии, столбняка, коклюша и кори. Помимо того что прививки могут останавливать развитие и распространение инфекционных заболеваний, с помощью вакцинации удается препятствовать росту некоторых видов злокачественных опухолей.
Так, например, известно, что некоторые виды онкологических заболеваний связаны с инфицированием отдельных тканей вирусами — рак шейки матки, вульвы, вагины, анального отверстия — вызываются вирусом папилломы человека (ВПЧ). Рак печени может спровоцировать вирус гепатита B. Если провести вакцинацию против этих возбудителей, то с очень высокой вероятностью можно избежать образования этих видов опухоли. По данным сайта ВОЗ, вакцина против ВПЧ может предотвратить 70 % случаев развития рака шейки матки, 80 % случаев рака анального отверстия, 60 % случаев рака влагалища, 40 % случаев рака вульвы и, возможно, даже предупредить развитие некоторых видов рака ротовой полости. В случае использования вакцины против вируса гепатита B вероятность заболеть раком печени составляет всего 5 %.
По данным ВОЗ, каждый год иммунизация позволяет предотвращать от 2 до 3 миллионов случаев смерти от дифтерии, столбняка, коклюша и кори
Существует еще один важный аргумент в пользу вакцинации. Дело в том, что привитому человеку совсем не понадобятся антибиотики для борьбы с бактериями-возбудителями, поскольку никакого лечения инфекционных заболеваний и не потребуется. Вакцинация косвенно предупреждает возникновение супербактерий — штаммов, устойчивых к антибиотикам, и способствует ограничению распространения устойчивости к антибиотикам, в том числе и к самым сильно действующим. Бактерия может стать устойчивой к действию антибиотика за сравнительно небольшой промежуток времени.
Так, например, группа ученых из Гарварда под руководством профессора Роя Кишони показала, что кишечная палочка может стать устойчивой к 1000-кратной дозе антибиотика всего за 12 дней. Устойчивость может развиваться не только к действию антибиотиков, но и к спирту — одному из главных антимикробных средств. Австралийские ученые из Университета Мельбурна выяснили, что бактерии Enterococcus faecium из рода энтерококков часто являются причиной больничных инфекций. Этим бактериям не страшны не только многие антибиотики, но и дезинфицирующие средства на основе спиртов. Спирт в составе гелей растворяет клеточную стенку — защитную оболочку бактерий. Профессор Тимоти Стиниа и его коллеги предполагают, что мутации в генах E. faecium, по всей видимости, наделили эти бактерии способностью создавать клеточные стенки, которые не растворяются под действием спирта.
Читайте также:


