Как вылечить сальмонеллез у ребенка комаровский

Эту статью проверила и отредактировала врач-педиатр Шушлебина Ольга Александровна.
Сальмонеллез — это кишечная инфекция, которая вызывается особым видом бактерий — сальмонеллами. Сальмонеллез — одна из самых распространенных кишечных инфекций, особенно у детей.
Статистика говорит о том, что среди детей наиболее уязвимая группа — это малыши в возрасте до 4-х лет. Они страдают сальмонеллезом в 10 раз чаще, чем дети других возрастных категорий.

Это объясняется незрелостью иммунной системы малышей. Повышенная заболеваемость отмечается также у детей, находящихся на искусственном вскармливании, страдающих рахитом, анемией, часто болеющих и ослабленных.
Сальмонеллы заражают множество животных, в том числе птиц, домашний скот, грызунов, мух, клещей. Таким образом, источником инфекции может быть не только человек, но и животные.
Сальмонеллы устойчивы к выживанию во внешней среде, воде, пищевых продуктах. В воде они сохраняют жизнеспособность до 5 месяцев, в комнатной пыли и навозе — до 3 месяцев, в почве — до 4 месяцев, а в сухом кале животных — до 4 лет. В пищевых продуктах сальмонеллы способны размножаться. Особенно опасно инфицированное мясо, поскольку бактерии находятся в нем даже при его солении и копчении.
Хорошей средой для размножения сальмонелл являются молоко, молочные продукты, яйца. В молоке они сохраняются в течение 20 суток, в сливочном масле — 9 месяцев, в яйцах — 3 месяца, в яичном порошке — 9 месяцев. Сальмонеллы довольно устойчивы к высоким температурам, но при кипячении погибают мгновенно. В продуктах, содержащих лимонный сок, уксусную кислоту, они погибают быстро. Таким образом, чаще всего сальмонеллезом заражаются через плохо термически обработанное мясо, яйца, куриную колбасу, сосиски, майонез, немытые овощи, ягоды и фрукты.
Симптомы и признаки
Для развития заболевания у взрослых необходима большая доза бактерий. В то время как у детей достаточно небольшого количества возбудителя.
Инкубационный период заболевания может быть от нескольких часов до 2-3 суток. Попадая в организм человека, часть бактерий начинает разрушаться под действием желудочного сока, однако при их разрушении выделяется токсин, который и способствует развитию заболевания. Другая часть бактерий проникает по желудочно-кишечному тракту, дополняя симптоматику болезни. В области желудка и кишечника возникают схваткообразные боли, возникает рвота, понос, появляется слабость, головная боль.
Признаки развития недуга:
- У новорожденного появляются такие симптомы, как снижение аппетита, частые срыгивания, частый жидкий стул. Ребенок становится вялым. Температура тела в этот период, тем не менее, может оставаться нормальной. В связи с большой потерей жидкости симптоматика заболевания у новорожденных развивается очень быстро и состояние стремительно ухудшается. В этот период родителям необходимо обращаться за помощью как можно быстрее.
- Дети в возрасте от 2-х до 6-7 лет переносят заболевание значительно хуже. Основные симптомы это: высокая температура тела до 38,5-39°С, у малыша начинается озноб и лихорадка. Часто температура сопровождается поносом. Малыш чувствует острую боль в животе, появляются симптомы слабости, нарушается аппетит, появляется рвота.
Заболевание может быть легкой, средней и тяжелой степени. Все зависит от количества возбудителя, который проник в организм ребенка, и от его сопутствующих болезней (анемия, рахит, часто болеющие дети).
Диагностику сальмонеллеза и его отличие от других кишечных инфекций проводит врач. Для этого возьмут не только анализы крови и мочи, но и обязательно анализ кала. Если в анализах обнаружится данная бактерия, то будет выставлен диагноз сальмонеллеза. Иногда для оценки степени поражения организма необходим ряд дополнительных исследований, например, такие как УЗИ брюшной полости.
Лечение
Как лечить сальмонеллез, обязательна ли для ребенка диета, антибиотики, и можно ли это делать в домашних условиях, скажет вам только врач. Дело в том, что эта патология является одним из тех недугов, лечение которого прописывается индивидуально, в зависимости от результатов обследования и анализов. Немаловажную роль играет и то, каким образом заразился малыш – через пищу, контакт с инфицированным человеком (носительство близких родственников или беременной), грязные руки.
Если заболевание протекает в легкой форме, то вполне возможно лечение сальмонеллеза у детей и диета в домашних условиях. Если же степень поражения организма средняя или тяжелая, лечить необходимо только в стационаре, иначе последствия будут непредсказуемыми.
Обязательно госпитализируются малыши первого года жизни в связи с очень быстрым ухудшением состояния.
Самыми первыми проводятся мероприятия по предупреждению обезвоживания. Для этого ребенку введут регидрирующие препараты – Хумана электролит, Гидровит, Регидрон оптим. В настоящее время обычный Регидрон показан только детям старшего возраста и взрослым. Объемы этих жидкостей рассчитываются в зависимости от веса малыша. Также малышу дают сорбенты, препараты, способствующие всасыванию из кишечника бактерий и их токсинов.
До сих пор остается спорным вопрос о целесообразности назначения антибиотиков. Обязательно необходимо учитывать возраст и тяжесть состояния ребенка. Антибактериальные лекарственные средства нужно назначать по строгим показаниям с индивидуальным подбором дозы и путей введения, а также с учетом их безопасности.
Антибиотики применяются при тяжелых формах заболевания. Дело в том, что часто вирус обладает устойчивостью к некоторым видам антибиотика. Для этого проводится анализ на чувствительность сальмонелл к определенному антибиотику.

Диета
Одним из важных факторов успешного лечения заболевания является диета. В настоящее время ведущие инфекционисты пришли к мнению, что раннее и полноценное начало питания способствует более быстрому выздоровлению. Это вовсе не означает, что ребенок должен с первых дней болезни активно употреблять все виды продуктов, но и строгая ограничительная диета не приведет к хорошим результатам.
Основные правила диеты:
- Пища должна быть механически и химически щадящей, теплой.
- В острый период заболевания исключают продукты, оказывающие послабляющий эффект и усиливающие бродильные процессы в кишечнике.
- Молоко, а также каши на цельном молоке не назначаются в острый период заболевания, так как они усиливают перистальтику кишечника и бродильные процессы, а также приводят к усилению диареи.
- В острый период исключают бобовые, свеклу, огурцы, капусту, редис, апельсины, мандарины, груши, сливы, виноград.
- Не рекомендуется овсяная каша, черный хлеб, продукты, богатые пищевыми волокнами.
- Можно употреблять сухари из белого хлеба, употреблять бананы, картофель, макароны, давать топленое сливочное или растительное (подсолнечное, оливковое и др.) масло.
- При улучшении состояния ребенка, уменьшении симптомов интоксикации, прекращении рвоты, появлении аппетита в рацион вводят говядину или телятину, курицу, нежирные сорта рыбы.
Несомненно исключаются из рациона жирная сладкая пища. Полуфабрикаты, пища с большим содержанием специй, маринады,колбасы и тд.
Для детей первого года жизни, находящихся на грудном вскармливании, оптимальным питанием является материнское молоко. Кормить такого ребенка необходимо по требованию. Для детей с искусственным вскармливанием питание должно быть более частым, но дробным.
Для того, чтобы окончательно вылечить сальмонеллез у ребенка, вам необходимо будет провести восстанавливающую терапию. Это прием препаратов, восстанавливающих и укрепляющих иммунитет малыша, прием по прописанным врачом индивидуальным схемам медикаментов, нормализующих и восстанавливающих микрофлору в кишечнике, и средства, лизирующие носительство и симптомы сальмонеллы.
Профилактика
Для предотвращения развития заболевания необходимо прежде всего соблюдать правила личной гигиены: мытье рук с мылом, употребление чистой питьевой воды, тщательная термическая обработка продуктов.
Недопустимо употребление детьми некипяченого сырого молока, творога, масла с рынка. Также немаловажным фактором является санитарный контроль за животными.

Редакция сайта Kolobok.ua собрала для вас важную информацию о том, как выявить первые признаки сальмонеллеза и вылечить малыша, а также – как уберечь ребенка от опасности заражения сальмонеллой.
Симптомы сальмонеллеза

• ребенка мутит, может возникать рвота;
• диарея (часто со сгустками слизи и крови);
• повышается температура тела (до 40 оС);
• из-за обезвоживания у ребенка может наблюдаться потеря сознания, обильное потоотделение и даже судороги.
Такие признаки говорят о том, что у ребенка прогрессирует кишечная инфекция, а чтобы определиться, сальмонеллез это или другая инфекция (дизентерия, ротавирус и т.д.), нужно сделать посев в медицинском учреждении, куда малыша нужно срочно доставить. Там ребенку сделаю все необходимые анализы, и помогут избежать осложнений и как можно скорее выздороветь.
Где обитают сальмонеллы

К слову, не только куриные яйца могут быть опасны: практически все животные – носители сальмонелл, однако именно курица чаще всего заражает человека сальмонеллами. И что любопытно, заражается человек не столько через яйца и мясо, сколько через куриный помет.
Источники сальмонеллеза

• необработанные термически мясные и молочные продукты;
• яйца птиц (особенно те, что хранились долго или неправильно);
• дикие и домашние животные и птицы (кстати, и домашние хомячки, морские свинки, попугайчики);
• сам человек, зараженный сальмонеллой;
• вдохнуть сальмонеллу (остатки помета) можно и с пылью, и погладив зараженное животное;
• передается сальмонелла и через воду, в которой бактерия прекрасно размножается.
Как выявить и лечить сальмонеллез

Чаще всего заражаются и тяжелее всего переносят сальмонеллез дети от рождения до 5 лет. Малыши любопытны, тащат все в рот, едят руками, поэтому и подхватывают инфекцию, порой очень опасную ее разновидность.
Что делать до приезда врача

До визита доктора важно обезопасить ребенка от обезвоживания. Подхватив кишечную инфекцию, ребенок больше всего страдает от крайнего обезвоживания из-за рвоты, диареи и высокой температуры. Эти три симптома очень опасны! А в ваших силах выпаивать малыша: восстановить его водно-солевой баланс и облегчить состояние.
В идеале – давать ребенку раствор специальных порошков (Регидрон), который просто разбавляют в воде комнатной температуры (не в холодной и не в горячей!).
Если в домашней аптечке Регидрона не оказалось, а в аптеку сбегать некому, приготовить раствор можно самому (согласно рецепту Всемирной организации здравоохранения):
В 1 литре чистой негазированной воды разведите 2 ст. л. сахара, 1 ч. л. соли и 1 ч. л. пищевой соды. Тщательно перемешайте и поите этим раствором ребенка как можно чаще.
ВАЖНО. Постарайтесь поить малыша как можно чаще хотя бы из ложечки. Если кроха наотрез отказывается пить солевой раствор, давайте ему теплую воду, слабый чай – главное, чтобы кроха пил. Грудничков можно просто держать у груди и вливать солевой раствор в уголок рта крохи из обычного одноразового шприца (без иголки!).
Лечение сальмонеллеза
Как правило, сальмонеллез в острой стадии держится около 3-5 дней, а затем идет на спад. При правильном лечении, жесткой диете и выпаивании крохе становится легче уже на 2-3 день заболевания.
Попутно с выпаиванием ребенок получает лекарственное лечение, которое может назначить врач только после лабораторных анализов (посевов на выявление возбудителя сальмонеллеза).
ВАЖНО. Ребенку назначаются противомикробные препараты (кишечные антисептик), но не антибиотики!
Как обезопасить ребенка от сальмонелеза

Еще месяц после болезни у ребенка в анализах могут находить сальмонеллу – уж очень коварная инфекция и непросто от нее избавиться. Лучше обезопасить малыша, чтобы о сальмонелле он знал только понаслышке или из Википедии.
• Приучить ребенка мыть руки перед едой, после прогулки, после поглаживания собаки или котика, после каждого похода в туалет.
• Покупайте мясо и яйца на рынке у проверенных продавцов.
• В магазине проверяйте срок годности продуктов питания.
• Тщательно проверяйте свежесть куриных и перепелиных яиц и мойте их поверхность перед использованием или варкой.

• Обязательно кипятите молоко.
• Следите, чтобы продукты питания были свежими и хранились надлежащим образом (учтите, заморозка инфекцию сальмонеллы не убивает).
• Мясные продукты отвраивайте, тушите необходимое количество времени.
И пусть эти меры предосторожности покажутся вам банальными, их соблюдение сохранит самое ценное – жизнь и здоровье ребенка.
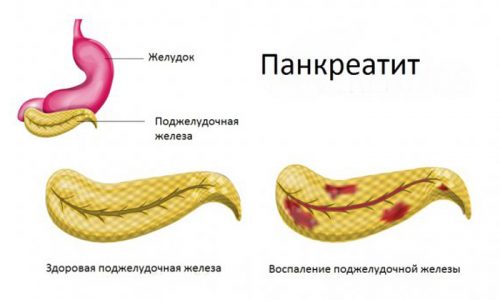
Панкреатит у детей встречается в 5-25% случаев гастроэнтерологических заболеваний.
Классификация панкреатита
Международная классификация по характеру течения детский панкреатит подразделяет:
- на острый;
- на острый рецидивирующий;
- на хронический;
- на обострение хронической патологии.
По происхождению панкреатит классифицируют как:
По характеру нарушения и области поражения панкреатит подразделяют:
- на отечную форму – разрушение отдельных клеток, продуцирующих сок поджелудочной железы;
- на деструктивный (панкреонекроз) – отмечаются очаги некроза различной величины и локализации: мелкоочаговый, среднеочаговый, крупноочаговый, тотально-субтотальный (некрозом поражены все отделы железы).
Многие ученые считают, что реактивный панкреатит не следует выделять в самостоятельную форму.
Он является только переходящим комплексом симптомов, возникающих на фоне патологии органов, связанных общей функцией с поджелудочной.
По выполнению функций железы панкреатит бывает:
- с нарушением внешнесекреторной функции (синтез и выделение сока): гиперсекреторный (избыточный), гипосекреторный (недостаточный), обтурационный (блокирование выделения), с нормальной функцией;
- с нарушением внутрисекреторной функции (синтез инсулина): гиперсекреция, гипосекреция.
Эта форма панкреатита характеризуется катаральным воспалением, отеком и деструктивными нарушениями железы, вызванными активацией ферментов внутри органа и интоксикацией продуктами распада. У ребенка патология сопровождается выраженными симптомами воспаления, некроза тканей и нарушением работы ЖКТ.
Хронический панкреатит – прогрессирующее воспалительное заболевание, которое характеризуется снижением функции или разрушением тканей и протоковой системы. Эта форма патологии имеет периоды обострения и затихания. Чаще всего хронический панкреатит диагностируется в школьном возрасте (6-17 лет) и является следствием острой формы.

Чаще всего хронический панкреатит диагностируется в школьном возрасте (6-17 лет) и является следствием острой формы.
Причины панкреатита у детей
Возникновение панкреатита у детей может быть следствием врожденных и внутриутробных аномалий, проявляться под действием внешних и внутренних факторов. Все причины, вызывающие панкреатит, подразделяют:
- на вызывающие затруднение оттока панкреатического сока заболевания ЖКТ (41,8%): патологии желчных протоков (41,3%), аномалии железы, травмы в области живота;
- на приводящие к непосредственному повреждению серозной оболочки и железистой ткани: бактериально-вирусные инфекции (гепатит, паротит, сальмонеллез, вызываемые цитомегаловирусной, герпетической, микоплазменной инфекциями, энтеровирус), гельминтозы.
Кроме перечисленных факторов, приступ панкреатита могут вызвать:
[morkovin_vg video=”2ul8YCW9BYk;Pec4Mhh-y4c,панкреатит хронический”]
Симптомы
При остром панкреатите наблюдаются такие признаки:
- болевые ощущения в эпигастральной области;
- тошнота;
- рвота;
- слабость;
- потеря аппетита.
Проявления патологического процесса – это:
- бледность лица;
- посинение губ;
- обезвоживание организма – вызывает жажду, утоление которой сопровождается сильной рвотой;
- тахикардия (сердцебиение);
- поверхностное дыхание.
При прогрессировании панкреатита ребенок становится вялым, не двигается, развивается парез ЖКТ (паралитическая непроходимость), который приводит к запору. Выраженная интоксикация сопровождается повышением температуры до +38…+39°С, а при гнойном панкреатите отмечается истощающая лихорадка.
При хронической форме панкреатита симптомы способны отсутствовать в период затихания или быть менее выраженными.
Приступы тошноты могут быть вызваны погрешностями соблюдения диеты, стрессом, чрезмерной физической нагрузкой. Боль усиливается при нагрузках, погрешностях питания. Она может отдавать в поясницу, спину, под лопатку.
Хроническая патология сопровождается расстройством питания – отсутствием аппетита, отказом от пищи и такими нарушениями:
К какому врачу обратиться при обнаружении панкреатита у ребенка?
При появлении симптомов, схожих с панкреатическими, необходимо обратиться к педиатру, который даст направление к узкому специалисту – детскому гастроэнтерологу. Помощь в разработке диетического питания окажет диетолог.

При появлении симптомов, схожих с панкреатическими, необходимо обратиться к педиатру.
Диагностика
Для постановки диагноза используют следующие методы исследования:
- клинический анализ крови, который позволяет выявить признаки воспаления;
- биохимический анализ крови на количество ферментов железы;
- в анализе кала – копрограмме – устанавливают содержание непереваренных пищевых остатков, крахмала и жира;
- анализ мочи на диастазу;
- УЗИ – показывает состояние и параметры железы (его проводят натощак и после пищевой нагрузки);
- высокоинформативный иммуноферментный анализ кала на эластазу-1;
- комбинированное рентгенэндоскопическое исследование;
- компьютерную томографию, МРТ.
Как лечить
Лечение острого панкреатита у детей врачи проводят в условиях стационара. Больному ребенку предписывается постельный режим и диетическое питание. При лечении хронического панкреатита учитываются особенности протекания патологии.
Для терапии панкреатита применяют симптоматическое и патогенетическое лечение медицинскими препаратами с применением:
- анальгетиков и спазмолитиков;
- холинолитиков;
- антацидов;
- ферментных и антиферментных препаратов.
Применение лекарств не только снижает боль, но и стимулирует отток панкреатического сока.
Для восстановления перистальтики ЖКТ применяют Цизаприд, Домперидон. Для торможения секреторной функции – Атропин, Метацин, Платифиллин.
Хороший эффект в комплексной терапии панкреатита у детей показало применение регуляторных пептидов – Сандостатина и Октреотида.
Для устранения обезвоживания и признаков интоксикации назначается инфузионная терапия – внутривенное введение Реополиглюкина, глюкозы, аминокислоты, жировых эмульсий.
Заместительная терапия ферментами подразумевает применение препаратов, устойчивых к действию пищеварительных веществ, например, микрогранулированного препарата Панцитрат.
Для снижения продукции и воздействия соляной кислоты прописывают антацидные лекарства – Маалокс, Фосфалюгель, Альмагель.
Для предупреждения инфицирования кист и свищей назначают Цефотаксим, Амоксициллин. Дозировка таблеток и курс лечения зависят от формы патологии, степени поражения железы и того, сколько лет пациенту.
В домашних условиях лечить панкреатит можно только вне обострения и под контролем гастроэнтеролога. В качестве обволакивающего средства рекомендуют пить овсяный кисель.
Для поддерживающей терапии хронического панкреатита принимают отвары барбариса, душицы, земляники лесной, календулы, крапивы, репяшка, сушеницы болотной, хвоща полевого, шиповника, яснотки. Из предложенного списка берут 5-6 трав в равном количестве.
Сырье измельчают, смешивают. 15 г порошка заливают ½ л кипятка и настаивают в термосе 8-10 часов. Пить теплым по 1/3 стакана после еды 4 раза в день и ½ стакана – перед сном.
В период обострения проводят курсы полноценного питания с помощью внутривенного и зондового введения стандартных пищевых смесей из молочного белка, соевого гидролизата и полиненасыщенных жирных кислот.При стабилизации состояния ребенка его переводят на диетический стол №5.
Диетическое меню включает легкоусвояемые продукты. Правильно составленный рацион содержит физиологическую норму белка и ограничивает жиры и углеводы.
Для нормализации витаминно-минерального баланса необходимо включать специальные добавки.

Диетическое меню включает легкоусвояемые продукты.
Особенности в зависимости от возраста
Особенности течения панкреатита у детей обусловлены возрастными отличиями в строении и функционировании железы.
У новорожденных поджелудочная железа составляет всего 0,1% от массы тела. Бедность паренхиматозного слоя обуславливает низкую секреторную функцию. Младенец, питаясь молоком матери, не нуждается в полном комплексе пищеварительных ферментов.
Но при искусственном вскармливании панкреатит может быть вызван аллергической реакцией на смеси. Первичная панкреатическая недостаточность развивается при врожденной патологии и сопровождается задержкой роста, дефицитом массы тела и хронической диареей.
В период отказа от грудного вскармливания проявляются первые симптомы синдрома Швахмана-Даймонда, вызванные дисфункцией ферментов поджелудочной железы. Через несколько месяцев после введения прикорма малышам у них может обнаружиться целиакия (нарушение пищеварения), вызывающая панкреатит.
У детей в 2 года жизни отмечается резкий рост железы – она увеличивается в 4 раза, что связано с изменением питания. Увеличивается и секреция ферментов. Часто в этот период отмечается недостаточность амилазы.
До года дети не могут переварить крахмал – это физиологическое состояние, но при нарушении питания оно может вызвать панкреатит.
Если в 3 года малыш пробует вредные и экзотические продукты, то следует ожидать появления первых симптомов нарушения функций ЖКТ и панкреатита. В 4 года ребенок контактирует с большим количеством сверстников, часто болея инфекционными, паразитарными и вирусными патологиями, что влияет на работу железы. С 5 лет и до 7 происходит второй скачек роста и функций железы. При несовершенстве ферментативной функции органа и нарушении питания у детей возникает недостаточность железы.
Какой должен быть размер поджелудочной железы в норме у детей? Об этом читайте в статье.
У малышей панкреатит проявлялся тошнотой, рвотой, болью в эпигастрии, задержкой физического развития.
С 6 лет и до 10 размеры железы увеличиваются в 10 раз. В этот период отмечается преобладание функции секреции инсулина над продукцией ферментов. Поэтому и у младших школьников требуется применение рационального питания и исключение вредных продуктов. При анализе истории болезни панкреатита у детей с 7 лет установлено, что 6,9% детей родились недоношенными.
У детей 8 лет и старше патология была вызвана нерегулярностью питания, сухоедением. В группе детей 6-9 лет факторами, вызвавшими панкреатит.
У детей 8 лет и старше патология была вызвана нерегулярностью питания, сухоедением. В группе детей 6-9 лет факторами, вызвавшими панкреатит, стали:
- ранний перевод на искусственное вскармливание;
- погрешности питания;
- частые ОРЗ и ОРВИ;
- гельминтозы;
- применение антибиотиков и нестероидных противовоспалительных средств (НПВП) у малышей;
- перенесенные кишечные инфекции;
- травмы живота.
Профилактика
В качестве мер профилактики развития панкреатита следует:
- поддерживать нормальный режим питания;
- исключить продукты, содержащие опасные добавки;
- не прибегать к самолечению и неоправданному применению антибиотиков, НПВП и других лекарственных препаратов;
- своевременно лечить инфекционные, вирусные и паразитарные заболевания;
- следить за состоянием пищеварительной системы.
Комаровский о детском панкреатите
Во многих программах доктор Комаровский рассказывает о проблемах с ЖКТ и поджелудочной железой у детей. Педиатр советует придерживаться регулярного, полезного питания, избегать переедания и совместного введения первых и вторых блюд в одном приеме пищи. Комаровский рекомендует кормить ребенка тогда, когда он проголодается.

Педиатр Комаровский советует придерживаться регулярного, полезного питания, избегать переедания и совместного введения первых и вторых блюд в одном приеме пищи.
Основные факты
- Salmonella является одной из четырех основных причин диарейных болезней во всем мире.
- Большинство случаев заболевания сальмонеллезом протекает в легкой форме; однако иногда сальмонеллез может представлять угрозу для жизни. Степень тяжести болезни зависит от факторов, связанных с хозяином, и от серотипа Salmonella.
- Устойчивость к противомикробным препаратам —проблема общественного здравоохранения, вызывающая озабоченность во всем мире, и Salmonella входит в число микроорганизмов, у которых появилось определенное количество устойчивых серотипов, встречающихся в пищевой цепи.
- В качестве профилактической меры, защищающей от сальмонеллеза, рекомендуется следовать элементарным практическим правилам пищевой гигиены, таким как проведение тщательной тепловой обработки.
Обзор
Бремя болезней пищевого происхождения весьма значительно: каждый год заболевает почти каждый десятый человек, что приводит к потере 33 миллионов лет здоровой жизни. Болезни пищевого происхождения могут быть тяжелыми, особенно у детей раннего возраста. Диарейные болезни — наиболее распространенные заболевания, вызванные нездоровой пищей. Ими ежегодно заболевает 550 миллионов человек, в том числе 220 миллионов детей младше 5 лет. Salmonella является одной из четырех основных причин диарейных болезней во всем мире.
Хотя вызывать заболевание людей могут все серотипы, некоторые из них являются специфичными по хозяину и могут жить лишь в одном или нескольких видах животных: так, например, серотип Dublin Salmonella enterica живет в крупном рогатом скоте, а серотип Choleraesuis Salmonella enterica — в свиньях. Когда эти конкретные серотипы вызывают болезнь у человека, такая болезнь часто бывает инвазивной и может представлять угрозу для жизни.
Однако большинство серотипов присутствует в широком ряде носителей. Такие серотипы обычно вызывают гастроэнтерит, который часто протекает без осложнений и не требует лечения, но может протекать в тяжелой форме у детей, пожилых людей и пациентов с ослабленным иммунитетом. К этой группе относятся серотип Enteritidis Salmonella enterica и серотип Typhimurium Salmonella enterica два наиболее важных серотипа Salmonella передаваемых от животных человеку в большинстве регионов мира.
Болезнь
Сальмонеллез — это болезнь, вызываемая бактерией Salmonella. Для нее обычно характерны резкое повышение температуры, боль в области живота, диарея, тошнота и иногда рвота.
Симптомы болезни появляются через 6-72 часа (обычно через 12-36 часов) после поглощения Salmonella, и болезнь длится от 2 до 7 дней.
Симптомы сальмонеллеза протекают относительно легко, и в большинстве случаев пациенты выздоравливают без специального лечения. Однако в некоторых случаях, особенно у детей и пожилых пациентов, связанное с болезнью обезвоживание может становиться тяжелым и представлять угрозу для жизни.
Хотя крупные вспышки Salmonella обычно привлекают внимание СМИ, от 60 до 80% всех случаев заболевания сальмонеллезом не регистрируется в рамках известных вспышек болезни. Такие случаи заболевания классифицируются как спорадические или же вообще не диагностируются в этом качестве.
Источники и передача инфекции
- Бактерия Salmonella широко распространена среди домашних и диких животных, преимущественно среди животных, используемых в пищу, таких как домашняя птица, свиньи и крупный рогатый скот; а также среди домашних животных, включая кошек, собак, птиц и рептилий, таких как черепахи.
- Salmonella может проходить через всю пищевую цепь — от корма для животных, первичного производства и до дома или предприятий общественного питания.
- Люди заражаются сальмонеллезом, как правило, в результате потребления зараженных пищевых продуктов животного происхождения (в основном яиц, мяса, домашней птицы и молока), хотя к передаче инфекции могут быть причастны и другие пищевые продукты, включая зеленые овощи, загрязненные навозом.
- Может иметь место и передача инфекции от человека человеку фекально-оральным путем.
- Случаи заболевания людей происходят также при контактах с инфицированными животными, включая домашних животных. У инфицированных животных признаки болезни часто не проявляются.
Лечение
В тяжелых случаях заболевания лечение заключается в восполнении электролитов (для обеспечения поступления в организм электролитов, таких как ионы натрия, калия и хлора, выведенных с рвотой и диареей) и регидратации.
При легких случаях заболевания или заболевании средней тяжести у здоровых людей обычная терапия противомикробными препаратами не рекомендуется. Это связано с тем, что противомикробные препараты могут не уничтожить бактерию полностью и способствовать селекции устойчивых штаммов, что может впоследствии привести к тому, что лекарство станет неэффективным. .
Однако такие группы риска, как дети грудного возраста, пожилые люди и пациенты с ослабленным иммунитетом, могут нуждаться в лечении противомикробными препаратами. Противомикробные препараты обычно назначаются и в случаях, когда инфекция распространяется из кишечника на другие части организма.
В связи с глобальным усилением устойчивости к противомикробным препаратам необходимо регулярно пересматривать руководящие принципы лечения, принимая во внимание модель устойчивости бактерии с учетом данных местной системы эпиднадзора
Методы профилактики
Для профилактики требуются контрольные меры во всех звеньях пищевой цепи — от сельскохозяйственного производства до обработки, производства и приготовления пищевых продуктов как в коммерческих организациях, так и в домашних условиях.
Контакты между детьми грудного или раннего возраста и домашними животными (кошками, собаками, черепахами и т. п.), которые могут быть носителями Salmonella, должны происходить под тщательным наблюдением.
Национальные и региональные системы эпиднадзора за болезнями пищевого происхождения являются важными средствами для изучения и отслеживании ситуации с таким болезнями, а также для выявления сальмонеллеза и других кишечных инфекций на ранних стадиях и принятия ответных мер, что позволяет предотвращать дальнейшее распространение таких болезней.
Рекомендации для населения и лиц, совершающих поездки
Обеспечить безопасность во время поездок помогут следующие рекомендации:
- Обеспечить, чтобы пищевые продукты прошли надлежащую тепловую обработку и были все еще горячими при их подаче.
- Избегать употребления сырого молока и продуктов, приготовленных из сырого молока. Пить только пастеризованное или кипяченое молоко.
- Избегать употребления льда, если только он не был изготовлен из безопасной воды.
- При наличии сомнения в безопасности воды, прокипятить ее или, если это невозможно, продезинфицировать ее с помощью какого-либо надежного дезинфицирующего вещества медленного действия (обычно такие вещества можно приобрести в аптеках).
- Тщательно мыть руки и часто использовать мыло, особенно после контактов с домашними или сельскохозяйственными животными, а также после посещения туалета.
- Тщательно мыть фрукты и овощи, особенно при их потреблении в сыром виде. По возможности снимать кожуру с овощей и фруктов.
- Руководство по безопасным пищевым продуктам для туристов
Рекомендации для лиц, занимающихся обработкой и приготовлением пищевых продуктов
ВОЗ сформулировала следующие рекомендации для лиц, занимающихся обработкой и приготовлением пищевых продуктов:
Рекомендации для производителей фруктов, овощей и рыбы
Пять важнейших принципов выращивания более безопасных фруктов и овощей заключаются в следующем:
- Соблюдайте надлежащую личную гигиену.
- Защищайте поля от загрязнения фекалиями животных.
- Используйте обработанные фекалии.
- Оценивайте риски, которые представляют ирригационные воды, и управляйте такими рисками.
- Содержите собранный урожай и оборудование для его хранения в чистоте и сухости.
- Пять важнейших принципов выращивания более безопасных фруктов и овощей
- Соблюдайте надлежащую личную гигиену.
- Содержите пруд в чистоте.
- Следите за качеством воды.
- Следите за здоровьем рыбы.
- Используйте чистое оборудование и контейнеры для сбора рыбы.
- Пять важнейших принципов повышения безопасности продукции аквакультуры в целях охраны здоровья населения - на английском языке
Деятельность ВОЗ
В сотрудничестве с другими заинтересованными сторонами ВОЗ решительно отстаивает важную роль безопасности пищевых продуктов как одной из ключевых составляющих обеспечения доступа к безопасной и питательной диете. ВОЗ разрабатывает меры политики и рекомендации, охватывающие всю пищевую цепь от производства до потребления, опираясь при этом на разные виды экспертных знаний и опыта в самых разных областях.
ВОЗ работает над укреплением систем обеспечения безопасности пищевых продуктов во все более глобализованном мире. Установление международных стандартов безопасности пищевых продуктов, повышение качества эпидназдора за болезнями, просвещение потребителей и подготовка лиц, занимающихся обработкой и приготовлением пищевых продуктов, в области безопасного обращения с пищевыми продуктами входят в число важнейших способов предотвращения болезней пищевого происхождения.
ВОЗ укрепляет потенциал национальных и региональных лабораторий в области эпиднадзора за патогенами пищевого происхождения, такими как Campylobacter и Salmonella.
Кроме того, ВОЗ способствует комплексному эпиднадзору за устойчивостью патогенов, присутствующих в пищевой цепи, к противомикробным препаратам, собирая образцы у людей, животных и образцы пищевых продуктов и анализируя данные, полученные в разных секторах.
ВОЗ совместно с ФАО оказывает помощь государствам-членам, координируя международные усилия по раннему выявлению вспышек болезней пищевого происхождения и соответствующим ответным мерам через сеть национальных органов в государствах-членах.
Кроме того, ВОЗ осуществляет научную оценку, которая используется в качестве основы для разрабатываемых Комиссией ФАО/ВОЗ по Кодекс алиментариус международных стандартов, принципов и рекомендаций в отношении пищевых продуктов для профилактики болезней пищевого происхождения.
Читайте также:


