Что отличает сальмонеллез от дизентерии
Многие родители паникуют, путая ротавирус, дизентерию и отравление.
Врачи предупреждают, что одно из главных отличий – характер стула.
- при дизентерии характерны выделения с примесями прожилок крови и слизи;
- при ротавирусе стул водянистый.
Но в любом случае, поставить верный диагноз может только врач!

Важно знать!
На сегодняшний день надежным способом защиты от ротавирусной инфекции и дизентерии является специфическая профилактика – вакцинация!
Большое значение для успешного выздоровления играет диагностика болезни: для оперативного уточнения детальной картины – отравление это, дизентерия или ротавирус, существует экспресс-тест на ротавирус.
Ротавирус – это инфекционная болезнь, которая часто встречается у детей дошкольного возраста. Возбудитель – специфический РНК-вирус.
Микроб локализуется в клетках слизистой оболочки кишечника и проявляется симптомами, которые характерны для многих других инфекционных заболеваний – сальмонеллез, дизентерия, холера, пищевые токсикоинфекции, менингит.
Как распознать ротавирус у ребенка своевременно, какие отличительные признаки болезни?
Общие клинические отличия ротавируса
Ротавирусная инфекция редко протекает в тяжелой форме, требующей госпитализации. Есть некоторые признаки, по которым можно заподозрить болезнь:
- наиболее частые пациенты – малыши от 6 месяцев до 2 лет (> 95% случаев);
- первые проявления наступают на четвертые сутки после заражения;
- рвота однократная в первый день (постоянной рвоты не бывает);
- в кале не бывает крови.
При этой инфекции редко бывает острое начало с ярко выраженным обезвоживанием.
Также дифференцировать заболевание и определить ротавирус у ребенка помогает правильно собранный анамнез – данные о начале болезни, возможном пути заражения, контакте с потенциальными носителями вируса.
Отличительные особенности ротавируса и дизентерии (гастроэнтерита)
Так как вирус поражает эпителий тонкого кишечника, для заболевания характерны такие же симптомы, как и при многих инфекционных болезнях. Но педиатры и инфекционисты способны распознать и отличить основные признаки.
При сборе сведений не берут во внимание такие симптомы, как тошнота, изжога, потеря аппетита, они при любых инфекциях актуальны.
Но характер и течение рвоты и диареи существенно отличаются.
При ротавирусной инфекции рвота у ребенка всегда случается однократно, в начале болезни, когда поднимается температура тела до 37,5°. При гастроэнтерите рвота, как правило, многократная, приносящая кратковременное облегчение, по частоте происходит каждый час. При бактериальном поражении слизистой рвотный рефлекс активизируется даже после питья воды, напитков, при попытке приема пищи.
При ротавирусе рвотные массы в виде остатков содержимого желудка. При энтерите они содержат слизь, желудочный сок, желчь, которая забрасывается из двенадцатиперстной кишки в желудок. Иногда в рвотных массах могут встречаться прожилки крови.
При ротавирусной инфекции диарея наступает не сразу. Ей предшествует ухудшение общего состояния, однократная рвота, подъем температуры. И только после проявления всех этих признаков наступает жидкий, водянистый стул. У младенцев можно видеть испражнения в виде желтой воды. Частота стула зависит от степени поражения эпителия и защитных функций организма ребенка. В среднем продолжительность диареи составляет 3-4 дня.
При вирусной инфекции никогда не бывает примесей крови в каловых массах. Если у ребенка в стуле кровь, даже скрытая, которая обнаружилась при лабораторном исследовании, это говорит о бактериальном поражении слизистой.
Этим ротавирус отличается от кишечной инфекции.
При гастроэнтерите диарея появляется первой или одновременно с рвотой. Частота стула может достигать раз в сутки, а в тяжелых случаях еще чаще.
В каловых массах обнаруживается много слизи, гной, кровь, не переваренные остатки пищи.
Отличие кишечной инфекции от ротавируса также заключается в степени обезвоживания организма.
При вирусной инфекции она развивается постепенно. Для ее устранения достаточно своевременно и в полном объеме давать питье ребенку. Если соблюдать питьевой режим, то осложнения (судороги, пневмония, остановка почек), связанные с потерей жидкости, развиваются крайне редко.
Острый гастроэнтерит приводит к сильному обезвоживанию, как взрослого, так и детского организма, которое стремительно развивается с первого дня заболевания. Такое состояние требует экстренной помощи и парентерального (внутривенного) введения регидратационных растворов для восполнения солей и воды.
Следует также сказать об общем состоянии детей:
- Ротавирус начинается с легкого недомогания, которое нарастает постепенно. Ребенок капризничает, плохо ест, вялый, неактивный, в течение дня сонливое состояние.
- Бактериальная инфекция начинается остро. Малыш полностью обессилен, находится в постели, лежит с закрытыми глазами, ему тяжело говорить, повышена чувствительность к световым и звуковым раздражителям. При высокой температуре может быть полуобморочное состояние.
Продолжительность ротавирусной инфекции, которая протекает в легкой форме, не более 2-3 дней, максимально дети болеют 5-6 дней. Острые инфекционные болезни длятся не менее 8-10 дней при своевременном лечении, а в тяжелых случаях 2-3 недели.
Лечение ротавируса в большинстве случаев не требует госпитализации и специфического лечения и проходит самостоятельно.
При бактериальных инфекциях детей доставляют в инфекционное отделение для обследования, наблюдения, правильной и своевременной терапии.
Ротавирусная инфекция и отравление имеют схожие симптомы.
Больной жалуется на боли, дискомфорт в желудке, его мучают рвота и расстройство стула. Это так называемые симптомы местного характера.
Есть и общие симптомы: слабость, повышение температуры, головные боли. При этом природа заболеваний разная, поэтому и курсы лечения значительно отличаются между собой.
Вот почему для правильной диагностики и назначения грамотной терапии важно знать, как отличить ротавирус от отравления.
Причины отравления и ротавирусной инфекции
Поскольку симптоматика двух заболеваний схожая, важно понимать, как отличить отравление от ротавируса, что невозможно сделать без понимания этиологии заболевания.
Одно из самых главных различий состоит в том, что ротавирус обычно проникает в организм через носителя, то есть происходит заражение вирусом. Также бактерии попадают в организм из-за грязных рук или плохой воды, в которой оказались патогенные микроорганизмы.
При отравлении все начинается с попадания в желудочно-кишечный тракт токсина или бактерий (дизентерийной шигеллы, сальмонеллы и другие). Свою роль может сыграть недостаточная термическая обработка продуктов, прием в пищу грязных овощей и фруктов. Отравления часто вызывают грибы, фальсифицированный алкоголь, химикаты и прочие ядовитые вещества.
Хотя оба недуга могут протекать тяжело, есть общие и отличительные признаки заболеваний, и их важно различить как можно быстрее.
Ротавирусную инфекцию медики еще называют ротавирусный гастроэнтерит, и он является одной из форм острой кишечной инфекции. Человек заражается либо через носителя инфекции, либо заболевает фекально-оральным способом, то есть через грязную воду, в которой оказываются растворенными микроскопические частицы фекалий больного ротавирусом.
Какие еще симптомы помогают понять: ротавирус это или отравление?
Инкубационный период при ротавирусной инфекции может длиться 5 дней: внезапно человек чувствует боли в желудке, который начинает сжиматься, спазмировать, открывается рвота, стул становится похожим на воду желтоватого цвета.
Популярными признаками являются:
- Повышение температуры тела.
- Общая слабость.
- Ломота в теле.
- Насморк.
- Кашель.
- Конъюнктивит.
Особенно болезненно кишечный грипп протекает у ребенка: на фоне недомогания дети становятся капризными, они отказываются от питья, еды, беспрерывно плачут и требуют внимания. При осмотре врач может обнаружить симптомы, схожие с простудой: покраснения в горле и отеки слизистых тканей. Но как при отравлении, так и при ротавирусе детям особенно сильно грозит обезвоживание.
Отравление проявляет себя несколько иначе, и каждый раз это зависит от того, какой токсин или микроорганизм стал причиной интоксикации. Помимо классических симптомов, вроде тошноты и рвоты, больной может чувствовать и прочие неприятные ощущения, вплоть до начала галлюцинаций (они часто появляются после отравления грибами).
Различить интоксикацию можно по следующим симптомам
- Снижение аппетита.
- Больного бросает то в пот, то в жар (они могут резко сменять друг друга).
- Повышается выделение слюны.
- Снижается артериальное давление.
- Расстраивается зрение.
- Нарушаются функции нервной системы.
- Могут начаться сильные боли в мышцах и суставах.
Чем еще принципиально отличается ротавирус от интоксикации?
Разница заключается в том, что при интоксикации больной чувствует себя плохо уже через час-полтора после употребления отравленной пищи (либо отравления химикатами), а ротавирус может не давать о себе знать целую неделю.
При отравлении боли в животе очень часто стихают сразу после рвоты, тогда как при кишечном гриппе они периодически мучают больного, практически до полного выздоровления.
Можно ли лечить эти болезни в домашних условиях?
Только после вызова на дом врача или скорой помощи.
Полное обследование помогает распознать болезнь, понять на ранней стадии – ротавирус или отравление, получить консультацию врача и правильные назначения.
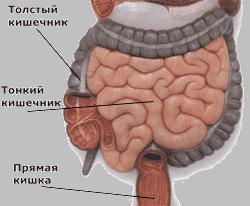
Среди многочисленных инфекционных болезней человека значительное место занимают кишечные инфекции (КИ). Практически каждый человек на земле за свою жизнь переболевает этими заболеваниями.
Что представляют собой кишечные инфекции?
Кишечные инфекции – это целая группа заразных заболеваний, которые повреждают, в первую очередь, пищеварительный тракт.
Пути заражения КИ

Возбудителями кишечных инфекций могут быть: бактерии (сальмонеллез, брюшной тиф, холера), их токсины (ботулизм), а также вирусы (энтеровирус, ротавирус) и т.д.
От больных и носителей инфекции микробы выделяются во внешнюю среду с испражнениями, рвотными массами, иногда с мочой. Практически все возбудители кишечных инфекций чрезвычайно живучи. Они способны подолгу существовать в почве, воде и даже на различных предметах. Например, на ложках, тарелках, дверных ручках и мебели. Кишечные микробы не боятся холода, однако все же предпочитают жить там, где тепло и влажно. Особенно быстро они размножаются в молочных продуктах, мясном фарше, студне, а также в воде (особенно в летнее время).
Изо рта микробы попадают в желудок, а затем в кишечник, где начинают усиленно размножаться. После попадания микробов в организм наступает бессимптомный инкубационный период, продолжающийся, в большинстве случаев, 6-48 часов.

Симптомы заболевания
В самом начале заболевания человека беспокоит слабость, вялость, снижение аппетита, головная боль, повышение температуры – симптомы, напоминающие обычное ОРЗ. Однако через некоторое время возникает тошнота, появляются схваткообразные боли в животе, понос с примесью слизи, гноя или крови (например, при дизентерии). Может беспокоить жажда и озноб.
Симптомы заболевания вызывают как сами микробы, так и выделяемые ими токсины. Кишечные инфекции могут протекать в виде острого гастрита (с рвотой с болями под ложечкой), энтерита (с поносом), гастроэнтерита (с рвотой и поносом), колита (с кровью в экскрементах и нарушением стула), энтероколита (с поражением всего кишечника).
Одно из самых неприятных последствий, возникающих при кишечных инфекциях, – обезвоживание организма вследствие рвоты и/или поноса. Результатом резкого обезвоживания могут стать почечная недостаточность и другие тяжелые осложнения, в частности, дегидратационный (связанный с потерей жидкости) шок.
Диагностика и лечение КИ
Очень важно отличить кишечную инфекцию от других заболеваний со сходными симптомами: небактериального пищевого отравления (например, лекарствами), острого аппендицита, инфаркта миокарда, пневмонии, внематочной беременности и т.д.
При появлении симптомов, напоминающих острую кишечную инфекцию, необходимо обратиться к инфекционисту. Для того, чтобы правильно поставить диагноз, врач назначает бактериологическое исследование кала или рвотных масс. Дополнительно могут применяться серологические методы диагностики (для выявления антител к возбудителям инфекции).
Лечение кишечных инфекций является комплексным и включает в себя: борьбу с микробными ядами, самими микробами, а также с обезвоживанием организма. Кроме того, больные должны соблюдать правильную диету и с помощью специальных препаратов восстанавливать нормальную микрофлору кишечника.

Меры профилактики и защиты
Кишечными инфекциями можно заболеть в любое время года. Но особенно резко возрастает их количество в летний период в связи с пренебрежениями мерами безопасности и небрежным отношением самих граждан к своему здоровью.
Чтобы уберечься от заболеваний кишечными инфекциями нужно соблюдать следующие правила:
Соблюдая эти простые правила, можно защитить себя и своих близких от угрозы возникновения кишечных инфекций.
Острые кишечные инфекции это группа заболеваний, вызываемых микроорганизмами и сопровождающихся поражением желудочно кишечного тракта и интоксикацией. Источником инфекции является больной или бактерионоситель (человек или животное). Он выделяет возбудителя в окружающую среду с калом, рвотными массами. Чаще всего острые кишечные инфекции связаны с нарушением правил личной гигиены, употреблением недоброкачественных пищи и воды.
Дизентерия – инфекционно воспалительное поражение толстой кишки. Возбудителем заболевания являются кишечные шигеллы и амебы. Наиболее часто встречается дизентерия, вызванная шигеллами Флекснера, Зонне. Они попадают в окружающую среду с каловыми массами больного, распространяются через загрязненные руки, а также мухами.
Длительное время они могут существовать в продуктах питания, особенно в молоке, воде. Наиболее часто дизентерией болеют дети до 2 лет. При попадании в пищеварительный тракт возбудитель дизентерии частично погибает под воздействием соляной кислоты желудка. При внедрении в кишечник он вызывает кишечные воспаления, образование язв, а иногда и омертвение участка слизистой. В процессе жизнедеятельности и после гибели шигелл и амеб выделяются токсины, которые проникают в кровь и вызывают отравление организма (интоксикацию).
Скрытый период заболевания при бактериальной дизентерии длится 1-5 дней (в среднем 2-3 дня), при амебной дизентерии – от 1 недели до 3 месяцев. Первые признаки заболевания – слабость, головная боль, озноб, схваткообразные боли внизу живота, учащенный жидкий стул, рвота. К концу первых суток в каловых массах появляются слизь и примесь крови (прожилки или сгустки), в дальнейшем каловые массы представляют собой небольшое количество слизи с прожилками крови.
На второй день частота опорожнений кишечника может достигать 10–15 раз в сутки и более. Характерны тянущие боли при дефекации и ложные позывы к ней. Температура тела повышается до 38–39,5 градусов, аппетит значительно снижается, нарушается сон. Пульс становиться учащенным, а артериальное давление снижается. При правильном лечении наступает выздоровление. Возможно формирование хронической дизентерии. Наиболее частыми осложнениями дизентерии являются шок, сердечно сосудистая недостаточность, кишечные кровотечения.
Первая неотложная помощь при дизентерии.
Больной с расстройствами функций желудка и кишечника нуждается в особом уходе. При рвоте необходимо подставить емкость для сбора рвотных масс, придерживать голову пациента, следить за тем, чтобы содержимое желудка не попало в дыхательные пути. Частый жидкий стул вызывает раздражение в анальной области. В связи с этим нужен особый уход за промежностью – регулярные обмывания, смазывания вазелиновым или облепиховым маслом, детским кремом. Для устранения боли в животе нельзя использовать грелку и обезболивающие препараты. При сильных болях в животе врач после установления точного диагноза может назначить спазмолитики.
Рекомендуется обильное питье для восполнения потерянной со рвотой и жидким стулом жидкости. В первые дни заболевания необходимо протертое питание в небольшом объеме. При высокой температуре тела применяют жаропонижающие средства. Можно воспользоваться для снижения температуры тела пузырем со льдом. При очень частом стуле назначают вяжущие препараты. Больные дизентерией нуждаются в антибактериальном лечении. Им назначают по схеме тетрациклиновые препараты, хлорам феникол, сульфаниламиды, нитрофураны. При амебной дизентерии более эффективен метронидазол.
В зависимости от состояния пациента проводят симптоматическую терапию, внутривенные вливания лекарственных растворов при обезвоживании и кишечных кровотечениях. При тяжелой интоксикации и нарушении деятельности сердечно сосудистой системы используют лекарственные препараты, нормализующие работу сердца и артериальное давление. Для улучшения пищеварения назначают ферменты поджелудочной железы, применяют и витамины.
Мероприятия в очаге дизентерии.
Больных с дизентерией обязательно госпитализируют в инфекционный стационар. В некоторых случаях допустимо лечение заболевания в легкой форме на дому. Все предметы ухода за больным и его выделения (рвотные массы, кал) дезинфицируют. Выписку больных из стационара проводят не ранее чем через 3 дня после исчезновения признаков заболевания и одного бактериологического исследования кала с отрицательным результатом. Баканализ кала проводят не ранее чем через 2 дня после окончания антибактериального лечения.
После выписки больного палату дезинфицируют. Для пациентов, работающих на предприятиях пищевой промышленности, проводится двукратное бактериологическое обследование с интервалом в 1–2 дня. Лица, перенесшие дизентерию в течении 3–6 месяцев, находятся на диспансерном учете и подлежат наблюдению. Все контактировавшие с больным дизентерией подвергаются медицинскому наблюдению в течение 7 дней (следят за частотой и характером стула, температурой тела). При обнаружении пациента в организованном коллективе все контактные лица проходят бактериологическое обследование.
Сальмонеллез относится к острым инфекционным кишечным заболеваниям. Он может протекать в различных формах, в том числе бессимптомных и септических. Чаще сальмонеллез по клиническим проявлениям соответствует гастроэнтероколиту, колиту. Заболевание вызывают сальмонеллы. Существует множество видов сальмонелл. Их источником чаще являются больные или носители (человек, птицы, домашние животные). Кишечные заражения, как правило, происходит при употреблении в пищу продуктов, содержащих сальмонеллы в большом количестве (при недостаточной термической обработке молока, мяса), или пользовании загрязненными бытовыми предметами.
Часто заболевание выявляется среди детей. Скрытый период сальмонеллеза от 6 часов до 3 суток (в среднем 12–24 часов). Сальмонеллез может различаться по степени тяжести. Наиболее часто встречается сальмонеллез в форме гастроэнтерита. Он начинается остро, с подъемами температуры тела до 38–39 градусов и выше. Больной жалуется на выраженную слабость, озноб, головную боль. Отмечаются боли в подложечной области и около пупка, тошнота и рвота. Стул становится частым и жидким. Признаки интоксикации организма проявляются наиболее ярко на 2–3-ий дни заболевания.
Если заболевание протекает в легкой форме, то температура тела не превышает 38 градусов, рвота происходит 1–2 раза, стул отмечается не более 5 раз в сутки. Через 1–3 дня консистенция кала приходит в норму. Общие потери жидкости организмом составляют не более 3 % от массы тела. Сальмонеллез средней тяжести сопровождается повышением температуры тела до 39 градусов. Лихорадка при этой форме заболевания более продолжительная – до 4 дней. Рвота повторяется несколько раз, стул – до 10 раз в сутки. У больного отмечается учащение пульса, снижение артериального давления. Дефицит жидкости в организме составляет до 6 % от массы тела.
При тяжелом сальмонеллезе температура тела до 5 дней и более держится на уровне 39 градусов и выше. Интоксикация организма выражена значительно. На протяжении нескольких дней отмечаются многократная рвота, стул чаще 10 раз в сутки (водянистый, со слизью, зловонный). Могут быть желтушность склер и кожи, увеличение печени и селезенки. Кожные покровы больного синюшные. Пульс учащенный, артериальное давление пониженное. При таком сальмонеллезе могут развиться острая почечная недостаточность, судороги. Дефицит жидкости в организме составляет 7–10 % от массы тела.
При тифоподобном течении сальмонеллез развивается за короткое время. Сначала появляются желудочно кишечные расстройства, затем лихорадка и признаки общей интоксикации организма. Через 1–2 дня рвота прекращается, стул нормализуется, но сохраняется высокая температура тела (1–3 недели), а признаки интоксикации усиливаются. Больные становятся заторможенными, безразличными к окружающей обстановке. Кожа у них бледная, возможно появление на ней герпетических пузырьков или бледно розовой сыпи на животе. Пульс редкий, сердечные тоны приглушены, артериальное давление пониженное. Печень и селезенка увеличены, живот вздут.
Самой тяжелой формой сальмонеллеза является септическая. Она начинается как тифоподобный сальмонеллез. Затем состояние больного значительно ухудшается, а температура тела в течение суток колеблется с большими размахами. Лихорадка сопровождается сильным ознобом, проливным потом. На фоне антибактериального лечения состояние пациента мало изменяется. В организме развиваются вторичные очаги инфекции (остеомиелит, артрит, лимфаденит и др). Заболевание протекает длительно и может привести к смертельному исходу.
Первая неотложная помощь при сальмонеллезе.
При появлении тошноты и рвоты необходимо оказать пациенту соответствующую помощь – подставить емкость для сбора рвотных масс, придерживать голову при сильной рвоте, дать воды для полоскания ротовой полости. Желательно промыть желудок 2 % раствором пищевой соды или прохладной водой (2–3 л) до чистых промывных вод. В первые дни питание значительно ограничивается. Допустима только отварная протертая пища в небольшом количестве. Рекомендуется обильное питье – глюкозо солевые растворы (при интоксикации – 30–40 мл/кг массы тела в сутки, а при выраженном обезвоживании – 40–70 мл/кг массы тела в сутки).
При среднетяжелом и тяжелом сальмонеллезе лекарственные растворы вводят внутривенно в течение 2–3 дней. Обязательно антибактериальное лечение с учетом чувствительности микрофлоры к антибактериальным препаратам. Сальмонеллы устойчивы к некоторым антибиотикам. До проведения бактериологического анализа кала обычно применяют ампициллин или хлорамфеникол.
Для улучшения пищеварения назначают ферменты поджелудочной железы, а для восстановления нормальной микрофлоры в кишечнике – препараты с живыми бифидо и лактобактериями. Используют в лечении и фаги (препараты, содержащие вирусы, губительно воздействующие на сальмонеллы). При высокой температуре назначают жаропонижающие средства (ацетилсалициловую кислоту, парацетамол), используют пузырь со льдом. В тяжелых случаях применяют сердечно сосудистые препараты.
Мероприятия в очаге сальмонеллеза.
Больной сальмонеллезом нуждается в изоляции и стационарном лечении. Продукт, который предположительно был причиной инфицирования, отправляют на исследование в бактериологическую лабораторию. Если выявлен источник инфекции, например предприятие общественного питания, где произошел случай заражения сальмонеллезом, то пищеблок в нем подвергают дезинфекции. Все работники пищеблока проходят бактериологическое обследование. Контактные с больным лица подлежат медицинскому наблюдению в течение 7 дней (проводят контроль температуры тела, частоты и характера стула) и однократному бактериологическому обследованию. В очаге проводят дезинфекцию.
Все предметы ухода за больным дезинфицируют. После выписки больного из стационара в палате проводят заключительную дезинфекцию. Если пациент работает на предприятии пищевой промышленности, то после выздоровления он проходит трехкратное бактериологическое обследование в течение 15 дней. В течение 3 месяцев он находится на диспансерном учете и 1 раз в месяц проходит бактериологическое обследование. Дети, посещающие детские сады и школы, допускаются в коллектив только после трехкратного бактериологического обследования с отрицательными результатами. Затем еще 1 месяц наблюдаются врачом. В этот период их не допускают к дежурству в столовой, буфете и т. п.
Медики призывают быть особо бдительными с консервацией, уличной едой и сырыми продуктами
Летние месяцы принесли в Украину локальные вспышки инфекций, характерных для жаркого времени года. Так, в Киеве зафиксировано самое массовое отравление за последние десять лет: более 80 человек попали в больницы из-за употребления в пищу шаурмы.
Предварительный диагноз всех госпитализированных - сальмонеллез. Медики подчеркивают, что в больницы попали лишь люди в состоянии средней тяжести и тяжелом, в то время как число пострадавших может быть в разы большим.
Дала о себе знать и другая "летняя" инфекция - ботулизм. По состоянию на середину июля в Украине было зарегистрировано 58 случаев инфицирования с начала года, при этом 5 человек умерли.
НВ рассказывает о том, что представляют собой опасные болезни и как их предотвратить.
Ботулизм
Возбудитель
Бактерия Clostridium botulinum, продуцирующая сильнейший органический яд на Земле - ботулотоксин. Особенно активно палочка ботулизма вырабатывает и накапливает токсин в лишенной кислорода среде (консервация, вакуумная упаковка).
Симптомы и область поражения
Ботулизм - тяжёлое токсикоинфекционное заболевание, поражающее прежде нервную систему. Ботулотоксин поражает нейроны спинного мозга, вследствие чего нарушается работа мышц, развивается прогрессирующая острая дыхательная недостаточность.
От человека к человеку инфекция не передаётся. Иммунитет после перенесённого заболевания не развивается.

Для профилактики ботулизма следует особо тщательно контролировать процесс домашней консервации /Фото Tamara Rutskaya via Flickr
Инкубационный период протекает от нескольких часов до 2-5 дней. Затем болезнь развивается быстро – в среднем от 18 часов до суток.
Коварность ее в том, чтоб заболевание поначалу маскируется под рядовое недомогание и редко имеет симптомы сильного отравления.
Инфицированный человек ощущает мышечную слабость, головокружение, головную боль, сухость во рту. В начальном периоде могут наблюдаться слабо выраженные тошнота, рвота, иногда боли в животе. Характерны скорее запор, вздутие и ощущение остановки пищи, переедания, жалоба на "остановку желудка".
В то же время температура при ботулизме не повышается или колеблется в пределах субфебрильных значений (ниже 38 градусов), тогда как при большинстве других кишечных инфекций (кроме ботулизма) - наоборот, температура достигает 38–39 градусов, рвота многократная, расстройство желудка сильное.
В течение первых двух суток заболевания появляются нарушения зрения: пелена или сетка перед глазами, дрожание глазных яблок, опущение век, двоение в глазах. Голос становится слабым, гнусавым, глотание и дыхание затруднены. При тяжелом течении болезни наступает выраженное расстройство дыхания. Расстройство и остановка дыхания - наиболее распространенные причины смерти при ботулизме.
При появлении симптомов ботулизма следует немедленно вызывать скорую помощь, поскольку счет для инфицированного может идти на часы
Поэтому при появлении тревожных симптомов следует немедленно вызывать скорую помощь, поскольку счет для инфицированного может идти на часы. Единственным эффективным средством лечения ботулизма является антитоксическая противоботулиническая сыворотка.
До прибытия "скорой" врач-инфекционист Андрей Сницарь советует приложить все усилия, чтобы промыть желудок и кишечник – с помощью клизмы и обильного питья (до трех литров подряд теплой или холодной воды крупными глотками), которое должно вызвать рвоту.
"Промывать желудок и кишечник нужно многократно, до чистой воды. Причем не жалея ни воды, ни себя, ни своих близких. От этих процедур зависит, сколько токсина всосётся в кровь и поразит ваши нервы", - рекомендует Сницарь.
Наиболее вероятные источники заражения
Заражение происходит, как правило, из-за употребления вяленой, копченой и соленой рыбы, рыбных, мясных, грибных и овощных консерв, колбасы и мясных продуктов в вакуумной упаковке.
Название заболевания происходит от латинского Botulos – колбаса, так как чаще всего источником заражения становятся консервы и продукты домашнего приготовления (как правило, домашняя, кровяная, ливерная колбаса в натуральной оболочке).
Отличить инфицированные продукты от качественных невозможно.
Бактерии Clostridium botulinum могут содержаться также в почве, поэтому следует избегать употребления, к примеру, неочищенного картофеля. Медикам известен также раневой ботулизм - развивается при загрязнении почвой раны, в которой создаются условия, благоприятные для бактерий и токсинообразования.
Меры профилактики
- не употреблять в пищу кустарным образом вяленую, копченую или соленую рыбу;
- не рекомендуется консервировать в домашних условиях грибы, мясо, рыбу, зелень;
- для консервирования использовать только свежие фрукты и овощи, недопустимо консервировать лежалые, испорченные плоды;
- необходимо тщательно мыть овощи и плоды; если их поверхность загрязнена землей, пользоваться при мытье щеткой;
- строго соблюдать правила стерилизации банок, крышек и режим тепловой обработки продуктов в домашних условиях;
- хранить домашние консервы при низких температурах, обязательно отбраковывать и уничтожать бомбажные (вздутые) банки;
- не покупать на рынках (с рук) изготовленные в домашних условиях консервированные грибы или овощи в банках с закатанными крышками;
- по возможности прокипятить, протушить или хорошо нагреть законсервированные пордукты непосредственно перед едой, так как ботулотоксин легко разрушается нагреванием и кипячением (белок токсина начинает денатурировать при 40–50 градусах);
- дети особенно чувствительны к ботулиническому токсину, поэтому им нельзя давать консервированные в домашних условиях продукты без предварительной термической обработке.
Сальмонеллез
Возбудитель
Бактерия Salmonella – существует более 2,5 тыс. ее разных штаммов. Salmonella встречается повсеместно и является стойкой бактерией, которая может выживать в течение нескольких недель в сухой окружающей среде и нескольких месяцев в воде.
Симптомы и область поражения
Сальмонеллез - острая кишечная инфекция животных и человека, которая, в общих случаях, характеризуется развитием интоксикации и поражением желудочно-кишечного тракта.
Сальмонеллы поселяются в тонком кишечнике и колонизируют стенку кишки, выделяя токсин. Действие токсина заключается в потере воды через кишечник, нарушении тонуса сосудов, повреждении нервной системы.
Для сальмонеллеза характерны резкое повышение температуры, боль в области живота, диарея, тошнота, иногда рвота.

В августе 2018 года уличная шаурма спровоцировала вспышку сальмонеллеза в Киеве / Фото Nikolay Kabanov via Flickr
Симптомы болезни появляются через 6-72 часа (чаще всего через 12-36 часов) после того, как бактерия с пищей попадает в организм. Болезнь длится от 2 до 7 дней.
В большинстве случаев пациенты выздоравливают без специального лечения. Однако болезнь может представлять опасность из-за риска обезвоживания, который особенно высок для детей и пожилых людей – для таких пациентов обезвоживание может принимать тяжелые формы и представлять угрозу для жизни.
Болезнь может представлять опасность из-за риска обезвоживания, который особенно высок для детей и пожилых людей
В тяжелых случаях возможно развитие почечной недостаточности, увеличение печени и селезёнки.
При легких случаях заболевания здоровых людей или случаях средней тяжести терапия противомикробными препаратами не рекомендуется. Это связано с тем, что Salmonella – очень устойчивая бактерия, и антибиотики могут лишь способствовать селекции устойчивых штаммов, приводящих к тому, что лекарство станет неэффективным.
Однако такие группы риска, как дети грудного возраста, пожилые люди и пациенты с ослабленным иммунитетом, могут нуждаться в терапии антибиотиками.
Наиболее вероятные источники заражения
Бактерия Salmonella широко распространена среди домашних и диких животных, преимущественно среди животных, используемых в пищу, таких как домашняя птица, свиньи и крупный рогатый скот; и среди домашних животных, включая кошек и собак, птиц и рептилий (черепахи). Поэтому случаи заболевания людей могут произойти при контактах с инфицированными животными, включая домашних. Причем у инфицированных животных признаки болезни часто не проявляются.
Люди заражаются сальмонеллезом, как правило, в результате потребления зараженных пищевых продуктов животного происхождения
Кроме того, Salmonella может попадать в продукты питания и проходить всю пищевую цепь - от корма для животных, первичного производства продуктов до предприятий общественного питания.
Люди заражаются сальмонеллезом, как правило, в результате потребления зараженных пищевых продуктов животного происхождения (в основном, яиц, мяса, домашней птицы и молока), хотя к передаче инфекции могут быть причастны и другие пищевые продукты, включая зеленые овощи, загрязненные навозом.
Также может иметь место передача инфекции от человека человеку фекально-оральным путем.
Меры профилактики
Профилактика сальмонеллеза связана с мерами жесткого контроля - от сельскохозяйственного производства до обработки, производства и приготовления пищевых продуктов (как на предприятиях, так и дома). Медики также рекомендуют:
- обеспечить тщательную тепловую обработку пищевых продуктов;
- избегать употребления сырого молока и продуктов, приготовленных из сырого молока;
- употреблять лед, изготовленный только из безопасной воды;
- тщательно мыть руки и часто использовать мыло, особенно после контактов с домашними или сельскохозяйственными животными, а также после посещения туалета;
- тщательно мыть фрукты и овощи, особенно при их потреблении в сыром виде;
- отделять сырые продукты от готовых;
- хранить продукты при безопасной температуре.
Лептоспироз
Возбудитель
Бактерии рода лептоспира (Leptospira). Имеется около 200 их штаммов. Размножение происходит, как правило, в болотистой местности.
Симптомы и область поражения
На месте проникновения инфекции никакого воспаления не возникает, поэтому заражение проходит незамеченным. Инкубационный период длится от 4 до 14 дней (чаще 7-9 дней).
Начало болезни обычно острое. Появляется озноб, нередко сильный, температура тела быстро достигает высоких цифр (39-40°С), краснеют глаза, но без симптомов коньюнктивита (ощущение инородного тела в глазу и др.).
Среди симптомов также сильная головная боль, бессонница, отсутствие аппетита, жажда.
Характерным признаком являются сильные боли в мышцах, особенно в икроножных, а также мышц бедер и поясничной области. Боль в мышцах может сопровождаться сильной болью в коже. При тяжелых формах заболевания мышечные боли настолько сильные, что больные с трудом могут передвигаться.

Грызуны являются одними из главных переносчиков лептоспироза / Фото Flickr
Высокая температура обычно держится в течение 5-10 дней, после чего снижается. Если больному человеку не назначали антибиотики, через 3-12 дней температура может снова подняться, но уже на более короткий срок. Иногда температура снижается до 37 градусов и долго держится на таком уровне.
Наблюдается также увеличение печени, иногда селезенки.
Есть две основные формы лептоспироза - безжелтушная и желтушная, последняя является более опасной.
Есть две основные формы лептоспироза - безжелтушная и желтушная, последняя является более опасной.
При более тяжелом течении болезни поражаются оболочки глаза, появляется желтушное окрашивание кожи, иногда сыпь.
Среди осложнений лептоспироза может быть также лептоспирозный миокардит, поражение верхних дыхательных путей, редко пневмония.
Может пострадать и нервная система - развиться менингит или полиневрит.
Кроме того, лептоспироз вызывает нарушения свертываемости крови и, соответственно, кровотечения или кровоизлияния, например в надпочечники или склеру глаза.
При лептоспирозе также страдают почки, вплоть до развития острой почечной недостаточности, которая может стать причиной летального исхода.
В случае подозрения, что вы заболели лептоспирозом следует немедленно обратиться к врачу.
Основными методами терапии является назначение антибиотиков и введение специфического иммуноглобулина. Наиболее эффективно лечение на начальном этапе болезни (до 4-го дня).
Наиболее вероятные источники заражения
Источниками инфекции чаще всего являются грызуны (крысы, мыши), дикие животные (сурки), домашние животные (крупный рогатый скот, собаки, свиньи, лошади).
Лептоспироз передается путем заражения через поврежденные слизистые и кожу, при купании в водоемах со стоячей водой, употреблении сырой воды из природных источников, сырого молока, мяса, при контакте с влажной почвой, а также при убое зараженных животных, разделке мяса.
От человека к человеку болезнь не передается.
Для лептоспироза характерна выраженная сезонность с максимумом заболеваемости в августе.
Меры профилактики
Для профилактики лептоспироза необходимо вакцинировать сельскохозяйственных и домашних животных, существует также вакцинация для людей.
Стоит избегать купания в стоячих водоемах, особенно если там могут водиться крысы, надевать резиновые сапоги и перчатки при работе с землей, не пить воду из открытых водоемов и защищать продукты от грызунов.
Если вы нашли ошибку в тексте, выделите её мышью и нажмите Ctrl + Enter
Читайте также:


