Прививки от столбняка 2016
Основные факты
- Причиной столбняка является инфицирование пореза или раны спорами бактерии Clostridium tetani, и в большинстве случаев болезнь развивается в течение 14 дней после инфицирования. Столбняк не передается от человека человеку.
- Столбняк можно предотвращать с помощью иммунизации вакцинами, содержащими столбнячный анатоксин. Вместе с тем, у людей, перенесших столбняк, не вырабатывается естественный иммунитет, и они могут быть снова инфицированы.
- Большинство зарегистрированных случаев столбняка связаны с родами и происходят среди новорожденных детей и матерей, которые не были в достаточной мере вакцинированы против столбняка.
- В 2015 г. примерно 34 000 новорожденных детей умерли от столбняка новорожденных, то есть с 1988 г. смертность снизилась на 96%, в значительной мере, благодаря расширению масштабов противостолбнячной вакцинации.
- В 2016 г. 86% детей грудного возраста в мире были вакцинированы 3 дозами вакцины против коклюша-дифтерии-столбняка (АКДС).
Столбняк – это острая инфекционная болезнь, вызываемая спорами бактерии Clostridium tetani. Эти споры обнаруживаются повсюду в окружающей среде, особенно в почве, золе, кишечнике/фекалиях животных и людей и на поверхности кожи и ржавых инструментов, таких как гвозди, иглы, колючая проволока и другие. В связи с высокой устойчивостью спор к высоким температурам и большинству антисептиков, они могут жить годами.
Болезнь остается серьезной проблемой общественного здравоохранения во многих частях мира, особенно в странах и районах с низким уровнем дохода, в которых уровни охвата иммунизацией остаются низкими, а роды протекают в антисанитарных условиях. Столбняк новорожденных развивается в случае перерезания пуповины нестерильными инструментами или прикрытия остатка пуповины загрязненными материалами. Факторами риска являются также принятие родов людьми с грязными руками или на загрязненных поверхностях.
В 2015 г. около 34 000 новорожденных детей умерли от столбняка новорожденных – это на 96% меньше по сравнению с 1988 г., когда, по оценкам, 787 000 новорожденных детей умерли от столбняка в первый месяц жизни. Вместе с тем, существует повышенный риск развития столбняка у подростков мужского пола и взрослых мужчин, которым проводится обрезание, из-за снижающегося иммунитета и ограниченной возможности получить бустерные дозы во многих странах.
Симптомы и диагностика
Инкубационный период столбняка длится от 3 до 21 дня после инфицирования. В большинстве случаев болезнь развивается в течение 14 дней.
Симптомы могут включать:
- спазм челюсти или невозможность открыть рот
- внезапные болезненные мышечные спазмы, часто провоцируемые случайными шумами
- затрудненное глотание
- конвульсии
- головная боль
- высокая температура и потоотделение
- изменение показателей кровяного давления и учащенное сердцебиение.
Симптомы столбняка новорожденных включают мышечные спазмы, которым часто предшествует неспособность новорожденных сосать или брать грудь, и чрезмерный крик.
Столбняк диагностируется на основе клинических признаков и не требует лабораторного подтверждения. По определению ВОЗ, подтвержденным случаем столбняка новорожденных является случай болезни у ребенка, обладавшего нормальной способностью сосать и кричать в первые 2 дня жизни, который утратил эту способность в период от 3 до 28 дня жизни и у которого развилась ригидность или появились спазмы.
По определению ВОЗ, для диагностики столбняка (не столбняка новорожденных) необходимо наличие, по меньшей мере, одного из следующих признаков: устойчивый спазм лицевых мышц, при котором кажется, что губы человека растянуты в улыбке, или болезненные мышечные сокращения. По данному определению, необходимо, чтобы этому предшествовала травма или рана. Однако столбняк диагностируется и у тех пациентов, которые не могут припомнить наличие у них каких-либо ран или травм.
Лечение
При развитии столбняка требуется неотложная медицинская помощь, в частности:
- медицинская помощь в условиях больницы
- незамедлительное лечение с использованием противостолбнячного
- иммуноглобулина человека
- интенсивная обработка раны
- препараты против мышечных спазмов
- антибиотики
- противостолбнячная вакцинация.
Люди, выздоровевшие после столбняка, не имеют естественного иммунитета и могут быть снова инфицированы. Поэтому им необходима иммунизация.
Столбняк можно предотвращать путем иммунизации вакцинами, содержащими столбнячный анатоксин. Эти вакцины включены в программы регулярной иммунизации в глобальных масштабах и вводятся женщинам во время дородового наблюдения.
Для обеспечения защиты на протяжении жизни ВОЗ рекомендует, чтобы каждый человек получал 6 доз (3 первичные и 3 бустерные дозы) вакцины, содержащий столбнячный анатоксин. Серию из первых 3 доз следует начинать в возрасте 6 недель с минимальным интервалом в 4 недели. 3 бустерные дозы желательно вводить в течение второго года жизни (12-23 месяца), в 4-7 лет и в 9-15 лет. В идеале между бустерными дозами должен быть, по меньшей мере, четырехгодичный перерыв.
Существует много видов вакцин против столбняка, все из которых комбинируются с вакцинами против других болезней:
- Вакцины против дифтерии и столбняка (DT)
- Вакцины против дифтерии, столбняка и коклюша (DTaP)
- Вакцины против столбняка и дифтерии (Td)
- Вакцины против столбняка, дифтерии и коклюша (Tdap)
Столбняк новорожденных можно предотвращать путем иммунизации женщин репродуктивного возраста вакциной, содержащей столбнячный анатоксин, во время или вне беременности. Кроме того, профилактике столбняка может также способствовать надлежащая медицинская практика, включая обеспечение надлежащих санитарных условий для родов и перерезания пуповины, а также надлежащая обработка ран во время хирургических и стоматологических процедур.
В странах, в которых национальные программы поддерживают высокий уровень охвата иммунизацией на протяжении нескольких десятилетий, наблюдаются очень низкие уровни заболеваемости столбняком.
Деятельность ВОЗ
На Всемирной ассамблее здравоохранения в 1989 г. была выдвинута цель по глобальной элиминации столбняка новорожденных в качестве проблемы общественного здравоохранения (определяется как менее одного случая столбняка новорожденных на 1000 живорождений в каждом районе) во всех странах.
В 1999 г. ЮНИСЕФ, ВОЗ и Фонд ООН по народонаселению (ЮНФПА) провозгласили Инициативу по элиминации столбняка матерей и новорожденных (ЭСМН) для придания нового стимула усилиям по ЭСМН в качестве проблемы общественного здравоохранения.
По состоянию на апрель 2018 г. 14 стран не достигли цели по ЭСМН.
После достижения цели по ЭСМН для поддержания необходимых уровней необходимо непрерывно усиливать мероприятия по регулярной иммунизации беременных женщин и детей, поддерживать и расширять доступ к родам в надлежащих санитарных условиях, проводить надлежащий эпиднадзор за столбняком новорожденных и вводить и/или усиливать иммунизацию в школах там, где это возможно.
Для поддержания уровней ЭСМН и защиты всех людей от столбняка ВОЗ рекомендует, чтобы все люди в детском и подростковом возрасте получали 6 доз вакцины, содержащей столбнячный анатоксин.
Столбняк - острое инфекционное заболевание с симптомами токсикоза и тонико-клоническими судорогами, возникающими вследствие поражения токсином двигательных клеток ЦНС.
Возбудитель болезни бактерия Clostridium tetani, имеет форму палочек, образует сильный экзотоксин, действующий на нервную систему.
Распространенность. Столбнячная палочка широко распространена в природе. Обычно она обнаруживается в почве вокруг населенных пунктов, куда попадает с испражнениями травоядных животных. Может находиться в кишечнике здоровых людей, не вызывая у них заболевания.
Заражение происходит при проникновении возбудителя через поврежденную кожу или слизистые оболочки. Особенно опасно загрязнение рваных и колотых ран, хотя возможно заражение и при инфицировании микротравм, оставшихся незамеченными.
У детей наиболее частой причиной заражения бывают травмы ног - ранение стоп при ходьбе босиком, уколы острыми предметами, колючками и др. У новорожденных входными воротами может служить пуповинный остаток, инфицированный при нарушении правил асептики и антисептики. Столбняком чаще болеют дети в возрасте от 3 до 7 лет. В этом возрасте они особенно подвижны и чаще получают различные травмы.
Естественного иммунитета не существует. Иммунитет после перенесенного заболевания непродолжительный. Восприимчивость очень высокая у людей всех возрастных групп.
Курс вакцинации и плановые прививки.
Прививка от столбняка детям. Для создания иммунитета против столбняка всем детям с 3-месячного возраста вводят анатоксин столбнячный, который входит в состав отечественной вакцины АКДС (АДС) и ее зарубежных аналогов (Пентаксим, Инфанрикс, Инфанрикс Гекса). Вакцинация проводится троекратно с интервалом 45 дней и однократной ревакцинацией через 12 месяцев после 3-й прививки, т.е. в 18 месяцев жизни. Далее согласно календарю прививок ревакцинация проводится АДС-анатоксином в 7 и 14 лет и далее через каждые 10 лет.
Прививка от столбняка взрослым. Прививку от столбняка в России взрослым проводят однократно комбинированной вакциной АДС-М каждые 10 лет, начиная от последней прививки в возрасте 14-16 лет (далее в 24-26 лет, 34-36 лет и т.д.). Если взрослый не помнит, когда он прививался от столбняка последний раз, ему необходимо получить прививку АДС-М двукратно с интервалом 45 дней и с однократной ревакцинацией через 6-9 месяцев после введения 2-й дозы.
Вакцинацию против столбняка можно пройти во всех поликлиниках по месту жительства бесплатно в рамках программы обязательного медицинского страхования.
Экстренная профилактика столбняка.
Экстренную профилактику столбняка проводят при:
- травмах с нарушением целостности кожных покровов и слизистых оболочек;
- обморожениях и ожогах (термических, химических, радиационных) второй, третьей и четвертой степени;
- проникающих повреждениях желудочно-кишечного тракта;
- внебольничных абортах;
- родах вне медицинских учреждений;
- гангрене или некрозе тканей любого типа, длительно текущих абсцессах, карбункулах;
- укусах животными.
Экстренная профилактика столбняка заключается в первичной хирургической обработке раны и одновременном введении вакцины (АДС или АДС-М). Экстренную иммунопрофилактику столбняка следует проводить как можно раньше и вплоть до 20 дня с момента получения травмы, учитывая длительность инкубационного периода при заболевании столбняком.
С целью экстренной профилактики столбняка необходимо обращаться в районные травматологические пункты (круглосуточно):
- Центр травматологии и реабилитации СПб ГБУЗ "Городская поликлиника № 114" для взрослого и детского населения, ул. Генерала Хрулева, дом 7а;
- Травматологическое отделение поликлинического отделения № 121 СПб ГБУЗ "Городская поликлиника № 114" для взрослого населения, ул. Камышовая, д.50, корп.1,
или в приемный покой СПб ГБУЗ "Клиническая инфекционная больница им. С.П. Боткина" по адресу: ул. Миргородская, 3 (круглосуточно).
Роспотребнадзор выяснил, что в 2016 году 20% случаев поствакцинальных осложнений (ПВО) произошли из-за того, что медики неправильно вводили препарат. А в некоторых прививочных кабинетах были выявлены нарушения санитарных правил. В частности, не соблюдались температурный режим хранения препаратов и правила осмотра пациентов. Роспотребнадзор подготовил проект постановления, в котором рекомендовал органам исполнительной власти субъектов РФ организовать системное обучение медработников.
Эксперты отмечают, что выявленные нарушения при вакцинации могут привести к развитию тяжелых осложнений — холодным абсцессам, гнойно-воспалительным заболеваниям, сильной реакции на вакцину, а также недостаточному иммунному ответу.
При анализе причин возникновения поствакцинальных осложнений Роспотребнадзор установил, что около 20% ПВО обусловлены техническими ошибками медицинского персонала при введении препарата.
— Например, если вакцину БЦЖ вводят не внутрикожно, а подкожно, то развивается холодный абсцесс. Это ошибки персонала и непрофессионализм, — сказал Николай Брико.
Алла Миндлина добавила, что нарушение правил асептики и антисептики при введении любых вакцин может привести к гнойно-воспалительным заболеваниям.
Для контроля условий иммунизации Роспотребнадзор в 2016 году проверил 15,4 тыс. медицинских организаций и медицинских кабинетов в школах и детсадах. Большинство из выявленных нарушений касаются ведения медицинской документации (28,3% от общего числа проверенных), на втором месте в рейтинге нарушений — недостаточный осмотр и наблюдение пациентов (7,2%). В 5,7% проверенных кабинетов отмечено неудовлетворительное санитарно-техническое состояние; в 4% — нарушение температурного режима хранения и транспортирования иммунобиологических лекарственных препаратов (ИЛП). В 3% медицинских кабинетов не соблюдались условия сбора, обеззараживания и удаления медицинских отходов.
По словам экспертов, несоблюдение температурного режима хранения ИЛП является крайне грубым нарушением безопасности иммунопрофилактики. Оно снижает качество и эффективность препарата. А его введение может стать причиной повышенной реакции на прививку.
— Не допускается замораживание адсорбированных препаратов (вакцины против гепатита В, АКДС-вакцина, дифтерийно-столбнячный анатоксин и другие). Но если это происходит, то при оттаивании меняется их физико-химическая структура. Введение таких препаратов может вызвать сильные общие (повышение температуры) и местные (отек или гиперемия в месте введения препарата) реакции у привитого, — объяснил Николай Брико.
Другие нарушения, выявленные Роспотребнадзором, также могут привести к нежелательным последствиям. По словам Аллы Миндлиной, соблюдение правил осмотра перед прививкой крайне важно, так как помогает выявить противопоказания. А наблюдение после проведения прививки позволяет своевременно оказать медицинскую помощь при развитии поствакцинальных реакций. Также профессор подчеркнула, что обеспечить безопасность вакцинации в кабинетах, которые находятся в неудовлетворительном санитарно-техническом состоянии, просто невозможно.
По мнению президента Лиги защитников пациентов Александра Саверского, в стране происходит намного больше случаев поствакцинальных осложнений, чем фиксирует Роспотребнадзор. Он рассказал, что в его практике было несколько дел, когда родители пострадавших детей пытались доказать, что причина осложнений — в вакцине. В одном из этих случаев медицинская комиссия не установила причинно-следственную связь между вакциной и тяжелым состоянием ребенка, поскольку в мировой литературе подобные последствия не описаны.
— При таком подходе никогда в мире и не будет установлена эта причинно-следственная связь, — пояснил Александр Саверский.
Ведомство рекомендовало органам исполнительной власти субъектов РФ организовать системное обучение медиков. А также предусмотреть достаточное финансирование закупок ИЛП и холодильного оборудования для хранения и транспортировки препаратов.
В современной медицине самым действенным способом профилактики большинства инфекционных заболеваний является вакцинация, которая помогает организму самостоятельно вырабатывать защитные антитела. Например, прививка от столбняка, поставленная вовремя, может спасти жизнь и взрослому человеку и ребенку.
Столбняк – это инфекционное заболевание с острым характером течения и преимущественным поражением нервной системы. Возбудитель столбняка – Clostridium tetani – подвижная грамположительная палочка, которая может обитать в различной среде (грунт, соленая или пресная вода). Наиболее часто ее обнаруживают в местах, где земля влажная и получает много удобрений. Палочки столбняка все время обитают в кишечнике человека или домашних животных, но они вызывают заболевание. Только попадая в грунт, палочки образуют споры, которые способны прожить в нем несколько лет. Заражение происходит посредством прямого контакта микроорганизма с поврежденным участком кожных покровов – раневой путь передачи.
Как развивается столбняк? Инкубационный период при столбняке колеблется от 5 до 14 дней. При анаэробных условиях в ране споры прорастают и выделяют экзотоксин, который по нейрогенным, гематогенным, лимфогенным путям попадает в центральную нервную систему (спинной мозг, продолговатый мозг, ретикулярная формация ствола), вызывая параличи вставочных нейронов рефлекторных дуг спинного и продолговатого мозга. Вырабатываемые в мотонейронах импульсы поступают к мышцам непрерывно, вызывая тоническое напряжение скелетных мышц. Поражается симпатическая нервная система: повышается артериальное давление, появляется тахикардия, спазм сосудов, гемолиз.
Источником инфекции столбняка являются травоядные животные, у которых вегетативная форма бактерии обитает в кишечнике, не вызывая заболевания.
Палочки в окружающую среду попадают с фекалиями таких животных. При этом наиболее часто остаются в почве. В зависимости от условий, бактерии могут оставаться в вегетативной форме с активным ростом и размножением или переходить в споры. В кишечник травоядных животных клостридии попадают с поедаемой животным травой. В летнее время или в странах с тропическим или субтропическим климатом, клостридии могут активно размножаться и развиваться в почве, если она богата органическими веществами и влагой. Заражение человека происходит раневым путем при попадании почвы или пыли с клостридиями или их спорами в рану.
Диагностика столбняка. Клиническая картина столбняка достаточно специфична для постановки диагноза. Исследованию на предмет выявления возбудителя могут подвергаться материалы вскрытия трупа, перевязочный и шовный материал, смывы с хирургического инструментария, пыль, почва, воздух.
Выделение возбудителя обычно возможно из места попадания инфекции (соскоб или отделяемое в месте повреждения кожи). Иногда возникает необходимость мазков из носа и слизистой глотки, влагалища и матки (при послеродовом или послеабортном столбняке). Исследуя полученный биологический материал, производят выделение столбнячного экзотоксина и биологическую пробу на мышах.
Осложнения. Тяжелыми осложнениями столбняка с высокой вероятностью летального исхода является асфиксия и остановка сердца. Кроме того, столбняк может способствовать возникновению переломов костей, разрывов мышц, компрессионной деформации позвоночного столба. Нередким осложнением столбняка является пневмония, может развиться коронарный спазм и инфаркт миокарда. Во время выздоровления иногда отмечаются контрактуры, параличи третьей, шестой и седьмой пар черепно-мозговых нервов. У новорожденных столбняк может осложниться сепсисом.
Прогноз. Прогноз столбняка зависит от формы течения, которая тем тяжелее, чем короче инкубационный период и быстрее происходит развертывание клинической симптоматики. Тяжелые и молниеносные формы столбняка характеризуются неблагоприятным прогнозом, при неоказании своевременной помощи возможен летальный исход. Легкие формы столбняка при должной терапии благополучно излечиваются.
Профилактика. Основная мера профилактики – вакцинация, которая проводится по схеме, начиная с возраста 3 месяцев, в три этапа. Вакцинация против этого заболевания входит в Национальный календарь прививок. Используют вакцину АКДС или другие, содержащие столбнячный анатоксин. Взрослым необходима ревакцинация, чтобы поддерживать иммунитет против столбняка. Ревакцинация взрослых проводится каждые десять лет.
Конечно, прививка – это не 100% гарантия того, что вы не заболеете, но болезнь будет протекать легко и без тяжелых осложнений. Сегодня учеными доказано, что 95% охват прививками населения, проживающего на отдельной территории, предотвращает заболеваемость столбняком.
АКДС (адсорбированная коклюшно-дифтерийно-столбнячная вакцина) стоит в российском национальном графике прививок на одном из первых мест: первый курс (три этапа) проводят в 2-3, 4–5 и 6 месяцев. Интервал между прививками должен составлять не менее 30 дней. Следующая вакцинация – в 18 месяцев. На этом этапе формируется стойкий иммунитет против коклюша, дифтерии и столбняка на ближайшие 6–10 лет.
КАК ПРИВИВКА ВЛИЯЕТ НА РАСПРОСТРАНЕНИЕ ИНФЕКЦИЙ
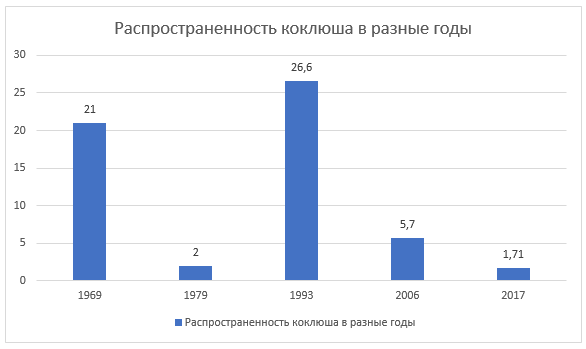
До появления вакцины АКДС в 50-х годах прошлого века такие инфекции, как столбняк, дифтерия и коклюш, были причиной очень серьезных заболеваний и даже смерти. Согласно статистике, 20% детей болели дифтерией, причем в возрасте до двух лет почти половина случаев оканчивалась смертельным исходом. Детская смертность от столбняка была еще выше и доходила до 95%. А коклюш был практически так же распространен, как ОРВИ – им болело почти 100% детей, с разной степенью тяжести. По оценке ВОЗ, после начала широкомасштабной кампании противококлюшной вакцинации в 1950-1960-х годах количество случаев заболевания сократилось на 90%!
В России статистика тоже показывает позитивные цифры: в 2016 году было отмечено всего два случая заражения дифтерией и три – столбняком. Коклюшем переболело всего около 8000 человек – 1,7 случаев на 100 000 человек. Если сравнить это с 1958 годом, когда было зарегистрировано 475 случаев заболевания коклюшем на 100 000 человек, то статистика говорит сама за себя: вакцина действительно помогла минимизировать распространение инфекции.
Начавшаяся в 1980-х годах антипрививочная кампания привела к уменьшению охвата населения России прививками до 60%, и это практически сразу же отразилось на заболеваемости многими инфекциями, в том числе коклюшем. К 1993 году количество зарегистрированных случаев увеличилось в 13 раз. После 2000-х годов, когда активное информирование населения привело к повышению количества привитых людей, особенно детей, картина снова изменилась.
ИЗ ЧЕГО СОСТОИТ ВАКЦИНА АКДС
Вакцина АКДС состоит из трех компонентов: очищенного дифтерийного анатоксина, очищенного столбнячного анатоксина и убитых коклюшных палочек. Из-за последнего компонента ее также называют цельноклеточной. Используется она только для детей младшего возраста, так как чем старше становится ребенок, тем более остро он реагирует на коклюшный компонент вакцины. Поэтому ВОЗ рекомендует использовать АКДС для первичной вакцинации детей, а ревакцинацию проводить более мягкими, ацеллюлярными альтернативами, в которых убитые коклюшные палочки заменены на фрагменты клеточной стенки этих бактерий, а сами клетки разрушены в процессе изготовления вакцины. Именно ацеллюлярную вакцину от коклюша, дифтерии и столбняка (ААДС) рекомендуют использовать для детей старше 6 лет и взрослых.
КОМУ НЕЛЬЗЯ ДЕЛАТЬ ПРИВИВКУ АКДС
Абсолютных противопоказаний против вакцинации АКДС не так много:
— прогрессирующие заболевания нервной системы или наличие в анамнезе афебрильных судорог (можно провести вакцинацию АДС, без коклюшного компонента);
— сильная реакция на компоненты вакцины: повышение температуры выше 40° С, в месте введения вакцины – отек и покраснение свыше 8 см в диаметре;
— серьезные иммунные заболевания, при которых иммунитет практически отсутствует.
— Кроме того, нельзя делать прививку в период обострения любого заболевания, в том числе хронического. Если ребенок болеет ОРВИ, вакцинацию лучше отложить до отступления основных симптомов: температуры, кашля и насморка.
ПОЧЕМУ АКДС ВЫЗЫВАЕТ СТРАХИ И НЕГАТИВ
Иммунизация от коклюша не является пожизненной: уровень защиты значительно снижается к 6–7 годам ребенка, и без ревакцинации вероятность заболеть повышается, хотя в целом и остается немного ниже, чем у непривитых детей.
Врачи уверены: боязнь столкнуться с этими реакциями на прививку АКДС у своего ребенка – не повод отказываться от нее. Нужно внимательно изучить всю информацию и подойти к вопросу вдумчиво и разумно, с пониманием нужд ребенка и желанием защитить его.

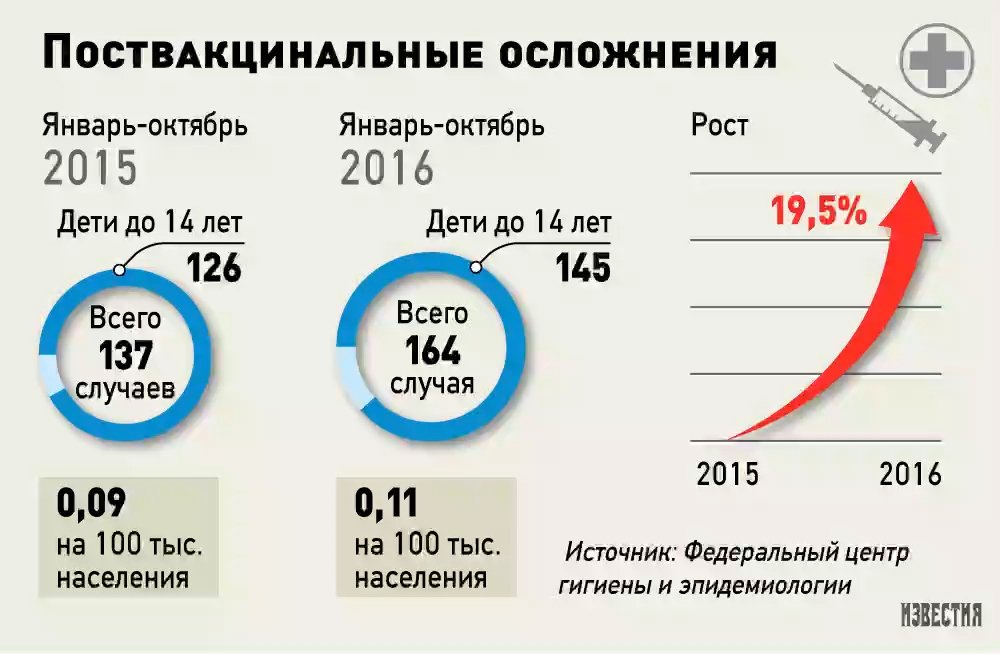
По данным Роспотребнадзора, за 10 месяцев этого года в стране было зарегистрировано 164 случая поствакцинальных осложнений. Это на 19,5% больше по сравнению с тем же периодом 2015 года. По словам врачей, основные причины таких последствий — неучет противопоказаний при проведении вакцинации, неправильное хранение препаратов и индивидуальные особенности пациента. Но в условиях массовой вакцинации от гриппа, которая проходила этой осенью по всей стране, эти факторы могли усугубиться.
Если 10 лет назад количество поствакцинальных осложнений составляло 400–500 случаев в год, то в последние годы — 200–205 случаев.
Он отмечает, что чаще всего осложнения бывают на вакцину АКДС (от дифтерии, столбняка и коклюша). Причина — цельноклеточный коклюшный компонент (убитый микроб). Главный эпидемиолог рассказал, в европейских странах используются только бесклеточные вакцины АКДС.
— Наша отечественная вакцина, содержащая цельноклеточный коклюшный компонент, входит в национальный календарь прививок. Она более эффективна, чем бесклеточная. Но у населения есть возможность сделать прививку бесклеточными комбинированными зарубежными вакцинами, правда, это платно, — пояснил Николай Брико.
Он отметил, что заболеваемость коклюшем в России растет. Дело в том что, АКДС в России делают детям в возрасте до трех лет. И иммунитет сохраняется до шести лет. Но для этого возраста можно использовать только бесклеточные вакцины, которые в России пока не производятся. Осложнения от БЦЖ (вакцина против туберкулеза) также цельноклеточные, и от нее тоже нередко бывают поствакцинальные осложнения.
А вот инактивированные вакцины (убитые), например, полиомиелитная, очень редко вызывают побочный эффект. Кстати, это одна из немногих вакцин, которую не производят в России, а закупают за рубежом.
— Перечень поствакцинальных осложнений небольшой, он утвержден постановлением правительства РФ. Осложнения могут быть связаны с самим препаратом, если его неправильно хранили, с нарушением техники проведения прививки. Если, например, мы введем Манту не внутрикожно, а подкожно, то разовьется холодный абсцесс, — объяснил Николай Брико.
Главный эпидемиолог отметил, что 2–5% от всего населения особенно сильно реагируют на введенный антиген. Примерно столько же реагируют слабо. При этом доказано, у мужчин и у женщин разная реакция на одну и ту же вакцину.
— Эти факты свидетельствуют о необходимости персонифицированного подхода к вакцинации. Для каждого человека нужно разрабатывать индивидуальную схему иммунизации, — сказал Николай Брико.
Профессор кафедры эпидемиологии и доказательной медицины 1-го Московского университета имени Сеченова Алла Миндлина рассказала, что зачастую причинами поствакцинальных осложнений являются неучет противопоказаний, неправильное хранение вакцины или индивидуальные особенности пациента.
— Все регистрируемые осложнения — это мизер по сравнению с вредом, которые приносят болезни, от которых мы прививаем. 60–70% детей в возрасте до года, не привитых от коклюша, погибают, — рассказала Алла Миндлина. — Для адекватной оценки увеличения количества поствакцинальных осложнений необходимо провести более глубокий анализ их причин, в том числе системы их регистрации и учета. Необходимо также проанализировать итоги массовой вакцинальной кампании против гриппа, проводимой в этом году с целью оценки риска развития осложнений после проведения прививок разными вакцинами.
По данным Роспотребнадзора, в 2015 году против гриппа было привито 44,9 млн человек (31,3% от численности населения), а в этом году — 55,5 млн человек (38,3%).
Директор по развитию аналитической компании RNC Pharma Николай Беспалов считает, что увеличение количества вакцинированных людей и привело к росту поствакцинальных осложнений.
— Объективных причин увеличения осложнений, связанных с качеством препаратов, я не вижу, — говорит эксперт. Он отмечает, что сейчас от гриппа прививают несколькими вакцинами российского производства, но технологии их производства различны.
Например, вакцина ультрикс содержит антигены. А гриппол плюс и савигрипп — не только антигены, но и иммуноадъюванты, за счет которых в вакцинах уменьшается концентрация вирусных частиц, а значит, они переносятся легче. Но есть мнение, что иммунный ответ от ультрикса и аналогичных вакцин выше и они более эффективны с точки зрения профилактики гриппа.
Самое главное в нашей жизни – здоровье. Настоящим бичом человечества являются инфекционные заболевания. К сожалению, в группу риска по ним входят дети, которые обладают ослабленным иммунитетом по сравнению с взрослыми. Но существует надежный способ уберечь своего ребенка от вирусов, сделав ему прививки. О том, когда и как делают вакцинацию детям – в материале m24.ru.

Фото: ТАСС/Владимир Смирнов
Никакой самодеятельности от родителей не требуется. Скажем, ребенку вряд ли понадобится вакцина от экзотических заболеваний вроде какой-нибудь конго-крымской геморрагической лихорадки или вирусной болезни Марбурга. А для распространенных заболеваний разработан целый календарь прививок.
При использовании инактивированных вакцин для создания защитного иммунитета недостаточно одного укола. Обычно проводят курс вакцинации, состоящий из 2–3 уколов, с последующей дополнительной "подпиткой" иммунитета новыми прививками.
Самая первая вакцинация в жизни ребенка проводится, когда новорожденному исполняется 12 часов. Малыша в обязательном порядке прививают от гепатита В, который является достаточно распространенной болезнью у детей. С третьего по седьмой день жизни младенца, ему делают противотуберкулезный укол вакцины, которая носит название БЦЖ.

"Время Московское": Календарь прививок: за и против
В один месяц ребенку предстоит перенести еще один поход к врачу и снова по причине гепатита В. Это и есть та самая дополнительная иммунизация, о которой говорится выше.
В три месяца детей вакцинируют сразу против четырех болезней: коклюша, дифтерии, полиомиелита и столбняка. Впрочем, прививка будет всего одна, так называемый "тетракок". В марте этого года Научный центр экспертизы медицинских средств Минздрава сертифицировал вакцину "Пентаксим". Этот препарат защищает детей от пяти опасных инфекций: столбняка, дифтерии, коклюша, полиомиелита и менингита. К слову, вакцинация против менингита не является обязательной, но менингококцемия является серьезной опасностью для детей, так что прививку против менингококкового менингита делать настоятельно рекомендуют врачи.
В четыре с половиной месяца ребенку снова предстоит ревакцинация против четырех болезней, и опять в виде одного-единственного укола. Эта же процедура проводится и в шесть месяцев. В этом возрасте также младенца в третий раз прививают от гепатита В.
Когда ребенку исполнится год, его необходимо вакцинировать от кори, свинки и краснухи. Это также одна вакцина против сразу трех заболеваний.
В полтора года детям предписано отправиться к врачу за получением вакцины от коклюша, дифтерии и столбняка, а также первого укола против полиомиелита. В 20 месяцев прививку против последней из болезней повторяют, чтобы сформировался пожизненный иммунитет.

Фото: ТАСС/Дмитрий Рогулин
В шесть лет ребенка снова вакцинируют против кори, краснухи и свинки, а в 7 лет, прямо перед первым походом в школу детям предстоит поход к медикам за получением новой порции вакцины от туберкулеза, а также дифтерии и столбняка.
В 13 лет прививки делают выборочно. В частности, если ребенку ранее не делалась вакцинация от гепатита В, ей занимаются в этом возрасте. Укол от краснухи делают только девочкам. В 14 лет проводится очередная серия прививок против дифтерии, столбняка, полиомиелита и туберкулеза.
Некоторые родители считают, что детей необходимо оберегать от прививок, якобы они наносят вред здоровью малышей. Эта позиция является неверной – вакцинация, прежде всего, спасает от серьезных заболеваний, несмотря на то, что после нее в некоторых случаях возможны побочные эффекты.
О том, насколько редки крайне серьезные осложнения после прививок, может свидетельствовать следующая цифра: подострый склерозирующий панэнцефалит развивается у одного из десяти миллионов человек, получивших прививку от кори.

"Утро": Эксперты обсудят причины отказа от вакцинации
В тоже время всего два случая заболевания корью зафиксировали в Москве с января по середину мая. Это связано с активной кампанией по противокоревой вакцинации.
"В конце 2010 года в Москву завезли корь из европейских стран. В результате непривитые москвичи начали болеть. В 2014 году было зафиксировано 540 случаев кори", – рассказала замглавврача по эпидемиологическим вопросам ГБУЗ "Центр медицинской профилактики депздрава" Людмила Большакова.
А против менингококкового менингита вакцинация хоть и не обязательна, но потенциально может спасти жизнь ребенка. В случае этой болезни велик риск, что врачи просто не успеют доставить заболевшего в лечебное учреждение – настолько серьезны последствия. Намного проще их предупредить, своевременно сделав прививку.
Читайте также:


