Может быть коклюш при грудном вскармливании
Коклюш – это инфекционное заболевание с характерными приступами спазматического кашля.
Очень важно поставить верный диагноз при заболевании коклюш.
Диагноз коклюш с первого дня заболевания поставить почти невозможно. Обычно дети длительное время лечатся от ОРВИ, бронхита, трахеита.
Возбудителем коклюша является палочка Борде-Жангу, которая неустойчива во внешней среде. Возбудитель коклюша передается от больного ребенка к здоровому при тесном контакте воздушно-капельным путем. Распространителями болезни часто бывают больные со стертой формой коклюша.
Коклюш развивается постепенно. При заболевании коклюш появляется сухой кашель, интенсивность которого постоянно нарастает. Самочувствие ребенка при коклюше изменяется мало, умеренно повышается температура. Катаральный период коклюша продолжается в среднем 2 недели. В конце катарального периода коклюша кашель становится спазматическим и симптомы коклюша становятся типичными. Приступ кашля при коклюше обычно начинается внезапно и состоит из серии кашлевых толчков следующих друг за другом. Вследствие спазма голосовой щели происходит продолжительный судорожный вдох. На высоте вдоха может быть остановка дыхания. Во время приступа кашля при коклюше лицо краснеет, шейные вены набухают и язык высовывается наружу. Заканчивается приступ выделением вязкой мокроты, возможна рвота. Лицо ребенка больного коклюшем одутловато, на коже появляются мелкоточечные кровоизлияния. При коклюше из-за рвоты дети отказываются от еды и худеют, становятся раздражительными, нарушается сон. В этом периоде коклюша температура нормальная. При осмотре рта на уздечке языка можно обнаружить язвочки. В крови при коклюше характерен лейкоцитоз и лимфоцитоз. Спазматический период коклюша продолжается 2 3 недели. В период завершения заболевания коклюш, кашель теряет свой конвульсивный характер, становится реже, исчезает рвота. Постепенно ликвидируются все симптомы заболевания коклюш. Общая продолжительность коклюша 6 12 месяцев. Особенно тяжело протекает коклюш у детей раннего возраста.
Коклюш может осложниться пневмонией, ателектазом, эмфиземой, кровоизлиянием в мозг. Диагностике коклюша помогает посев глоточной слизи на специальную среду.
Особенностью коклюша является полное отсутствие к нему врожденного иммунитета, заболеть этой болезнью может даже новорожденный. Зато после перенесенного коклюша иммунитет вырабатывается стойкий и сохраняется в течение всей жизни.
Коклюш относят к управляемым инфекциям, поскольку частота возникновения этой болезни во многом зависит от того, как организовано проведение профилактических прививок. Прививки от коклюша начинают делать с трехмесячного возраста вместе с дифтерией и столбняком. Вакцина от коклюша переносится наиболее тяжело, ребенок испытывает после вакцинации недомогание, повышение температуры, снижение аппетита. Ослабленным детям или детям, у которых ранее отмечались выраженные реакции на прививку, вакцинацию делают препаратом АДС не содержащим коклюшного компонента. Эти дети болеют чаще всего тяжелыми формами коклюша. Хотя привитые дети тоже болеют коклюшем, но несравнимо легче. Поэтому диагноз коклюш устанавливается в десятки раз реже, чем это заболевание встречается на самом деле. Любая простуда, любое ОРЗ у ребенка с заболеванием коклюш многократно усиливает проявления самого коклюша и многократно увеличивает риск осложнений - все той же пневмонии. Меры профилактики коклюша достаточно стандартны. Сократить общение с другими детьми и взрослыми. Даже если ребенок уже не заразен, не допускать переохлаждений, простудившихся взрослых изолировать.
Лечение коклюша
Антибиотиками и свежим воздухом лечение коклюша не ограничивается. Из арсенала лекарственных препаратов, помогающих при кашле, нет ни одного, способного существенно облегчить течение заболевания коклюш. Выбор конкретного лекарства - дело врача, но родители должны знать следующее: даже если, с вашей точки зрения, назначенное лекарство не помогает вообще это не говорит о нецелесообразности его приема. Механизм действия большинства отхаркивающих средств основан на разжижении мокроты. Кашлять ребенок реже не станет, но вероятность осложнений при коклюше уменьшится в несколько раз, поскольку именно густая слизь, нарушая проходимость бронхов, и является главной причиной развития воспаления легких.

Введение
Коклюш - острая бактериальная антропонозная инфекция дыхательных путей. Возбудителем болезни является грамотрицательная палочка Bordetella pertussis. Заболеваемость коклюшем в последний период времени, по данным эпидемиологических исследований, возрастает во всем мире, включая те страны, где уровень вакцинации достигает высоких показателей. Особо опасен коклюш, развивающийся у детей первых 6 месяцев жизни, которые либо не достигли вакцинального возраста, либо находятся в периоде вакцинации, и специфический иммунитет еще не успел сформироваться [2, 9, 17]. Источником инфекции для детей раннего возраста становятся подростки и взрослые [8, 10].
У детей раннего возраста, больных коклюшем, не только имеют место некоторые особенности течения болезни, но и наблюдается высокая частота развития угрожающих жизни состояний (остановка дыхания, коклюшная энцефалопатия), а также тяжелых осложнений - преимущественно заболеваний бронхолегочной системы [5, 16].
С целью демонстрации трудностей в диагностике и прогнозировании течения коклюша детей первого года жизни, приводим клинический случай данного заболевания у младенца с развитием комбинированного вторичного иммунодефицита и тяжелыми легочными осложнениями в условиях наслоения бактериальной инфекции.
Заболевание началось с сухого кашля. В 1-й день болезни ребенок осмотрен фельдшером, лечение не назначено. На 3-й день болезни, при повторном визите фельдшера, был назначен амброксола гидрохлорид. Несмотря на терапию отхаркивающим средством, кашель усиливался, приобрел приступообразный характер, на 8-й день болезни впервые наступил эпизод апноэ продолжительностью около 30 с. Родители обратились в Центральную районную больницу, и на следующий день ребенок реанимобилем был доставлен в Областную инфекционную клиническую больницу. По данным эпидемиологического анамнеза установлено, что у матери и у старшего ребенка (6-летнего возраста) в течение 3 недель наблюдался интенсивный навязчивый сухой кашель, более выраженный в ночное время суток.
Состояние при поступлении на стационарное лечение (9-й день болезни) оценивалось как очень тяжелое, тяжесть состояния обусловлена частыми (более 20-раз в сутки) приступами кашля спазматического характера с выделением слизистой мокроты, иногда завершавшиеся рвотой. Некоторые пароксизмы кашля сопровождались кратковременными апноэ продолжительностью 15-30 с. Сознание пациента было сохранено, ребенок был вялым, на осмотр врача - реагировал плачем. Температура тела находилась в пределах 36,6-37оС. Кожные покровы резко бледные, отмечалась мраморность конечностей, в области промежности и ягодиц - большие участки опрелостей. Выражена одутловатость лица, веки припухшие. Слизистые оболочки полости рта умеренно влажные, незначительная гиперемия небных дужек, задней стенки глотки. Периферические лимфатические узлы не были увеличены. Несмотря на применение оксигенотерапии (кислород в режиме свободного потока через маску) частота дыхания в покое составляла 54/мин., наблюдалась одышка смешанного характера, сатурация крови была в пределах 88-96 %. При аускультации над всей поверхностью легких на фоне жесткого дыхания выслушивались сухие хрипы. Тоны сердца чистые, звучные, ритмичные, ЧСС - 160-176 уд./мин. Постоянно отмечалась умеренная артериальная гипотензия - артериальное давление в среднем составляло 80/40 мм рт.ст. Живот был вздут, увеличен в объеме, при пальпации безболезненный. Печень выступала из-под реберной дуги на 3 см, эластичной консистенции, край ее заострен, поверхность гладкая. Селезенка выступала на 2 см из-под реберной дуги. Менингеальных симптомов не было выявлено. Стул 2 раза в сутки, желтого цвета кашицеобразной консистенции с примесью слизи и зелени. Диурез соответствовал количеству принятой жидкости.
Диагноз подтвержден результатами серологических исследований: методом иммуноферментного анализа обнаружены антитела класса IgM к коклюшному токсину - 23,7 DU/мл, антитела класса IgG к коклюшному токсину - 17,24 DU/мл (результаты IgM, IgG считаются положительными при значениях превышающих 9 DU/мл). При бактериологическом исследовании слизи из ротоглотки (использовали среду казеиново-угольный агар, с добавлением крови) - бактерии Bordetella pertussis не были обнаружены.
В течение 1-го дня пребывания в больнице рентгенологически диагностировано двухстороннюю пневмонию. На 11-й день болезни у ребенка развился ателектаз верхней доли правого легкого (Рисунок 1), и пациент был переведен на искусственную вентиляцию легких аппаратом Leoni-2 (режим СРАР, PEEP 5 см вод.ст., FiO2 40-60 %). На 12-й день болезни у ребенка наступило ухудшение общего состояния: наросла тахикардия (178-210 уд./мин.), наблюдались снижение артериального давления до 60/40 - 80/40 мм рт.ст., повысилась температура тела до фебрильных значений. На 17-й день болезни у больного развился спонтанный левосторонний пневмоторакс (Рисунок 2).
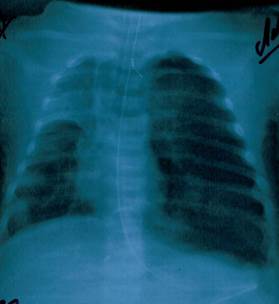
Рис. 1. Ателектаз легкого.
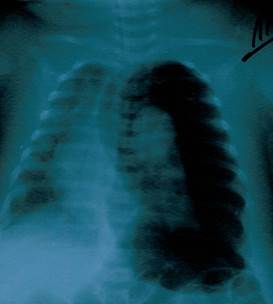
Рис. 2. Пневмоторакс.
При анализе гемограмм ребенка (табл.1) установлено анемию, характерный для коклюша лейкоцитоз с относительным и абсолютным лимфоцитозом. С ухудшением общего состояния ребенка (с 12-го дня болезни), отмечено нарастание количества нейтрофильных форм лейкоцитов и повышение СОЭ.
Таблица 1. Показатели гемограммы ребенка А. в динамике наблюдения.


Что это?
Эта инфекция типично человеческая, от животных ею заразиться невозможно. Коклюш является острым заболеванием, передается воздушно-капельным путем, при нем развивается воспаление дыхательных путей и проявляется оно приступообразным кашлем, который очень тяжело поддается лечебным мероприятиям.
Опаснее всего в этой болезни то, что восприимчивы к нему все, даже новорожденные, в отличие от большинства инфекций, при которых первые месяцы обычно есть трансплацентарный иммунитет. К коклюшу его нет – то есть мама не может передать антител к коклюшу своему ребенку, даже если сама болела и имеет иммунитет. А вот протекает коклюш у детей до года особенно тяжело, и может в большинстве случаев закончиться плачевно – именно такая группа детей часто дает осложнения – остановки дыхания, неврологическую патологию, аспирационные и другие пневмонии. А сами приступы кашля у малышей тяжелые, мучительные и мешают ребенку нормально жить.
Как можно заразиться?
Коклюш вызывается попаданием в организм особой бактерии - бордетеллы. Эти микробы хорошо живут только внутри человека, а вот во внешней среде они неустойчивы, погибают от солнца, высушивания, дезинфицирующих средств. Поэтому через руки, предметы, игрушки, посуду и другие вещи заразиться невозможно.
Коклюшем ежегодно болеют до 60 миллионов человек, причем около четверти из них – это взрослые, у которых коклюш протекает нетипично, по типу бронхита. Поэтому они не обращаются к врачу и являются источником опасности для своих детей. Примерно пятая часть всех лиц, имеющих затяжной упорный кашель при детальном обследовании обнаруживает коклюшную инфекцию.
Как мы говорили ранее – коклюш считают управляемой инфекцией, то есть частота его зависит от количества иммунизированных детей в отдельно взятой стране или области. Для того чтобы свести к минимуму заболеваемость и сделать ее эпизодической – уровень охвата прививками должен быть не менее 95% детей, это, к сожалению, на сегодня не выполняется – причин тому много.
Прививают детей с трех месяцев, и именно с коклюшным компонентом связано большинство реакций на введение. Кроме того, нередко наши доктора необоснованно часто дают отводы от вакцинации, либо родители, начав вакцинацию, потом бросают ее. Вот такие дети, толком не получившие вакцинации, болеют тяжелее всех. Привитые дети тоже могут заболеть, особенно если после вакцинации прошло более 5 лет. Однако у них не бывает тяжелых спазматических приступов, а диагноз коклюша у них иногда даже и не ставится.
Опасны в плане распространения как больные коклюшем, так и носители инфекции – те, что болеют легко или практически незаметно. Наибольший процент микроба выделяют дети, находящиеся в катаральной стадии коклюша, когда типичных приступов кашля еще нет.
Больной ребенок или взрослый выделяет микроба при кашле в течение месяца, однако, каждый день количество микроба прогрессивно снижается. Но вот те, кто в момент его заразности контактируют с ним близко, заболевают практически в 100% случаев. Период инкубации длится примерно неделю, хотя в литературе отмечают сроки от трех до 20 суток.
Кроме того, никакой сезонности в заболеваемости коклюшем нет, заболеть можно и летом, и зимой.
Что же происходит в организме при коклюше?
Микроб попадает в организм через дыхательные пути – рот и нос, оседая в трахее, бронхах и гортани. Самым характерным симптомом при коклюше является кашель, причем он настолько своеобразный, что при развитии типичного приступа диагноз сомнений не представляет. Коклюшная палочка может жить и размножаться (а, значит, и выделяться) только на клетках особого – ресничного – эпителия, который выстилает изнутри трахею и мелкие бронхи. В норме эти реснички движутся и способствуют очищению дыхательных путей от слизи. При попадании на них коклюшной палочки они воспаляются, повреждаются, и развивается их отмирание. В результате формируется раздражение рецепторов в бронхах, от которых импульсы по нервам поступают в особый центр в мозге – кашлевой центр. Тут же срабатывает защитная реакция организма – кашель, как способ очистить дыхательные пути от слущенных клеток с налепленными на них микробами. Зоны повреждения настолько обширны, что импульсов поступает очень много и развиваются приступы спастического, судорожного кашля. Из-за чрезмерного раздражения мозгового центра может возникать и рвота, так как рвотный центр располагается рядом с кашлевым. А у малышей до года, за счет незрелости нервной системы, развивается очаг возбуждения в головном мозге, который может вызвать еще и остановку дыхания. Кроме того, в трахее и бронхах из-за воспаления образуется густая и вязкая мокрота, которая трудно откашливается и сама по себе раздражает кашлевые рецепторы. Сам же микроб выделяет особый токсин, который воздействует на мозговой центр кашля, как бы усиливая его чувствительность к раздражениям. Все это в совокупности и дает такие длительные периоды кашля. Прервать приступ иногда помогают очень сильные раздражители – испуг, смех или даже падение ребенка, так как к концу первой недели приступов кашель в основном возникает именно из-за раздражения дыхательного центра и причина располагается именно в голове, а не в дыхательной системе.
Как проявится коклюш?
Выделяются несколько видов болезни – это типичный коклюш, стертые или атипичные формы и носительство палочек коклюша без какой либо клиники вообще.
В самой болезни выделяется четыре периода, последовательно сменяющих друг друга – период инкубации, катаральный период, период спазматического кашля или разгара болезни и стадия обратного развития, то есть выздоровления.
Период инкубации колеблется от двух до 14 суток в зависимости от состояния организма. возраста и наличия или отсутствия вакцинации – в среднем составляя 5-8 дней.
Начало коклюша, в отличие от многих детских инфекций, постепенное – сначала появляется частый сухой кашель, навязчивый и трудно поддающийся лечению, возникает чаще по ночам или перед сном, иногда с небольшим насморком. А повышение температуры бывает не у всех малышей, а если и повышается – обычно это субфебрильная температура до 37.5-37.8 С. Чаще всего на данном этапе, если нет указания на контакт с коклюшем, ставится диагноз ОРВИ, фарингит, ринит или бронхит. Этот период коклюша именуется катаральным – он обычно длится от нескольких дней до примерно двух недель. Самое опасное в этом периоде то, что многие родители не оставляют слегка недомогающего малыша дома – он ходит в школу или садик. А заразность ребенка на этом этапе максимальна – так возникают вспышки коклюша. Состояние малыша обычно сильно не страдает, постепенно кашель начинает усиливаться, приобретает более упорный характер.
Далее следует закономерный этап коклюша – период разгара, в котором проявляются уже характерные приступы кашля. Тут сомнения в диагнозе могут быть лишь только при атипично текущем процессе и невыраженном кашле. при классически протекающем коклюше кашель характерный – приступы состоят из нескольких кашлевых толчков, они следуют друг за другом без остановки не давая ребенку вдохнуть, кашель сухой, без откашливания мокроты, в конце приступа происходит судорожный вдох с характерным свистом из-за спазма голосовой щели – этот вдох и называется репризом. Часто окончание кашлевого приступа сопровождается рвотой или реже отхождением вязкой густой мокроты. Лицо ребенка из-за сильных кашлевых движений сначала краснеет, затем из-за недостатка кислорода во время приступа синеет. Вздуваются вены на лице и шее. Могут наблюдаться кровоизлияния в клеры глаз и даже надрывание уздечки языка. Во время приступа малыш мечется, он сильно беспокоится, во время приступа может возникать асфиксия и остановки дыхания, что особо опасно для малышей до года.
Количество таких приступов может быть от 10 до 50 в день, а иногда и более, а длительность каждого из них примерно до 3-4 минут, а приступов-репризов повторно следующих друг за другом до 15. Степень тяжести состояния ребенка как раз и определяется количеством приступов.
Кашлевые приступы мучительны и изнурительны для малышей, дети боятся их наступления, плохо начинают спать и есть, худеют и становятся раздражительны. Провоцировать приступ может физическая нагрузка, волнение, чихание, жевание, а иногда даже обильное питье и еда. А вот вне приступов кашля ребенок чувствует себя почти как обычно.
Продолжаться период спазматического кашля может около 4 недель, даже если его лечить. Сначала первые 7-10 дней частота приступов нарастает, а затем, преодолев пик, болезнь идет на спад. Постепенно кашлевые приступы начинают уменьшаться, и еще около 3-4 недель длятся остаточные кашлевые явления.
Тяжелее всех переносят кашель дети первого года жизни, поэтому и вакцинация от коклюша начинается так рано. Чаще всего малыши до года имеют тяжелые формы болезни, часто осложняющиеся пневмонией и дающие остановки дыхания, поражение нервной системы, судороги и асфиксию.
Атипичные формы коклюша представляют наибольшую опасность для окружающих, так как не имеют типичных для классического коклюша репризов и приступов, при них обычно наблюдается сухой кашель, преимущественно по ночам, длящийся от недели до двух месяцев.
Осложнения при коклюше
Может развиться ларингит - воспаление гортани с отеком и развитием стеноза, когда происходит резкое затруднение дыхания. Могут возникать носовые кровотечения, бронхиты, остановки дыхания. самым опасным осложнением является поражение головного мозга энцефалопатия, которое может приводить к судорогам и даже летальному исходу. Иногда после коклюша формируются приступы эпилепсии или глухота.
Что же можно сделать?
Лечение коклюша стоит доверить врачу – антибиотики при коклюше эффективны, но только в самой начальной стадии. Если у малыша уже начались приступы спазматического кашля, они немного облегчатся – но до конца под действием антибиотиков они не пройдут. Кроме того, врач порекомендует особый режим дня и питания, чтобы не провоцировать приступы кашля и не вызывать после них рвоту. нужно избегать активных игр и бега, пересушивания и чрезмерно теплого воздуха, пищу давать в теплом виде. дробно и часто. кроме того, для облегчения отхождения мокроты и приступов кашля врач порекомендует некоторые сиропы или таблетки.
Можно не допустить развития у ребенка коклюша – сделать ему прививку. Как я говорила ранее - коклюшный компонент вызывает больше всего реакций. Поэтому, решать вопрос о том, делать или не делать прививки зависит от родителей. Однако, при правильном выборе вакцины и предварительной подготовке малыша к вакцинации побочные реакции и осложнения сводятся к минимуму. на сегодня предлагаются два типа вакцин – с клеточным и бесклеточным компонентом коклюша. Безклеточные вакцины (инфанрикс, пентаксим) более современны, легче переносятся и рекомендованы ослабленным детям и малышам, имеющим хронические заболевания. вакцинация проводится с помощью трех уколов в 3, 4.5 и 6 месяцев, а спустя год. в 18 месяцев проводят ревакцинирующую инъекцию. Это позволяет создать достаточно напряженный иммунитет у малышей и защитить их от коклюша.
Коклюшем называют острое инфекционное заболевание, протекающее в дыхательных путях. Оно проявляется в виде приступообразного кашля со спазмами. Патологию вызывает коклюшная палочка.
Причины
Коклюш – заболевание заразное, передаётся от инфицированного человека по воздуху со слюной и кашлем. Особенно часто коклюш подхватывают дети младше 5 лет. Но заболеть может и кормящая мама, организм которой ослаб после родов.
Коклюш может вызвать одна из следующих причин:
- тесное общение с больным;
- контакт со здоровым бактерионосителем.
Заболевший заразен уже с первого дня, вплоть до прекращения кашля. Но часто мамы грудных детей даже не знают, от чего может быть коклюш. Наиболее опасными для окружающих являются инфицированные со стёртой формой течения болезни и за 2 дня до окончания инкубационного периода. В такой ситуации человек может ничего не подозревать и не знать, как проявляется болезнь. Поэтому женщине после родов следует сократить до минимума посещение мест общественного пользования.
Симптомы
Коклюшем болеют в среднем 6 недель, а весь период можно поделить на 4 этапа. Проявляется он следующим образом:
- Инкубационный период. Начинается после попадания коклюшной палочки в организм. Длится он 5-14 дней, и на этом этапе распознать болезнь очень сложно.
- Продромальный период. Для него характерны первые признаки проявления болезни: общее недомогание; повышение температуры до 37-37,5°С; появление несильного сухого кашля, который со временем усиливается, перерастает в изматывающий. Особенно остро эти признаки проявляются вечером и в ночное время.
- Спазматический период. Затягивается на 4-5 недель и сопровождается: сильными приступами сухого кашля;затруднением дыхания; отхождением мокроты; рвотой.
- Период выздоровления. Длится 2 или 3 недели, за это время частота приступов сокращается и кашель проходит.
Диагностировать коклюш на раних стадиях достаточно сложно, но врачи уже научились это делать. И если у мамы, практикующей грудное вскармливание, был контакт с больным, ей следует сразу обратиться к врачу. Определить болезнь можно следующими методами:
- Доктор подробно расспрашивает о продолжительности контакта с заболевшим или носителем коклюша;
- Далее проверяет карту прививок, чтобы выяснить, делала ли кормящая мама своевременную вакцинацию против коклюша.
Изучается клиническое проявление болезни:
- общее состояние;
- повышение температуры;
- наличие насморка;
- состояние зева и горла;
- характер кашля.
Лабораторные анализы помогают поставить диагноз на ранней стадии:
- изучают общую картину крови;
- берут на анализ мокроту и мазок со слизистых;
- проводят серологические исследования.
В некоторых случаях может потребоваться консультация:
Осложнения
После перенесённого заболевания могут возникнуть осложнения. Вот чем опасен коклюш:
- поражает бронхолёгочную систему, вызывая пневмонию и бронхит;
- возможно развитие острого воспаления гортани и ларингита;
- сильные приступы кашля могут стать причиной выпадения прямой кишки, образования пупочной или паховой грыжи, кровоизлияния в мозг или глаза, разрыва барабанной перепонки и уздечки языка;
- способствует развитию энцефалопатии и эпилепсии;
- вызывает носовые кровотечения;
- может стать причиной глухоты;
- в особо тяжёлых случаях приводит к летальному исходу.
Лечение
Что делать, если женщина, которая кормит ребёнка своим молоком, подозревает у себя коклюш? Необходимо придерживаться следующих правил:
- упокоиться и не нагнетать обстановку;
- вспомнить, общалась ли кормящая мама с больными или носителями коклюшной палочки;
- воздержаться от контакта с другими членами семьи, особенно с ребёнком;
- по возможности переселиться в отдельную комнату;
- если общения избежать нельзя, пользоваться антибактериальной повязкой;
- кормление грудью временно прекратить;
- вызвать врача;
- проконсультироваться с педиатром по вопросу кормления ребёнка;
- соблюдать постельный режим;
- остерегаться источников, которые вызывают приступы кашля;
- регулярно проветривать помещение.
Вылечить коклюш можно в домашних условиях. Госпитализация требуется только при тяжёлых формах заболевания, и уже в больнице пациенту будет оказана необходимая первая помощь. Врачи рекомендуют лечить коклюш так:
- соблюдать постельный режим;
- постоянно увлажнять и проветривать комнату;
- пить много жидкости;
- начать приём антигистаминных препаратов;
- пропить курс антибиотиков;
- делать ингаляции на основе препаратов, способствующих отхождению мокроты;
- побольше гулять;
- соблюдать диету, есть небольшими порциями, обогатить рацион витаминами;
- принимать бронхолитические средства: микстуру и внутривенные инъекции;
- пропить курс витаминных препаратов;
- пройти курс кислородотерапии;
- подключить ноотропные препараты;
- для подавления сильных приступов кашля возможно придётся принимать гормоносодержащие лекарства.
Кормление грудью во время болезни запрещено, поэтому без консультации педиатра не обойтись. Он поможет подобрать альтернативное питание для ребёнка и подскажет, можно ли будет возобновить естественное вскармливание после выздоровления. Также при первой возможности желательно посетить гинеколога, он объяснит, что необходимо для полного прекращения или временной приостановки лактации.
Профилактика
Заражение коклюшем и распространение болезни можно предотвратить, если:
- своевременно сделать профилактическую прививку;
- по возможности избегать посещений мест общественного пользования;
- пользоваться антибактериальными повязками для лица во время пребывания в заведениях, где возможно подхватить инфекции
- своевременно изолировать больного;
- не пренебрегать профилактическими осмотрами.
Родители мечтают, чтобы их дети росли здоровыми. Конечно, уберечь от всех напастей вряд ли удастся, но избежать встречи с наиболее опасными заболеваниями можно.
Речь пойдет о старых, но далеко не добрых болезнях, про которые слышали многие – мамы, папы, бабушки и дедушки.
Иногда кажется, что типично “детская” болезнь будет протекать легко, однако это большое заблуждение. Коварство многих недугов заключается в том, что они дают серьезные осложнения, способные привести к инвалидности или летальному исходу.
Елена Тихоновская, главный врач московской поликлиники №36, рассказывает об инфекциях, которые гораздо страшнее и опаснее, чем кажутся.

Полиомиелит
Инфекция чаще всего попадает в организм детей в возрасте до пяти лет и передается воздушно-капельным или фекально-оральным путем. Вирус размножается в кишечнике, всасывается и попадает в нервную систему, поражая ее.
Порядка 30-40% детей, которые переносят полиомиелит, обретают инвалидность.
Естественная восприимчивость человека к вирусу полиомиелита не очень высокая: из 200 человек, контактирующих с вирусом, заболеет один. Но – заболеет.
Температура тела поднимается – до 38 градусов, головная боль, рвота, выраженная слабость во всем теле, особенно – слабость и напряженность мышц шеи и спины и затрудненное глотание. После того, как ребенок 2-3 недели переболеет, все симптомы проходят.
Очень важно! В момент заражения и болезни человек является основным источником этого вируса – он выделяет его во внешнюю среду.
До изобретения вакцины полиомиелит был настоящим бичом многих стран. Американский президент Франклин Рузвельт переболел полиомиелитом и передвигался на инвалидной коляске. По статистике, с 1950 по 1955 от этой болезни пострадало 50 (!) тысяч человек, и это очень высокий показатель заражения.
В настоящее время, по данным ВОЗ, от 10 до 20 миллионов жителей земли страдают от последствий полиомиелита.
Хотя на данный момент эта инфекция считается побежденной – при условии выполнения всего плана вакцинации. Грудничков прививают в первую очередь инактивированной вакциной (с умершим вирусом) – делают укол. Затем – живой (капли в рот). Когда делается прививка живой вакциной, человек является переносчиком вируса полиомиелита. То есть, если один ребенок в семье не привит, а второму сделали прививку против полиомиелита, шанс заразить непривитого человека очень высок.
Осложнения:
1. Вялый паралич, признаком которого является слабость в конечностях. Ребенок перестает бегать, прыгать и самостоятельно двигаться. Это своего рода “красный флажок” и важный клинический симптом для любого врача или фельдшера.
Чем раньше происходит лечение, тем выше шансы сохранить неповрежденные нейроны центральной нервной системы ребенка. Это однозначно тот самый случай, когда нельзя сидеть и ждать, что проблема сама собой пройдет.
2. Паралич дыхательной мускулатуры. Не секрет, что наше дыхание связано с тем, что сигналы из головного мозга идут в спинной. Этот импульс проходит по нейрону в мышцы, благодаря которым грудная клетка расширяется, и человек делает вдох. Когда поражаются нервные волокна, и из-за паралича нет импульса, ребенок перестает дышать. И эта ситуация, к сожалению, не является временной: если лечение не начато своевременно, ребенок до конца жизни будет находиться на респираторной поддержке – то есть дышать с помощью дыхательного аппарата.
Данное осложнение встречается в 5-10%, а это значит, что на 100 заболевших детей 10 могут иметь столь тяжелые последствия.
Корь
Еще один опасный возбудитель детских болезней, статистика заболеваемости тут неутешительная: из 100 детей, не имеющих против кори иммунитета, заболеют все – восприимчивость к вирусу 100%.
Корь передается воздушно-капельным путем: вирус довольно легкий и летучий, поэтому быстро переносится с потоками воздуха на большие расстояния.
Инфекция попадает через верхние дыхательные пути и также затрагивает центральную нервную систему. Так называемый продромальный период длится от 8 до 10 дней (время с момента заражения и до проявления активных симптомов), и в этот момент человек является источником распространения вируса.
Вначале корь очень напоминает ОРВИ: болезнь начинается с высокой температуры, головной боли и кашля. Очень типично – повреждение глаз, слезотечение, может развиться конъюнктивит. Но затем появляется сыпь. Розовые пятнышки покрывают тело заболевшего сверху вниз, начиная с головы.
Какой бы “забавной” корь ни казалась, эта болезнь является смертельно опасной.
До изобретения вакцины, смертность была довольно высокой – до 3%. Вакцинация проводится очень ослабленным вирусом, и дарит ребенку иммунитет против данного заболевание. Риск повторного заражение очень невелик – до 1%.
Вирус кори очень сильно снижает иммунитет, и разрушаются в организме витамины группы А и С – надежные защитники нашего здоровья. И на фоне этой инфекции довольно часто присоединяется бактериальная. И вместе – вирусная и бактериальная инфекции – дают клиническую картину, которую очень трудно лечить у ребенка.
Коклюш
Крайне распространенная детская инфекция, которая передается воздушно-капельным путем. Самое страшное – заболеть может даже новорожденный.
Возбудителем данного заболевания является коклюшная палочка, и этот микроб довольно легко проникает в организм при общении с больным. При этом на расстояние более трех метров микроб не распространяется.
Основным симптомом коклюша является приступообразный кашель.
Он трудно поддается терапии, его трудно корректировать, поэтому коклюш страшен именно своими проявлениями. И даже после успешного подавления микробов, у человека может сохраняться рефлекторный кашель.
Помимо нарастающего кашля выделяют такие симптомы, как небольшой насморк и температуру – болезнь маскируется под обычное ОРВИ. При такой симптоматике дети могут оставаться довольно подвижными и, контактируя с окружающими, заражают их инфекцией.
Первое, что нужно сделать, когда ребенок заболел – ограничить контакты с другими людьми и провести антибактериальную терапию – строго по назначению врача.
Детям обязательно дают противокашлевые средства, чтобы приступы не доходили до того, о чем мы рассказали выше. Аллергены, пыль, резкие запахи, холодный воздух и физические нагрузки – все то, что может спровоцировать кашель, необходимо исключить. Чем суше воздух – тем гуще мокрота, а она должна вспениваться и выходить, то есть воздух должен быть увлажненным. Не стоит также забывать о том, что к этой болезни может присоединиться еще какая-то инфекция.
Предотвратить развитие коклюша можно, если провести плановую вакцинацию, благодаря чему у ребенка появится иммунитет к данному заболеванию.
Самое страшное – это спазмастический кашель, когда ребенок буквально задыхается. У этого кашля есть множество вариаций: может проходить со свистом, со рвотой и т.д.
Коклюш может вызывать спазм гортани – голосовых связок. Во время приступа кашля лицо может посинеть или, наоборот, стать багровым. Характерно, что кашель доходит до рвоты.
Читайте также:


