Когда в россии было последнее заболевание дифтерией
История вакцинации также как и история человечества неразрывно связана с эпидемиями инфекционных болезней, которые на протяжении многих веков уносили миллионы человеческих жизней. В поисках защиты от инфекционных заболеваний люди испробовали многое – от заклинаний и заговоров до дезинфекционных и карантинных мер. Однако, только с появлением вакцин началась новая эра борьбы с инфекциями.
Прививки в нашей стране делают более 250 лет. Как это происходило в Российской империи и в СССР?
КАК ЕКАТЕРИНА ВТОРАЯ СТАЛА ПЕРВОЙ.
Принято считать, что первая в российской истории прививка была сделана 23 октября 1768 года Екатерине П. Прививка была от оспы – страшного заболевания, которое сейчас побеждено именно благодаря вакцинации. А в Х веке эпидемии оспы выкашивали население Европы и России. В отдельные годы от оспы умирало более I миллиона человек. Болезнь не щадила никого, не делая различий между сословиями. Не миновала оспа и российский трон. В 1730 году от оспы в 14-летнем возрасте скончался царь Петр П. И не было действенного способа борьбы с этой напастью.

КАК Н.В. СКЛИФОСОВСКИЙ ОТКРЫЛ В МОСКВЕ ПАСТЕРОВСКУЮ СТАНЦИЮ
Открытие Пастером в 1885 году стало настоящим спасением. В Париж потянулись укушенные бешеными животными люди. Среди первых избежавших благодаря вакцине смерти 2500 человек были 16 из 19 покусанных бешеным волком жителей Смоленской области.

А пастеровские станции вскоре начали открываться по всему миру, и Россия стала одной из передовых в этом отношении стран. Первая станция прививок против бешенства в Российской империи (и вторая в мире) появилась в Одессе 11 июня 1886 года, а уже через месяц такая же была создана в Москве. К её открытию Луи Пастер прислал свой портрет с автографом. Он до сих пор хранится в Московском научно-исследовательском институте вакцин и сывороток им. И.И. Мечникова, открытом на её базе. Одним из инициаторов создания московской станции стал Николай Васильевич Склифосовский. К 1912 году пастеровских станций в России было уже 28, а к 1938 году в СССР – 80 (не считая нескольких сот филиалов). Московская станция стала ведущим центром по борьбе с бешенством в СССР. Тысячи жизней были спасены с того времени с помощью антирабических вакцин.
КАК СОВЕТСКИЕ УЧЕНЫЕ ПОБЕДИЛИ ПОЛИОМИЕЛИТ
В середине ХХ века мир постигла новая катастрофа – полиомиелит. Около 10% заболевших погибали и еще 40% становились инвалидами. От него пострадали президент США Франклин Делано Рузвельт. Писатель-фантаст Артур Кларк, режиссер Фрэнсис Форд Коппола.
В Советском Союзе первые эпидемии начались в 1949 году в Прибалтике, Казахстане, Сибири. Болезнь ежегодно уносила около 12 тысяч жизней.
В 1955 году в США наладили производство вакцины от полиомиелита – вакцины Солка. Тогда же вирусолог Альберт Сэбин создал другую вакцину – более дешевую, эффективную и безопасную. Но испытать её в Америке не было возможности, так как уже была создана хорошая вакцина. В США были командированы советские ученые – Михаил Чумаков и Анатолий Смородинцев. Сэбин и Чумаков договорились продолжить разработку вакцины в Москве. В обычном чемодане из США привезли несколько тысяч доз вакцины и начали делать первые прививки. Испытания вакцины проводились на коллегах, родственниках, на детях и внуках разработчиков. И никто из родственников не был против, все понимали опасность полиомиелита и верили, что вакцина защитит детей от болезни.

За 1,5 года с эпидемией в стране было покончено. В 1960 году этой вакциной в СССР были привиты 77,5 миллионов человек.
В 1963 году Михаил Чумаков и Анатолий Смородинцев получили Ленинскую премию. На ежегодный симпозиум в Институт полиомиелита и вирусных энцефалитов АМН СССР приезжали ведущие ученые мира из США, Японии, Европы и Китая. Вакцину, произведенную институтом, импортировали более 60 стран.
КАК ЯПОНСКИЕ МАТЕРИ ТРЕБОВАЛИ СОВЕТСКУЮ ВАКЦИНУ
В Японии в 50-60-е годы ХХ века разворачивалась настоящая трагедия: в маленькой стране были зарегистрированы тысячи случаев заболевания полиомиелитом. Остановить эпидемию могла только живая вакцина, производимая в СССР. Но регистрация и выдача разрешения на её использование было очень затруднено. Тогда матери больных полиомиелитом детей вышли на улицы, требуя разрешить импорт советской вакцины. Они добились своего: 20 миллионов японских детей были спасены от угрозы заболевания.

По сюжету: Япония, 1959 год, эпидемия. Применяемая в стране вакцина Солка эффективна лишь в 60% случаев, кроме того, её не хватает. Японка Кейко, потерявшая старшего сына, хочет во что бы то ни стало защитить от полиомиелита младшего и решает поехать в СССР, чтобы привезти в Японию новую советскую вакцину.
В Советском Союзе Кейко получает вакцину для себя и покупает еще несколько доз для соотечественников, однако, на таможне её конфискуют: по японским законам любое ввозимое в страну лекарство должно пройти длительную проверку, занимающую два года. Японские матери устраивают акции протеста и требуют ввезти советскую вакцину немедленно, но этому препятствуют бюрократы обоих государств. Усилиями Кейко и других матерей, с одной стороны, и советского доктора Гусева, с другой, удается отправить вакцину в Японию.
КАК КОНФЕТЫ СТАЛИ ЛЕКАРСТВОМ
В 50-60-е годы на кондитерской фабрике имени Марата выпускали конфеты против полиомиелита.
Михаил Чумаков искал лучший способ доставки вакцины в кишечник, чтобы вирус не терялся во рту, где он не размножается, а в большей степени попал по назначению. В итоге он придумал сделать вакцину в форме драже. Уже в марте 1959 года было изготовлено по заказу института антиполиодраже – капсулы из сахара и крахмальной патоки с восковым покрытием. Конфеты весили один грамм и хранились в холодильнике. Дети их полюбили, а квалифицированный персонал для введения вакцины теперь даже и не требовался.

ИНОГДА СТРАШНЫЕ ВИРУСЫ И ЗАБОЛЕВАНИЯ , ОСТАВШИЕСЯ В ПРОШЛОМ, НАПОМИНАЮТ О СЕБЕ
Известный художник – плакатист Алексей Кокорекин в 1959 году путешествовал по Индии. После возвращения из поездки он почувствовал себя плохо, был госпитализирован в Боткинскую больницу, где впоследствии и умер. Диагноз поставили не сразу: в Индии художник заразился натуральной оспой, которую в СССР искоренили ещё в 1936 году. Спецслужбы вычислили все потенциальные контакты умершего – их оказалось около 9 тысяч. Тысячу человек с наибольшим риском заражения изолировали в Боткинскую больницу, а практически все население Москвы (на тот момент это более 6 миллионов человек) срочно вакцинировали. Вспышку удалось локализовать за 19 дней, заболели 46 человек, умерли от оспы – трое – приемщица комиссионного магазина (куда родственники Кокорекина сдали привезенные художником из Индии вещи), санитарка в инфекционном корпусе и врач-инфекционист.
Оспа считается полностью побежденной с 1980 года – случаев заболевания этой болезнью с того времени нет. Но вирус оспы до сих пор хранится в немногих научных лабораториях.
Эпидемия паралитического полиомиелита в Чечне началась в конце мая 1995 года и закончилась в ноябре того же года. Нормализация ситуации связана с массовым применением вакцины на территории республики в 1995 году. Вспышке полиомиелита в Чечне предшествовало полное прекращение вакцинопрофилактики, длившееся три года. Это свидетельствует о том, что нарушение плановой иммунизации в течение нескольких лет ведет к развитию эпидемии.
ДОПРИВИВОЧНАЯ ЭРА ДИФТЕРИИ
Масштабные антипрививочные кампании, к которым присоединяется все большее число молодых родителей, массовая антипрививочная истерия в СМИ на фоне слабо раздающихся голосов защитников вакцинации побуждают ещё раз напомнить о важности профилактических прививок.
В 1974 году Всемирная организация здравоохранения запустила программу иммунизации от дифтерии, результаты которой проявились моментально. Эпидемии стали редкостью.
В начале 1990-х годов в России медицинские чиновники решили пересмотреть существовавший ещё с советских времен список противопоказаний к вакцинации против дифтерии. Он был значительно расширен и в результате этих намерений в 1994 году возникла эпидемия дифтерии. Тогда дифтерией заболели около 40 тысяч человек. Для сравнения в относительно спокойный 1990-й год было зафиксировано всего 1211 случаев заболевания.

Вакцина против туберкулеза была создана французскими учеными в 1919 году. Массовая вакцинация новорожденных детей против туберкулеза была начата во Франции только в 1924 году. В СССР такая иммунизация была введена только с 1925 года. Проведение вакцинации позволило значительно снизить заболеваемость туберкулезом среди детей.
Мучительное заболевание, смертность от которого может достигать 50%. Заразиться им можно проще простого: отец певца революции В.В. Маяковского уколол палец иглой и умер от столбняка. Токсины, которые выделяют бактерии Клостридии тетани, - яды, приводящие к тоническим сокращениям жевательных мышц, судорогам мимических мышц, а затем к напряжению мышц спины, конечностей, глотки, живота. Вследствие сильных мышечных спазмов нарушается или полностью прекращаются глотание, дефекация, мочеиспускание, кровообращение и дыхание. Около 40% больных погибают в страшных мучениях.
Благодаря массовой вакцинации опасность заболеть столбняком приняла гипотетический характер. Так, в 2012 году в России было зарегистрировано всего 30 случаев заболевания, причем 12 из них имели летальный исход. Около 70% заболевших – люди старше 65 лет, не привитые от столбняка.

Какие прививки делали им в то время?
Все родившиеся в то время были привиты от туберкулеза, дифтерии и полиомиелита. Со временем добавились прививки от коклюша, столбняка, кори и паротита. Детей, родившихся до 1979 года, прививали от оспы, а с 1980 года оспа стала считаться ликвидированной во всем мире, и прививку отменили.
В конце 1990-х годов в Национальный календарь ввели двукратную прививку против краснухи, повторную от кори и прививку от гепатита В, а в 2010 годы к ним добавилась прививка от гемофильной инфекции для детей из групп риска и прививка от пневмококковой инфекции.

Массово прививать от ГРИППА в России начали с 1996 года. Теперь вакцинация от гриппа включена в Национальный календарь профилактических прививок и проводится в государственных медицинских организациях бесплатно. Обязательной вакцинации против гриппа подлежат: дети, начиная с 6 месяцев, школьники, обучающиеся в образовательных организациях среднего профессионального и высшего образования, взрослое население, работающее по отдельным профессиям и должностям(работники медицинских организаций, транспорта, торговли, коммунальной сферы),призывники, беременные женщины, лица, старше 60 лет, лица с хроническими заболеваниями (сердечно-сосудистыми, заболеваниями легких,, метаболическими нарушениями и ожирением).
По данным Роспотребнадзора за период с 1996 по 2018 годы, только благодаря вакцинации, заболеваемость гриппом в России снизилась в 196 раз. В 2019 году за счет бюджета запланировано привить от гриппа 45% россиян.
В последнее время появилась масса кампаний, направленных на принижение роли профилактических прививок против инфекционных заболеваний. Извращая факты, распространители этой пропаганды внушают населению, что вред от прививок многократно превышает их пользу. Но реальность подтверждает обратное. Глобальные исследования, проводимые в различных странах мира, очевидно подтверждают, что именно внедрение вакцинопрофилактики привело к резкому снижению и даже полной ликвидации многих заболеваний.



Перелом борьбы с болезнью пришелся на начало 60-х годов и был связан с внедрением массовой вакцинации. Успехи породили недопустимое благодушие, которое привело к снижению охвата прививками в 80-е годы. Результат – медленное, но характерное для дифтерии нарастание числа случаев. Это закончилось небывалой эпидемией с заболеваемостью 25 на 100 000 в 1994-95 гг., в ходе которой в СНГ заболело 120 000 человек и умерло более 6 000.
С момента массовой вакцинации 1980-2000 гг. общее число зарегистрированных случаев дифтерии было снижено более чем на 90%. Эффективность современных вакцин составляет 95%. Всемирной организацией здравоохранения вакцинация рекомендована для всех без исключения стран мира.
Введение в 1994 г. массовой иммунизации населения России против дифтерии с повторной ревакцинацией взрослых в 2003-2004 гг. позволило обеспечить достаточную специфическую защиту населения от этой инфекции, что привело к снижению заболеваемости дифтерией в России с 26,8 в 1994 г. до 0,01 на 100 тыс. населения в 2009-2011 гг.

Общие сведения
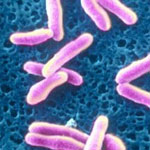
Дифтерия — инфекционное заболевание, известное очень давно, вызываемое бактерией Corynebacterium diphtheriae (бацилла Лёффлера).
Дифтерия чаще всего поражает ротоглотку, но нередко затрагивает гортань, бронхи, кожу и другие органы. Инфекция передаётся воздушно-капельным путём от больного человека к здоровому. Возможен контактно-бытовой путь передачи заболевания, особенно в жарких странах, где часты кожные формы проявления.
Тяжесть протекания дифтерии обусловлена крайне ядовитым токсином, который выделяет дифтерийная палочка. Именно дифтерийный токсин, поражающий нервную, сердечно-сосудистую и выделительную системы, представляет главную опасность для здоровья и жизни. Если дифтерия поражает ротоглотку, то помимо тяжёлой интоксикации возможно развитие крупа – удушья, развивающегося при непроходимости дыхательных путей из-за развивающегося отека и механической обтурации (закупорки) их дифтерийной плёнкой. Современная медицина выделяет несколько видов дифтерии. Это дифтерия носа, глаз, зева, гортани, кожи, раны, а также половых органов. Бывают случаи, когда данное инфекционное заболевание захватывает сразу несколько зон человеческого организма. Наиболее опасны для окружающих люди, страдающие дифтерией зева, носа и гортани, интенсивно выделяющие инфекцию в окружающую среду с выдыхаемым воздухом.
Вероятность заболеть
Опустошительные эпидемии дифтерии, жертвами которых, главным образом, являются дети, описаны во многих странах на протяжении всей истории. В странах с низким уровнем охвата прививками дифтерия по-прежнему является значительной проблемой для здоровья детей. Там, где уровень охвата прививками высокий, а естественный бустерный эффект незначительный (что наблюдается в большинстве промышленно развитых стран), значительная часть взрослого населения постепенно становится восприимчивой к дифтерии в результате снижения иммунитета.
Симптомы
Самой частой формой дифтерии (90-95 % всех случаев) является дифтерия ротоглотки. При локализованной форме налёты образуются только на миндалинах. Симптомы дифтерии выражаются в виде слабой интоксикации, температуры до 38-39 0 С, головной болью, недомоганием, незначительными болями при глотании. Наиболее типична плёнчатая (сплошная) форма дифтерии, при которой плёнка с очерченными краями покрывает всю миндалину, трудно снимается шпателем; при попытке её снятия поверхность миндалины кровоточит; плёнка плотная; лимфатические узлы мало болезненны, подвижны.
Серьезность дифтерии определяется опасными осложнениями. Токсин может вызывать инфекционно-токсический шок (комплексный патологический сдвиг деятельности всех жизненно важных систем организма), миокардит (воспаление сердечной мышцы), множественные поражения нервных стволов, воспаление и дистрофию почечных канальцев и др.
Чаще всего дифтерия протекает с осложнением в виде паралича мягкого неба, голосовых связок, мышц шеи, дыхательных путей и конечностей. Из-за паралича дыхательных путей может наступить асфиксия (при крупе), провоцирующая летальный исход.
При локализированной форме дифтерии зева осложнения возникают в 5-20 % случаев; при более серьезных формах заболевания процент развития осложнений значительно увеличивается. Чем сложнее клиническая форма дифтерии, тем быстрее осложнения проявляются у больного.
Раньше всех страдает сердце: в конце 1-й – на 2-й неделе болезни возникает миокардит (воспаление сердечной мышцы), что является самой частой причиной смерти. Воспаление почек происходит в наиболее острый период болезни. Нервная система поражается как при клинических проявлениях дифтерии, так и спустя 2-3 месяца после выздоровления
Типичное осложнение дифтерии – периферические параличи, они могут быть ранними и поздними. Ранние параличи появляются в остром периоде заболевания, в процесс вовлекаются преимущественно черепные нервы. При этом голос становится гнусавым, больной поперхивается во время еды, жидкая пища выливается через нос, нёбная занавеска неподвижно свисает. При параличе аккомодации больной не может различать мелкие предметы на близком расстоянии, читать, становится дальнозорким. Возможны косоглазие, птоз, паралич лицевого нерва.
Смертность
До получения противодифтерийной антитоксической сыворотки летальность от дифтерии достигала 50-60%. После появления антитоксической сыворотки началось прогрессивное последовательное снижение летальности: 20% – у взрослых и 10% – у детей. Вслед за введением активной иммунизации заболеваемость стала быстро снижаться, дифтерия в смертности детского населения почти перестала играть роль.
Лечение
Лечение дифтерии проводится только в условиях стационара. Госпитализация обязательна для всех больных, а также больных с подозрением на дифтерию и бактерионосителей. Антибиотики (пенициллин или эритромицин) не оказывают влияния на вызванные экзотоксином поражения, но ограничивают дальнейший рост бактерий и продолжительность носительства возбудителя дифтерии, которое нередко продолжается даже после клинического выздоровления. Главным в лечении всех форм дифтерии (кроме бактерионосительства) является введение антитоксической противодифтерийной сыворотки (ПДС), которая подавляет дифтерийный токсин. Доза противодифтерийной сыворотки определяется тяжестью болезни. При подозрении на локализованную форму можно отсрочить введение сыворотки до уточнения диагноза. Если же врач подозревает токсическую форму дифтерии, то лечение сывороткой должно быть начато немедленно.
К сожалению, заболевание дифтерией не всегда создает защитный иммунитет. Поэтому лица, выздоравливающие от дифтерии, в процессе поправки должны завершить активную иммунизацию дифтерийным анатоксином.
Эффективность вакцинации
Дифтерийный анатоксин в комбинации с вакцинами против столбняка и коклюша (АцКДС) использовался в рамках Расширенной программы иммунизации ВОЗ (РПИ) с момента ее создания в 1974 году. В течение периода 1980-2000 гг. общее число зарегистрированных случаев дифтерии было снижено более чем на 90%. Введение в 1994 г. массовой иммунизации населения России против дифтерии с повторной ревакцинацией взрослых в 2003-2004 гг. позволило обеспечить достаточную специфическую защиту населения от этой инфекции. Это, в совокупности с многолетним надзором, привело к снижению заболеваемости дифтерией в России с 26,8 в 1994 г. до 0,01 на 100 тыс. населения в 2009-2011 гг. Эффективность современных вакцин составляет 95%. Всемирной организацией здравоохранения вакцинация рекомендована для всех без исключения стран мира.
Вакцины
Последние эпидемии
До начала XX века дифтерия ежегодно уносила тысячи детских жизней, а медицина была бессильна облегчить их страдания и спасти от тяжелой агонии.
Перелом с начала 60-х годов связан с внедрением массовой вакцинации против дифтерии. Успехи породили недопустимое благодушие, которое привело к снижению охвата прививками в 80-е годы. Результат – медленное, но характерное для дифтерии нарастание числа случаев. Все это закончилось небывалой эпидемией с заболеваемостью 25 на 100 000 населения в 1994-95 гг., в ходе которой в СНГ заболело 120 000 человек и умерло более 6 000.
Исторические сведения и интересные факты
Share this with
Внешние ссылки откроются в отдельном окне
Внешние ссылки откроются в отдельном окне
Ночью в городскую больницу привозят мальчика трех лет с отеком горла. Только на утро ему ставят диагноз - дифтерия, переводят в инфекционное отделение. Но поздно. Через шесть часов ребенок умирает.
Эта история произошла в 1993 году в Донецке на глазах у врача Натальи Бравистовой.
В 90-е годы из-за массового отказа от вакцинации Украина пережила эпидемию дифтерии. Тогда, по данным Минздрава, заболели 20 тыс. человек, почти 700 умерли.
И врачи, и чиновники говорят - в Украине уровень вакцинации от дифтерии настолько низок, что эпидемия может повторится.
При этом антидифтерийной сыворотки сейчас в Украине нет. Но ее скоро должны привезти, обещают в Минздраве.
Насколько велика угроза вспышки дифтерии в Украине, когда привезут лекарства, как правильно делать прививки: все, что нужно знать об этой болезни и как ее предупредить - в материале ВВС News Украина.
Что такое дифтерия?
Опаснее кори, болезнь с очень высоким уровнем смертности - так описывают дифтерию врачи.
Это острое инфекционное заболевание передается воздушно-капельным путем, реже через инфицированные предметы обихода (посуда, бельё, игрушки, книги).
Когда дифтерийная бактерия попадает в дыхательную систему, она производит токсин. Чаще всего болезнь проявляется так: отекает слизистая горла и образуется плотная пленка, она блокирует дыхательные пути и может привести к смерти.
Проявления дифтерии - боль в горле, повышенная температура, налет на "миндалинах", осиплость голоса, температура - могут напоминать ангину и инфекционный мононуклеоз. Есть много врачей, которые ни разу не видели дифтерию. Они могут ориентироваться только на описанные в учебниках симптомы болезни.
Кроме блокировки дыхания, дифтерия может вызвать инфекционно-токсический шок, повреждение сердечной мышцы, поражение нервной системы, легочную инфекцию.
Но есть и то, что делает дифтерию еще более коварной, чем корь, говорит Федор Лапий, член Национальной технической группы экспертов по иммунопрофилактике.
Носителями возбудителя дифтерии могут быть на первый взгляд здоровые люди, которые ездят в транспорте, бывают в общественных местах и даже не знают о том, что заражают других.
Меньше прививок - больше дифтерии
На прошлой неделе дифтерией заболела 21-летняя жительница Хмельницкого, которая пропустила прививку в 16 лет.
У нее болело горло, поднялась температура и появилась слабость.
За неделю состояние ее здоровья улучшилось, но это уже второй случай дифтерии в Украине за 2019 год. По данным Центра общественного здоровья МОЗ, в прошлом году дифтерией заболело 10 человек.
"Если охват населения вакцинацией снижается, мы будем наблюдать все больше случаев дифтерии", - говорит иммунолог Федор Лапий.
В Украине крайне низкий уровень вакцинации от дифтерии - вакцинированы только 70% детей, взрослых - ещё меньше.
Рівень вакцинації 2009-2018 роки
(дані у %, діти до одного року і 1 рік)
"Если ребенок не привит, мы любое респираторное заболевание можем считать началом проявления какой-либо из вакциноуправляемых инфекций", - рассказывает Наталья Бравистова, которая сейчас работает иммунологом и педиатром в частной клинике "Добробут" в Киеве.
Врач говорит, что практически каждый день имеет дело с непривитыми детьми. По ее словам, большинство родителей все же удается убедить сделать прививку.
"Люди отказывались делать вакцинацию по незнанию, они напуганы. Мы с коллегами рассказываем, объясняем важность прививки. Чаще всего беседа действует, буквально сразу после приема мы идем в прививочный кабинет делать вакцинацию. Отказываются единицы", - говорит врач.
Бравистова вспоминает, как в 90-е в СМИ выходили большие статьи о вреде прививок, и люди им верили, пока от дифтерии не начали умирать дети.
Врач опасается, что эта история может повториться, поскольку сейчас очень много непривитых и детей, и взрослых
Есть ли лекарство?
Дифтерия опасна тем, что без немедленного введения сыворотки около 50% больных могут умереть. И даже с сывороткой остается риск смерти до 20%, объясняют серьезность заболевания в Минздраве.
"Пожалуйста, кто-нибудь, обеспечьте нас сыворотками, даже на черном рынке их купить невозможно", - такой пост-мольбу несколько дней назад опубликовала в Facebook Ольга Голубовская, заведующая кафедрой инфекционных болезней медицинского университета имени Богомольца.
Ранее антидифтерийная сыворотка в Украине была, но ее срок годности истек еще в мае 2019 года.
После появления информации о дифтерии в Хмельницкой области ВВС News Украина ежедневно интересовалась в Минздраве, есть ли в стране сыворотка против этой болезни. За неделю получили ответ - лекарств нет, но должны привезти.
Случаи заболевания дифтерией в Украине (2011-2018гг):
200 флаконов сыворотки в качестве гуманитарной помощи Украине предоставит Всемирная организация здравоохранения. Об этом 8 августа сообщил Станислав Грещишин, руководитель патронатной службы министра здравоохранения. По его словам, лекарства доставят через несколько недель.
Украина не впервые получает сыворотку против дифтерии в качестве гуманитарной помощи. В конце 2017 года партию лекарств также доставили как помощь. Их хватило на те 10 случаев дифтерии, которые были зафиксированы в Украине в прошлом году.
Что не так с сывороткой, как лечиться без нее?
Почему же Украина получает такие важные лекарства в виде благотворительной помощи и не может закупить их самостоятельно и заблаговременно?
Эксперты говорят, что в мире существует дефицит производства сыворотки против дифтерии. Производят ее только в нескольких странах, среди которых Россия, Болгария, Индия, Бразилия, Индонезия.
Сыворотка российского производства не прошла процедуру переквалификации ВОЗ и не соответствует стандартам GMP, поэтому ее не могут закупить за бюджетные деньги, рассказывает Федор Лапий.
В Бразилии или Индонезии сыворотку также не могут закупить. Мощности обоих производителей могут удовлетворить только местные рынки.
"Сам рынок сывороток - маленький. Большинство стран сосредоточены на вакцинации", - говорит Грещишин и добавляет, что первый тендер по закупке сыворотки для Украины был неудачным, только один производитель изъявил желание участвовать, но и он не предоставил полный пакет документов.
В Минздраве надеются, что в ближайшее время проведут второй тендер и сыворотку против дифтерии все-таки закупят планово и в достаточном количестве. А до этого надеются на гуманитарную помощь ВОЗ.
Еще одним вариантом лечения дифтерии при отсутствии сыворотки называют введение внутривенно иммуноглобулина.
По мнению эксперта, ситуацию с дифтерией может кардинально изменить массовая вакцинация.
Лучше предотвратить
Такое опасное заболевание, как дифтерия лучше предотвратить, чем лечить, говорят в Детском фонде ООН (ЮНИСЕФ).
Там обеспокоены низким уровнем вакцинации украинцев, а также тем, что может повториться вспышка, которая была зафиксирована в 90-е.
"Даже несмотря на своевременное лечение, около 20% больных умирают. Зато вакцинация против дифтерии очень эффективна, она предотвращает развитие заболевания и осложнений", - рассказала Екатерина Булавинова - медицинский эксперт Детского фонда ООН (ЮНИСЕФ) в Украине.
Украинцев призывают прийти к семейному врачу и сделать прививку, это бесплатно. По данным Минздрава, в Украине есть достаточно вакцин - 2 млн доз вакцин от дифтерии для детей и 6 млн доз для взрослых.
В ведомстве начали активную информационную кампанию по вакцинопрофилактике. Глава Минздрава Ульяна Супрун сделала ревакцинацию от дифтерии перед камерами вместе с известным писателем Сергеем Жаданом.
Призвал делать прививки от дифтерии и известный врач Евгений Комаровский. "Если вы не вакцинировались от дифтерии последние 10 лет, сделайте это. Дифтерия придет обязательно. Это не корь, это хуже", - говорил врач в видео обращениях в Facebook.
Как и когда делать прививки от дифтерии?
Прививки от дифтерии должны получать все - и дети, и взрослые каждые 10 лет, говорят в Минздраве.
По календарю прививок Украины вакцинация от дифтерии проводится в 2-4-6-18 месяцев, 6 лет, 16 лет и надо повторять каждые 10 лет.
То есть, если последняя прививка против дифтерии была в 16 лет, следующую нужно сделать в 26. И так далее каждые десять лет.
Если взрослый не был ранее вакцинирован или не имеет записей о прививках, то для защиты от столбняка и дифтерии нужна трехкратная вакцинация АДС-М, говорят врачи.
Для взрослых между первой и второй прививками интервал должен быть не менее 30 дней и шесть месяцев - между вторым и третьим прививками.
ВВС News Украина попросила медицинского эксперта Детского фонда ООН (ЮНИСЕФ) в Украине Екатерину Булавинову рассказать о вакцинации против дифтерии
Может ли заболеть дифтерией вакцинированный человек
Если в детстве вы прошли полную первичную вакцинацию - четыре дозы вакцины с компонентом дифтерии до 18 месяцев, потом вас повторно ревакцинировали в 6 и 16 лет, то вакцина против дифтерии обеспечит высокий уровень защиты против этой болезни на 10 лет.
Поэтому каждые 10 лет взрослому необходимо проходить ревакцинацию - иначе можно заболеть.
Взрослым, которые никогда не вакцинировались от дифтерии, следует немедленно сделать прививку.
Каковы могут быть побочные эффекты при вакцинации против дифтерии, насколько они опасны?
Как и любой лекарственный препарат, вакцины могут вызвать реакцию, однако риски для здоровья и жизни при заболевании дифтерией, столбняком и коклюшем гораздо серьезнее, чем риски развития серьезной реакции на вакцину.
Реакции, такие как болезненные ощущения и припухлость в месте инъекции или повышение температуры, - нормальное явление. Они появляются вскоре после того, как вакцина была введена и обычно проходят в течение нескольких дней.
Повышение температуры у детей связано с коклюшным компонентом в составе вакцины АКДС, у взрослых, получающих вакцину от дифтерии и столбняка, возможны местные реакции: боль в руке и плече. Если вы правша, рекомендую сделать инъекцию в левую руку.
Следите за нашими новостями в Twitter и Telegram
Читайте также:


