Как отличить ангину от скарлатины у взрослых

СКАРЛАТИНА – острое, широко распространенное инфекционное заболевание, вызываемая бета-гемолитическим токсигенным стрептококком группы А, характеризующаяся лихорадочным состоянием, общей интоксикацией, ангиной и мелкоточечной сыпью.
Это заболевание, известно с давних времен, однако, до XVI века скарлатину не выделяли как отдельное инфекционное заболевание, а объединяли с другими болезнями, признаками которых является сыпь.
Вплоть до середины ХХ века возбудитель скарлатины не был достоверно известен, и только в результате многочисленных иммунологических и микробиологических исследований, проводимых при скарлатине, была доказана бактериальная природа заболевания.
Источником заражения при скарлатине является больной человек, часто со стертыми, слабовыраженными формами, или бактерионоситель. Возбудители инфекции попадают в окружающую среду с секретом слизистой оболочки зева и носоглотки при кашле, чихании, разговоре, они могут содержаться в отделяемом различных открытых гнойных очагов (при отите, синусите, гнойном лимфадените и др.). Возможно заражение скарлатиной и через предметы, с которыми контактировал больной – посуда, мебель, игрушки, на которые попали капельки слюны и слизи из зева и носа больного.
Описаны редкие вспышки болезни при заражении через молоко и молочные продукты.
Скарлатина - болезнь преимущественного детского возраста. Чаще всего ей болеют дети в возрасте от 1 года и до 8-9 лет. У взрослых заболевание встречается реже, что объясняется приобретением специфического иммунитета после перенесенного заболевания в клинически выраженной или стертой форме, а также после бактерионосительства.
Заболеваемость скарлатиной встречается повсеместно, но в странах с умеренно холодным и влажным климатом, чаще. Также замечена сезонность заболевания – число заболевших больше осенью, зимой и весной, летом же количество больных скарлатиной заметно снижается.
Отмечается волнообразное течение эпидемий: периодические подъемы заболеваемости повторяются через 4—6 лет.
Инкубационный период при скарлатине составляет от 1 до 12 дней, чаще 2—7 дней. В большинстве случаев скарлатина начинается внезапно. Утром ребенок чувствовал себя хорошо, пошел в школу или детский сад, а к обеду у него внезапно поднялась температура, появились головной боли и боли в горле при глотании. В тяжелых случаях могут развиться судороги или появиться рвота.
Родители обыкновенно точно указывают не только день заболевания, но и час когда у ребенка появились первые признаки болезни.
Наблюдаются изменения в зеве в виде ангины, зев становится ярко-красным, небные дужки увеличены, на миндалинах возможен бело-желтый налет.
Язык вначале обложен, но со 2—3-го дня он начинает очищаться с кончика и к 4-му дню становится ярко-красным, с выступающими сосочками— так называемый малиновый язык.

Обычно через сутки после начала заболевания на коже больного возникает сыпь характерного вида: на розовом фоне видны мельчайшие точки, ярко - розовые или красные, нередко сопровождающаяся зудом. Она особенно обильна в нижней части живота, паховой области, на ягодицах, внутренней поверхности конечностей.

Сыпь держится от 2-х до 6 дней, затем бледнеет и покрывается мелкими чешуйками, а на конечностях, особенно в области кистей и стоп, более или менее крупными пластами. Чем ярче и обильнее была сыпь, тем более выражен и симптом шелушения. В среднем период шелушения продолжается 2—3 нед.

При общем покраснении лица подбородок и кожа над верхней губой остаются бледными, образуя так называемый носогубный треугольник Филатова.

Область суставного сгиба приобретает ярко-красный цвет, нередко, с небольшими кровоизлияниями.
Если по коже провести палочкой, либо каким-либо другим предметом, образуется, белый дермографизм - белые полоски на коже, выступающие на 1—2 мм по обе стороны места раздражения через 10—20 секунд после легкого воздействия и исчезающие через несколько минут.

Скарлатина может протекать в легкой, среднетяжелой и тяжелой форме.
Легкая форма, наиболее часто встречающаяся в настоящее время, симптомы интоксикации организма слабо выражены, рвота отсутствует, ангина незначительная. Ангина носит катаральный характер. Сыпь типичная, иногда бледная и скудная.
При среднетяжелой форме все описанные симптомы скарлатины выражены более ярко. Температура повышается до 39°. Осложнения встречаются чаще, чем при легкой форме.
При тяжелой токсической форме начало болезни бурное, с высокой температурой, многократной рвотой, иногда поносом, выражены симптомы поражения центральной нервной системы. При глубокой интоксикации возможны потеря сознания, отек мозга, может развиться кома. Лечение тяжелой формы скарлатины проводится исключительно в стационаре.
Помимо основных форм, выделяют атипичные формы скарлатины – незначительное ухудшение общего состояние, отсутствие температуры и сыпи.
Крайне редко входными воротами инфекции является не зев, а поврежденные кожа или слизистая оболочка. Например, при ожогах или травмах с обширной раневой поверхностью. Такие больные практически не заразны, в связи с отсутствием воздушно-капельного механизма передачи.
Осложнения при скарлатине - гнойный лимфаденит, отит, мастоидит, синусит, септикопиемия, осложнения аллергического характера, гломерулонефрит, синовит - возникают обычно во втором периоде заболевания, при отсутствии лечения и встречаются довольно редко.
Чаще наблюдается простой лимфаденит, катаральный отит, вторичная катаральная ангина.
Иммунитет при скарлатине, как правило, стойкий, пожизненный. Случаи повторного заражения крайне редки.
Следует отличать скарлатину от других заболеваний, сопровождающихся сыпью (различные аллергические реакции, корь, краснуха, стафилококковая инфекция).
Поставить точный диагноз и назначить необходимое лечение может только врач, поэтому при первых признаках недомогания необходимо обратиться за медицинской помощью.
Заболевание чаще всего заканчивается полным выздоровлением благодаря высокой эффективности лечения скарлатины и применению антибиотиков.
До применения антибиотиков при лечении, смерть от скарлатины, преимущественно у детей до одного года, была не редка.
В настоящее время вакцина против скарлатины находится в стадии разработки.
- Отсутствие контакта с больными скарлатиной;
- Рациональное и сбалансированное питание;
- Проветривание и влажная уборка помещения, в котором проживают дети и взрослые;
- Соблюдение личной гигиены, мытье рук;
- Закаливание и занятия спортом;
- Своевременное лечение всех хронических заболеваний: отитов, синуситов, тонзиллитов и других.
Профилактика в детском саду, где выявлен больной скарлатиной:
- В группе детского сада, где выявлен больной скарлатиной, вводится карантин на неделю
- Игрушки, посуда, мебель подвергается дезинфекции, помещения обрабатываю кварцевой лампой
- Проводится наблюдение в течение недели за детьми, контактировавшие с больным скарлатиной (ежедневный осмотр зева, термометрия).
Профилактика дома, где выявлен больной:
- Изоляция больного
- Ежедневная уборка и проветривание всех помещений
- Дезинфекция посуды, игрушек и других предметов с которыми контактировал больной
- Стирка белья больного отдельно от одежды членов семьи
- Уход за больным исключительно в маске, плотно прилегающей к лицу.
Скарлатина - это инфекционное заболевание, которое вызывает ß-гемолитический стрептококк группы А. Для болезни характерны мелкоточечные высыпания, повышение температуры и озноб, общая интоксикация.
Признаки скарлатины ярко выражены в самом начале заболевания, что позволяет своевременно начать лечение. Однако бывают случаи, когда заболевание протекает практически бессимптомно и при отсутствии направленного лечения приводит к серьезным осложнениям.
Классификация заболевания
Скарлатина классифицируется по клинической форме и тяжести заболевания.
По клинической форме выделяют:
- типичную скарлатину (заболевание начинается с носоглотки);
- атипичную скарлатину (ожоговая, раневая, послеоперационная, послеродовая).
По тяжести протекания заболевания выделяют:
- легкая форма;
- средняя форма;
- тяжелая форма (токсическая, септическая, токсико-септическая).
Выявив симптомы скарлатины, необходимо как можно скорее обратиться в больницу.
Причины и последствия
Скарлатина возникает после передачи стрептококковой инфекции от больного этим заболеванием (наибольшую опасность представляют случаи невыраженного протекания заболевания), а также от людей с назофарингитом и стрептококковой ангиной. Заразность составляет примерно 40%. Основной причиной скарлатины остается размножение бактерий в области зева и миндалин на фоне снижения иммунитета. Опасность заражения возрастает в осенне-зимний период.
Если пациент не получает надлежащего лечения, инфекция распространяется по всему организму, вызывая нарушение функций многих органов и систем. Последствия скарлатины негативно сказываются на работе сердца, почек, суставов, головного мозга и др.
Пути заражения
Возбудитель скарлатины принадлежит к стрептококковой группе, которая может поражать суставы, почки, миндалины. Если во время заражения инфекцией у человека снижен иммунитет, то развивается это заболевание.
Источником заражения является человек, который болеет скарлатиной или является носителем стрептококков. Инкубационный период скарлатины продолжается в среднем 1,5-2 недели. Инфицированный человек является источником распространения инфекции в течение 3 недель с момента появления первых признаков заболевания.
- воздушно-капельным путем;
- через игрушки и бытовые предметы;
- посредством продуктов питания.
Патогенез
При типичной скарлатине у детей и взрослых входными воротами инфекции являются слизистые оболочки носоглотки, зева и лимфатического кольца глотки. В некоторых случаях возможна атипичная форма скарлатины. В этом случае инфекция попадает в организм через раневую или ожоговую поверхность, в которой происходят воспалительно-некротические процессы.
Стрептококк продуцирует экзотоксин, который напрямую влияет на развитие признаков скарлатины: интоксикации, сыпи, лихорадки, аллергических реакций. После выздоровления у пациента формируется антитоксический иммунитет, который нейтрализует экзотоксины стрептококков любой группы при последующих попаданиях инфекции в организм.
- заражение;
- фаза интоксикации и распространения бактерий;
- фаза аллергических реакций;
- фаза формирования иммунитета.
Клинические проявления заболевания
Симптомы скарлатины схожи с проявлениями ангины или тонзиллита. Скарлатина у детей и взрослых имеет схожую картину. Характерные высыпания появляются на 3-5 день с момента заболевания. Это признак размножения стрептококка в организме и его воздействия на стенки мелких сосудов.
Характерный признак скарлатины - чистый носогубный треугольник на фоне покрасневших щек.
Скарлатина на ранних сроках беременности может стать причиной выкидыша, а на более поздних сроках вызвать осложнения. После скарлатины может развиваться внутриутробная гипоксия, развиваться воспалительные заболевания дыхательных органов плода. Также заболевание может стать причиной сложных родов. К приему антибактериальных препаратов при беременности прибегают только в крайнем случае.
Скарлатина у взрослых проявляется практически так же, как и у детей, однако протекает гораздо тяжелее, с критическим повышением температуры и судорогами. Чаще всего симптоматика у взрослых смазанная, что усложняет постановку диагноза и не позволяет своевременно начать лечение.
Осложнения
Осложнения скарлатины можно разделить по типам и срокам возникновения.
По типам осложнения выделяют:
- токсические (инфекционно-токсический шок);
- инфекционные (ангина, лимфаденит, отит, аденоидит, синусит, ларингит, бронхит, пневмония и др.);
- аллергические (инфекционно-аллергический миокардит, синовит, гломерулонефрит, ревматизм).
По срокам возникновения выделяют:
- ранние (бывают токсическими и инфекционными, возникают в основном из-за отсутствия антибактериальной терапии; появляются на 1й неделе с момента появления симптомов);
- поздние (инфекционно-аллергические и иногда септические; появляются на 2й неделе с момента появления симптомов).
Скарлатина у детей раннего возраста встречается редко (благодаря иммунитету, полученному от матери), интоксикация и другие симптомы проявляются в легкой форме, чаще проходит на фоне ОРВИ.
Первая помощь
Когда проявляются симптомы скарлатины, в первую очередь нужно контролировать состояние пациента и вовремя обратиться к специалисту. Категорически запрещено заниматься самолечением, давать больному антибактериальные препараты без согласования с врачом.
Для подбора правильной тактики лечения необходима точная диагностика скарлатины, исключение схожих по симптомам заболеваний.
Диагностика заболевания
Диагностика скарлатины включает бакпосев слизи из носа и зева, отделяемого из раны, а также дифференциальную диагностику. Врач отмечает такие признаки:
- лихорадка, слабость, повышение температуры;
- появление характерных высыпаний;
- белый след на коже живота в течение 10-15 сек. после нажатия;
- сыпь на лице и бледность носогубного треугольника;
- белый налет на корне языка;
- яркий румянец на щеках;
- малиновый язык с характерно увеличенными сосочками;
- шелушение кожи в местах высыпаний;
- локализация высыпаний в местах сгибов.
Лечение скарлатины
Лечение скарлатины на начальной стадии проводится исключительно симптоматически. Если болезнь протекает в легкой форме, пациент находится дома. Госпитализация требуется в серьезных случаях при развитии осложнений. В течение 10 дней пациент должен соблюдать постельный режим. При скарлатине назначается курс антибактериальной терапии для подавления роста количества стрептококка и распространения его в другие органы и системы. Для облегчения состояния всем больным рекомендовано:
- полоскать ротовую полость отваром ромашки или раствором фурацилина;
- принимать антигистаминные препараты для снятия зуда в местах высыпаний;
- пить витамины для укрепления иммунитета и для профилактики осложнений.
Контроль излеченности
После успешного лечения скарлатины за пациентом требуется наблюдение, чтобы вовремя диагностировать осложнения. Так, следует следить за характеристиками мочи и состоянием суставов - основными осложнениями после скарлатины являются гломерулонефрит и ревматизм.
Карантин при этом заболевании длится 10 дней, если заболевание проходит в легкой форме. Но и после излечения переболевшим запрещено посещать места скопления людей (детские сады, офисы, школы) еще в течение 12 дней. Таким образом, контроль над состоянием пациента занимает не менее 3 недель.
Профилактика скарлатины
Основными методами профилактики скарлатины являются изоляция больного, а также недельный карантин в классе школьного или дошкольного учреждения, которое посещает ребенок (или в офисе, если заболел взрослый). К сожалению, от скарлатины не существует вакцины и предупредить заражение невозможно.
- соблюдение правил личной гигиены;
- дезинфекцию личных вещей;
- регулярную влажную уборку и проветривание помещений;
- ограничения пребывания в местах массового скопления людей.
К какому врачу обратиться?
Врачи
Эффективное лечение скарлатины в г. Киев проводят в медицинском центре МЕДИКОМ (Оболонь, Печерск). Опытные специалисты подбирают для каждого случая максимально щадящую и эффективную тактику лечения. Позвоните нам и вы сможете узнать стоимость консультации специалистов, записаться на прием и получить ответы на интересующие вас вопросы. Помните, что своевременное начало лечения - залог быстрого выздоровления без осложнений!
Первое место среди заболеваний инфекционной группы занимает скарлатина. Раньше считалось, что у переболевшего скарлатиной человека остаётся пожизненный иммунитет к этому заболеванию. Но в последнее время участились повторные случаи инфицирования. Чешские врачи предупреждают – опасно недооценивать серьёзность скарлатины.
До появления антибиотиков прогноз течения инфекции у детей был неутешительным. Смертность наступала от осложнений – острой ревматической лихорадки, заболеваний почек и сердца, заражения крови.
Именно поэтому с начала ХХ столетия учёные-медики начали активно разрабатывать вакцину от возбудителя скарлатины – стрептококка. Первая вакцина появилась в 1905 году. Прививка делалась вакциной, в которой содержался ослабленный стрептококк и его токсины. Позже была предложена вакцина из дифтерийного и скарлатинозного токсина. В результате проведённых исследований оказалось, что ни одна из предложенных вакцин не оправдала больших ожиданий, вызывая много побочных реакций. Однократного их введения оказывалось недостаточным, и эффективность воздействия прививок была невысока.
В 1929 году началась эра антибиотиков. В это время английский ученый Флеминг впервые описал действие пенициллина на бактерии. После Второй мировой войны продолжились исследования антибиотиков. Как оказалось, бета-гемолитический стрептококк группы А имеет неустойчивость к антибиотикам пенициллинового ряда. И с помощью данных препаратов врачи стали побеждать многочисленные заболевания, в том числе и скарлатину. Казалось, что с приходом антибиотиков прививка от скарлатины совершенно утратила свою актуальность.
Кто источник болезни
Скарлатина – достаточно опасное инфекционное заболевание, которое характеризуется развитием тяжёлых осложнений, таких как миокардит (воспаление мышцы сердца), гломерулонефрит (воспаление почечных клубочков), пневмония, ревматизм.
Как распространяется
Основные пути инфицирования:
- воздушно-капельный – заражение происходит в случае длительного тесного общения с носителем или больным;
- контактный – через предметы обихода и загрязнённые руки;
- алиментарный – через пищу.
После перенесённой инфекции в организме вырабатывается типоспецифический иммунитет, то есть повторно этой инфекцией человек уже не заразится. Однако могут быть другие варианты ангин, также вызванные стрептококком, которые внешне напоминают ангину при скарлатине.
Симптомы:
Инкубационный период продолжается от 1 до 12 дней. В это время больной уже заразен для окружающих.
Заболевание начинается остро. Резко повышается температура тела до 38-39° С, наблюдается слабость, головная боль и боль в горле при глотании.
К концу первого дня болезни возникают мелкоточечные элементы на коже лица, шеи, а также верхней части туловища. После сыпь стремительно распространяется на все поверхности сгибов конечностей, внутреннюю поверхность бёдер, боковые стороны живота и груди.
Как правило, к 3-5 суткам самочувствие больного значительно улучшается, постепенно начинает снижаться температура тела. Сыпь бледнеет, постепенно исчезая к концу первой недели.
Врезка: Существуют отличительные клинические признаки скарлатины:
Виды скарлатины у взрослых
Несмотря на то, что скарлатина – детское инфекционное заболевание, среди взрослого населения она также встречается. И если они заболевают, то болезнь имеет тяжёлое течение.
Такая скарлатина у взрослых встречается наиболее часто. Стёртым формам болезни свойственны слабо выраженные общетоксические симптомы, изменения в ротоглотке катарального характера, скудная, бледная и быстро исчезающая сыпь.
Для неё характерными являются бурное начало с гипертермией, стремительным развитием сосудистой недостаточности. В последующие дни к этим симптомам присоединяются инфекционно-аллергические осложнения (поражения сердца, почек, суставов) или септические осложнения (отиты, лимфадениты, некротическая ангина и прочее).
Скарлатина и беременность
Как и любое другое заболевание, скарлатина опасна для беременных, особенно в первом триместре. Ведь именно в это время происходит закладка органов и систем плода, поэтому существует риск возникновения пороков развития. В более поздние сроки существует вероятность преждевременных родов и внутриутробной гипоксии.
Существует миф о том, что у мальчиков может быть такое последствие скарлатины, как бесплодие в будущем. Но медициной этот факт опровергнут.
Рекомендации по лечению
Карантин. Минимум на 10 дней необходимо позаботиться об изоляции больного, исключить его контакты с другими людьми.
Постельный режим обязателен до снижения температуры и исчезновения признаков интоксикации.
Обильное витаминизированное питьё. Больному полезны фруктовые соки, морсы и компоты комнатной температуры, тёплые травяные чаи с цитрусами и мёдом, сладкий отвар из сухофруктов.
Щадящая диета. Пищу следует давать в протёртом, кашицеобразном состоянии – супчики, полужидкие пюре.
Антибиотико- и поддерживающая терапия. Самолечение при скарлатине очень опасно. Поэтому только лечащий врач может назначить курс антибиотиков, который должен составлять не менее 10 дней.
Для предотвращения аллергических реакций и нарушения баланса микрофлоры в кишечнике назначаются пробиотики, антигистаминные средства и энтеросорбенты.
Среди профилактических мер медики называют закаливание, правильное питание, чистоту и соблюдение правил личной гигиены. Скарлатина не является смертельным заболеванием, если вовремя обратиться к врачу и начать правильное лечение. Это даёт практически стопроцентную гарантию того, что больному скарлатиной удастся избежать возможных неприятных последствий. Будьте внимательны к своему здоровью и здоровью своих детей.

Скарлатина — острое инфекционное заболевание, отличительной чертой которого является сочетание ангины и мелкоточечной сыпи на коже. Скарлатина относится к группе детских инфекций и достаточно часто встречается у малышей. Это острая инфекция с характерными проявлениями сыпи, гнойными и аллергическими явлениями.
Об основных характеристиках заболевания нам рассказал врач-инфекционист детской инфекционной больницы города Ульяновска,главный внештатный детский инфекционист Ульяновской области Алексей Смолин.
- Алексей Юрьевич, каким образом возникает данное заболевание?
- Скарлатина является заболеванием бактериальной природы, возбудителем которого является ?-гемолитический стрептококк группы А. Стрептококк проникает в организм через слизистую оболочку ротовой полости (реже, преимущественно у взрослых, через поврежденную кожу), где вызывает специфические воспалительные изменения — ангину. Далее инфекция распространяется по всему организму, оказывая негативное воздействие на сердце, почки, центральную нервную систему. Стрептококковые токсины вызывают аллергизацию организма, вследствие чего возможны аутоиммунные поражения собственных тканей.
- Как распространяется скарлатина?
- Инфекция распространяется преимущественно воздушно-капельным путем, при этом источником является больной человек или бактерионоситель. Реже отмечаются контактно-бытовой путь передачи (как прямые, так и непрямые контакты — через игрушки, предметы ухода и пр.) и пищевой — через инфицированные продукты. Чаще всего заболеванию подвержены дети дошкольного и раннего школьного возраста. Ребенок заразен с 1-го по 22-й день заболевания.
- В какой сезонный период повышается вероятность заражения скарлатиной?
- Чаще всего скарлатиной болеют в осенне-зимний период. Продолжительность инкубационного периода скарлатины – от 1 до 10 суток. Возбудитель достаточно устойчив во внешней среде, сохраняется месяцами в высохшем гное и мокроте. Стрептококки имеют большой набор антигенов, которые оказывают системное воздействие на организм и приводят к разрушительным последствиям.Сезонный рост заболеваемости скарлатиной отмечается в сентябре – октябре за счет детей, посещающих организованные коллективы. Увеличение заболеваемости может отмечаться в организованных коллективах через 11-15 дней после формирования и достигать максимума через 30-35 дней.
- Назовите основные симптомы заболевания?
- Болезнь начинается остро и проявляется в виде: •
стремительного повышения температуры (38—40°С в зависимости от степени тяжести болезни); •
гиперемии задней стенки глотки, миндалин, дуг язычка, мягкого неба; •
ломоты в мышцах; •
повышенной подвижности или, напротив, апатии и сонливости; •
боли в горле (обычно выявляет поражение миндалин — ангина); •
увеличения переднешейных лимфоузлов; •
- В какой форме протекает заболевание?
- Скарлатина может протекать в легкой, среднетяжелой и тяжелой формах, сроки выздоровления значительно варьируются до трех недель. Осложнения скарлатины в настоящее время обусловлены преимущественно аллергизацией организма бета-гемолитическим стрептококком группы А, поэтому отмечаются на 2-й неделе заболевания в виде поражения почек и сердца. Обычно они встречаются у детей старшего возраста. Все больные ангиной и скарлатиной должны быть обследованы бактериологически на стрептококк.
- Как избежать заражения скарлатиной?
- Основными мерами профилактики скарлатины у детей являются : своевременное выявление больных и бессимптомных носителей инфекции, их изоляция в домашних условиях или в стационаре; проведение карантинных мероприятий в детских садах и школах, в детских медицинских учреждениях; наложение запрета на посещение больными детьми детских дошкольных учреждений ранее, чем на 22 сутки после заражения, а также до получения отрицательного результата бактериологического анализа на наличие стрептококка. При регистрации случая в детском коллективе организуется комплекс мероприятий, направленных на недопущение распространения инфекции.Детей, не болевших скарлатиной и контактировавших с больными лицами, не пускают в школы, детские дошкольные учреждения, в кружки и в спортивные секции в течение 7-ми дней с момента последнего контакта. Дети, посещающие дошкольные образовательные организации и первые 2 класса общеобразовательной организации, переболевшие скарлатиной, допускаются в эти организации через 12 дней после клинического выздоровления. Если больной не госпитализирован, дети, общавшиеся с ним, допускаются в детскую организацию после 17 дней от начала контакта и обязательного медицинского осмотра (зев, кожные покровы и другие). Всем лицам, контактировавшим с больным, назначают санацию лекарственными препаратами, разрешенными к применению для этих целей по назначению врача педиатра или терапевта. Дезинфекции в очаге также подлежат игрушки, посуда и предметы личной гигиены.
Специфическая профилактика скарлатины не разработана. До настоящего времени не создано эффективной противострептококковой вакцины. Своевременно проведенная санация является важным фактором, позволяющим предупредить заражение стрептококком и само заболевание. Кроме этого, предотвратить заражение скарлатиной помогают закаливающие процедуры: плавание, контрастный душ, воздушные ванны и гимнастические упражнения.
Правильное и своевременное лечение больных стрептококковыми инфекциями, в том числе скарлатиной, гарантирует отсутствие осложнений и тяжелых последствий заболевания.
Рисунок 1. Экстрабуккальная скарлатина, лимфангиит В современных условиях наряду с новыми болезнями (ВИЧ-инфекция, лайм-боррелиоз, геморрагические лихорадки) сохраняют свою актуальность и давно известные, в частности скарлатина,
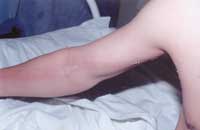 |
| Рисунок 1. Экстрабуккальная скарлатина, лимфангиит |
Скарлатина отличается от других форм тем, что вызывается только токсигенными штаммами стрептококка при отсутствии антитоксического иммунитета и характеризуется симптомокомплексом, обусловленным эритрогенным токсином Дика. В разные времена скарлатину считали то тяжелой, то легкой болезнью с благоприятным исходом.
В 80-90-х годах в ряде стран (в Англии, США, Швеции и др.) был отмечен подъем заболеваемости различными формами стрептококковой инфекции, в частности утяжеление течения скарлатины.
Традиционно скарлатина считается детской болезнью. По данным A. R. Каtz, D. M. Morens, 80% случаев скарлатины приходятся на возраст от 4 до 8 лет. Полагают, что лица старше 10 лет имеют высокий уровень защитных антител, образовавшихся вследствие субклинической иммунизации. Известные на сегодня работы, посвященные скарлатине, относятся к описанию этой болезни у детей.
В течение последних 10 лет под нашим наблюдением в КИБ № 2 находились 442 взрослых больных, из них 284 — мужчины, 158 — женщины. Возрастной состав больных представлен в табл. 1.
Среди пациентов преобладали солдаты срочной службы, студенты, учащиеся. Военнослужащие, лица, проживающие в общежитии, поступали в клинику в первые два дня болезни, остальные — на третий-четвертый день и позже.
В летние месяцы госпитализированных было в 1,5 раза меньше, чем в холодное время года. Диагностика скарлатины на догоспитальном этапе свидетельствовала о слабом знании этой болезни. Диагнозы, с которыми больные направлялись в клинику, приведены в табл. 2.
Кроме того, у 15 из 319 больных, направленных в клинику с диагнозом скарлатина, был диагносцирован псевдотуберкулез.
В стационаре диагноз скарлатины в 95% случаев устанавливался в день поступления на основании типичного симптомокомплекса, включающего признаки интоксикации, развивающиеся с первых часов болезни (повышение температуры, головная боль, тошнота, рвота, слабость), воспаления (тонзиллит или инфицированная рана кожи, регионарный лимфаденит, ангулярный хейлит) и аллергии (сыпь, кожный зуд, эозинофилия). При постановке диагноза учитывались следующие факторы: характерный вид языка, белый дермографизм, изменения периферической крови (нейтрофильный лейкоцитоз), быстрый эффект от пенициллинотерапии.
На основании данных литературы и собственных многолетних наблюдений мы сделали вывод, что надежного и доступного лабораторного теста для ранней диагностики скарлатины на нынешний день не существует. Поэтому при постановке диагноза необходимо в первую очередь учитывать клиническую картину болезни. Следует также тщательно проводить дифференциальный диагноз.
Как показал анализ диагнозов, с которыми больные направлялись в клинику, а также наши наблюдения, наибольшую трудность в ряде случаев вызывает дифференциальный диагноз с псевдотуберкулезом. Для исключения последнего мы проводили соответствующие бактериологические и серологические исследования.
В современных условиях скарлатину у детей относят к легким болезням, тяжелые формы заболевания не регистрируются. Между тем скарлатина у взрослых, имеющая ту же клиническую картину, что и у детей, существенно отличается по тяжести течения (табл. 3).
Всем больным в динамике исследовали периферическую кровь. Кроме того, проводились биохимические, бактериологические и серологические исследования в отношении псевдотуберкулеза, а также ЭКГ.
Картина периферической крови у большинства больных характеризовалась нейтрофильным лейкоцитозом; у 34,13% больных содержание лейкоцитов оставалось в пределах нормальных показателей. В случае тяжелого течения регистрировался сдвиг влево до миелоцитов. Увеличение числа эозинофилов наблюдалось обычно на второй неделе болезни (81% больных). У подавляющего большинства пациентов (94,6%) течение болезни было ровным. Осложнения как в острый период, так и в период реконвалесценции выявлялись сравнительно редко (табл. 4).
Преимущественно ровное течение болезни, по нашему мнению, обусловлено своевременным назначением антибактериальной и патогенетической терапии. Все больные с момента установления диагноза получали лечение пенициллином по 3-6 млн/сут. в течение пяти-семи дней. Зарубежные авторы рекомендуют пенициллин и в качестве препарата выбора при лечении больных со стрептококковой инфекцией. При непереносимости пенициллина назначали эритромицин до 2,0 в сутки таким же курсом.
Тяжелая форма болезни была диагностирована у 14 прежде здоровых лиц в возрасте от 18 до 37 лет. Болезнь характеризовалась острейшим течением, гипертермией, многократной рвотой, некротической ангиной, сыпью с геморрагическим компонентом.
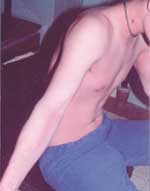 |
| Рисунок 2. Шелушение кожи после сыпи, типичное для скарлатины |
Больные поступали на второй-третий день болезни с признаками инфекционно-токсического шока (либо ИТШ развивался в течение ближайших суток): в местах локализации сыпи кожа становилась цианотичной, на этом фоне появлялись множественные геморрагические элементы. Конечности становились холодными, температура снижалась до нормальной, быстро падало артериальное давление до 60/40–50/20 мм рт. ст., пульс становился нитевидным, мочеиспускание прекращалось.
С развитием ИТШ лечение осуществлялось в условиях реанимационного отделения.
В одном случае мы наблюдали септическую форму болезни с летальным исходом.
В 8 случаях (0,6%) отмечалась экстратонзиллярная форма скарлатины. По данным В. Д. Цизерлинга (1993), в 97% случаев скарлатины наблюдается первичная локализация возбудителя в ротоглотке, в 2% случаев — на коже, в 1% — в легких.
У военнослужащих, возраст которых колебался от 18 до 20 лет, входными воротами возбудителя являлись раны на руках. Эта форма болезни отличалась от классической отсутствием тонзиллита и сгущением сыпи в области входных ворот.
На основании вышеизложенного можно сделать следующие выводы:
- скарлатина у взрослых чаще всего имеет среднетяжелое течение;
- антибиотиком выбора при лечении скарлатины по-прежнему является пенициллин;
- диагностика заболевания основывается главным образом на клинических проявлениях скарлатины и дополняется некоторыми лабораторными данными (картиной периферической крови — небольшое снижение гемоглобина, лейкоцитоз с нейтрофильным сдвигом, эозинофилия, ускорение СОЭ);
- при своевременном лечении скарлатины осложнения нетяжелые и бывают редко.
Больной Г. 20 лет, военнослужащий строительного батальона. Заболел остро 17.01.92: озноб, головная боль, подъем температуры до 40°С, тошнота. Госпитализирован на второй день болезни с подозрением на менингит. При поступлении жаловался на сильную головную боль, головокружение, слабость, тошноту. Температура 39,1°С. На коже выявлена типичная для скарлатины зудящая сыпь. У основания большого пальца правой кисти — инфицированная рана, регионарный лимфаденит и лимфангиит (рис. 1).
В области раны четко выраженное сгущение сыпи. Диагностирована экстратонзиллярная (экстрабуккальная) форма скарлатины. На фоне лечения пенициллином (3 млн/сут.) через сутки температура нормализовалась, исчезли симптомы интоксикации.
На четвертый день госпитализации на фоне угасающей сыпи наблюдались снижение остроты зрения, туман перед глазами, двоение, тошнота. На следующий день развились птоз век, мидриаз, нарушение конвергенции, осиплость, косоглазие, парез небной занавески, одышка (24’), сухость во рту, легкий парез n. facialis справа.
С учетом наличия раны на кисти и участия в земляных работах мы диагностировали раневой ботулизм (факт употребления консервированных продуктов больной отрицал).
В дальнейшем лечение проводилось в специализированном отделении. Диагноз подтвержден. Исход благоприятный.
Больная С. 37 лет имела контакт с больным ребенком, диагноз которого дифференцировался между краснухой и скарлатиной. Заболела 01.09.95 остро, болезнь началась с подъема температуры до 39°С, боли в горле, сильной головной боли, многократной рвоты. К концу первого дня болезни появилась сыпь. Врачом поликлиники диагностирована краснуха. Принимала аналгин, панадол, супрастин. Состояние не улучшалось. На третий день болезни госпитализирована с диагнозом: краснуха, тяжелое течение.
Ан. крови 05.09 (5-й день болезни): Hb — 67 г/л, эр. — 2,1, тром. — 52,0, лейк. — 21,4, миелоциты — 2%, метамиелоциты — 7%, п/я — 52%, с/я — 25%, э-о, лим. — 9, м. — 4, СОЭ — 50 мм/ч, общ. белок — 42,3, мочевина — 33,9, креатинин — 0,417, билирубин своб.— 22,5, связ. — 58,5.
В дальнейшем нарастали явления ДВС-синдрома, на седьмой день болезни пациентка умерла.
При патологоанатомическом исследовании выявлены язвенно-некротический тонзиллит, язвенно-некротический фарингит, флегмонозный парафарингит, сепсис (бактериологическое исследование — выделен стрептококк), обильная мелкая геморрагическая сыпь на коже, склонная к слиянию, больше в низу живота, в паховых областях, подмышечных впадинах, набухание головного мозга, некротическая геморрагическая пневмония в нижних долях обоих легких. Смерть больной наступила от комплекса осложнений вследствие септической скарлатины.
Представляет интерес случай комбинации экстратонзиллярной скарлатины и раневого ботулизма.
Читайте также:


