Интересные факты о дифтерии



Перелом борьбы с болезнью пришелся на начало 60-х годов и был связан с внедрением массовой вакцинации. Успехи породили недопустимое благодушие, которое привело к снижению охвата прививками в 80-е годы. Результат – медленное, но характерное для дифтерии нарастание числа случаев. Это закончилось небывалой эпидемией с заболеваемостью 25 на 100 000 в 1994-95 гг., в ходе которой в СНГ заболело 120 000 человек и умерло более 6 000.
С момента массовой вакцинации 1980-2000 гг. общее число зарегистрированных случаев дифтерии было снижено более чем на 90%. Эффективность современных вакцин составляет 95%. Всемирной организацией здравоохранения вакцинация рекомендована для всех без исключения стран мира.
Введение в 1994 г. массовой иммунизации населения России против дифтерии с повторной ревакцинацией взрослых в 2003-2004 гг. позволило обеспечить достаточную специфическую защиту населения от этой инфекции, что привело к снижению заболеваемости дифтерией в России с 26,8 в 1994 г. до 0,01 на 100 тыс. населения в 2009-2011 гг.

Общие сведения
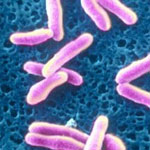
Дифтерия — инфекционное заболевание, известное очень давно, вызываемое бактерией Corynebacterium diphtheriae (бацилла Лёффлера).
Дифтерия чаще всего поражает ротоглотку, но нередко затрагивает гортань, бронхи, кожу и другие органы. Инфекция передаётся воздушно-капельным путём от больного человека к здоровому. Возможен контактно-бытовой путь передачи заболевания, особенно в жарких странах, где часты кожные формы проявления.
Тяжесть протекания дифтерии обусловлена крайне ядовитым токсином, который выделяет дифтерийная палочка. Именно дифтерийный токсин, поражающий нервную, сердечно-сосудистую и выделительную системы, представляет главную опасность для здоровья и жизни. Если дифтерия поражает ротоглотку, то помимо тяжёлой интоксикации возможно развитие крупа – удушья, развивающегося при непроходимости дыхательных путей из-за развивающегося отека и механической обтурации (закупорки) их дифтерийной плёнкой. Современная медицина выделяет несколько видов дифтерии. Это дифтерия носа, глаз, зева, гортани, кожи, раны, а также половых органов. Бывают случаи, когда данное инфекционное заболевание захватывает сразу несколько зон человеческого организма. Наиболее опасны для окружающих люди, страдающие дифтерией зева, носа и гортани, интенсивно выделяющие инфекцию в окружающую среду с выдыхаемым воздухом.
Вероятность заболеть
Опустошительные эпидемии дифтерии, жертвами которых, главным образом, являются дети, описаны во многих странах на протяжении всей истории. В странах с низким уровнем охвата прививками дифтерия по-прежнему является значительной проблемой для здоровья детей. Там, где уровень охвата прививками высокий, а естественный бустерный эффект незначительный (что наблюдается в большинстве промышленно развитых стран), значительная часть взрослого населения постепенно становится восприимчивой к дифтерии в результате снижения иммунитета.
Симптомы
Самой частой формой дифтерии (90-95 % всех случаев) является дифтерия ротоглотки. При локализованной форме налёты образуются только на миндалинах. Симптомы дифтерии выражаются в виде слабой интоксикации, температуры до 38-39 0 С, головной болью, недомоганием, незначительными болями при глотании. Наиболее типична плёнчатая (сплошная) форма дифтерии, при которой плёнка с очерченными краями покрывает всю миндалину, трудно снимается шпателем; при попытке её снятия поверхность миндалины кровоточит; плёнка плотная; лимфатические узлы мало болезненны, подвижны.
Серьезность дифтерии определяется опасными осложнениями. Токсин может вызывать инфекционно-токсический шок (комплексный патологический сдвиг деятельности всех жизненно важных систем организма), миокардит (воспаление сердечной мышцы), множественные поражения нервных стволов, воспаление и дистрофию почечных канальцев и др.
Чаще всего дифтерия протекает с осложнением в виде паралича мягкого неба, голосовых связок, мышц шеи, дыхательных путей и конечностей. Из-за паралича дыхательных путей может наступить асфиксия (при крупе), провоцирующая летальный исход.
При локализированной форме дифтерии зева осложнения возникают в 5-20 % случаев; при более серьезных формах заболевания процент развития осложнений значительно увеличивается. Чем сложнее клиническая форма дифтерии, тем быстрее осложнения проявляются у больного.
Раньше всех страдает сердце: в конце 1-й – на 2-й неделе болезни возникает миокардит (воспаление сердечной мышцы), что является самой частой причиной смерти. Воспаление почек происходит в наиболее острый период болезни. Нервная система поражается как при клинических проявлениях дифтерии, так и спустя 2-3 месяца после выздоровления
Типичное осложнение дифтерии – периферические параличи, они могут быть ранними и поздними. Ранние параличи появляются в остром периоде заболевания, в процесс вовлекаются преимущественно черепные нервы. При этом голос становится гнусавым, больной поперхивается во время еды, жидкая пища выливается через нос, нёбная занавеска неподвижно свисает. При параличе аккомодации больной не может различать мелкие предметы на близком расстоянии, читать, становится дальнозорким. Возможны косоглазие, птоз, паралич лицевого нерва.
Смертность
До получения противодифтерийной антитоксической сыворотки летальность от дифтерии достигала 50-60%. После появления антитоксической сыворотки началось прогрессивное последовательное снижение летальности: 20% – у взрослых и 10% – у детей. Вслед за введением активной иммунизации заболеваемость стала быстро снижаться, дифтерия в смертности детского населения почти перестала играть роль.
Лечение
Лечение дифтерии проводится только в условиях стационара. Госпитализация обязательна для всех больных, а также больных с подозрением на дифтерию и бактерионосителей. Антибиотики (пенициллин или эритромицин) не оказывают влияния на вызванные экзотоксином поражения, но ограничивают дальнейший рост бактерий и продолжительность носительства возбудителя дифтерии, которое нередко продолжается даже после клинического выздоровления. Главным в лечении всех форм дифтерии (кроме бактерионосительства) является введение антитоксической противодифтерийной сыворотки (ПДС), которая подавляет дифтерийный токсин. Доза противодифтерийной сыворотки определяется тяжестью болезни. При подозрении на локализованную форму можно отсрочить введение сыворотки до уточнения диагноза. Если же врач подозревает токсическую форму дифтерии, то лечение сывороткой должно быть начато немедленно.
К сожалению, заболевание дифтерией не всегда создает защитный иммунитет. Поэтому лица, выздоравливающие от дифтерии, в процессе поправки должны завершить активную иммунизацию дифтерийным анатоксином.
Эффективность вакцинации
Дифтерийный анатоксин в комбинации с вакцинами против столбняка и коклюша (АцКДС) использовался в рамках Расширенной программы иммунизации ВОЗ (РПИ) с момента ее создания в 1974 году. В течение периода 1980-2000 гг. общее число зарегистрированных случаев дифтерии было снижено более чем на 90%. Введение в 1994 г. массовой иммунизации населения России против дифтерии с повторной ревакцинацией взрослых в 2003-2004 гг. позволило обеспечить достаточную специфическую защиту населения от этой инфекции. Это, в совокупности с многолетним надзором, привело к снижению заболеваемости дифтерией в России с 26,8 в 1994 г. до 0,01 на 100 тыс. населения в 2009-2011 гг. Эффективность современных вакцин составляет 95%. Всемирной организацией здравоохранения вакцинация рекомендована для всех без исключения стран мира.
Вакцины
Последние эпидемии
До начала XX века дифтерия ежегодно уносила тысячи детских жизней, а медицина была бессильна облегчить их страдания и спасти от тяжелой агонии.
Перелом с начала 60-х годов связан с внедрением массовой вакцинации против дифтерии. Успехи породили недопустимое благодушие, которое привело к снижению охвата прививками в 80-е годы. Результат – медленное, но характерное для дифтерии нарастание числа случаев. Все это закончилось небывалой эпидемией с заболеваемостью 25 на 100 000 населения в 1994-95 гг., в ходе которой в СНГ заболело 120 000 человек и умерло более 6 000.
Исторические сведения и интересные факты


В Украине диагностируют дифтерию в разных регионах страны. О том, что у нас возможна эпидемия этого заболевания, медики предупреждают уже несколько лет кряду. Заявлял о возможной вспышке и известный украинский детский врач Евгений Комаровский. "Самое страшное, что вслед за корью на пороге стоит дифтерия, смертность от которой достигает 50% если вовремя не ввести противодифтерийную сыворотку, которой в Украине нет вообще", - говорил Комаровский.
"ДС" собрала все известные факты обе этом заболевании и узнала, как обстоят дела с противодифтерийной сывороткой в стране.
После вспышки дифтерии среди студентов в Ужгороде, где на данный момент известно о 15 заболевших, опасный недуг добрался и до столицы. Вчера столичные медики подтвердили случай заболевания дифтерией в одном из столичных лицеев 9-летнего мальчика. Отмечается, что больной имел контакт с 45 людьми, из них 36 детей. По месту жительства и учебы организуется дезинфекция. В Центре общественного здоровья Украины заявили, что ребенок не был привит - таково было решение родителей ребенка. Чем это грозит киевлянам, пока непонятно. Но если учесть, что коллективный иммунитет в стране крайне низкий, то возможность новой эпидемии исключать не стоит.
Эпидемия дифтерии в Украине уже была. Ее вспышка началась в 1991 г. на всем постсоветском пространстве, длилась четыре года и вошла в отчеты ВОЗ, а также во все медицинские учебники как самая крупная в мире с момента введения вакцинации. Только по официальным данным, которые, по словам профессора Ольги Голубовской, при оценке почти всех инфекционных болезней смело можно умножать на 10, во время той в эпидемию заболело около 160 тыс. человек, а 5 тыс. погибло. В самой Украине в тот период заболело около 20 тыс. человек и почти 700 из них умерли. По данным Центра общественного здоровья, в Украине с 2011 по 2018 гг. дифтерией переболели 34 человека. Летальных случаев за данный период зафиксировано не было.
Дифтерия крайне заразна. От больного человека к здоровому она передается воздушно-капельным путем, иногда это может произойти через посуду, игрушки и даже деньги. Дифтерийная палочка сохраняется во внешней среде до 15 дней. А вот при кипячении она быстро погибает. Само заболевание вызывают коринебактерии дифтерии. Попадая в дыхательные пути, они вырабатывают токсин, который блокирует синтез белка, в результате чего в организме происходят тяжелые функциональные и структурные изменения, иногда несовместимые с жизнью. Экзотоксин возбудителя дифтерии по своей силе приравнивается к бактериологическому оружию и уступает только ботулиническому и столбнячному.
Именно с действием экзотоксина связаны специфические изменения в ротоглотке больного, серьезнейшие осложнения или даже гибель. Инкубационный период болезни составляет от 3 до 10 дней. Если кто-то заболевает дифтерией, то всегда обследуют тех, кто мог контактировать с пациентом.
Первыми признаками болезни являются боль в горле и налет - как при ангине. В ротоглотке образуются пленки, которые мешают дышать и глотать. В сложных случаях поражаются сердце, органы дыхания, почки и нервная система.
Инфекционисты выделяют несколько этапов тяжелого развития дифтерии. В самые первые часы или дни человек может умереть от инфекционно-токсического шока, почечной недостаточности или остановки сердца. Во вторую неделю борьбы с болезнью может развиться ранний миокардит - воспаление мышцы сердца. А через несколько недель не исключен поздний миокардит, паралич и отказ почек. Третий месяц болезни параличом диафрагмы и остановкой дыхания. Даже через год коварная дифтерия может напомнить о себе внезапной остановкой сердца, пораженного инфекцией.
На сегодняшний день в арсенале украинских врачей-инфекционистов нет недостаточного количества противотифтерийной сыворотки. Об этом свидетельствует, например, ситуация, произошедшая в Закарпатской области, где попросту было нечем лечить заболевших, - сыворотку туда перенаправляли из соседних областей.
По словам директора Центра общественного здоровья Владимира Курпита, в Украине на данный момент имеется всего лишь 192 флакона противодифтерийной сыворотки, которые равномерно распределены по всем областям. Следующие поставки этого жизненно важного препарата планируются в начале декабря. Как сказал директор ЦОЗ, в бюджете на 2019 г. было заложено 36 млн грн на закупку сывороток - но противодифтерийной, похоже, то ли приобрели недостаточно, то ли вообще не закупали. Ведь в масштабе страны с многомиллионным населением 192 флакона - это даже не капля в море. И что будет делать МОЗ, если эпидемия, не дай Бог, разразится в ближайшие недели - еще до того, как в Украину придет новая партия сыворотки.
Все медики едины во мнении, что такое опасное заболевание, как дифтерия, лучше предотвратить, чем лечить. По календарю прививок Украины вакцинация от дифтерии проводится в 2-4-6-18 месяцев, 6 лет, 16 лет и ее надо повторять каждые 10 лет. То есть, если последняя прививка была в 16 лет, следующую нужно сделать в 26. И так каждые десять лет. Если взрослый не был ранее вакцинирован или не имеет записей о прививках, то для защиты от столбняка и дифтерии нужна трехкратная вакцинация АДС-М, говорят врачи.
Для взрослых между первой и второй прививками интервал должен быть не менее 30 дней и шесть месяцев - между второй и третьей.
Что касается вакцин против дифтерии, то, по информации ЦОЗ, по состоянию на 1 октября 2019 года в Украине 4 млн 908 тыс. доз вакцины со сроком годности до 2021 г. В основном это индийская вакцина АКДС - против коклюша, дифтерии и столбняка. Во всех поликлиниках она бесплатна для пациентов. Безусловно, есть бельгийские и французские вакцины, но только в частных клинках, где стоимость одной дозы стартует от 1 100 грн.
По мнению врачей, в любом случае отказываться от прививки не стоит. Ведь, по данным медстатистики, если больному не ввести противодифтерийную сыворотку буквально в первые часы болезни, то из тех, кто не привит, погибает каждый второй. Учитывая отсутствие в стране противодифтерийной сыворотки, стоит поторопиться. Ведь спасение утопающих - дело рук самих утопающих.
Больше новостей об общественных событиях и социальных проблемах Украины читайте в рубрике Общество

Ребята, мы вкладываем душу в AdMe.ru. Cпасибо за то,
что открываете эту красоту. Спасибо за вдохновение и мурашки.
Присоединяйтесь к нам в Facebook и ВКонтакте
Тема прививок часто поднимает нешуточные споры, особенно если это касается детей. С одной стороны, вакцинация − самый эффективный и безопасный способ защиты от заразных болезней. С другой — родителей беспокоят побочные эффекты и множество предубеждений, возникших из-за страха и недоверия к традиционной медицине.
В каждой стране свой календарь прививок. Например, в США 16 обязательных вакцин, в Великобритании и России — 12. В Германии вакцинация — это личная ответственность каждого родителя. В Италии за отказ от прививок можно получить штраф в € 7 500, а в Китае — даже сесть в тюрьму.

- Прививки, внесенные в российский календарь, обязательны по закону для всех детей и требуются при поступлении в дошкольные и школьные учебные учреждения как свидетельство того, что ребенок защищен от этих инфекций и не представляет угрозы для других детей.
- Вирусный гепатит В — одно из самых распространенных инфекционных заболеваний в мире (несмотря на то что передается через кровь или половым путем), поэтому практически во всех странах детей прививают с первых месяцев жизни.
- Прививка от туберкулеза исключена из календарей США, Англии или Германии, потому что в этих странах низкий шанс подхватить болезнь. В России, к сожалению, дела обстоят хуже, поэтому ребенка нужно обязательно защитить. Более того, Всемирная организация здравоохранения включила Россию в число стран, где рекомендована обязательная вакцинация против туберкулеза.
- От прививки АКДС (комбинированная вакцина против дифтерии, столбняка и коклюша) осложнения бывают чаще всего, поэтому многие родители ее опасаются, особенно если иммунитет ребенка ослаблен. Существуют более совершенные аналоги, которые воздействуют более мягко, их могут предложить в поликлинике в составе платных услуг.
- Корь считалась почти побежденной болезнью, которая могла уйти в историю, как некогда это случилось с оспой, уносившей миллионы жизней. Но на сегодняшний день проблема снова стала актуальной из-за антипрививочной пропаганды. Дело в том, что восприимчивость к кори составляет почти 100 %, болезнь быстро распространяется и может привести к летальному исходу.

- В российском перечне нет прививок от гепатита А, ветряной оспы, вируса папилломы человека, менингококковой и ротавирусной инфекции, которые считаются обязательными во многих странах. Но эти вакцины можно поставить по желанию за свой счет.
- Ряд вакцин нужно применять по эпидемическим показаниям, например от клещевого энцефалита, гриппа и др. Здесь нужно все взвесить и посоветоваться с доктором, учесть все индивидуальные особенности и заболевания. Например, если вы планируете путешествие в горы Алтая, то прививку от клещевого энцефалита нужно сделать обязательно. Полный список эндемичных районов можно увидеть по ссылке.
- Если вы часто путешествуете или просто выезжаете в другие страны с ребенком, необходимо поставить дополнительные прививки от тех болезней, которые с большой вероятностью встречаются на территории страны.
- Ученые доказали, что многокомпонентные вакцины в целом дают меньшую нагрузку на иммунную систему, чем однокомпонентные. Любая вакцинация, как и любое инфекционное заболевание, приводит к активации иммунной системы. Чем чаще она мобилизуется, тем выше риск неблагоприятных реакций.
- Несмотря на то что число обязательных прививок увеличилось, в современных вакцинах содержится меньше белков и полисахаридов возбудителей, чем, скажем, 40 лет назад. Поэтому они легче переносятся и вызывают меньше осложнений.


- Бытует мнение, что ребенок на грудном вскармливании надежно защищен от самых опасных недугов иммуноглобулинами, которые содержатся в мамином молоке. Более того, в грудном молоке присутствуют антитела к тем инфекциям, которыми переболела мама. Это так, но подобная защита эффективна лишь в первые месяцы жизни. Со временем мамины иммуноглобулины перерабатываются и выводятся из организма. На смену им должны прийти антитела, которые вырабатывает организм ребенка. Вакцинация как раз и дает возможность в сильно ослабленной форме перенести недуг и сформировать собственную защиту от него.
- В состав многих вакцин в качестве консерванта входит мертиолят — этил ртути. Принципиально важно разделять этил ртути и метил ртути. Метил ртути аккумулируется в организме и остается в крови достаточно долгое время — до 1,5 месяцев. А вот этил ртути (мертиолят), используемый как консервант, полностью выводится из организма менее чем за неделю. К слову, метил ртути есть в тунце.
- Вакцинация не дает 100 %-ной защиты от инфекций. Да, некоторые прививки (например против полиомиелита, кори) защищают почти на 100 %, но другие (против туберкулеза, коклюша) вводятся для того, чтобы заболевание протекало нетяжело и без осложнений.

- Современные вакцины делятся на 2 большие группы: живые и неживые. От живых вакцин иммунитет вырабатывается почти в 100 % случаев, то есть их эффективность максимальна. Но для этого организму приходится переболеть инфекцией в легкой форме. Неживые вакцины содержат кусочки ДНК, а также другие фрагменты вирусов и бактерий, против которых нужно натренировать иммунитет. После такой прививки заболевание не развивается даже в легкой форме. Это, например, вакцины от гепатита В, гриппа, столбняка, дифтерии.
- Неживые вакцины бывают с большей или меньшей степенью очистки. Чем выше степень очистки, тем меньше фрагментов возбудителя инфекции содержит вакцина. С одной стороны, благодаря этому прививка легче переносится. С другой стороны, так вырабатывается менее полноценный иммунитет: он зачастую позволяет инфекции проникнуть в организм, но заболевание переносится в облегченной форме, а риск осложнений намного ниже. Для детей-аллергиков обычно применяются более легкие, очищенные неживые вакцины.
Эксперты советуют за 5 дней до и в течение 5 дней после прививки не вводить в рацион новые продукты, чтобы не спровоцировать аллергическую реакцию. Также можно дать ребенку антигистаминное или жаропонижающее средство для облегчения реакции на прививку, проконсультировавшись с врачом.
Согласно научным исследованиям, интервал между введением вакцин должен составлять не менее 1 (иногда 3) месяца. Это учтено в календарях многих стран.
После первого введения вакцины защитные реакции развиваются медленно, память о них хранится несколько месяцев. При повторном введении защитные реакции развиваются быстро, а память сохраняется в течение нескольких лет. Поэтому для создания крепкой защиты нужно несколько введений вакцины, а для поддержания стойкого иммунитета проводят ревакцинации. Прививка против столбняка — чемпион, защищает более 20 лет. Иммунитет к гепатиту В сохраняется примерно 10 лет. Поэтому взрослым тоже следует следить за календарем прививок.
1. Как происходит распространение дифтерии?
Чаще всего заражение происходит воздушно-капельным путем при контакте с больным или бактерионосителем, который во время дыхания, кашля или чихания выделяет возбудитель во внешнюю среду. Значительно реже – через предметы обихода.
Основные симптомы при дифтерии: общая слабость, температура тела поднимается до 38-39°С и выше, возникают болевые ощущения в области горла. Зачастую дифтерию на ранних фазах ее развития путают с простым ОРЗ, но в отличие от него через 1-2 суток на миндалинах появляется специфическая пленка. Первоначально она беловатая и незначительной толщины, затем медленно становится все плотнее, а цвет пленки меняется с белёсого на серый. Состояние больного постепенно ухудшается, искажается тональность голоса; температура тела невысокая – 38-38,5°С.
3. Чем опасна дифтерия?
Основную опасность при дифтерии представляет дифтерийный экзотоксин, который выделяется возбудителем дифтерии. Токсин распространяется по организму через кровь, попутно повреждая почки, нервные окончания и сердце. Этот токсин может вызвать серьезные последствия, к примеру, он провоцирует миокардит, т.е. воспалительный процесс сердечной мышцы, нефрит (явление воспаления почек и их дистрофическое состояние), часто поражается нервная система. Главная опасность дифтерии именно в ее осложнениях, некоторые из которых могут привести к летальному исходу.
4. Какие категории населения в группе риска?
К группе повышенного риска заражения дифтерией относятся:
- Дети и взрослые, которые не имеют прививки против дифтерии;
- Лица, находящиеся в закрытых учреждениях (дома ребенка, дома-интернаты) или антисанитарных условиях;
- Люди, которые путешествуют в районы с неблагоприятной эпидемиологической обстановкой по дифтерии.
Среди взрослых профессиональный риск заражения дифтерией имеют работники детских учреждений, медицинские работники, лица, занятые в сфере общественного питания.
Группой риска по тяжести течения этой инфекции являются дети первых трех лет жизни и взрослые старше 40 лет, а также непривитые люди любого возраста, лица с хроническими заболеваниями ЛОР-органов, системы органов дыхания, сахарным диабетом, системными заболеваниями и др., хроническими интоксикациями (бытовая и профессиональная интоксикация химическими соединениями, хронический алкоголизм), лица, ведущие асоциальный образ жизни (БОМЖи). Именно эти категории лиц обеспечивали высокий процент тяжелых форм заболевания и летальности во время последней эпидемии дифтерии в России.
5. Как можно защитить себя и ребенка от дифтерии?
Основной и самый эффективный метод профилактики дифтерии - вакцинация. Существующие вакцины, которые применяют широко у нас в стране в рамках Национального календаря прививок (АКДС, АДС-М), известны давно и доказали свою эффективность.
Кроме того, важно соблюдение правил личной гигиены, особенно в очаге заболевания и изоляция заболевших до их полного выздоровления.
6. Какие существуют схемы вакцинации от дифтерии?
Курс первичной вакцинации проводится в рамках Национального календаря прививок с 3-месячного возраста вакциной АКДС. Схема вакцинации предусматривает трехкратную вакцинацию с интервалом 45 дней. Первая ревакцинация проводится вакциной АКДС в возрасте 18 мес., вторая ревакцинация — в 6-7 лет АДС-М-анатоксином, третья — в 14 лет и далее каждые 10 лет АДС-М-анатоксином.
Если взрослые лица ранее не были привиты против дифтерии, то они должны получить полный курс прививок, включающей 2 вакцинации с интервалом 45 дней и ревакцинацию через 6-9 месяцев после второй прививки. Последующие ревакцинации им также проводят каждые 10 лет.
7. Можно ли сочетать вакцинацию от дифтерии с другими прививками?
Вакцину АКДС можно вводить одновременно (в один день) с полиомиелитной вакциной и другими препаратами Национального календаря профилактических прививок (за исключением БЦЖ), а также с инактивированными вакцинами календаря профилактических прививок по эпидемическим показаниям.
Вакцину АДС-М одновременно (в один день) с полиомиелитной вакциной и другими препаратами Национального календаря профилактических прививок.
8. Какие есть противопоказания при вакцинации?
Перед любой прививкой, в т.ч. против дифтерии, необходимо проконсультироваться с врачом. После осмотра и, при необходимости, проведенного обследования, врач определяет необходимость проведения вакцинации.
Противопоказаниями к введению вакцины АКДС являются:
- прогрессирующие заболевания нервной системы;
- афебрильные судороги в анамнезе;
- развитие на предшествующее введение АКДС-вакцины сильной общей реакции (повышение температуры в первые двое суток до 40°С и выше, появление в месте введения отека и гиперемии свыше 8 см в диаметре) или осложнения.
Дети с противопоказаниями к применению вакцины могут быть привиты АДС-анатоксином в соответствии с инструкцией по его применению.
Противопоказания к введению вакцины АДС-М
Постоянные противопоказания к применению АДС-М анатоксина у взрослых и детей отсутствуют. Не рекомендуется проведение прививок беременным.
Лиц, перенесших острые заболевания, прививают через 2-4 недели после выздоровления. При легких формах заболеваний прививки допускаются после исчезновения клинических симптомов.
Больных хроническими заболеваниями прививают по достижении полной или частичной ремиссии.
Детей с неврологическими нарушениями прививают после исключения прогрессирования процесса.
Больным аллергическими заболеваниями прививки проводят через 2-4 недели после окончания обострения, при этом стабильные проявления заболевания (локализованные кожные явления, скрытый бронхоспазм и т.п.) не являются противопоказаниями к вакцинации, которая может быть проведена на фоне соответствующей терапии.
Иммунодефициты, ВИЧ-инфекция, а также поддерживающая курсовая терапия, в том числе стероидными гормонами и психофармацевтическими препаратами, не являются противопоказаниями к прививке.
9. Есть ли побочные эффекты после вакцинации от дифтерии?
Да, побочные эффекты возможны, но очень редко. Осложнения на прививку АДС-М и АКДС развиваются с частотой примерно случай на несколько сотен тысяч вакцинированных.
АДС-М анатоксин является одним из наименее реактогенных препаратов. Возможно в первые двое суток развитие кратковременных общих (повышение температуры, недомогание) и местных (болезненность, гиперемия, отечность) реакций. В исключительно редких случаях могут развиться тяжелые аллергические реакции (отек Квинке, крапивница, полиморфная сыпь).
У части привитых АКДС вакциной так же в первые двое суток могут развиться кратковременные общие (повышение температуры, недомогание) и местные (болезненность, гиперемия, отечность) реакции. В редких случаях могут развиться осложнения: судороги (обычно связанные с повышением температуры, эпизоды пронзительного крика, аллергические реакции, крапивница, полиморфная сыпь, отек Квинке).
Учитывая возможность развития аллергических реакций немедленного типа у особо чувствительных лиц, за привитыми необходимо обеспечить медицинское наблюдение в течение 30 минут. Лицам, давшим на введение АКДС или АДС-М тяжелые формы аллергических реакций, плановые прививки препаратами прекращают.
10. Нужно ли прививать от дифтерии взрослых?
Да, конечно, нужно. На сегодня это самый эффективный метод защиты от данной инфекции.
Читайте также:


