Иммунопрофилактика коклюша для родителей
Родителям о последствиях отказа от профилактических
прививок детям
Вакцинация вошла в нашу жизнь, прививки стали столь же привычным делом, как и другие достижения цивилизации, без которых трудно себе представить сегодняшнюю действительность. Прививки делают исключительно от инфекционных болезней, но далеко не от всех, а только от тяжелых, опасных, способных вызывать серьезные осложнения, а также от тех инфекций, которыми одновременно заболевает множество людей (например, от гриппа). Вам необходимо знать, что только профилактические прививки могут защитить Вашего ребенка от таких заболеваний, как полиомиелит, дифтерия, коклюш, туберкулез, столбняк, гепатит В, корь, эпидемический паротит (свинка), краснуха, ветряная оспа, гемофильная инфекция.
Инфекционные заболевания составляют значительную часть всех болезней детского возраста, они чреваты тяжелыми осложнениями, приводящими к инвалидизации и смерти. Ежегодно от различных инфекций в мире погибает 12 млн. детей, из этого числа более 4 млн. детей умирает от болезней, которые полностью предотвратимы вакцинопрофилактикой.
Благодаря профилактическим прививкам во всем мире ликвидирована натуральная оспа, завершается ликвидация полиомиелита, к 2020 году планируется ликвидация кори и врожденной краснухи. Болезни, против которых может проводиться вакцинация, вновь появятся, если прекратить программы вакцинации. Если население не привито, то болезни, ставшие редкими, например полиомиелит и корь, быстро появятся вновь.
Законы, принятые в Российской Федерации, позволяют отказаться от проведения прививки своему ребенку, однако отказ от прививки – это жестокий, в отношении ребенка, поступок, который может нести угрозу жизни и здоровью малыша Поэтому, каждая мать должна понимать, что, отказывая своему ребенку в прививке, она нарушает его право на сохранение здоровья. Многие родители считают, что инфекции можно предупредить, повышая сопротивляемость организма с помощью закаливания, витаминов, иммуностимулирующих препаратов и прочее. Это не так. И пример некоторых не привитых детей, не заболевших той или иной инфекцией, ничего не доказывает. Просто им повезло, и они не встретились с источниками инфекций, которых, благодаря вакцинации, становится все меньше. Достаточно вспомнить эпидемию дифтерии в Росши в 1990-годах, когда число заболевших достигло 100 тысяч, вспышки полиомиелита в Чеченской республике в 1995 году (заболели паралитической формой 253 не привитых ребенка) и в Таджикистане в 2010 году (зарегистрировано свыше 600 случаев острых вялых параличей (ОВП), из них 239 случаев подтверждено лабораторно выделением дикого полиовируса 1 типа, 11 случаев закончились легальным исходом), чтобы понять – прдаивки прекращать нельзя!
Вакцины взаимодействуют с иммунной системой, вызывая иммунную реакцию, сходную с иммунной реакцией на естественную инфекцию, однако они не вызывают болезнь или не подвергают вакцинированного риску потенциальных осложнений. В отличие от этого, за получение иммунитета в результате естественной инфекции, возможно, придется заплатить умственной отсталостью, вызванной гемофилическим гриппом типа b (Hib), врожденными дефектами вследствие краснухи, раком печени от вируса гепатита В или смертью от кори.
РОДИТЕЛИ! ПОМНИТЕ!
Каждый человек имеет право быть вакцинированным. Это такое же право, как право на жизнь. Отказываясь от прививок, Вы рискуете здоровьем и жизнью Вашего ребенка!
ПАМЯТКА ДЛЯ РОДИТЕЛЕЙ О ВАКЦИНАЦИИ И РИСКАХ ДЛЯ ЗДОРОВЬЯ ДЕТЕЙ ПРИ ОТКАЗАХ ОТ НЕЕ
Что такое вакцинация и зачем нужны прививки
До изобретения прививок инфекции и вирусы являлись главной причиной высокой смертности среди населения Земли и малой продолжительности жизни. Но вот уже 200 с лишним лет в мире существует эффективный способ защиты человека и животных от целого ряда инфекционных и некоторых вирусных заболеваний. Первую прививку от оспы сделал в начале XIX века английский доктор Э. Дженнер. С тех пор вакцинация (иммунизация) стала для человека самым эффективным способом профилактики опасных болезней.
Вакцинация (от лат. vaccus – корова) – это введение медикамента с целью предотвратить заражение или ослабить его проявления и негативные последствия. В качестве материала (антигена) могут использовать:
- живые, но ослабленные штаммы микробов;
- убитые (инактивированные) микробы;
- части микробов, например, белки;
- синтетические компоненты.
При введении вакцины происходит выработка иммунитета на её компоненты, в результате образуются антитела, которые живут в организме. Они строго индивидуальны для каждого возбудителя, при встрече с ним очень быстро подавляют его и не дают болезни развиться. Справившись с задачей, защитники не исчезают: они еще долго – несколько лет, а то и всю жизнь – готовы противостоять вредителям. Это и называется иммунитетом к конкретной болезни. Таким образом, удается успешно бороться с вирусами кори, краснухи, полиомиелита, ветряной оспы, паротита, гепатита В, ротавпрусами и бактериями возбудителями туберкулеза, коклюша, дифтерии, пневмококка, гемофильной инфекции, столбняка и других болезней.
Важно: Когда привито достаточное число людей, переход вирусов от одного носителя к другому затрудняется и их распространение приостанавливается. В результате чего болезни обходят стороной и тех, кто не вакцинирован, и тех, в ком прививка не произвела желаемого эффекта. Таким образом, вакцинация эффективна особенно в том случае, если ее прошло подавляющее большинство членов сообщества, будь то страна, город или отдельно взятый детский сад. Ученые установили, что для эффективного
функционирования вакцины необходимо, чтобы против болезни было привито более 95% населения.
Факты о прививках
По статистике, за последнее столетие продолжительность жизни человека увеличилась, в том числе, благодаря вакцинации. Ее целью является формирование специфического иммунитета посредством искусственного создания инфекционного процесса, в большинстве случаев протекающего бессимптомно или в легкой форме.
Инфекционные болезни, от которых, собственно, и защищает прививка, всегда сопутствуют человеку. Они протекают по-разному: в легкой форме, тяжелой, с осложнениями, приводят к инвалидизации, до сих пор занимая лидирующее место среди причин смерти.
Так в чем же плюсы прививок?
Отрицать эффективность вакцинации нелепо – факты говорят сами за себя: если бы не прививки против оспы и полиомиелита, мы бы сейчас все, наверное, вымерли. Если ребенку не сделана вакцина от столбняка, и он вдруг получит банальную ссадину, то, что можно будет сделать, если смертность от столбняка составляет 90%? Единственная мера, позволяющая избежать это опасное заболевание – профилактическая иммунизация. Однако, несмотря на эти более чем убедительные данные, многие отказываются от прививок, более того – отказываются прививать своих детей, тем самым, подвергая их большому риску.
Если бы не было прививок, нам бы угрожали:
- корь: вероятность смертельного исхода 1 случай из 100, инвалидности 5 случаев из 100;
- коклюш: очень высок риск осложнений со стороны дыхательной и нервной систем;
- дифтерия: вероятность смертельного исхода – 10 случаев из 100;
- полиомиелит: риск тяжелой инвалидности;
- туберкулез: длительное лечение, тяжелые осложнения;
- эпидемический паротит: возможно развитие бесплодия;
- краснуха: у не болевших в детстве или непривитых женщин, заболевших во время беременности, может родиться ребенок-инвалид или нежизнеспособный ребенок;
- гепатит В: высокий риск возникновения тяжелого поражения печени (включая рак).
Когда сделать вакцинацию максимально безопасной
Многие дети получают временный отвод от прививок на основе относительных противопоказаний, например: острое заболевание (ОРЗ, грипп, бронхит), обострение хронической патологии (аллергия, дерматагг, почечная недостаточность) и предстоящее путешествие. В каждом из названных случаев процедуру переносят до подходящего момента выздоровления, снятия обострения или возвращения из поездки. Все прочие поводы отказа от прививки, включая дисбактериоз, недоношенность, эпилепсию и прочие состояния, считаются ложными.
Важно помнить, что к каждому ребёнку применяется индивидуальный подход. Перед любой прививкой врач осматривает ребёнка и решает вопрос о возможности её проведения. Прививки назначаются в соответствии с календарём прививок. Однако, некоторые дети, например, недоношенные или с определёнными отклонениями в состоянии здоровья, к данной вакцине могут иметь медицинские противопоказания. Прививки не проводят в период острого или обострения хронического заболевания, их откладывают до выздоровления или ремиссии. Однако, если риск инфекции велик (например, после контакта с больным), то некоторые вакцины можно ввести на фоне незначительных симптомов острого или хронического заболевания.
Проведение в один день нескольких вакцин не опасно, если эти вакцины сочетаются между собой, и их назначение совпадает с календарём прививок, в результате вырабатывается иммунитет сразу к нескольким заболеваниям.
Важно: По статистике, до 60% родителей, не прививающих своих детей, ссылаются не на болезни или обострения, а на собственные умозаключения, советы родных, религиозные аспекты и прочие сомнительные обстоятельства.
Последствия отказа от прививок
Если родители все же решили не вакцинировать ребенка, то они должны понимать, что означает для него статус непривитого. Когда в мир, заполненный микробами и вирусами, выходит совершенно незащищенный кроха, его мама и папа обязаны предпринять дополнительные меры для укрепления иммунной системы и жестко следовать санитарно-гигиеническим правилам, так как любое нарушение может привести к заражению. Итак: Если в детском коллективе карантин по поводу любой инфекции, то непривитый малыш не имеет права посещать его до конца инкубационного периода. При неблагоприятных обстоятельствах, когда один карантин сменяется другим, третьим, кроха может на много месяцев оказаться в изоляции. А его родителям придется изменить рабочий график.
- В окружении непривитого ребенка — в группе развития, детском садике, бассейне, музыкальной школе – в течение 60 дней нельзя находиться
малышам, получившим дозу оральной полиомиелитной вакцины. Если прививку от полиомиелита делали в дошкольном или школьном учреждении, то невакцинированные дети отправляются на двухмесячный карантин. Иначе они могут заразиться этой опасной болезнью.
- Малышу могут запретить выезд в страны, пребывание в которых в соответствии с международными медико-санитарными правилами либо международными договорами Российской Федерации требует конкретных профилактических прививок.
- Кроха не должен брать в руки чужие игрушки, не отмытые предварительно самым тщательным образом, обзаводиться не проверенными на предмет инфекции друзьями, а также обязан строго соблюдать все правила гигиены. Неудивительно, если все эти запреты и ограничения плохо скажутся на его психике и характере.
- Помимо этого, высок риск инфицирования гепатитом В – тяжелым заболеванием печени. Люди думают, что заразиться их дети не смогут, ведь они воспитываются во вполне благополучной семье, не употребляют наркотики, и с кровью нигде не пересекаются. Это опасное заблуждение. В детском саду ребенок может удариться, подраться, кто-то укусит или поцарапает малыша вот и контакт с кровью. Дети, заразившиеся гепатитом, практически всегда становятся хроническими больными, что приводит к серьезным отдаленным осложнениям в виде цирроза и рака печени. Все это ведет к инвалидности и ранней смертности.
Важно: В будущем непривитому ребенку может быть отказано в приеме на работу, связанную с высоким риском заболевания инфекционными болезнями. Если это произойдет, то для осуществления своей мечты человеку придется сделать сразу все прививки, от которых его уберегали родители.
Родители должны взвесить риски, часто надуманные, и реальные последствия отказа от прививок, лучше предупредить, чем пытаться лечить.
Тем не менее, ответственности за отказ от прививок нет, вакцинация остается делом сугубо добровольным. Но, если взрослый отвечает только за себя, то родитель, отказывающийся прививать детей, всерьез рискует здоровьем своего ребенка. Именно так. Правом ребенка, как любого гражданина, является право быть защищенным от болезни. Защищая своего ребенка, мы также защищаем своих близких, других детей. Есть такое явление как популяционный эффект. Мы живем в сообществе, мы не изолированы, интенсивность контактов, скорость перемещений, плотность населения в городах растут. И чем лучше мы будем защищены сами, тем лучше мы защитим тех, кто рядом с нами.
Роспотребнадзор (стенд)
В России действует календарь профилактических прививок. Он предусматривает проведение массовой иммунизации против основных инфекционных болезней: туберкулеза, полиомиелита, коклюша, дифтерии, столбняка, кори, краснухи, эпидемического паротита, гепатита В.
Иммунопрофилактика – единственный надежный способ, позволяющий предупреждать возникновение эпидемий или вспышек инфекционных заболеваний и полностью их контролировать. Она направлена на выработку искусственного активного иммунитета, обеспечивающего невосприимчивость к возбудителям инфекционных болезней.
Иммунизация– это способ борьбы с инфекционными заболеваниями, которые можно предупредить с помощью вакцины. Эффективные программы иммунизации составляют важную часть общественного здравоохранения уже на протяжении десятилетий.
Обязательными для граждан Российской Федерации являются профилактические прививки против вирусного гепатита В, дифтерии, коклюша, кори, краснухи, полиомиелита, столбняка, туберкулеза, эпидемического паротита, гриппа, гемофильной инфекции, которые включены в Национальный календарь прививок (приказ МЗ РФ от 31.01.2011 г. №51н).
Кроме того, в календарь прививок включены профилактические прививки по эпидемическим показаниям. Эти прививки проводятся гражданам при угрозе возникновения инфекционных болезней.
Календарь профилактических прививок:
Новорожденные (в первые 12 часов жизни) - Первая вакцинация против вирусного гепатита В.
Новорожденные (3-7 дней) - Вакцинация против туберкулеза.
1 месяц- Вторая вакцинация против вирусного гепатита В.
3 месяца- Первая вакцинация против дифтерии, коклюша, столбняка, полиомиелита.
4,5 месяца- Вторая вакцинация против дифтерии, коклюша, столбняка, полиомиелита.
6 месяцев- Третья вакцинация против дифтерии, коклюша, столбняка, полиомиелита. Третья вакцинация против вирусного гепатита В.
12 месяцев- Вакцинация против кори, краснухи, эпидемического паротита.
18 месяцев- Первая ревакцинация против дифтерии, коклюша, столбняка, полиомиелита.
20 месяцев- Вторая ревакцинация против полиомиелита.
6 лет - Ревакцинация против кори, краснухи, эпидемического паротита.
7 лет - Ревакцинация против туберкулеза. Вторая ревакцинация против дифтерии, столбняка.
13 лет- Вакцинация против краснухи (девочки). Вакцинация против вирусного гепатита В (ранее не привитые).
14 лет - Третья ревакцинация против дифтерии, столбняка. Ревакцинация против туберкулеза. Третья ревакцинация против полиомиелита.
Взрослые - Ревакцинация против дифтерии, столбняка - каждые 10 лет от момента последней ревакцинации.
Иммунизация против кори лиц в возрасте до 35 лет, не болевших, не привитых против данной инфекции, не имеющих сведений о прививках, либо привитых однократно.
Какие права имеет гражданин при осуществлении иммунопрофилактики?
- на получение от медицинских работников полной и объективной информации о необходимости профилактических прививок, последствиях отказа от них, возможных поствакцинальных осложнениях;
- выбор организаций здравоохранения;
- бесплатные профилактические прививки, включенные в национальный календарь профилактических прививок и прививки по эпидемическим показаниям;
- медицинский осмотр, а при необходимости и медицинское обследование перед профилактическими прививками в государственных и муниципальных организациях здравоохранения при возникновении поствакцинальных осложнений;
- социальную поддержку при возникновении поствакцинальных осложнений;
К чему может привести отсутствие профилактических прививок в соответствии с законом?
- запрет для граждан на выезд в страны, пребывание в которых, в соответствии с международными медико-санитарными правилами либо международными договорами РФ, требует конкретных профилактических прививок;
- временный отказ в приеме граждан в образовательные и оздоровительные учреждения в случае возникновения массовых инфекционных заболеваний или при угрозе возникновения эпидемии;
- отказ в приеме граждан на работы или отстранение от работы, выполнение которых связано с высоким риском заболевания инфекционными болезнями.
Могут ли возникать реакции на прививки?
Реакции на прививки, конечно, могут возникать, но это обычные реакции, их часто путают с осложнениями. Обычные реакции на прививки могут быть общие и местные, разной интенсивности – сильные и слабые. Подъем температуры, кратковременное нарушение самочувствия. В месте введения у части привитых может развиться гиперемия и уплотнение. В течение трех дней возникшие симптомы должны исчезнуть, а состояние нормализоваться.
Какие могут встречаться осложнения?
Осложнения на введение вакцинных препаратов могут быть аллергического характера (шок, крапивница, синдром сывороточной болезни); могут развиться побочные реакции со стороны ЦНС (афебрильные судороги, энцефалиты, невриты и т.д.). Указанные осложнения возникают очень редко, и их можно избежать, если человека правильно отобрать и подготовить к прививке.
Появляющиеся в средствах массовой информации публикации об осложнениях на прививки беспочвенны. Используемые в здравоохранении вакцины высокоочищенные, не вызывают осложнений. Главное условие при иммунизации – правильный отбор на прививки с учетом имеющихся медицинских противопоказаний. Вакцины должны вводиться здоровому человеку. При необходимости прививка должна проводиться щадящим методом с подбором необходимого вакцинного препарата и предварительной подготовкой.
Нельзя ставить под сомнение значение вакцинопрофилактики. Люди старшего поколения еще помнят, как свирепствовала оспа, дифтерия, полиомиелит. Сотни тысяч людей погибали и оставались инвалидами после перенесенной инфекции.
Только использование в практике здравоохранения вакцинных препаратов позволило успешно ликвидировать натуральную оспу, приступить к ликвидации полиомиелита и кори, снизить заболеваемость дифтерией, столбняком, коклюшем, краснухой, туберкулезом и предупреждать смертность от этих инфекций.
На наиболее часто задаваемые вопросы родителей по различным аспектам вакцино-профилактики в преддверии ЕНИ – 2014 года ответила главный специалист-эксперт отдела санитарно-эпидемиологического надзора и защиты прав потребителей Управления Роспотребнадзора по Ненецкому автономному округу Щипина Людмила Сергеевна.
Вот некоторые из них:
Зачем нужны профилактические прививки?
Каждый ребенок имеет право быть защищенным от инфекционных заболеваний. Прививки, полученные ребенком в детстве, создают иммунитет, то есть невосприимчивость организма к инфекциям.
Всем ли детям можно делать прививки?
Существуют медицинские противопоказания к проведению профилактических прививок. Их определяет только врач.
Почему прививки делают повторно?
Для поддержания надежного иммунитета.
Оказывают ли вакцины отрицательное влияние на организм ребенка?
Все вакцины, применяемые в нашей стране, проходят тщательный контроль и соответствуют мировым стандартам. Они не оказывают вредного влияния на организм ребенка.
Можно ли прививать часто болеющих, ослабленных детей?
Таких детей необходимо прививать в первую очередь, так как они наиболее подвержены инфекциям, протекающим у них, как правило, в тяжелой форме.
Можно ли прививать детей с хроническими заболеваниями?
Детей с хроническими заболеваниями можно прививать так же, как и здоровых, но только вне периода обострения болезни.
Не вызывают ли вакцины аллергию у детей?
Научные исследования и клинические наблюдения показали, что даже у детей с аллергией вакцины не вызывают аллергических реакций.
Может ли быть у ребенка реакция на прививку?
У некоторых детей в первые дни может быть реакция на прививку. Однако угроза здоровью от инфекционных болезней в тысячи раз выше, чем от крайне редко встречающихся осложнений. Кроме того, данные реакции не вызывают существенных отклонений в состоянии здоровья детей. Наиболее типичными проявлениями реакции являются покраснение, припухлость в месте прививки и небольшое повышение температуры. Обычно они исчезают без применения лекарственных препаратов.
Может ли заболеть привитый ребенок?
Да, может, так как ни одна вакцина не дает 100% гарантии защиты от инфекции. Но это происходит редко. Кроме того, привитый ребенок переносит заболевание в легкой форме и без осложнений.
Как нужно готовить ребенка к прививкам?
Родители должны оберегать ребенка от контактов с инфекционными больными. Детям с пищевой аллергией необходимо строго соблюдать диету. В день прививки ребенка осматривает врач, ему измеряется температура. Календарные прививки проводятся здоровым детям.
В чем нуждается ребенок после проведения прививки?
Во внимательном отношении к себе со стороны родителей. В случае изменения поведения ребенка, повышения температуры, появления жалоб, родители должны обязательно обратиться к врачу.
Родители! Помните:
Прививая ребенка, вы спасаете его от инфекционных заболеваний! Отказываясь от прививок, вы рискуете здоровьем и жизнью вашего ребенка!
Прививочная доза. Составляет 0,5 мл вакцины или анатоксина.
Способ и место введения. Вакцина вводится внутримышечно в переднелатеральную область бедра (в среднюю треть), анатоксины - до 6-летнего возраста внутримышечно, затем - подкожно под нижний угол лопатки или в наружную поверхность плеча на границе верхней и средней третей.
Информация родителям. Следует предупредить родителей (ребенка) о необходимости предохранения места введения вакцины от механического раздражения, сообщить участковому врачу (медсестре) о возникновении необычных общих и местных реакций на прививку.
Клиническая картина прививочной реакции после введения прививочного препарата. Местные реакции могут развиться в течение первых суток после вакцинации. Они проявляются гиперемией кожных покровов диаметром до 8 см, отечностью мягких тканей или небольшим, не более 2 см, инфильтратом в месте введения вакцины. Общая реакция - кратковременное повышение температуры, слабость, головная боль.
Контроль прививочной реакции. Рекомендуется осуществлять в первые 3 дня после проведенной вакцинации.
Необычные реакции и осложнения АКДС-вакцинации. Обычно появляются на первые-вторые, реже - третьи сутки. К ним относятся: 1) чрезмерно сильные местные реакции и осложнения. Местные реакции протекают с гиперемией диаметром более 8 см, отеком и инфильтратом мягких тканей диаметром более 2 см. Нередко в процесс вовлекаются вся ягодица, бедро и поясничная область. Возможно развитие абсцесса или флегмоны; 2) чрезмерно сильные общие реакции с длительной (свыше 3 дней) лихорадкой и интоксикацией; 3) поражение ЦНС. Энцефалопатия может возникнуть на 3-7-й день после прививки. При этом повышается внутричерепное давление, отмечается длительное (более 6 ч) нарушение сознания, судороги. У ребенка появляются напряжение большого родничка, пронзительный крик, длительный плач, фебрильные судороги. Редко развивается энцефалит с грубыми остаточными явлениями; 4) аллергические реакции (осложнения). Наиболее опасными из них являются анафилактический шок, коллаптоидное состояние, астматический синдром, круп; 5) неврит плечевого нерва. Наиболее реактогенный компонент АКДС-вакцины - коклюшная вакцина.
Прививочная доза. Составляет 0,5 мл.
Форма выпуска. Флакон содержит 1 дозу лиофилизата вакцины. К вакцине прилагается 0,5 мл растворителя во флаконе или в шприц-дозе.
Способ и место введения. Вакцина вводится внутримышечно или подкожно: детям в возрасте до 2 лет - в среднюю треть переднелатеральной области бедра, в более старшем возрасте - в дельтовидную мышцу.
Информация родителям. Следует предупредить родителей о необходимости предохранения места введения вакцины от механического раздражения, сообщить участковому врачу (медсестре) о возникновении необычных общих и местных реакций на прививку.
Клиническая картина прививочной реакции после введения вакцины. Возможно развитие умеренных и преходящих реакций различной степени выраженности. Местные реакции - болезненность, эритема, припухлость и / или воспаление, уплотнение в месте инъекции. Могут наблюдаться повышение температуры тела, длительный плач, рвота, крапивница, зуд.
Контроль прививочной реакции. Осуществляется в первые 3 дня после вакцинации.
Необычные реакции и осложнения. Единичны случаи фебрильных и афебрильных судорог. Периферический отек нижних конечностей наблюдается при введении ХИБ- компонента в составе комбинированных вакцин. Нередко сочетается с болезненностью, необычным или пронзительным криком, цианозом, покраснением, петехиями или преходящей пурпурой, повышением температуры тела. В течение суток эти симптомы проходят без остаточных явлений.
Прививочная доза. Она составляет 0,5 мл. Непосредственно перед прививкой вакцину растворяют так, чтобы одна прививочная доза содержалась в 0,5 мл растворителя.
Информация родителям. Следует предупредить родителей о необходимости предохранения места введения вакцины от механического раздражения, сообщить участковому врачу (медсестре) о возникновении необычных общих и местных реакций на прививку.
Клиническая картина прививочной реакции после введения. После введения:
Контроль прививочной реакции. Осуществляется в первые 3 дня после вакцинации, а также повторно на 5-6-й и 10-11-й день после введения живых вакцин.
Необычные реакции и осложнения вакцинации. После иммунизации:
- а) комбинированной трехкомпонентной вакциной развиваются редко. На 7-30-й день после вакцинации может возникнуть тромбоцитопеническая пурпура, хронический артрит. Отмечаются случаи фебрильных судорог, паротита, орхита. Исключительно редко наблюдаются поствакцинальный менингит, односторонняя глухота. Возникновение менингита возможно в течение 30 дней после вакцинации. Заболевшие, как правило, выздоравливают без остаточных изменений;
- б) коревой вакциной у детей с измененной реактивностью развиваются: токсические реакции - лихорадка, явления интоксикации, катаральные симптомы, изредка сыпь; энцефалические реакции - на фоне высокой температуры; аллергические реакции. Исключительно редко могут развиться энцефалит, тромбоцитопения;
- в) паротитной вакциной редко возникают на 7-12-й день после прививки: токсические реакции (лихорадка, боли в животе, рвота); энцефалические реакции; на 5-15-й день иногда может возникнуть менингит; аллергические реакции выявляются с 1 -го по 16-й день после вакцинации у детей с неблагоприятным аллергическим анамнезом;
- г) краснушной вакциной развиваются редко.
Контрольные вопросы и задания




Особенностью коклюша является полное отсутствие к нему врожденного иммунитета: заболеть этой болезнью может даже новорожденный. И при отсутствии иммунитета, вероятность заболеть после тесного контакта с больным достигает 100%.
По оценкам ВОЗ, в 2008 г. в мире наблюдалось 16 миллионов случаев коклюша, и 195 тыс. детей погибли от этого заболевания. Оно очень опасно для детей младше 2 лет.
Примерно у каждого десятого ребенка, заболевшего коклюшем, развивается воспаление легких, у 20 из 1000 отмечаются судороги (у 3% грудных детей). В 4 на 1000 случаев (у 1% грудных детей) имеет место поражение головного мозга (энцефалопатия). Коклюш и его осложнения могут привести к смерти ребенка, пик смертности от коклюша приходится на возраст до 1 года.
По оценкам ВОЗ, в 2008 г. в мире наблюдалось 16 миллионов случаев коклюша, 95% из которых отмечалось в развивающихся странах, и около 195 000 детей погибло от этого заболевания. В развивающихся странах средний показатель летальности составляет около 4% среди детей грудного возраста младше года и 1% среди детей в возрасте 1-4 лет.

Общие сведения
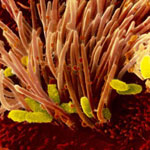
Коклюш - одна из самых распространенных детских инфекций, острая инфекционная болезнь, характеризующаяся своеобразным судорожным кашлем. Коклюш вызывается бактерией Bordetella pertussis, которая передается от инфицированного восприимчивому лицу воздушно-капельным путем.
Вероятность заболеть
Особенностью коклюша является полное отсутствие к нему врожденного иммунитета: заболеть этой болезнью может даже новорожденный. И, при отсутствии иммунитета, вероятность заболеть после тесного контакта с больным достигает 100%. Инфекция очень опасна для детей младше 2 лет.
Внедрение эффективных программ вакцинации младенцев ассоциировалось со значительным снижением числа случаев коклюша и числа смертельных исходов от коклюша среди детей. Вакцина против коклюша (в комбинации с дифтерийным и столбнячным анатоксинами) используется в рамках расширенной программы иммунизации (РПИ) с момента ее создания в 1974 году. Однако до сих пор коклюш является частой причиной смертности среди детей грудного возраста во всем мире и остается поводом для озабоченности со стороны общественного здравоохранения даже в странах с высоким уровнем охвата прививками. По оценкам ВОЗ, в 2008 г. в мире наблюдалось 16 миллионов случаев коклюша, и 195 000 тыс. детей погибли от этого заболевания. В 2013 году коклюш все еще являлся причиной примерно 63 000 случаев смерти среди детей в возрасте менее 5 лет. Эпидемические циклы коклюша наблюдаются каждые 2-5 лет (обычно 3-4 года), даже после внедрения эффективных программ иммунизации и достижения высокого охвата прививками. Именно поэтому рутинная вакцинация против коклюша остается одним из самых приоритетных разделов иммунопрофилактики.
Симптомы и характер протекания заболевания
После инкубационного периода, составляющего 9-10 дней (с амплитудой 6-20 дней), у заболевших развиваются катаральные симптомы, включая кашель. В течение 1-2 недель могут наблюдаться приступы затяжного приступообразного спазматического кашля. В типичных случаях кашель, особенно сильный ночью, часто сопровождается рвотой. У детей раннего грудного возраста коклюш может первоначально проявляться в виде апноэ (остановка дыхания) и цианоза без кашля, а у подростков и взрослых единственным проявлением заболевания может быть только стойкий кашель нехарактерный для коклюша, что в значительной мере затрудняет диагностику. Катаральный, пароксизмальный периоды и период выздоровления могут длиться до нескольких месяцев.
Проявления болезни хоть и очень неприятны, но не особенно страшные. Прежде всего следует опасаться осложнений, наиболее частым из которых является воспаление легких (пневмония). Примерно у каждого десятого ребенка, заболевшего коклюшем, развивается воспаление легких, у 20 из 1000 отмечаются судороги (у 3% грудных детей). В 4 на 1000 случаев (у 1% грудных детей) имеет место поражение головного мозга (энцефалопатия). Коклюш и его осложнения могут привести к смерти ребенка, пик смертности от коклюша приходится на возраст до 1 года.
Даже в развитых странах такое осложнение после коклюша, как бронхопневмония, может наблюдаться среди приблизительно 6% детей, заболевших коклюшем, среди детей грудного возраста младше 6 месяцев уровень осложнений в четыре раза выше.
Особенно тяжело протекает коклюш у детей первых шести месяцев жизни. В этом возрасте после кашля часто бывают остановки дыхания, которые длятся от нескольких секунд до минуты и даже дольше. Тяжелые формы коклюша, протекающие с нарушением мозгового кровообращения, с выраженной гипоксемией, остановками дыхания, судорогами, неблагоприятны в отношении отдаленного прогноза. После них часто наблюдаются различные расстройства нервной системы.
При коклюше могут возникнуть и другие осложнения: эмфизема легких, проникновение воздуха в подкожную жировую клетчатку, кровоизлияние в мозг или в оболочки глаза.
У детей грудного возраста во время приступа кашля за счет сильного напряжения может сформироваться грыжа, выпасть прямая кишка. Причиной смерти, как правило, являются тяжелые проявления коклюша с нарушением мозгового кровообращения, осложненные пневмонией. Крайне неблагоприятно наслоение острых респираторных, стафилококковой инфекций, которые усиливают патологические процессы, развившиеся в результате коклюша, что в свою очередь приводит к более тяжелому течению воспалительных процессов – создается порочный круг.
Смертность
По оценкам ВОЗ, в 2008 г. в мире наблюдалось 16 миллионов случаев коклюша, 95% из которых отмечалось в развивающихся странах, и около 195 000 детей погибло от этого заболевания. В развивающихся странах средний показатель летальности составляет около 4% среди детей грудного возраста младше года и 1% среди детей в возрасте 1-4 лет.
Особенности лечения
Госпитализации подлежат: больные с тяжёлыми формами; с угрожающими жизни осложнениями (нарушение мозгового кровообращения и ритма дыхания); со среднетяжёлыми формами с негладким течением, неблагоприятным преморбидным фоном, обострением хронических заболеваний; дети раннего возраста. По эпидемиологическим показаниям госпитализируют детей из закрытых детских учреждений (независимо от тяжести заболеваний) и семейных очагов.
Больным обеспечивают особые условия – палата должна хорошо вентилироваться, воздух должен быть увлажнен специальными увлажнителями, кондиционерами или, при их отсутствии, мокрыми полотенцами. Для лечения используются антибиотики (в начале заболевания), успокаивающие средства, противорвотные и противокашлевые препараты.
Эффективность вакцинации
Наибольшее число заболеваний приходиться на возраст от 1 года до 5 лет. Заболеваемость коклюшем в прошлом была почти всеобщей и уступала первое место лишь кори. В результате широкомасштабной вакцинации, проведенной в 1950-1960 годы в промышленно развитых странах, произошло резкое снижение заболеваемости (более 90%) и смертности от коклюша.
В 2008 г. около 82% всех детей грудного возраста в мире были привиты тремя дозами вакцины против коклюша. По оценкам ВОЗ, в 2008 году результате вакцинации против коклюша было предотвращено около 687 000 случаев смерти. В странах, где количество привитых детей снижается до 30% и ниже, уровень и динамика заболеваемости коклюшем становится такой, какой она была в довакцинальный период.
Вакцины
Надежным средством специфической профилактики коклюша является вакцина. Коклюшная вакцина выпускается, как правило, в комбинации с дифтерийным и столбнячными анатоксинами (АКДС для первичного курса вакцинации или AaкдС для последующих возрастных ревакцинаций).
Последние эпидемии
В каждой конкретной местности эпидемические циклы коклюша наблюдаются каждые 2-5 лет (обычно 3-4 года), даже после внедрения эффективных программ иммунизации и достижения высокого охвата прививками.
Исторические сведения и интересные факты
Первое упоминание коклюша относится к 1578 г., когда эпидемия с огромной смертностью имела место в Париже и была описана Гийомом де Байю (Guilleaume de Baillou), деканом Парижского университета. Когда медики ничего не знали о природе коклюша, то лечили его в основном кровопусканиями. А это, конечно же, мало способствовало выздоровлению пациентов.
Лишь в 1906 году учёные Жюль Берде и Октав Жангу, работавшие в институте Пастера в Брюсселе, выделили коклюшную палочку. Но и после этого у врачей не прибавилось средств для лечения коклюшной инфекции. Они появились только в годы Второй мировой войны.
Читайте также:


