Чума устойчива к антибиотикам
Три года назад Всемирная организация здравоохранения (ВОЗ) объявила, что человечество может остаться без эффективных лекарств против инфекций и погрузиться в постантибиотическую эпоху. Иными словами, любая хирургическая операция, включая кесарево сечение, пустяковая царапина с попавшей инфекцией, воспаление легких или туберкулез, скорее всего, приведут к смерти. Лечение же нелетальных бактериальных болезней станет затяжным и мучительным. Даже случаи заболевания бубонной чумой в США в августе 2017 года, которые выглядят просто страшилками в изложении желтой прессы, могут обернуться ужасной мировой эпидемией в мире без антибиотиков.
Мультирезистентный золотистый стафилококк (Staphylococcus aureus, MRSA) — одна из главных угроз человечества. Он с трудом поддается лечению, угрожает жизни человека и может привести к сепсису, пневмонии и инфекциям кровотока. Согласно статистике, от MRSA ежегодно умирают более 18 000 человек, заражается же им в пять раз больше (только инвазивно, при операциях). Более того, почти 9 из 10 заражений устойчивым золотистым стафилококком происходит в больницах, когда пациент лечится от другой болезни.
Получается, что прибывая на лечение в госпиталь, уже сейчас пациенты могут быть заражены этим смертельно опасным микроорганизмом. Вероятность такого события пока низка, но далее будет пояснено почему ситуация будет только ухудшаться. Поэтому антибиотикорезистентность (АБР) требует немедленных действий со стороны здравоохранительных организаций и широкой общественности, и в этом году Всемирная неделя правильного использования антибиотиков, объявленная ВОЗ, прошла 13–19 ноября.
По последним данным ВОЗ, три пункта в списке 10 ведущих причин смертности в мире занимают бактериальные инфекции или болезни, ими опосредованные (респираторные инфекции нижних дыхательных путей, диарейные болезни и туберкулез). И от них умирает каждый десятый человек в мире.
Глобальную ежегодную смертность от самых распространенных лекарственно-устойчивых штаммов инфекций оценивают минимум в 700 000 человек. Если ситуация не изменится, 100 млн человек к 2030 году умрут преждевременно, а через 35 лет эта цифра достигнет 300 млн. Мировая ежегодная смертность из-за АБР достигнет к 2050 году 10 млн.
От первых открытий до наших дней
Тысячелетиями человечество боролось с микроорганизмами. Первый антибиотик — пенициллин — открыл британец Александр Флеминг в 1928 году. Широко использовать в клинике эту группу лекарств стали лишь в 40-х годах. Следующие два десятилетия считаются золотой эрой антибиотиков, но постепенно темп открытий сошел на нет, и сейчас антибактериальных лекарств, попадающих на рынок, крайне мало.
Много внимания уделяется веществам, нацеленным на клеточную стенку бактерий, которая часто защищает микроорганизм от действия антибиотика, как броня. Один из таких многообещающих препаратов — тейксобактин. Он известен еще и тем, что его разработчики создали уникальную технологию культивирования микроорганизмов iChip, которая может значительно облегчить поиск новых антибиотиков. Другое перспективное лекарство — лугдунин. Он эффективно справляется с мультирезистентным золотистым стафилококком, самой опасной супербактерией. Однако, к сожалению, гарантии того, что бактерии не выработают устойчивость и к этим препаратам, нет.
Потребление же антибиотиков во всем мире за 2000–2010 годы выросло более чем на треть, согласно работе исследователей из Принстонского университета. За три четверти этого всплеска ответственны пять стран — Бразилия, Россия, Индия, Китай и Южно-Африканская Республика (БРИКС).
Свою лепту вносят и США. Хотя общий объем принимаемых антибактериальных препаратов за указанный период времени по сравнению с БРИКС не очень изменился, в Америке на душу населения потребляется гораздо больше антибиотиков, чем в любой другой стране: к примеру, разница с Индией больше чем в два раза.
Как возникает АБР?
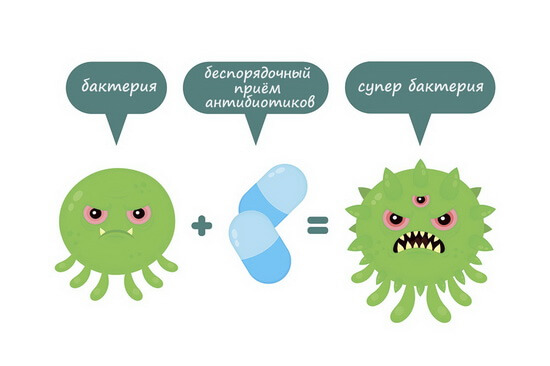
Когда говорят об АБР, подразумевают, что микроорганизмы выживают после воздействия лекарств, которые раньше их убивали или хотя бы останавливали рост. Однако это отнюдь не новое явление: это естественный процесс, о существовании которого известно со времени открытия этих лекарств. Тем не менее проблема стала глобальной только недавно из-за чрезмерного употребления антибиотиков во многих сферах жизнедеятельности человека, включая медицину и животноводство.
Кто виноват?
Крупные фармкомпании в последние годы перестают вкладывать средства в исследования новых антибиотиков. В период с 2003 по 2013 годы инвестиции венчурного капитала в исследования и разработки, посвященные антибиотикам, составили менее 5%: всего $1,8 млрд из $38 млрд. Pfizer в 2011 году закрыл специализированный центр по разработке антибиотиков в Коннектикуте и частично перефокусировался на исследования по антибактериальным вакцинам. Фармгиганты, отказывающиеся от подобных разработок, — это Johnson & Johnson, Roche, Bristol-Myers Squibb и Eli Lilly. Одной из последних сдалась AstraZeneca: британцы сначала уменьшили инвестиции в эту отрасль, а в прошлом году и вовсе продали свой бизнес по изучению малых молекул антибиотиков на поздних стадиях исследований за более чем $1,5 млрд. Вместо этого компания планирует сосредоточиться на респираторных, сердечно-сосудистых и аутоиммунных заболеваниях, метаболических расстройствах и онкологии.
GlaxoSmithKline, одна из немногих оставшихся в этой отрасли крупных компаний, за последние 10 лет потратила около $1 млрд собственных денег на исследования по поиску новых антибактериальных препаратов. Однако они расходуют не только свои средства: Управление контроля за нераспространением оружия массового поражения (ОМП) министерства обороны США (The Defense Threat Reduction Agency) предоставило им суммарное финансирование на исследования по антибиотикам в размере более $200 млн.
Результаты исследований их нового препарата гепотидацина выглядят многообещающе — однако до выхода на рынок ему пока далеко.
Почему же за последнее время появилось так мало новых антибиотиков? Как получилось, что, говоря словами Аннет Хайнцельманн из организации Médecins Sans Frontières, существующая система R&D (research & development) в фармацевтике не всегда разрабатывает именно те лекарства, которые нужны? Ответ прост: процесс разработки препарата и вывода его на рынок слишком затратны и продолжительны, гарантии на успех нет, а прибыли от продаж слишком малы. Поддержки же от государств, международных здравоохранительных организаций и органов, регулирующих процесс одобрения новых лекарств, не было. Долгое игнорирование проблемы властями разных стран дополнительно ухудшило ситуацию.
Запуск препарата стоит около $1 млрди может растянуться на десятилетие, по словам Роя Андерсона из Императорского колледжа в Лондоне и члена совета GlaxoSmithKline. Кроме того, затраты могут непредсказуемо вырасти, поскольку требуются сложные клинические испытания на пациентах с опасными для жизни инфекциями, а в итоге, согласно Pew Charitable Trusts, после тестирования на людях регулирующие органы одобряют только один из пяти антибиотиков.
Государство на страже
Для государства антибиотикорезистентность опасна угрозой не только жизням граждан, но и бюджету. В год только в США дополнительно тратится более $20 млрд на здравоохранение. Страдает и американская экономика: потери из-за снижения производительности труда оценивают в $35 млрд. Затраты на борьбу с АБР к 2050 году обойдутся миру в огромную сумму: до 3,5% от его общего ВВП или до $100 триллионов. В более же обозримой перспективе, мировой ВВП уменьшится на 0,5% к 2020 году и на 1,4% к 2030 году.
Чтобы предотвратить это, многие страны решили действовать — как по-отдельности, так и сообща. Это привело к созданию множества программ по борьбе с устойчивостью бактерий. Главные их постулаты сходятся: это улучшение диагностики инфекционных заболеваний и определения резистентных бактерий, изменение подхода к использованию антибиотиков в различных областях, включая животноводство, разработка новых лекарств и антимикробных вакцин, и, наконец, объединение государств, фармпромышленности, научного сообщества и простых людей для борьбы — фактически за выживание человечества.
США также объединились с Великобританией для создания CARB-X — возможно, самого крупного государственно-частного сотрудничества в мире. Его цель — доклинические исследования антибиотиков, на которые выделено около полумиллиарда долларов.
Помимо этого, Великобритания и Китай договорились внести по $72 миллиона в только что созданный Глобальный инновационный фонд, чья цель — сотрудничество с другими подобными организациями и координация финансирования исследований по АБР во всем мире.
Кроме того, в 2014 году Большая фарма в лице Astellas, AstraZeneca, Cubist, GlaxoSmithKline, Roche, Pfizer and Sanofi присоединилась к инициативе ЕС DRIVE‐AB (Driving Reinvestment in R&D and Responsible Antibiotic Use) по разработке новых, более финансово выгодных экономических моделей ведения исследований по антибиотикам. Участники надеются, что в итоге удастся разработать стратегию привлечения инвестиций в эту область.
Российская ситуация
Новый перспективный объект для исследователей — это потенциаторы, соединения, которые в комбинации с антибиотиком усиливают его действие. Они борются с уже устойчивыми к лечению бактериями, не требуют разработки новых и, возможно, помогут вернуть в клинику старые антибиотики.
Изучив множество алкилрезорцинов, исследователи выбрали самый перспективный из них — М13 (точная формула — коммерческая тайна). Исследования на мышах, зараженных смертельно опасной клебсиеллезной инфекцией, показали, что эффективность лечения антибиотиками в комбинации с М13 действительно повышается.
После этих опытов разработчики перейдут к клиническим исследованиям. Средства же на испытания и продвижение препарата рассчитывают собрать путем международного краудфандинга без привлечения финансирования от Большой фармы.
Заключение
Основные факты
- Устойчивость к антибиотикам является сегодня одной из наиболее серьезных угроз для здоровья человечества, продовольственной безопасности и развития.
- Устойчивость к антибиотикам может затронуть любого человека, в любом возрасте и в любой стране.
- Устойчивость к антибиотикам -- естественное явление, однако неправильное использование антибиотиков людьми и их неправильное введение животным ускоряет этот процесс.
- Все больше инфекционных заболеваний – например пневмонию, туберкулез, гонорею и сальмонеллез – становится труднее лечить из-за снижения эффективности антибиотиков.
- Следствием устойчивости к антибиотикам являются более продолжительные госпитализации, рост медицинских расходов и смертности.
Устойчивость к антибиотикам развивается у бактерий, а не людей или животных. Эти бактерии могут заражать людей и животных, и вызванные ими инфекции лечить труднее, чем инфекции от бактерий, не имеющих такой устойчивости.
Следствием устойчивости к антибиотикам являются рост медицинских расходов, более продолжительные госпитализации и рост смертности.
Необходимо срочно изменить порядок назначения и использования антибиотиков во всем мире. Даже в случае разработки новых препаратов серьезная угроза устойчивости к антибиотикам будет сохраняться, если поведение не изменится. Изменение поведения должно также включать меры по сокращению распространения инфекций с помощью вакцинации, мытья рук, более безопасного секса и надлежащей гигиены питания.
Масштабы проблемы
Устойчивость к антибиотикам возрастает до угрожающе высоких уровней во всем мире. Новые механизмы устойчивости появляются и распространяются повсюду, угрожая нашей способности лечить распространенные инфекционные заболевания. Все больше инфекций – например пневмонию, туберкулез, заражение крови, гонорея, заболевания пищевого происхождения – становится труднее, а иногда и невозможно лечить из-за снижения эффективности антибиотиков.
Там, где антибиотики для лечения людей или животных можно приобрести без рецепта, возникновение и распространение устойчивости усугубляются. Аналогичным образом, в тех странах, где нет стандартных лечебных рекомендаций, антибиотики часто назначаются врачами и ветеринарами избыточно и используются населением сверх меры.
В отсутствие неотложных мер на нас начнет надвигаться пост-антибиотическая эра, когда распространенные инфекции и незначительные травмы вновь могут стать смертельными.
Профилактика и борьба
Устойчивость к антибиотикам набирает темпы из-за их неправильного и чрезмерного использования, а также слабой профилактики инфекций и борьбы с ними. Меры к ослаблению последствий устойчивости и ограничению её распространения можно принимать на всех уровнях общества.
Для предотвращения распространения устойчивости к антибиотикам и борьбы с ним индивидуумы могут:
Для предотвращения распространения устойчивости к антибиотикам и борьбы с ним лица, формулирующие политику, могут:
- обеспечить принятие действенного национальный плана действий против устойчивости к антибиотикам;
- улучшать эпиднадзор за устойчивыми к антибиотикам инфекциями;
- усиливать меры политики, программы и осуществление мер профилактики инфекций и борьбы с ними;
- регулировать и поощрять надлежащее использование качественных препаратов и обращение с ними;
- предоставлять информацию о последствиях устойчивости к антибиотикам.
Для предотвращения распространения устойчивости к антибиотикам и борьбы с ним медработники могут:
- предотвращать инфекции, обеспечивая чистоту своих рук, инструментов и окружающей среды;
- назначать и отпускать антибиотики только в случаях, когда в них есть необходимость, в соответствии с действующими лечебными инструкциями.
- информировать группы по эпиднадзору об инфекциях с устойчивостью к антибиотикам;
- беседуйте с пациентами о том, как правильно принимать антибиотики, об устойчивости к антибиотикам и об опасности их неправильного использования;
- говорите пациентам, как предотвращать инфекции (например, делая прививки, моя руки, практикуя более безопаснй секс и закрывая нос и рот при чихании).
Для предотвращения распространения устойчивости к антибиотикам и борьбы с ним индустрия здравоохранения может:
- инвестировать средства в научные исследования и разработку новых антибиотиков, вакцин, средств диагностики и других инструментов.
Для предотвращения распространения устойчивости к антибиотикам и борьбы с ним сельскохозяйственный сектор может:
- вводить антибиотики в организм животных лишь под ветеринарным надзором;
- не использовать антибиотики для стимулирования роста или профилактики болезней у здоровых животных.
- вакцинировать животных с целью сокращения потребности в антибиотиках и использовать альтернативы антибиотикам, когда они существуют;
- продвигать и применять надлежащую практику на всех этапах производства и переработки пищевых продуктов животного и растительного происхождения;
- повышать биобезопасность на фермах и предотвращать инфекции, улучшая гигиену и благополучие животных.
Недавние изменения
Хотя в настоящее время ведется разработка некоторых антибиотиков, ни один из них, как ожидается, не будет эффективен против наиболее опасных форм бактерий с устойчивостью к антибиотикам.
С учетом легкости и частоты поездок, совершаемых сегодня людьми, устойчивость к антибиотикам является глобальной проблемой, которая требует усилий всех стран и многих секторов.
Последствия
В тех случаях, когда инфекции не поддаются более лечению антибиотиками первой линии, надлежит использовать более дорогие препараты. Из-за большей продолжительности болезней и лечения, часто в больницах, возрастают медицинские расходы, а также экономическое бремя, которое ложится на семьи и общество.
Устойчивость к антибиотикам ставит под угрозу достижения современной медицины. В отсутствие эффективных антибиотиков для профилактики и лечения инфекций значительно возрастает риск трансплантации органов, химиотерапии и хирургических операций, например кесарева сечения.
Ответные меры ВОЗ
Решение проблемы устойчивости к антибиотикам является для ВОЗ важным приоритетом. В мае 2015 г. Всемирная ассамблея здравоохранения утвердила Глобальный план действий по устойчивости к противомикробным препаратам, включающий и устойчивость к антибиотикам. Глобальный план действий направлен на обеспечение профилактики и лечения инфекционных болезней с помощью безопасных и эффективных лекарств.
Глобальным планом действий по устойчивости к противомикробным препаратам поставлены 5 стратегических задач:
- повысить информированность и понимание устойчивости к противомикробным препаратам;
- усилить эпиднадзор и научные исследования;
- сократить число случаев заражения;
- оптимизировать использование противомикробных препаратов;
- обеспечить устойчивые инвестиции на цели противодействия устойчивости к противомикробным препаратам.
Собравшиеся на сессии Генеральной Ассамблеи Организации Объединенных Наций в Нью-Йорке в сентябре 2016 г. главы государств приняли обязательство развернуть широкую и координированную деятельность по борьбе с глубинными причинами устойчивости к антибиотикам в ряде секторов, особенно в области охраны здоровья человека и животных, а также сельского хозяйства. Государства-члены подтвердили свою решимость разработать национальные планы действий по борьбе с этим явлением, взяв за основу глобальный план действий. ВОЗ оказывает государствам-членам поддержку по подготовке их национальных планов действий по решению проблемы устойчивости к противомикробным препаратам.
ВОЗ реализует несколько инициатив, направленных на решение проблемы устойчивости к противомикробным препаратам:
Данная система, функционирование которой обеспечивает ВОЗ, базируется на стандартизированном подходе к сбору, анализу и обмену данными, касающимися устойчивости к противомикробным препаратам, в глобальном масштабе. Эти данные используются для принятия решений на местном, национальном и региональном уровнях.
Эта совместная инициатива ВОЗ и Инициативы по лекарственным средствам против забытых болезней стимулирует исследования и разработки на основе государственно-частных партнерств. К 2023 г. Партнерство планирует разработать и вывести на рынок до четырех новых лекарственных средств за счет совершенствования существующих антибиотиков и ускоренного создания новых антибиотиков.
Генеральный секретарь Организации Объединенных Наций учредил Группу для повышения согласованности действий международных организаций и обеспечения эффективности глобальных усилий по устранению этой угрозы безопасности здоровья. Группой совместно руководят заместитель Генерального секретаря ООН и Генеральный директор ВОЗ, в нее входят высокопоставленные представители соответствующих учреждений ООН и других международных организаций, а также эксперты из различных секторов.
Люди были бессильны перед инфекциями — выживали те, кому повезло. Успех таких мер как вакцинация (поначалу встречавшая отпор и непонимание) и введение противодифтерийной сыворотки резко подняли авторитет врача и медицины в целом. А с изобретением антибиотиков смертность от инфекций упала в десятки и сотни раз. Многие опасные заболевания (такие как чёрная оспа) были побеждены полностью, другие (чума, проказа) — стали редкостью. Даже нового грозного врага — ВИЧ — удалось взять под контроль антиретровирусной терапией. Казалось, что борьба с инфекциями отныне будет встречаться с трудностями скорее социальными, чем медицинскими.
Но появилась новая опасность — нарастание резистентности к антибиотикам.
Использование большего количества антибиотиков также может повысить шанс появления устойчивых микроорганизмов. Это часто происходит в больницах, где разные штаммы одного микроорганизма могут быстро и легко обмениваться между собой генетической информацией. Кроме того, во многих странах, в том числе и в России, антибиотики широко используются в растениеводстве, животноводстве, в пищевой и консервной промышленности. В результате антибиотики попадают в человеческий организм и оказывают негативное влияние на его микрофлору.

Быстрое развитие устойчивых к антибиотикам бактерий приводит к росту числа инфекций, которые трудно поддаются лечению. В 2018 году в США и Европе от устойчивых инфекций умерло около 50000 человек, а к 2050 году смертность может составить 10 млн человек в год по всему миру. Устойчивый к лекарственной терапии туберкулез уже сейчас уносит жизни многих россиян.
Неужели нас снова ждёт мир, где любая операция или открытый перелом грозят гибелью, а от пневмонии гибнет 30% заболевших? Затруднительным станет и лечение, снижающее иммунитет, например, химиотерапия рака. Одним словом, крах антибиотиков может привести к весьма неприятным последствиям для человечества. Что же делать?
Замедлить распространение резистентности
США и Европа осознали масштаб проблемы и действуют. Принимаются меры, позволяющие замедлить распространение резистентности к антибиотикам: в корм запрещают добавлять препараты, которые используют для лечения человека; а во многих европейских странах не разрешено использование антибиотиков для стимуляции роста животных и птиц.
Ведётся борьба с необоснованными назначениями антибиотиков при вирусных или грибковых инфекциях, самодеятельностью пациентов в антибиотикотерапии , более того запрещается продажа антибиотиков без рецептов. Вместо использования препаратов широкого спектра действия, по возможности, применяются препараты узкого спектра: при сфокусированном ударе по конкретному виду бактерий резистентность развивается медленнее.
И, разумеется, каждый человек может внести свой вклад в борьбу с резистентностью, принимая антибактериальные препараты строго по назначению врача, пропив курс антибиотика полностью, а не пять дней вместо десяти. Увы, пока развивающиеся страны (включая Россию) не включены в эту борьбу в полной мере.
Разрабатывать вакцины
Одним из решений проблемы устойчивости к антибиотикам является предупреждение развития инфекции, т.е. заражения. Для этого широко применяется вакцинация. В отличие от антибиотиков, к ним резистентность не вырабатывается: вакцина не борется с конкретными штаммами, а создает специфический иммунитет против них заранее.
В последнее время идет активная разработка новых антибиотиков , которые взаимодействуют с такими базовыми структурами внутри бактерии, что тем не удается с ходу изменить их и приспособиться.
Менахем Шоам из Кливлендского университета заражал мышей устойчивым к антибиотикам стафилококком (смертельной бактерией MRSA, против которой сейчас не существует никакого лечения), дожидался сепсиса и вводил им молекулы, которые не дают бактериям вырабатывать токсины. Все мыши выжили, в то время как без лечения умерло две трети зараженных животных.
Еще один способ усилить эффект антибиотика был предложен учеными из Бостонского университета. Они добавляли к антибиотику ионы серебра. Зная антисептические свойства серебра, исследователи предположили, что современный антибиотик при добавлении небольшого количества этого вещества может убить в 1000 раз больше бактерий.
Взять в союзники врагов наших врагов
Так, в 2018 году Грэм Хэтфул из университета Питтсбурга спас пятнадцатилетнюю девушку, больную муковисцидозом. После пересадки легких ее организм атаковали бактерии, устойчивые к антибиотикам, и она умерла бы, если бы не экспериментальное лечение: врачи ввели ей генетически модифицированные вирусы, убивающие этот вид бактерий. Девушка выздоровела, а бактерии не показали никаких признаков формирования устойчивости к вирусам.
Отучить бактерии вырабатывать резистентность
Кто быстрее эволюционирует — бактерии или мы? Ответ на этот животрепещущий вопрос мы узнаем через несколько десятилетий.
Почему борьба с микробами делает их еще более устойчивыми, как из-за этого усложняется лечение болезней, почему фармацевтическим компаниям невыгодно искать новые антибиотики и из-за чего люди часто заболевают в больницах?
Микробиолог, сотрудник лаборатории микробной биотехнологии биофака МГУ
Как открыли антибиотики и почему в Средневековье чуму лечили кровопусканием и шкурой жаб
Когда в Европе в XIV веке распространилась чума, эпидемиология была на крайне низком уровне. Люди не понимали, что происходит, почему возникает болезнь, от которой абсолютно нет лечения. Считается, что в ходе эпидемии погибло около 60 миллионов человек. Cмертность составляла порядка 60-80 %.
Чуму пытались лечить, но ученые Средневековья, к сожалению, были далеки от истины и применяли такие методы лечения, как кровопускание, прижигание язв раскаленной кочергой и использовали снадобья из шкур жаб.
Тогда было две больших теории о том, как передаются заболевания. Первая — теория миазмов. Ученые считали, что заболевания передаются путем вдыхания человеком запаха. Ветер разносит ароматические молекулы, и таким образом болезнь распространяется. Идея интересная, но далека от истины. Вторая теория состояла в том, что между людьми распространяются некие семена болезни. Ученые того времени не могли понять, что это за семена, но у них была идея, что передача идет от человека к человеку.
Как в Петербурге убивали врачей во время холерного бунта и от чего лечились заячьим пометом в XIX веке
Если собрать две эти теории вместе, то мы в принципе подойдем очень близко к тому, как на самом деле распространяются инфекционные заболевания. Только в конце XIX века ученые выяснили, что возбудителем чумы является бактерия под названием Yersinia pestis.
К XX веку наступил момент, когда микробов смогли не только идентифицировать, но и стали пытаться с ними взаимодействовать. Одним из тех, кто занялся этой проблемой, был британский ученый Александр Флеминг. Занимаясь исследованием золотистого стафилококка с помощью посевов на чашки Петри, он случайно обнаружил пенициллин. Тогда, в 1928 году, он не смог его полностью очистить и применить для лечения инфекций. Но через несколько лет двое английских ученых [Говард] Флори и [Эрнст Борис] Чейн обратили внимание на открытие Флеминга и продолжили его работу.
Поскольку в то время было неспокойно (близилась Вторая мировая война) ученые понимали, что будет необходимо средство для лечения инфекций, и они решили все-таки выделить пенициллин в чистом виде. Англия была под угрозой оккупации и выведенные штаммы пеницилла ученые взяли с собой. Легенда гласит, что они пропитали ими подложки своих пиджаков и уехали в США, чтобы сохранить ценную культуру микроорганизма и дальше с ней работать. Не знаю, насколько это правда, но очень похоже.
Флори и Чейн стали работать в Штатах. На улице, на рынках они брали образцы плесени и несли в лабораторию, чтобы найти более активные штаммы пеницилла. Поскольку у них было очень мало времени, они наняли для этого женщину по имени Мэри. Она обходила местные рынки и однажды принесла ученым заплесневелую дыню, пеницилл из которой дал наибольшую активность по выделению действующего вещества пенициллина. Таким образом, все ключевые продуценты пенициллина на земле являются потомками того пеницилла, который Мэри нашла на одной из дынь на местном рынке в Штатах.
В начале 1940-x годов пенициллин смогли применить для лечения заболеваний, и это открытие сыграет очень большую роль в истории человечества.
Почему борьба с микробами делает их более устойчивыми и как из-за этого усложняется лечение гонореи и других болезней
Вместе с внедрением антибиотиков появляются штаммы, которые абсолютно невосприимчивы к их действию. Так, в 1972 году в широкую практику вошел антибиотик ванкомицин. В 1988, через 16 лет, уже появились энтерококки, которые этот антибиотик не убивал. В 2002 году, спустя 30 лет, появились устойчивые стафилококки.
Если мы взглянем на современную динамику, то это нас еще менее порадует. Очень часто в новостях всплывают сообщения от американских или британских ученых о том, что появилась суперустойчивая бактерия, которую нельзя никак вылечить и которая может захватить всю планету. На самом деле это не означает, что болезнь действительно так широко распространится. Это означает, что нашли еще один микроб, который нельзя вылечить теми антибиотиками, которые имеются сейчас на рынке.

Устойчивость к антибиотику у разных видов микробов распространяется очень быстро. Это их механизм захвата мира. У этой проблемы есть очень далеко идущие последствия. На данный момент наиболее актуальная проблема штаммов в западном мире — проблема госпитальных (внутрибольничных инфекций). В больницах и стационарах микробы постоянно пытаются чем-то задушить. Либо это антисептики, либо антибиотики, которыми обрабатывают всё вокруг. И логично, что там будут выживать те микробы, которые устойчивы ко всем возможным воздействиям.
Больницы — это еще и отличное место для размножения микробов, так как это относительно замкнутая система и там находятся люди с ослабленным иммунитетом. Поэтому у микробов есть отличный выбор хозяев. По статистике, порядка 20-30 % людей, которые проходят лечение в стационарах в США, заболевают внутрибольничной инфекцией.
Процент микробов, устойчивых к различному спектру антибиотиков, с годами увеличивается всё больше. Одно из проявлений антибиорезистентности —усложнение лечения гонореи. В XX веке это заболевание лечилось довольно просто: с помощью пенициллина от нее предлагали избавиться за четыре часа. Но чем больше ее лечили, тем большую устойчивость к антибиотикам приобретали микробы. Сейчас вылечить гонорею стало довольно сложно.
Что будет с антибиотиками в будущем и почему не стоит ими злоупотреблять
Если сейчас количество случаев смертности от инфекций, вызываемых микробами, устойчивыми к антибиотикам, составляет примерно 700 тысяч человек на земле, то в 2050 году, по оценкам ученых, оно возрастет примерно до 10 млн ежегодно. Это больше смертности от рака и диабета вместе взятых. Причем проблема не только в самих смертях, но и в экономике. Ведь есть ещё и огромное количество людей, на лечение которых больницы и клиники государства потратят миллиарды долларов.
Проблема есть, и с ней пытаются работать. Но есть огромное число сложностей, и главное из них — что на данный момент большая часть антибиотиков уже открыта. С 2010 года я не видел ни одной новой статистики не только по открытию, но и по введении в практику новых классов антибиотиков.
Как ученые ищут новые антибиотики в жерле вулканов и ждать ли человечеству эпидемии?
Научные исследования требуют достаточно большого финансирования, и фармацевтическим компаниям просто не выгодно заниматься поиском новых антибиотиков. Пока работают те, которые сейчас есть на рынке, зачем заниматься поиском чего-то нового? Сложно, невыгодно, да и незачем. Если в 1990 году в США было 18 компаний, которые занимались этим, то в 2010 году их осталось всего четыре.
Тем не менее ученые работают над поиском новых антибиотиков и стараются что-то сделать. Но не факт, что они найдут эффективные подходы для лечения заболеваний. На наш век антибиотиков точно хватит, но мы не знаем, что будет через 50 лет. Возможно, на Земле никогда не появится инфекция, которая сможет убить всё человечество, а, возможно, это не так.
Но многое зависит от нас: мы должны ответственно подходить к нашим заболеваниям, не использовать антибиотики чрезмерно и советоваться с лечащим врачом.
Читайте также:


