Актиномикоз у животных ростов
Министерство аграрной политики Украины
Харьковская государственная зооветеринарная академия
Кафедра эпизоотологии и ветеринарного менеджмента
Реферат на тему:
Историческая справка, распространение, степень опасности и ущерб
Течение и клиническое проявление
Диагностика и дифференциальная диагностика
Иммунитет, специфическая профилактика
Актиномикоз (лат. – Actinomycos; англ. – Rivoltasdisease, Lumpyjaw, bigjaw) – хроническая болезнь в основном крупного рогатого скота, характеризующаяся гранулематозными поражениями с некротическим распадом различных тканей и органов (в основном головы) и образованием свищей.
Историческая справка, распрос транение, степень опаснос ти и ущерб
Кости ископаемых животных с характерными для актиномикоза поражениями свидетельствуют о том, что это заболевание животных встречалось задолго до нашей эры. Актиномикоз давно регистрируется и у человека. Первые описания включений (друзы гриба) в патологическом материале, взятом из поражений у крупного рогатого скота и человека, относятся к 1845–1871 гг.
Актиномикоз животных, особенно крупного рогатого скота, широко распространен в разных странах мира. Встречается он и в России. Случаев заражения человека от животных не установлено.
Возбудитель актиномикоза – гриб Actinomycesbovis, распространенный во внешней среде.
В гранулематозных тканях и экссудате гриб A. bovis обнаруживают в виде маленьких серых зерен (друз) серого или светло-желтого цвета. В старых очагах они темно-желтые, плотной консистенции, часто обызвествленные.
Колония гриба (друза) состоит из кокков, палочек различных размеров и ветвящегося мицелия, окрашивающихся по Граму положительно. В неокрашенных препаратах элементы гриба, составляющие его колонию (друзу), имеют зеленоватый цвет.
В анаэробных условиях возбудитель на питательных средах растет медленно и появляется иногда лишь на 15…30-е сутки.
Актиномицеты чувствительны к действию высокой температуры. Нагревание до 70…80 «С убивает их в течение 5 мин. Низкая температура консервирует актиномицеты на длительный срок – до 1…2 лет; высушивание не убивает актиномицеты, а скорее способствует их сохранению. Под действием сулемы 1:1000 актиномицеты погибают через 5… 10 мин, 3%-ного раствора формалина – через 5…7 мин.
Наиболее восприимчив крупный рогатый скот. Реже заболевают лошади, овцы, свиньи, плотоядные и другие животные. Природным резервуаром патогенных актиномицетов является внешняя среда.
Предполагают, что поврежденные слизистые оболочки пищеварительного тракта служат основными воротами инфекции. Возбудитель может проникнуть в организм также через травмы кожи, вымени, каналы сосков, кастрационные раны, верхние дыхательные пути, нижний отдел кишечника, кожу и подкожную клетчатку при механических повреждениях и уколах. Риск заболевания актиномикозом повышается при использовании для кормления животных жестких, грубых кормов, вызывающих травматизацию слизистых оболочек. Молодняк особенно часто заболевает в период прорезывания зубов. Доказана возможность эндогенного заражения животных.
Заболевание регистрируют в течение всего года. Выраженная сезонность отсутствует, однако в стойловый период число больных животных увеличивается.
Возбудитель актиномикоза вызывает в месте своего внедрения воспалительный процесс, характеризующийся клеточной пролиферацией и частично экссудативными явлениями. В результате образуется гранулема, которая формируется из скопления вокруг внедрившегося гриба эпителиоидных и гигантских клеток. В центре гранулемы среди молодой грануляционной ткани развивается некробиотический процесс – появляются размягченные серые или желтоватые фокусы. В их слизисто-гнойном содержимом лежат друзы гриба, дегенеративные, перерожденные эпителиоидные и гигантские клетки, а по периферии некротического фокуса располагаются плазматические клетки. В размягченном фокусе друзы гриба группируются в центре и состоят из колбовидных вздутий, мицелия, кокковидных элементов, а молодые друзы представлены мицелием.
По периферии всего узла грануляционная ткань постепенно превращается в фиброзную, в гранулеме также могут откладываться слои извести. Если процесс прогрессирует, гнойнички вскрываются. Образуются долго не заживающие и длительно выделяющие гной свищи.
Процесс медленно распространяется во все стороны, окружающая ткань разрушается и растворяется, в конце концов на месте поражения образуется рубец. Распространение гриба в организме осуществляется лимфогематогенным путем. При прорастании гриба в стенке кровеносных сосудов возникают метастазы.
Проникновение гриба в периост и костный мозг сопровождается воспалительной реакцией, характеризующейся оститом с периоститом, остеомиелитом с некротическим распадом костной ткани.
Течение и клиническое проявление
Длительность инкубационного периода при спонтанном заболевании животных точно неизвестна, вероятно, она колеблется от нескольких дней до нескольких месяцев. Клиническое проявление актиномикоза у животных зависит от места локализации процесса, степени вирулентности возбудителя и устойчивости организма животного. Общим клиническим признаком заболевания у животных всех видов является образование обычно медленно развивающейся плотной опухоли – актиномикомы.
При актиномикозе крупного рогатого скота патологический процесс локализуется в области нижней, реже верхней челюсти; часто поражаются подчелюстные лимфатические узлы и костная ткань.
Первые признаки – болезненность пораженного участка при пальпации, наличие плотных увеличивающихся фокусов, болезненность при жевании, а иногда и глотании.
Температура тела у больных животных чаще остается в пределах нормы, повышается только при осложнениях актиномикозного процесса пиогенной микрофлорой или при генерализации процесса.
По мере прогрессирования болезни центр опухоли начинает размягчаться, затем она вскрывается, и образуются фистулы, из которых выделяется вначале сметанообразный желтоватый гной, часто с наличием характерных желтовато-серых крупинок – друз гриба величиной с просяное зерно. В дальнейшем гной становится кровянисто-слизистым, с примесью частиц отторгающейся ткани. Наружные отверстия фистулезных ходов могут заживать с образованием рубца, или же над отверстием выпячиваются кровоточащие разращения грануляционной ткани, имеющие вид цветной капусты.
Актиномикомы, появляющиеся в области глотки и гортани, разрастаясь, обычно нарушают акт дыхания и глотания. Захватывание, пережевывание и проглатывание корма затруднены, животные худеют. Опухоли могут вскрываться как наружу через кожу, так и в полость глотки.
Затрудненное дыхание, одышка и дыхание через рот наблюдаются при наличии абсцессов в области задней нёбной занавески. Небольшие ограниченные опухоли, не мешающие приему пищи, заметного общего расстройства в организме больного животного не вызывают.
В некоторых случаях образовавшиеся опухоли постепенно уменьшаются, и животное выздоравливает. Однако нередко под влиянием различных причин на этом же месте вновь развивается актиномикома.
Признаки актиномикоза кости очень характерны. Если поражены носовые кости, то первое, на что можно обратить внимание, это выпуклость нёба и затруднение жевания. На верхней и нижней челюстях образуются неподвижные утолщения, при надавливании на которые животные ощущают сильную боль. Пораженные участки челюстей увеличиваются в 2…Зраза. В дальнейшем процесс распространяется на окружающие мягкие ткани. Образуются фистулы или каналы на нёбе и деснах, прилегающих к костям, часто развивается воспалительный процесс. В этих случаях у животных расшатываются и выпадают зубы.
Поражения лимфатических узлов (чаще всего подчелюстных) характеризуются образованием инкапсулированных абсцессов.
Генерализация патологического процесса и вовлечение печени, легких, желудочно-кишечного тракта наблюдаются редко. Клинические признаки поражений этих органов нехарактерны, так как могут проявляться и при других заболеваниях. Актиномикозные гранулемы (в виде множественных узелков) на паренхиматозных органах сходны с туберкулами.
Актиномикоз овец и коз встречается редко. Локализация процесса и клинические симптомы сходны с таковыми у крупного рогатого скота. Чаще поражаются лимфатические узлы головы, известны случаи актиномикоза легких. У овец более широко распространен актинобациллез.
При актиномикозе свиней патологический процесс локализуется на вымени и в лимфатических узлах и скоплениях лимфоидной ткани в слизистой оболочке верхних дыхательных путей (миндалинах). Пораженные миндалины вначале плотные, слегка увеличены. Иногда болезненный процесс в них может длительное время оставаться незамеченным. По мере прогрессирования актиномикоза лимфатические узлы увеличиваются, а затем размягчаются. Абсцессы появляются и в окружающей соединительной ткани. При вскрытии абсцессов образуются фистульные ходы. Могут поражаться костная ткань (челюсти), гортань, язык, а при метастазах и легкие. Актиномикоз вымени характеризуется развитием его бугристости, уплотнением сосков. Нередко почти все вымя превращается в плотную опухоль. На разрезе обнаруживают множественные различной величины гнойные очаги – абсцессы. Сначала они плотные, а затем размягчаются. Гной содержит большое количество друз гриба.
Актиномикоз лошадей характеризуется поражением семенных канатиков, особенно после кастрации. Описаны случаи актиномикоза нижней челюсти и паренхиматозных органов.
Собаки обычно болеют легочной формой актиномикоза.
Диагностика и дифференциальная диагностика
При типичном течении актиномикоза поставить диагноз по клиническим признакам достаточно просто. В сомнительных случаях проводят лабораторные исследования. Лабораторная диагностика складывается из микроскопии патологического материала (гноя, гранулематозной ткани) при окраске по Граму и иногда выделения чистой культуры возбудителя, что связано с определенными трудностями из-за непостоянства присутствия элементов гриба в каждой исследуемой пробе и наличия сопутствующей микрофлоры.
В случае необходимости прибегают к гистологическому исследованию и биопробе на 1…2-дневных крольчатах.
Серологические и аллергические методы исследования не нашли должного применения в ветеринарной практике из-за отсутствия строгой специфичности. Кроме того, постановка диагноза на основании клинических данных и микроскопического исследования не представляет затруднений.
Иммунитет, специфическая профилактика.
Специфические средства профилактики не разработаны.
Для лечения актиномикоза применяют оперативные методы и антибиотикотерапию. Хорошие результаты получены при лечении животных пенициллином, стрептомицином и окситетрациклином. Антибиотики вводят непосредственно в актиномикому и вокруг нее.
Для повышения эффективности хирургического удаления актиномикозных гранулем у крупного рогатого скота рекомендуется предварительно проводить курс интенсивной терапии, включающей местное обкалывание актиномиком антибиотиками и внутриартериальное введение (в сонные артерии) этих же препаратов. Сочетание местного и внутриартериального введения антибиотиков на протяжении 5…6 дней позволяет добиться более рельефного отграничения и размягчения актиногранулем.
Вцелях борьбы с актиномикозом не следует выпасать животных на заболоченных пастбищах, а также скармливать им сухой корм. Больных животных нужно изолировать. Это будет предупреждать загрязнение гноем окружающих предметов и попадание его на раны или ссадины у здоровых животных. По возможности следует сменять пастбища, улучшать кормление животных и уход за ними.
Список используемой литературы
2. Инфекционные болезни животных / Б.Ф. Бессарабов, А.А., Е.С. Воронин и др.; Под ред. А.А. Сидорчука. – М.: КолосС, 2007. – 671 с
6. Справочник ветеринарного врача/ П.П. Достоевский, Н.А. Судаков, В.А. Атамась и др. – К.: Урожай, 1990. – 784 с.

АКТИНОМИКОЗ (Actinoraycosis), хронич. инфекционная болезнь животных и человека, характеризующаяся образованием гранулёматозных [гранулематозных] поражений (актионом) в различных тканях и органах. А. животных распространён [распространен] повсеместно. Этиология. Возбудитель — лучистый гриб Actinomyces bovis, относящийся к актиномицетам . Для животных патогенен анаэробный тип. В мазках из экссудата или в тканях гранулёматозных [гранулематозных] поражений при микроскопии видны серые зёрна [зерна] — друзы, состоящие из кокков, палочек и ветвящегося мицелия со вздутиями, расположенными радиально (рис. 1). Друзы окрашиваются по Граму.
При культивировании в анаэробных условиях на мясном, декстрозном 1%-ном агаре, кровяном, сывороточном МПА, глицериновом агаре при t 37 °С через 1—2 нед появляются белые, а затем светло-коричневые колонии. На полужидкой среде колонии имеют желтовато-белый цвет, округлую форму. В мазках из 10—15-дневных культур видны дифтероидного типа грамположительные палочки, к-рые могут располагаться в виде римской цифры V. В аэробных условиях развиваются мицелиальные формы и в культурах возникает лизис. A. bovis гибнет при нагревании до f 70—8 ) ° С в течение 5 мин, в 3%-ном р-ре формальдегида в течение 5—7 мин. Низкая темп-ра способствует выживанию возбудителя в течение 1—2 лет.
Эпизоотология. Наиболее часто А. болеет кр. рог. скот, восприимчивы овцы, лошади, свиньи, плотоядные. Болеют животные всех возрастов. Возбудитель из внешней среды попадает в организм через повреждённые [поврежденные] слизистые оболочки ротовой полости при поедании грубых колющих кормов, через поврежденную кожу, через соски вымени, кастрационные раны, верхние дыхательные пути, при прорезывании зубов у молодняка. Болезнь протекает в виде энзоотии или спорадич. случаев; регистрируется круглый год, но чаще зимой и весной Иммунитет не изучен.
Затем гной становится кровянистым с примесью кусочков отторгаемой ткани. Актиномы в глотке и гортани ведут к затруднению дыхания и приёма [приема] корма, поэтому животные истощены. Темп-pa тела повышается в тех случаях, когда болезнь осложняется гнилостной микрофлорой или происходит генерализация процесса. У свиней актиномы — чаще на вымени, у овец — в миндалинах и лёгких [легких] , у лошадей — на семенном канатике. Без лечения больные животные выздоравливают редко.
Диагноз ставят на основании клинич. картины и лабораторных исследований (обнаружение в гное друз возбудителя). А. дифференцируют от актинобациллёза [актинобациллеза] , стрептотрихола, эпизоотич. лимфангита.
Лечение. Применяют внутривенно р-р йода (иода 1 г, йодистого калия 2 г, дистил. воды 500 мл); вводят в опухоль пенициллин 100—400 тыс. ЕД в течение 4—5 сут. Эффективен окситетрациклин (200 тыс. ЕД в 5—10 мл физиол. р-ра назначают молодняку до 1 года и 400 тыс. ЕД — старше 1 года). Его вводят в здоровую ткань вокруг опухоли и затем после отсасывания гноя иглой — в опухоль. Лечение проводят 10—14 сут. Рекомендуется также введение комплекса антибиотиков в комбинации с сульфаниламидами. Эффективно хирургич. вмешательство.
Профилактика и меры борьбы. Для предупреждения А. в районах, неблагополучных по этой болезни, не следует выпасать животных па низких заболоченных пастбищах; грубый с колючками корм запаривают, солому перед скармливанием кальцинируют. При возникновении А. больных животных изолируют, помещение дезинфицируют. Актиномикоз человека встречается редко. Заражение — чаще через полость рта, где грибы находятся как саирофиты до определённого [определенного] времени. Поражаются шейно-лицевая область и полость рта, органы брюшной полости, мочеполовые органы, кости, суставы, кожа. Может быть генерализованный А. Профилактика: тщательная санация полости рта, соблюдение правил личной гигиены.
Лит.: Актиномикоз, в кн.: Диагностика грибковых болезней животных, под ред. А. X. Саркисова, М.. 1971; Спесивцева Н., Актиномикоз, в кн.: Инфекционные болезни крупного рогатого скота, М., 1974.
Актиномикоз распространен повсеместно в разнообразных географических зонах. В средней полосе России актиномикоз признан самым частым инфекционным дерматозом.Входными воротами при экзогенном заражении являются повреждения кожи, слизистых оболочек, костей и мягких тканей.В организме практически здорового человека актиномицеты обитают постоянно, населяя полость рта, крипты миндалин, бронхи, желудочно-кишечный тракт, влагалище, и служат источником эндогенного заражения. Случаев заражения актиномикозом от человека или животного не зарегистрировано.
Возбудители актиномикоза - грамположительные бактерии, микроаэрофильные, аэробные и анаэробные актиномицеты. В России актиномикоз чаще всего вызывают микроаэрофильные (Proactinomyces israelii и Micromonospora monospora) и аэробные (Actinomyces albus, A. israelii, A. violaceus, A. bovis и A. candidus) актиномицеты. В литературе описаны также A. naeslundi, A. viscosus, A. odontolyticus, A. pyogenes, Propionibacterium propionicus. Важно отметить, что присоединение вторичной бактериальной флоры усиливает вирулентные свойства актиномицет.
В развитии актиномикоза значительную роль играют микро- и макротравмы, хронические воспалительные процессы, наличие камней в протоках и другие причины. Так, важное значение в развитии челюстно-лицевого актиномикоза имеют травмирующие факторы, посттравматическое удаление зубов, периапикальные гранулемы, наличие слюнных камней, анатомических аномалий (например, формирование бранхиогенных свищей шеи). Торакальному актиномикозу предшествуют травмы грудной клетки и хирургические операции, абдоминальному актиномикозу - аппендэктомия, желчекаменная болезнь, ранения, ушибы, энтероколиты, каловые камни и др. Воспаление червеобразного отростка в 5% случаев обусловлено сапрофитными актиномицетами. Развитие генитального актиномикоза связывают с длительным использованием внутриматочных спиралей, которые выступают не только травмирующим фактором, но иногда и носителем инфекции. Актиномикоз мочевыделительной системы, как правило, обусловлен наличием конкрементов в мочевых путях и хроническими воспалительными заболеваниями. Параректальный актиномикоз тесно связан с состоянием прямой кишки, наличием эпителиально-копчиковых кист, хронического гнойного гидраденита паховых областей и промежности, геморроидальных узлов и трещин в области ануса.Процесс характеризуется длительным течением, сопровождается образованием специфических гранулем с последующим их абсцедированием и формированием свищевых ходов с гнойным отделяемым в мягких и костных тканях. К лучистым бактериям в 70–80% случаев присоединяется вторичная бактериальная флора, усугубляющая течение заболевания с нарушением функции пораженных органов, развитием анемии, интоксикации и амилоидоза.
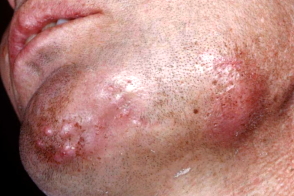
Актиномикоз составляет 5–10% в группе хронических гнойных заболеваний. Среди всех случаев актиномикоза 20% приходится на висцеральные поражения, около 80% - на поражения лица и шеи. Независимо от локализации для актиномикоза характерно постепенное развитие плотного, а иногда доскообразного инфильтрата без четких границ с последующим абсцедированием и образованием одного или нескольких свищей. Отделяемое из свищей гнойно-кровянистое без запаха, иногда видны гранулы (зерна) желтого или белого цвета до 2–3 мм в диаметре. Свищевые ходы разветвлены (хорошо просматриваются при фистулографии), извилисты, забиты гноем и грануляциями. Болевой синдром выражен минимально. Устья свищей втянуты или приподняты над уровнем кожи. Без лечения процесс распространяется на окружающие ткани.
На шее, в подмышечных и паховых областях образуются валикообразные складки, цвет кожи становится багрово-синюшным. При присоединении вторичной бактериальной инфекции процесс обостряется с характерной для воспаления клинической картиной.
Доказано, что аппендикс человека содержит актиномицеты; при определенных условиях они вызывают болезнь, которую в первых стадиях принимают за аппендикулярный инфильтрат. Порой только после прорыва свищевых ходов на переднюю брюшную стенку и исследования отделяемого из свищей диагностируют актиномикоз.
Зачастую хронический гнойный гидраденит подмышечных и паховых областей осложняется актиномикозом и сочетается с поражением молочных желез. Встречается также изолированный актиномикоз молочных желез.
Вокруг возбудителя в крестцово-копчиковой области при благоприятных условиях происходит медленное формирование специфической гранулемы со множеством микроабсцессов и образованием характерных извитых свищевых ходов, которые могут достигать параректальной области и прямой кишки.
Нередко развиваются хроническая гнойная интоксикация и прогностически неблагоприятный амилоидоз внутренних органов; происходит нарушение функции пораженного органа; развивается стойкая анемия.
К редким формам заболевания относят актиномикоз среднего уха, сосцевидного отростка, ушной раковины, миндалин, носа, крыловидно-челюстного пространства, щитовидной железы, орбиты и оболочек глаза, языка и слюнных желез. Наблюдают поражение головного и спинного мозга, перикарда, печени и других областей. Несмотря на разнообразие локализаций, актиномикотический очаг имеет общие закономерности развития в виде последовательной смены стадий в течении заболевания: инфильтративная, стадия абсцедирования, свищевая, что в свою очередь приводит к еще большему многообразию клинических проявлений актиномикоза.
Актиномицеты растут на необогащенных питательных средах при 37 °C и не растут на стандартной для грибов среде - на агаре Сабуро с декстрозой. Актиномицеты - необычные бактерии, поскольку они имеют дифференцированный мицелий, спороносцы и споры. Окрашиваются гематоксилином–эозином, по Граму и Гомори–Грокотту. Для актиномицета характерно образование гранул (зерен) /
Гистологическая картина .материал можно окрашивать гематоксилином–эозином, по Цилю–Нильсену, Гомори–Грокотту, Романовскому–Гимзе, Граму–Вейгерту, Мак-Манусу. Безусловным диагностическим признаком остаются обнаруженные в патологическом материале друзы - лучистые образования с характерными колбочками на концах, которые состоят из утолщенных нитей мицелия. В патологических тканях выявляется также феномен Хепли–Сплендора (окраска гематоксилином–эозином), который представлен вытянутыми булавовидными лучами по периферии округлого гомогенного центра. Микроабсцессы окружены грануляционной тканью, эозинофильными гранулоцитами, гигантскими и эпителиоидными клетками.
Рентгенологическое исследование. При помощи фистулографии можно оценить распространенность патологического процесса. Методика одновременной уро-, фистуло- и ирригоскопии при генитальной и генитальноабдоминальной локализации актиномикоза высокоинформативна для определения топографической локализации очагов, разветвления свищевых ходов и глубины поражения. Для актиномикоза характерно сохранение целостности слизистой оболочки кишечника даже на фоне имеющегося дефекта наполнения по данным ирригоскопии, что отличает его от новообразований.Деструктивные изменения в костной ткани имеют характерные для актиномикоза черты: чередование участков остеосклероза и остеолизиса, округлые дефекты в виде сот или пробойниковых отверстий и др.
- Актиномикоз челюстно-лицевой области и кожи дифференцируют от абсцесса, неспецифического и туберкулезного лимфаденита, остеомиелита челюстей, остеобластокластомы, хронического атероматоза, вегетирующей пиодермии, конглобатных угрей, сикоза и др.
- Торакальный актиномикоз может протекать по типу катарального или гнойного бронхита, плевропневмонии, абсцесса легкого, осумкованного плеврита, остеомиелита ребер, иногда он симулирует новообразование легкого. Дифференцируют эту форму актиномикоза также с туберкулезом, аспергиллезом, нокардиозом, гистоплазмозом и другими заболеваниями.
- Дифференциальную диагностику актиномикотического поражения молочной железы следует проводить с мастопатией, гнойным маститом, абсцессом, опухолью.
- Абдоминальный актиномикоз необходимо отличать от абсцесса передней брюшной стенки, аппендикулярного инфильтрата, послеоперационного лигатурного свища, межкишечного абсцесса, перитонита, болезни Крона, абсцесса печени, опухоли и др.
- Параректальный актиномикоз дифференцируют от эпителиально-копчиковой кисты, абсцесса ягодиц, парапроктита, нагноившейся атеромы, фурункулеза, параректальных свищей, туберкулеза кожи, бластоматозных процессов.
- Генитальный актиномикоз следует отличать от неспецифического воспалительного процесса, флегмоны забрюшинной клетчатки, туберкулеза, хронического аднексита, миомы матки, тубоовариальной опухоли, рака матки и придатков, внематочной беременности, а также от аппендикулярного инфильтрата, пиосальпинкса, фурункулеза, влагалищных и ректовлагалищных свищей, хронической пиодермии наружных половых органов, бартолинита и др.
- Иммунотерапия актинолизатом по 3 мл внутримышечно 2 раза в неделю, 2–5 курсов по 25 инъекций с интервалом 1 мес. Актинолизат - препарат отечественного производства, который стимулирует фагоцитоз в актиномикотической гранулеме, повышает сопротивляемость организма, вызывает положительную динамику иммунных реакций, оказывает противовоспалительное действие. Способствует сокращению длительности курсов антибиотикотерапии.
- Противовоспалительное лечение антибиотиками в зависимости от чувствительности флоры. Препараты пенициллинового ряда стали применять реже из-за резистентности. Предпочтение отдают цефалоспоринам, тетрациклинам, аминогликозидам в возрастных дозах в периоды обострения (абсцедирования) курсами по 2–3 нед.
- Общеукрепляющая и дезинтоксикационная терапия.
- Лечение сопутствующих заболеваний.
- Хирургическое лечение. Радикальные и паллиативные операции проводят только после купирования островоспалительных явлений в очаге актиномикоза.В послеоперационном периоде противовоспалительную терапию и лечение актинолизатом продолжают, по показаниям проводят гемотрансфузии и физиопроцедуры, ежедневно делают перевязки. Швы снимают на 8–10-е сутки. Прогноз более благоприятен, если лечение начато в ранних стадиях заболевания на фоне адекватной иммунотерапии актинолизатом.
Для профилактики актиномикоза различных локализаций следует:
- соблюдать гигиену полости рта, не брать в рот посторонние предметы, возможно, содержащие актиномицеты (соломинки, щепочки и др.);
- избегать травмирования кожи и слизистых оболочек (входные ворота инфекции);
- своевременно обращаться к врачу для лечения хронических воспалительных заболеваний на коже, в полости рта, торакальной и абдоминальной областях, генитальной и параректальной зонах;
- применять адекватную профилактическую антибиотикотерапию при травматичном осложненном удалении зубов, переломах, аппендэктомии, операциях в параректальных и крестцово-копчиковых областях и при других хирургических вмешательствах;
- сокращать сроки бессменного использования внутриматочных спиралей.
Имеются противопоказания.Проконсультируйтесь с врачом
Актиномикоз.
Актиномикоз — actinomycosis (лат., англ.), actiinomycose (фр.), Aktinomykose (нем.) Синонимы: лучисто-грибковая болезнь, актинобактериоз.
Определение: актиномикоз вызывают лучистые грибки из рода Proactinomyces; поражение захватывает различные органы и ткани организма человека и животных, протекает хронически с развитием абсцедирующих инфильтратов, неконтагиозно, распространено повсеместно.
История. Первых больных актиномикозом описал J. Israel в 1978 г., хотя первую информацию о лучистом грибке дал в 1845 г. В. Langenbeck. В 1886 г. Э. О. Эйхвальд и А. Монастырский прижизненно диагностировали актиномикоз легких, обнаружив возбудитель в мокроте. Актином икозу легких посвящены монографии С. И. Спасокукоцкого (1940) и Б. Л. Осповата (1963), кандидатская диссертация П. А. Ширшнева (1949).
Эпидемиология. Лучистые грибки широко распространены в окружающей среде и составляют 65 % общего числа микроорганизмов в почве. Их этиологическая роль при актиномикозе легких подтверждена, в частности, по нашим наблюдениям, заболеванием у лиц, работавших на молотилке.
Актиномицеты устойчивы к высыханию, солнечному свету, охлаждению, повышению температуры (до 60 °С), легко приспосабливаются к аэробным и к анаэробным (микро-аэрофильным) условиям: анаэробные актиномицеты были обнаружены в воде серных источников, в воздухе помещений после пребывания там людей. Актиномикоз описан у различных животных (чаще встречается у рогатого скота), но не наблюдался у птиц.
Достоверные случаи передачи человеку инфекции от человека или от животного не зарегистрированы. При эпизоотиях источником инфекции является корм, контаминированный лучистыми грибками.
Актиномикоз распространен повсеместно. Актиномикоз легких выявляется у 5—10 % больных с различными хроническими пневмопатиями. Этот процент совпадает с частотой выявления актиномикоза челюстно-лицевой области, абдоминального и т. д. среди соответствующих контингентов больных.
Ежегодно на территории СССР регистрируют около 800 вновь выявляемых больных актиномикозом различных локализаций; около 15 % среди них составляет торакальный актиномикоз.
Этиология. Лучистые грибки (актиномицеты) — самостоятельная группа микроорганизмов, имеющих признаки грибков и бактерий. Возбудителями актиномикоза являются различные представители класса Actinomycetes.
Терминологические и классификационные различия в систематике лучистых грибков и родственных им организмов в СССР (Н. А. Красильников) и за рубежом нередко служат источником путаницы в идентификации возбудителей актиномикоза. В 85 % случаев актиномикоз — смешанная микобактериальная инфекция.
Состав неспецифической флоры в очаге зависит, за исключением стафилококка, от локализации первичного аффекта.
При эндогенном варианте причиной развития патологического процесса могут явиться актиномицеты не только из дыхательных путей, но и Из желудочно-кишечного тракта или челюстно-лицевой области, проникшие через медиастинальное пространство или диафрагму. Таким образом, актиномикоз легких, как и кандидамикоз, и аспергиллез, относится преимущественно к эндогенным пневмопатиям.
Внедрение массивной инфекции через дыхательные пути обусловливает развитие актиномикоза и у здоровых лиц. Инфекция распространяется контактным путем или вследствие продолжения анатомических границ, лимфо- и гематогенным путем, центробежно: из легкого на плевру, на грудную стенку, на забрюшинную клетчатку.
Заболевание имеет хронический характер и протекает с периодической сменой ремиссий и обострений, во время которых происходит дальнейшее распространение патологического процесса.
Вокруг актиномикомы или конгломерата актиномиком просветы альвеол выполняются слущенным эпителием, просветы мелких бронхов зарастают; утолщается прилежащая плевра, от которой в глубь легочной паренхимы проникают грубые тяжи соединительной ткани.
Клиническая картина. При локализации первичного аффекта в центральных участках легкого начальный период заболевания протекает, казалось бы, неярко, но в анамнезе отмечаются вспышки легочного процесса, трактуемого как грипп или пневмония. Первый симптом заболевания — кашель, приступообразный или постоянный, вначале сухой, затем с небольшим количеством (до 20—30 мл в сутки) слизистой или слизисто-гнойной мокроты, с прожилками, реже со сгустками алой крови.
Постепенно развиваются субфебрилитет, быстрая утомляемость, общее недомогание, познабливание, потливость, гипорексия. Присоединяется боль в соответствующей половине грудной клетки: тупая, не всегда локализованная, постоянная или периодическая, усиливающаяся при вдохе. При локализации очага актиномикоза в верхушке легкого боль иррадиирует в область плеча, лопатки.
Рентгенологически выявляется малоинтенсивная, нерезко очерченная тень округлой формы, диаметром 2—3 см. На ее фоне определяются уплотненные трабекулы соединительнотканной основы легкого, распространяющиеся за край основной тени. Выявляется связующая тень периваскулярных воспалительных изменений от участков
Поражения до корня легкого без видимых его изменений. Возможно существование нескольких таких фокусов одновременно. Свежие мелкие Очаги могут не определяться при рентгенологическом исследовании из-за недостаточной их плотности.
При локализации первичного аффекта субплеврально все описанные выше общие явления развиваются острее. Дыхание становится поверхностным, Сухой и мучительный кашель сопровождается быстро нарастающей болью в области, соответствующей локализации очага поражения.
В хроническом периоде по мере прогрессирования заболевания общее состояние больного продолжает ухудшаться. Нарастают недомогание, слабость (вплоть до адинамии), гипорексия (до анорексии), исхудание (до кахексии).
Усиливается и учащается озноб, сменяемый обильным потом по ночам. Кожные покровы бледные, возможен акроцианоз. Тяжести процесса не соответствует небольшое количество слизистой или слизисто-гнойной мокроты с прожилками или с примесью крови.
При локализации очага в центральных отделах легкого в области поражения определяется притупление перкуторного звука, а над окружающими участками легкого — коробочный оттенок. В области очага отмечаются ослабленное с жестким оттенком дыхание, рассеянные непостоянные влажные хрипы, чаще мелкопузырчатые, усиленная бронхофония и ослабленное голосовое дрожание.
Очертания инфильтрата неправильно округлые, границы четкие или размытые по всему периметру инфильтрата или на ограниченном его участке. Участок инфильтрата, имеющий нечеткую границу, связан тяжем уплотненной ткани с корнем легкого (рис. 4.1).
Когда контуры инфильтрата размыты на всем протяжении, хорошо видна отходящая от очага радиарная тяжистость, отдельные лучи которой достигают корня легкого и, не суживаясь к периметру, — кортикального слоя, где к этому времени выявляется резкое утолщение плевры на значительном протяжении.
В дальнейшем размеры инфильтрата медленно увеличиваются, сохраняя четкие границы (инфильтративная стадия), а затем очаг поражения абсцедирует с быстрым вовлечением в процесс соседних сегментов, долей легкого и, наконец, плевры и грудной стенки, причем паренхиматозная и интерстициальная, мышечная

и костная ткани могут оказаться в равной мере вовлеченными в процесс (стадия абсцедирования). Возможно увеличение бронхиальных и бронхопульмональных лимфатических узлов.
Если в инфильтративной стадии общее состояние больного ухудшается медленно, проявляясь одышкой, сохранением боли в пораженной половине грудной клетки, иногда усилением ее иррадиации, то в стадии абсцедирования заболевание носит все признаки острого воспалительного и даже септического процесса.
Некоторое время еще продолжается обильное (до 200—400 мл и более в сутки) выделение мокроты, затем количество ее заметно уменьшается. Общее состояние больного улучшается, появляется аппетит, снижается температура тела.
Рентгенологически в зоне инфильтрата удается обнаружить более или менее крупное, с овальными очертаниями просветление и несколько более мелких. В образовавшихся полостях в течение непродолжительного времени виден уровень жидкости. Динамическое рентгенологическое наблюдение позволяет выявить

Прорыв абсцесса в плевральную полость ведет к развитию ограниченного гнойного плеврита, затем — образованию ряда ограниченных соединительнотканными перемычками, но соединенных между собой свищевыми ходами полостей с гноем.
Характерно отсутствие линии Дамуазо, абсолютной тупости перкуторного звука в зоне поражения и симптома перемещения жидкости при латероскопии. Возможно формирование трахеоэзофагеального свища <Помаков П., 1985].
Переход процесса на грудную стенку (рис. 4.2, 4.3) вызывает развитие в ее мягких тканях инфильтратов, которые абсцедируют и вскрываются с образованием свищей (свищевая стадия).
Характерно поражение ребер. Распространение процесса в сторону средостения вызывает медиастинальный плеврит, а в сторону позвоночника — вторичное его поражение в виде оссифицирующего периостита, краевой узурации, шиповидных разрастаний (напоминающих остеофиты при деформирующем спондилезе), остеомиелита.

Под влиянием лечебных мероприятий, в результате активации защитных сил макроорганизма актиномикотический процесс временно приостанавливается. Прекращается его распространение на соседние участки легких, грудной стенки, не появляются новые гематогенные метастазы.
Общее состояние больных улучшается настолько, что они возвращаются к трудовой деятельности. Заболевание приобретает характерную цикличность. Фазы ремиссии, во время которых нормализуется температура тела, меньше беспокоит кашель, уменьшается количество мокроты, сменяются фазами обострений с фебрилитетом, ухудшением общего состояния, увеличением количества отделяемой мокроты, приобретающей гнойный характер.
При поражении грудной стенки цикличность процесса проявляется периодическим открытием свищей и их закрытием после выделения гноя из асбцедировавшего участка очага поражения. Перед открытием свища состояние больного ухудшается.
Из-за характерного развития рубцовой ткани в области очага поражения отмечается западение грудной стенки. Рентгенологически наряду с утолщением плевры и уплотнением грудной стенки выявляется сужение межреберных промежутков. Хронический период может продолжаться месяцы и годы, а затем при тенденции к регрессированию — перейти в период

выздоровления. Под влиянием тех или иных причин может проявиться тенденция к прогрессированию, и заболевание заканчивается смертью больного.
На возможность актиномикоза указывают надсадный кашель со скудной мокротой, периодическое кровохарканье в сочетании с выявляемым в легком округлым очагом с одним или несколькими просветлениями.
Диагноз верифицируют при выявлении друз лучистого грибка в мокроте, промывных водах бронхов, в отделяемом из свища, в биоптате или операционном материале. Обнаружение других элементов актиномицетов при микроскопическом исследовании должно привлекать серьезное внимание.
Выделение культуры лучистого грибка из патологического субстрата имеет диагностическое значение при повторных положительных результатах и выраженном росте. Иммунодиагностику актиномикоза в настоящее время не применяют из-за недостаточной специфичности антигена.

При окраске гематоксилин-эозином друзы приобретают в центре синий, а по периферии — розовый цвет. Они хорошо окрашиваются при всех других методиках. Возможны лизис, кальцификация друз, превращение их в стекловидные аморфные массы и поглощение гигантскими клетками.
Типичны для актиномикомы ксантомные клетки; соединительнотканная отграничивающая капсула в последнее время стала известна и при других пневмомикозах, например, при торулопсозе. Центральная часть актиномикомы имеет сотообразную структуру, в ячейках которой заключены друзы лучистого грибка.
Дифференциальный диагноз. Наиболее частый ошибочный диагноз при локализации процесса в верхней доле легкого — первичный туберкулезный комплекс. Постепенное начало заболевания при этой локализации обусловливает ошибочное предположение о плексите [Stanley S. L., Luck R. Н., 1985].
Обычный ошибочный диагноз при субплевральном актиномикозе — сухой плеврит. Дифференциально-диагностическим признаком служит отсутствие выраженной реакции подмышечных, над- и подключичных лимфатических узлов даже при распространенном актиномикозном процессе.
Нередки ошибочные диагнозы: в инфильтративной стадии развития очага поражения — туберкулез, опухоль, в том числе опухоль Пенкоста, тимома [Минскер О. Б., Зугман Я. Н., 1968]; при прорыве абсцесса в плевральную полость — экссудативный плеврит, пиопневмоторакс и др.
В отличие от туберкулеза при актиномикозе много полиморф-ноядерных лейкоцитов и относительно мало эпителиоидных клеток. Сифилитическая гумма отличается характерной картиной из трех поясов, веретенообразными клетками и склерозом сосудов.
Возможно сочетание актиномикоза с туберкулезом и другими инфекциями и инвазиями. Друзоподобные образования встречаются в мокроте при стафилококковом актинофитозе, актино- бациллезе, моноспориозе, но при окраске по Граму в мазках отсутствуют элементы актиномицетов. Друзу лучистого грибка могут имитировать инородные частицы, кристаллические образования.
Лечение. Основу комплекса лечебных мероприятий составляют отечественные специфические иммунологические препараты — актинолизат и актиномицетная поливалентная вакцина, применяемые при всех формах и стадиях актиномикотического процесса.
Актинолизат вводят внутримышечно 2 раза в неделю по 3 мл курсами по 3 мес, интервалы между курсами 1 —1,5 мес. После клинического выздоровления и при отрицательных результатах лабораторного исследования осуществляют противорецидивное лечение: 2—3 курса актинолизата.
Для подавления бактериальной микрофлоры используют по обычным схемам антибиотики и сульфаниламиды. В эксперименте отмечена значительная эффективность ристомицина [Агарунова Ю. С., 1984]. Препараты йода применяют внутрь в виде ингаляции, электрофореза и 10% мази (в качестве контактной среды при ультразвуковой терапии).
Стимулирующая и дезинтоксикационная терапия включает в себя переливания донорской крови (в постепенно возрастающих дозах от 50 до 200 мл еженедельно), кровезаменяющих жидкостей, полиглюкина, реополиглюкина, гемодеза, растворов глюкозы и гидрокарбоната натрия с добавлением кокарбоксилазы, витаминов; неробол (ретаболил); средства, стимулирующие гемопоэз; препараты, повышающие аппетит, транквилизаторы.
Радикальное хирургическое вмешательство (резекция легкого, пульмонэктомия, резекция ребра) применяют лишь при достаточной уверенности в стабилизации процесса, четкости границ очага поражения и неэффективности консервативного лечения, а также с целью ликвидации остаточных явлений актиномикоза — бронхоэктазов, кист, мешающих полному излечению. После выздоровления больные остаются под диспансерным наблюдением не менее 2 лет.
Прогноз. Рациональное лечение определяет благоприятный прогноз при актиномикозе. Средства современной терапии, своевременно и адекватно примененные, обеспечивают выздоровление от актиномикоза, а при непродолжительном анамнезе — полную реабилитацию больного.
В других случаях избавление от лучисто-грибковой болезни еще не означает полной медицинской реабилитации, так как в легких остаются необратимые изменения — последствия актиномикотического процесса (склероз, бронхоэктазы), которые по общему состоянию больного или другим причинам невозможно ликвидировать хирургическим путем.
В этих условиях больной либо возвращается к своей прежней работе (если она не связана с большой физической нагрузкой, угрозой переохлаждения), либо нуждается в трудоустройстве. Если заболевание возникло на фоне туберкулеза или сахарного диабета, то после ликвидации актиномикоза больного оставляют под диспансерным наблюдением по поводу первичного заболевания.
Профилактика подробно не разработана. Она обеспечивается своевременной и тщательной санацией полости рта, лечением хронического тонзиллита, гайморита. При повышенной запыленности на производстве, при обработке материалов растительного или животного происхождения необходимы респираторы.
В диагностических лабораториях соблюдение специального режима не требуется. Однако патологический материал может содержать высокопатогенные бактерии, микобактерии туберкулеза, возбудителей особо опасных глубоких микозов.
Читайте также:


