Абсцесс флегмона и сепсис
Возбудителями гнойной инфекции являются гноеродные микроорганизмы: стафилококки, стрептококки, пневмококки, кишечная палочка, криптококки.
Данная инфекция протекает в виде гнойного воспаления органов или ткани. В зависимости от клинической картины различают следующие виды гнойной инфекции: абсцесс, фурункул, карбункул, флегмона, эмпиема, сепсис, пустула и папула.
Абсцесс (нарыв, гнойник) — ограниченное гнойное воспаление в органе или ткани с образованием полости, заполненной гноем. Возникает в результате воспалительного процесса, развивающегося вследствие проникновения в ткани гноеродных (стафилококков, стрептококков, кишечной палочки) и гнилостных микробов через поврежденную кожу и слизистые оболочки; при инъекциях, переливаниях крови (не соблюдая правила асептики); при переносе микробов кровью и лимфой из гнойного очага в здоровый; нагноении гематом и проникновении возбудителей некоторых заболеваний (актиномикоза, мыта, ботриомикоза и др.).
По течению выделяют горячий, холодный, натечный и метастатический абсцесс. При горячем абсцессе в первые 3-5 дней наблюдают слабо ограниченное, покрасневшее, горячее, болезненное, тестоватой консистенции припухание. К 7-10 дню припухлость отчетливо контурирована, в ее центре при пальпации определимся размягчение тканей, флюктуация. Кожа в месте поражения истончается и прорывается, гной изливается наружу, а гнойная полость заполняется грануляционной тканью.
Холодные (хронические) абсцессы обусловливаются патогенными возбудителями. Признаки острого воспаления практически отсутствуют, развиваются медленно, незначительно повышена температура тела, наблюдается небольшая припухлость, болезненность, флюктуация. Гной обычно жидкий, бледный.
Натечный абсцесс является осложнением холодного абсцесса. Он образуется в результате распространения гнойного воспаления по продолжению и затека гноя из первичного гнойного очага по рыхлым соединительнотканным пространствам вниз до первой фасциальной преграды, где и задерживается, образуя вторичную гнойную полость.
Метастатический абсцесс возникает при общей гнойной инфекции, холодных нарывах, флегмоне и других гнойных поражениях путем переноса патогенных микробов с лимфой и кровью в паренхиматозные органы, в которых формируется вторичный абсцесс.
Абсцессы наиболее часто встречаются у свиней и лошадей. Они могут находиться в различных участках тела (шея, затылок, холка, грудная и брюшная стенка).
При лечении животным необходимо предоставить покой. В первые 3—4 дня применяют спирт-ихтиоловые согревающие компрессы, повязки с мазью Вишневского, УВЧ-терапию, антибиотики с сульфаниламидными препаратами, короткие новокаиновыс блокады. С появлением флюктуации компрессы отменяют, очаги немедленно вскрывают и удаляют гной. Послеоперационное лечение проводят как при инфицированной ране.
Фурункул (чирей) — ограниченное гнойное воспаление одного волосяного мешочка и одной сальной железы вместе с окружающей их рыхлой клетчаткой, вызываемое обычно желтым или белым стафилококком. Появление одного фурункула за другим или появление их в большом количестве в разных участках тела называют фурункулезом.
Чаще поражаются те участки тела, где кожа склерозирована вследствие постоянного травмирования (холка, плечо, путовая область) или длительного воспаления, обусловленного такими причинами, как плохой уход за кожей (сильное загрязнение спины, шеи, конечности), ссадины, царапины, расчесы кожи, нарушение обмена веществ, гиповитаминозы А, В, С, слабая резистентность организма. Поэтому необходимо включать в корм животным дрожжи, красную морковь, люцерну, тимофеевку; плотоядным — рыбий жир и витамины.
Клиническими признаками фурункула являются следующие факторы. В первые 2-3 дня в коже вокруг волосяного мешочка возникает воспалительный отек, который может увеличиться до размера лесного ореха. В самом волосяном мешочке скапливается большое количество микробов, лейкоцитов. Припухлость гиперемирована, плотной консистенции, болезненна, имеет четкие границы. На вершине припухлости появляется желто-белое пятно, слои кожи истончаются, отмечается флюктуация. К 8-10-му дню волосяная луковица и сальная железа некротизируются и образуется стержень (гнойная пробка) фурункула, который выталкивается наружу, а на его месте образуется некротическая язва, покрытая розовато-красной грануляционной тканью и корками засохшего гноя. Язва быстро заживает с образованием небольшого рубца.
При лечении фурункула в первые дни обрабатывают кожу вокруг гнойного очага спиртовым раствором, йодом, дубящими веществами (перманганат калия, танин). Местно применяют сухое тепло (лампы соллюкс, Минина, УВЧ, ультрафиолетовые лучи); обкалывание фурункула через 1-2 дня новокаином с пенициллином. Не рекомендуется применять влажные повязки и компрессы, так как они способствуют распространению микроорганизмов по тканям, что приводит к образованию новых фурункулов.
Созревшие фурункулы вскрывают и лечат мазями (ихтиоловой, пенициллиновой, Вишневского) и линиментами стрептоцида, синтомицина.
Общее лечение осуществляют комплексно, с применением противосептических препаратов (антибиотики, сульфаниламиды). Хороший эффект получают от аутогемотерапии, переливании крови небольшими дозами, новокаиновой блокады (внутривенная, поясничная, короткая).
Карбункул (многоголовый чирей, углевик) — острое гнойно-некротическое воспаление группы волосяных луковиц и сальных желез вместе с окружающей их кожей и подкожной клетчаткой. Слияние нескольких фурункулов в крупные воспалительные очаги называют карбункулезом.
Возбудителями карбункула являются стафилококки и стрептококки, проникающие через устье волосяных мешочков. Развитию болезни способствуют кахексия, нарушение обменных процессов в организме (ожирение). Предрасполагающие причины такие же, как при фурункулезе.
Клиническими признаками карбункула являются: ограниченная красно-багровая, плотной консистенции, болезненная припухлость с множеством гнойников и отверстий, из которых выделяется густой гной. Отдельные отверстия могут сливаться, образуя большое отверстие в коже, из которого постепенно отторгается омертвевший стержень. Продолжительность процесса — 3—4 недели.
Заболевание может сопровождаться интоксикацией, образованием лимфогенных и гематогенных метастазов, повышением температуры тела.
Лечение такое же, как и при фурункулезе. Если в течение 2-3- х дней не наблюдается облегчение, прибегают к операции — делают разрез, иссекают некротические ткани, вскрывают гнойные затеки, полость заполняют тампонами, пропитанными мазью Вишневского, линиментами синтомицина или стрептоцида. В дальнейшем лечение проводят как при инфицированной рапе.
Флегмона — острое гнойное или гнилостное диффузное (разлитое) воспаление рыхлой клетчатки (подкожной, межмышечной, подфасциальной, забрюшинной), развивающееся в очагах с пониженной сопротивляемостью тканей. Возбудителями флегмона являются обычные микробы нагноения (стрептококки, стафилококки и комбинированные инфекции несколькими микробами). Наиболее опасными считаются флегмоны, вызванные стрептококками и анаэробными формами. Флегмоны могут также возникать в результате травматических повреждений как осложнение местных гнойных процессов (воспалившаяся рана, абсцесс, остеомиелит, гнойный артрит); при попадании под кожу сильных химических раздражителей (скипидар, раствор натрия хлорида и другие концентрированные химикаты).
По характеру экссудата выделяют серозную, гнойную, гнилостную и газовую флегмоны.
При серозной флегмоне в первые 2-3 дня наблюдают разлитую, покрасневшую, плотную, горячую болезненную припухлость, в центре которой на 4-7-й день определяют очаги размягчения (флюктуация), что является признаком гнойной гангрены. Повышается температура тела, животное становится угнетенным, нарушается аппетит, учащаются дыхание и пульс, отмечается желтушность видимых слизистых оболочек, ацидоз, некоторые изменения в крови и др.
Гнойная флегмона вызывается микрона микро-анаэробами. В ее развитии различают несколько стадий: стадия пропитки серозным экссудатом; гнойной инфильтрации; прогрессирующего некроза; формирование абсцессов и прорыв гноя наружу; самоочищение, гранулирование и рубцевание.
Для гнилостной и газовой флегмон характерно быстрое распространение воспалительного отека; при газовой — в центре припухлости при пальпации определяются газы, кожа холодная, болезненная, экссудат пенистый, с гнилостным запахом.
Флегмоны могут локализоваться в различных участках тела, особенно в облоги затылка, холки, венчика, бедра, голени, предплечья и суставов конечностей и проявляются неодинаковыми клиническими признаками. При флегмоне конечности наблюдают сильную хромоту.
При лечении больному животному предоставляют покой, обильную подстилку, частый водопой, хорошее кормление, но дачу концентратов уменьшают. В начальной стадии применяют согревающие спиртовые, спирто-ихтиоловыс, камфорные компрессы; общую противосептическую терапию (вводят антибиотики, антибиотики в сочетании с новокаином, сердечные препараты, физиологические растворы, уротропин, кальция хлорид). При таком комплексном лечении удается приостановить развитие флегмоны и предотвратить гнойное расплавление тканей или ускорить нагноение (абсцедирование). Созревшие абсцессы вскрывают, дренируют и лечат как гнойную рану.
При прогрессирующих формах необходимо срочное хирургическое вмешательство (глубокими разрезами раскрывают все гнойно-некротические очаги и обеспечивают отток гноя), после чего рану рыхло тампонируют марлей, пропитанной линиментами стрептоцида или синтомицина, мазью Вишневского.
Эмпиема (нагноение) — скопление гноя в какой-либо анатомической полости тела при гнойных воспалениях.
Наиболее часто поражаются эмпиемой плевра (при гнойных плевритах), воздухоносный мешок и гайморова полость у лошадей (при гайморитах), лобные пазухи у крупного рогатого скота при переломе рогов, а у лошадей при переломе лобных костей, пиемии и проникающих ранениях суставов.
Эмпиема — патология, часто осложняющаяся переходом процесса из местного в общий (пиемия).
Лечение осуществляется только оперативным путем. Вскрывают гнойно-воспалительную полость, удаляют гной, вставляют дренаж для его стока и лечат открытым методом с применением антисептических средств.
Пустула — гнойничок, развивающийся в коже и некоторых слизистых оболочках (например, в ротовой полости). Пустулы могут вызываться гноеродными бактериями (кокками при чуме собак), ультравирусами (оспа, контагиозный пустулезный стоматит лошадей) и появляются в виде мягких пузырьков, заполненных серой или красновато-серой мутной жидкостью и иногда окруженных красным ободком. После их вскрытия образуется корочка или язвочка. Пустула заживает бесследно при поверхностной локализации (в эпидермисе) и с образованием рубца при глубокой (собственно в коже).
Папулы — уплотненные участки, развивающиеся на коже при различных заболеваниях, не содержащие жидкости и несколько возвышающиеся над уровнем поверхности кожи. Язвенного распада обычно не дают и часто исчезают бесследно. Папулы возникают чаще при оспе различных видов животных, превращаясь сначала в везикулы (пузырьки, заполненные жидкостью), а затем в пустулы.
Хирургический сепсис — тяжелое инфекционное заболевание, вызываемое циркулирующими в крови гноеродными патогенными возбудителями и их токсинами при нарушенной реактивности организма.
Возбудителями являются стрептококки, стафилококки, кишечная палочка, реже — гнилостные и анаэробные микробы. Источником общей гнойной инфекции могут быть открытые переломы, ожоги, раны, флегмоны, артриты и другие гнойные воспалительные очаги.
Развитию сепсиса способствуют также оставление в ране инородных тел, мертвых тканей с затеком гноя, грубое нарушение покоя раны, несоблюдение асептики при выполнении операции, запоздалое рассечение инфицированных ран, несвоевременное оперативное вмешательство при гнойно-некротических процессах, недостаточное раскрытие раневых карманов, истощение, переутомление животного, гиповитаминозы.
Клиническими признаками являются следующие показатели. При общих признаках сепсиса повышена температура тела, отсутствует аппетит, присутствуют угнетение, слабость и потливость, прогрессирующее ухудшение состояния, расстройства со стороны всех систем организма: меняется состав крови, нарушаются функции паренхиматозных органов, в моче появляется белок, развиваются анемия, желтуха, возникают септические поносы.
Поверхность ран при развитии сепсиса сухая, безжизненная, внутри ран — налеты, некрозы.
При сепсисе возможны следующие осложнения: септические кровотечения, тромбоэмболии артерий, септический эндокардит, пневмонии. пролежни, травматическое (гнойно-раневое) истощение.
У больных сепсисом не отмечают каких-либо специфических патологоанатомических изменений. Обычно обнаруживают кровоизлияния, дегенеративные изменения внутренних органов, гнилостный распад тканей, тромбофлебиты. При сепсисе с метастазами — гнойники.
Лечение заключается в оперативном вмешательстве. Вскрывают гнойный очаг, ликвидируют затеки гноя, чтобы в кровь не поступили токсины, продукты распада тканей и микробов, удаляют омертвевшие ткани, инородные тела, обрабатывают антибиотиками и химическими антисептиками. Рекомендуется применять противосептические средства (антибиотики, сульфаниламидные препараты, хлорид кальция с глюкозой и кофеином), а также средства, улучшающие состояние центральной нервной системы и повышающие резистентность организма. Внутривенно вводят раствор новокаина, делают переливание крови небольшими дозами для повышения сопротивляемости организма, уменьшения интоксикации, повышения иммунобиологических сил. Больному животному предоставляют покой, дают хороший, легкопереваримый витаминизированный корм.
Профилактика хирургических инфекций предполагает раннюю, полную обработку ран, своевременное лечение первичных гнойных процессов, предупреждение механических повреждений кожного покрова, а также обеспечение полноценными витаминизированными кормами и хорошими условиями содержания животных.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
Абсцесс головного мозга — ограниченное гнойное расплавление вещества мозга т. е. очаговое скопление гноя в веществе мозга.
Причина — попадание стрептококков, стафилококков, пневмококков, реже других микробов в мозговое вещество из гнойных очагов, расположенных в среднем или внутреннем ухе (отогенные абсцессы), придаточных пазухах (риногенные абсцессы), из остеомиелитического очага в костях черепа, флегмоны мягких тканей головы. Т. е. необходим источник инфекции. Главным источником инфекции служат отиты, чаще хронические (около 70% всех абсцессов мозга). У новорожденных могут быть инфекции верхних дыхательных путей матери, обусловлены сепсисом новорожденных, пупочной инфекцией, пневмонией.
Инфекция распространяется из среднего и внутреннего уха двумя путями: по контакту через твердую и мягкую мозговые оболочки или через лимфатические и кровеносные пути. В 16-24% случаев абсцесс возникает в результате бактериальной микроэмболии по кровеносным сосудам (метастатические абсцессы). Основным источником метастазирования являются легкие (абсцедирующие пневмонии, эмпиема, бронхо-эктатическая болезнь, абсцесс легких), реже язвенный бактериальный эндокардит. Бактериальные эмболы могут также попасть через капиллярную сеть легких при пиодермии, флегмонах, остеомиелите трубчатых костей, актиномикозе. Определенную роль играет черепно-мозговая травма, особенно сопровождающаяся переломами или трещинами костей основания черепа, открывая входные ворота для инфекции. Абсцесс головного мозга является частым осложнением сквозного или слепого огнестрельного ранения. Мальчики болеют в 2 раза чаще, чем девочки.
- Начальный период — реакция организма на внедрение в мозговую ткань инфекции — общее недомогание, вялость, снижение аппетита, повышается температура (от субфибрильных цифр — 37.2 — 37.4 и выше), интенсивная головная боль, рвота, высокая температура, менингеальные знаки (боли в шейно- затылочном отделе позвоночника, не возможность достать подбородком до грудной клетки).
Изменения в анализе крови — полинуклеарный лейкоцитоз, повышенная СОЭ, умеренный плеоцитоз в цереброспинальной жидкости. - Латентный период — при высокой вирулентности возбудителя происходит расплавление мозговой ткани и вокруг образовавшейся полости, наполненной гноем, постепенно формируется капсула абсцесса, ограничивая гнойный процесс (через 4-6 нед), состояние больного улучшается, ребенок становится более активным, исчезают жалобы.
- Манифестная стадия — клинически явная стадия, к выходу в нее способствуют ряд факторов: легкая травма, например головы, различные острые заболевания, например ОРЗ, ОРВИ и т. д.
- Крайняя стадия — терминальный период — летальность около 1/3 больных. Особенно при множественных абсцессах мозга, когда идет распространение на ликворную систему и оболочки мозга (дети 3 – 4 лет).
Клинически, можно выделить несколько групп симптомов при абсцессе головного мозга:
1. Воспалительные, что описаны выше.
2. Симптомы повышения внутричерепного давления у детей, особенно 5-7 лет — быстрое увеличение размеров черепа, за счет чего длительно отсутствуют головные боли. На рентгене черепа видно расхождение швов (коронарного, сагиттального, более выраженные пальцевые вдавления), в итоге, сильные головные боли и рвота, частая и многократная.
3. Очаговые симптомы, зависят от локализации абсцесса. Например, он располагается в больших полушариях — возникают двигательные расстройства и судорожные припадки. Иногда судорожные припадки могут быть одним из первых проявлений данного заболевания, особенно у мальньких детей.
Для диагностики используют: компьютерную, магнитно-резонансную томографию, церебральную ангиографию.
Дифференцированная диагностика абсцесса мозга с очаговым менингоэнцефалитом или менингитом, при этом решающую роль играют данные эхоэнцефалографии (смещение срединных структур мозга при супратенториальном абсцессе) и компьютерная томография. Последняя позволяет отличить абсцесс от опухоли мозга.
Существуют различные способы лечения абцесса головного мозга:
- Метод Спасокукоцкого-Бакулева заключается в повторных пункциях (от 2 до 13) с отсасыванием гноя и введением в полость абсцесса антибиотиков и дезинфицирующих веществ. Практически нет противопоказаний, нет необходимости удалять рубцово-сморщенную капсулу при выздоровлении, у меленьких детей пунктировать можно через не заращенный родничок, или разошедшийся шов. Не эффективно, лишь при многокамерных и множественных абсцессах.
- Метод Н. Н. Бурденко — удаление абсцесса вместе с хорошо сформировавшейся капсулой. Применяют у детей среднего и старшего возраста.
- Наиболее старым является метод широкого вскрытия и последующего дренирования абсцесса. Когда используют эластический катетер, через который периодически промывают и вводят в полость антибактериальные средства.
До и после операции необходимо назначать массивные дозы антибиотиков.
При одиночных абсцессах после операции выздоровление наступает в 70-80% случаев.
Флегмона (от греч. phlegmone - жар, воспаление) - острое гнойное воспаление жировой клетчатки, которое не имеет четких границ и, распространяясь по клетчаточным пространствам может захватывать мышцы и сухожилия.
Причины развития флегмоны
Флегмона развивается в результате проникновения в мягкие ткани патогенных микроорганизмов. Наиболее часто флегмону вызывает золотистый стафилококк, реже причиной являются стрептококки, синегнойная палочка, анаэробы (клостридии) и другие микроорганизмы.
Основные причины возникновения флегмоны:
- нарушение целостности кожных покровов в результате травм, царапин, укусов;
- прорыв гнойного очага (абсцесс, карбункул) в окружающие ткани;
- попадание бактерий в мягкие ткани с током крови из удаленного гнойного очага (остеомиелит, гнойный артрит, гнойный плеврит, перитонит и др.)
- сепсис;
- попадание под кожу химических веществ (скипидар, бензин, керосин)
- воспаление внутренних органов (почек, матки, миндалин), когда воспалительный процесс распространяется на клетчатку, окружающую орган (паранефрит, параметрит).
Возникновению флегмон способствует снижение иммунитета при длительных хронических заболеваниях, иммунодефицитах, заболеваниях крови, сахарном диабете, приеме иммунодепрессантов.
Флегмона. Классификация
- По расположению:
1. Поверхностные (поражение ткани до мышечного слоя).
2. Глубокие (поражение ткани глубже мышечного слоя, жировой клетчатки, окружающей внутренние органы). - По течению:
1. Острая флегмона – проявляется быстрым началом, повышением температуры до 40°С и выше, слабостью, жаждой, быстрым развитием покраснения кожи, болезненной припухлости.
2. Хроническая флегмона характеризуется появлением инфильтрата деревянистой плотности, кожа над которым приобретает синюшный оттенок. - По локализации: подкожная, субфасциальная, межмышечная, органная, межорганная, забрюшинная, тазовая и т.д..
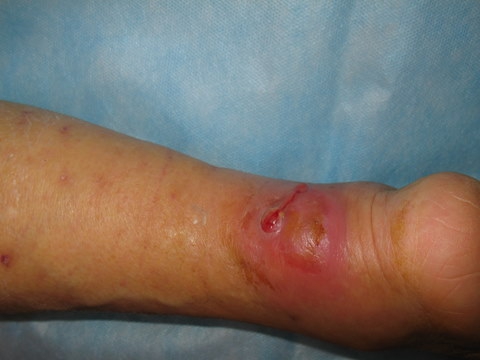
Флегмона проявляется появлением в месте воспаления припухлости без четких границ, горячей на ощупь, покраснением кожи над ней, выраженной болезненностью, повышением температуры, нарастает слабость, озноб, сухость во рту, жажда.
Нарушается функция пораженной части тела или близко расположенного органа (например, сустава, кисти).
В месте уплотнения могут появляться участки размягчения, флюктуация. В воспалительный процесс вовлекаются лимфатические узлы, развивается регионарный лимфаденит. При глубоких флегмонах рано проявляются симптомы интоксикации (частый пульс, снижение артериального давления, одышка, нарушение функции печени и почек, олигурия, желтушность кожных покровов).
Воспаление жировой клетчатки вокруг внутренних органов проявляется выраженными симптомами интокискации, возможно нарушение функции этого органа при полном отсутствии внешних проявлений.
При вышеописанных признаков необходимо срочно обратиться к врачу. Флегмона - опасное заболевание, быстро распространяющееся заболевание, которое может привести к необратимым последствиям, вплоть до летального исхода. Запрещается использовать согревающие компрессы, применять мази и гели в зоне воспаления, бесконтрольно употреблять антибиотики. Все это может привести к ухудшению состояния, развитию осложнение и затруднить дальнейшее лечение.
Диагностика поверхностных флегмон, имеющих ярко выраженные внешние проявления, не представляет особых трудностей. Для выявления глубоких флегмон используют УЗИ, компьютерную томографию или магнитно-резонансную томографию.
В неясных случаях может быть выполнена диагностическая пункция (прокол тканей с получением гноя из патологического очага). Полученное содержимое из очага воспаления отправляется на бакпосев и определение чувствительности к антибиотикам.
Для лечения флегмоны обычно требуется госпитализация.
Основным методом лечения флегмон является хирургический. Основу составляет хирургический метод — вскрытие, санация гнойного очага, иссечение нежизнеспособных тканей, открытое ведение раны до купирования воспаления, при необходимости — с отсроченным наложением швов. Раннее оперативное вмешательство позволяет предотвратить значительное распространение гнойного процесса и развитие интоксикации. операция, как правило, выполняется под наркозом, при локализации воспалительного процесса на конечностях возможно использование проводниковой анестезии. В послеоперационном периоде необходимо активное воздействие на течение воспалительного процесса, что достигается дренированием раны для длительного проточного промывания и активной аспирации экссудата, применяется лечение в условиях абактериальной управляемой среды.
В качестве антибактериальной терапии используются антибиотики с учетом чувствительности флоры. При наличии симптомов интоксикации показана инфузионная терапия. Комбинация антибактериальной терапии, физиотерапии, лазерного и ультрафиолетового облучения крови позволяет значительно улучшить лечение и сократить сроки госпитализации.
Осложнения флегмоны
Если воспалительный процесс вовремя не остановлен, при несвоевременном начале лечения, при попытках самостоятельного лечения могут развиться осложнения, связанные с распространением гнойного процесса:
- Лимфаденит – воспаление лимфатических узлов.
- Тромбофлебит - гнойное воспаление вен с формированием тромбов и микроабсцессов.
- Гнойный артрит – гнойное поражение суставов.
- Гнойный менингит – может явиться осложнением флегмоны лица.
- Сепсис - проникновение микроорганизмов в кровь, их дальнейшее размножение и распространение инфекции по всему организму.
- Вовлечение в гнойный процесс соседних органов при распространении инфекции.
Профилактика
Профилактика заключается в:
- Предупреждении микротравм на производстве и в быту, немедленном оказании первой медицинской помощи при ранениях, микротравмах, внедрении инородных тел.
- Своевременное лечение пиодермий и других местных очагов инфекции.
- Своевременное и адекватное лечение хронических заболеваний, понижающих иммунитет, сахарного диабета.
Челюстно-лицевая флегмона – это разлитой воспалительный процесс в подкожной и подслизистой клетчатке, сопровождающийся гнойным расплавлением тканей. От абсцесса флегмона отличается тенденцией к прогрессированию и распространению по тканям вдоль кровеносных сосудов шеи, глотки, пищевода и средостения. Как правило, флегмона характеризуется более тяжелым, чем абсцесс, течением и большим риском осложнений вплоть до летального исхода.
Получите консультацию
Ответим на все Ваши вопросы до посещения клиники!
Челюстно-лицевая флегмона: причины и опасность
Подавляющее большинство флегмон (более 90%) носит одонтогенный характер, то есть возникает из-за вовремя не вылеченного, разрушенного кариесом или периодонтитом зуба. Возбудители воспаления – стафилококки, стрептококки, анаэробные и гнилостные микроорганизмы – проникают из пораженного корня зуба в ткани околочелюстной области из-за особенностей оттока лимфы и венозной крови. Еще одно отличие флегмоны от абсцесса – она развивается на фоне значительного снижения иммунитета, в то время как абсцесс способен образоваться у пациента с нормальными защитными реакциями организма.
Флегмона челюстно-лицевой области – опасное состояние, требующее серьезного хирургического вмешательства. Тяжесть состояния пациента определяется степенью запущенности процесса и обшей интоксикации организма. Кроме того, в области челюсти у человека сосредоточены нервные окончания, поэтому разлитой гнойный воспалительный процесс приносит человеку нестерпимую боль и физические страдания. Нарушаются жизненно важные функции – глотание, жевание, говорение, дыхание. А большое количество венозных сплетений благоприятствует быстрому распространению процесса и его переходу на жизненно важные органы и системы. Самые тяжелые осложнения данного заболевания:
- флебит;
- тромбофлебит;
- медиастенит,
- абсцессы внутренних органов;
- менингит;
- менингоэнцефалит;
- сепсис.
Особенно тяжело флегмона протекает у детей или в том случае, если она вызвана анаэробными микроорганизмами.
Симптомы
Флегмона околочелюстной области, в отличие от абсцесса, развивается стремительно и характеризуется выраженной интоксикацией. Ее основные клинические проявления:
- инфильтрат на пораженном участке лица или шеи;
- гиперемия, отечность, болезненность кожи в очаге воспаления;
- высокая температура тела;
- учащенный пульс;
- сильная боль при жевании, глотании, разговоре;
- спазм мышц, отвечающих за открывание и закрывание рта (тризм);
- повышенное слюноотделение;
- слабость;
- озноб;
- бледность кожных покровов;
- потеря аппетита;
- нарушения сна;
- увеличение регионарных лимфоузлов;
- ассиметрия лица.
Околочелюстная флегмона, фото которой способны испугать впечатлительных людей, всегда сопровождается повышенным количеством лейкоцитов и нейтрофилов к крови, сдвигом лейкоцитарной формулы влево и повышенным значением СОЭ. Диагностический признак флегмоны в сыворотке крови – С-реактивный белок. В моче также появляются белок и лейкоциты.
Лечение
Несмотря на всю тяжесть заболевания, в целом при своевременно начатом лечении околочелюстная флегмона имеет благоприятный прогноз. Лечение проводится только в условиях стационара, однако на начальной стадии нередко все ограничивается использованием консервативных методов – антибиотикотерапии, назначением общеукрепляющих средств, витаминов, специальной диеты. Но если же процесс уже запущен и наблюдается распространение инфекции, показано комплексное хирургическое лечение, которое включает в себя следующие пункты:
- вскрытие очага воспаления под общей анестезией;
- очищение раны от гноя;
- установка дренажей для оттока содержимого раны;
- ежедневная обработка бактерицидными растворами;
- мощная антибиотикотерапия – зачастую назначается комплекс из нескольких препаратов;
- детоксикация организма;
- использование жаропонижающих, обезболивающих препаратов;
- назначение имунномодулирующих, общеукрепляющих средств, витаминов;
- физиолечение – УФО, УВЧ, магнитотерапия и др.
В случае успешного лечения и отсутствия осложнений выздоровление пациента наступает в среднем через 14-21 день.
Профилактика
Основа профилактики гнойных процессов в области челюсти – своевременное лечение кариеса, стоматита, гингивита и других воспалительных заболеваний зубов, десен и полости рта. Не менее важна поддержка иммунитета, сбалансированное питание и здоровый образ жизни.
Читайте также:


