Вспышка лихорадки ласса в нигерии
Новости о вспышках болезней
20 февраля 2020 г.
За период с 1 января по 9 февраля 2020 г. на территории 26 из 36 штатов Нигерии, а также федерального столичного округа было зарегистрировано 472 лабораторно подтвержденных случая заболевания лихорадкой Ласса, включая 70 случаев, закончившихся летальным исходом (коэффициент летальности — 14,8%). Из 472 пациентов с подтвержденным диагнозом 75% было выявлено в трех штатах: Эдо (167 случаев), Ондо (156 случаев) и Эбонийи (30 случаев). Случаи были также зарегистрированы в штатах Тараба (25), Баучи (14), Плато (13), Коги (13), Дельта (12), Насарава (4), Кано (4), Риверс (4), Энугу (4), Борно (3), Кадуна (3), Кацина (3), Бенуэ (2), Адамава (2), Сокото (2), Осун (2), Абиа (2), Кебби (2), Гомбе (1), Ойо (1), Анамбра (1), федеральный столичный округ (1) и Огун (1).
Среди работников здравоохранения было выявлено 15 подтвержденных случаев, включая один случай смерти пациента с подтвержденным диагнозом, а также один случай смерти пациента с предполагаемым диагнозом.
Лихорадка Ласса является эндемичным заболеванием в Нигерии, и ежегодный пик заболеваемости людей обычно приходится на сухой сезон (декабрь — апрель) и следует за периодом размножения крыс Mastromy в течение сезона дождей (май — июнь). Учитывая, что 90–95% случаев инфицирования людей происходит в результате опосредованного контакта с резервуаром инфекции (через еду или предметы обихода, загрязненные мочой и пометом инфицированных крыс) либо прямого контакта с инфицированными крысами, а крайне высокая плотность популяции не имеющих иммунитета детенышей крыс и интенсивная циркуляция среди них вируса лихорадки Ласса в течение сезона дождей создают предпосылки для дальнейшего инфицирования людей, имеются все основания ожидать роста числа случаев инфицирования до окончания сухого сезона.
- Нигерийский Центр по контролю заболеваний (НЦКБ) привел в действие национальный оперативный центр реагирования на чрезвычайные ситуации (НЧС), в составе которого работает межведомственная многосторонняя группа технических специалистов, обеспечивающая скоординированное проведение ответных мероприятий по быстрой ликвидации вспышки лихорадки Ласса в эпидемиологически неблагополучных штатах.
- Больные с подтвержденным диагнозом обеспечиваются лечением в опорных лечебных центрах затронутых вспышкой штатов в соответствии с оптимизированными стандартными протоколами оказания помощи. На уровне штатов распространяются руководства по надлежащему ведению случаев и обеспечению инфекционного контроля.
- В затронутых вспышкой штатах на уровне районов местного самоуправления (РМС) усилены мероприятия по эпиднадзору, в рамках которых осуществляется активный поиск случаев. Для обеспечения полноты получаемой информации группы по расследованию обеспечиваются обновленной методикой подробного расследования случаев.
- В настоящее время в различных районах страны работает пять лабораторий, оснащенных для проведений исследований на вирус лихорадки Ласса. Недавно такая лаборатория была создана в Федеральном медицинском центре в городе Ово штата Ондо.
- Работникам здравоохранения настоятельно рекомендуется крайне бдительно отслеживать случаи с подозрением на лихорадку Ласса и строго соблюдать правила инфекционного контроля в процессе работы со всеми пациентами в лечебно-профилактических учреждениях.
Лихорадка Ласса — острое вирусное геморрагическое заболевание, передаваемое человеку при контакте с едой или предметами обихода, загрязненными мочой или пометом грызунов. Помимо этого, в результате непосредственного контакта с кровью, физиологическими выделениями, органами или другими физиологическими жидкостями инфицированных пациентов, особенно в медицинских учреждениях, может происходить вторичная передача вируса от человека к человеку.
Примерно 80% людей, инфицированных вирусом Ласса, не имеют симптомов, однако у остальных 20% развивается лихорадочное заболевание различной тяжести, сопровождающееся поражением нескольких органов, иногда с кровотечением. В целом летальность заболевания среди пациентов, госпитализированных в тяжелом состоянии, составляет 1–15%. Шансы на выживание возрастают при проведении на ранних стадиях заболевания поддерживающей терапии с регидратацией и симптоматическим лечением. Известно, что лихорадка Ласса является эндемическим заболеванием в Бенине, Гвинее, Гане, Либерии, Мали, Сьерра-Леоне и Нигерии, однако, возможно, что случаи заболевания происходят и в других странах Западной Африки.
Несмотря на эндемичный характер лихорадки Ласса в Нигерии и наличие в стране потенциала реагирования на вспышки, общий риск заболевания на общенациональном уровне оценивается как умеренный. Это объясняется все еще недостаточными возможностями для борьбы с инфекцией в регионах страны. Тот факт, что в ходе данной вспышки подтверждено 15 случаев заболевания работников здравоохранения, указывает на срочную необходимость усиления мер инфекционного контроля. Кроме того, в стране существует потребность в совершенствовании инфраструктуры, используемой для выявления и ликвидации вспышек лихорадки Ласса (эпиднадзор, лабораторное обеспечение, ведение пациентов, координация и мероприятия инфекционного контроля).
С учетом минимального числа случаев с подозрением на трансграничную передачу инфекции из Нигерии в соседние страны общий риск на региональном и глобальном уровнях оценивается как низкий.
Профилактика лихорадки Ласса основана на соблюдении надлежащей гигиены на уровне отдельных сообществ в целях борьбы с проникновением грызунов в жилища. В число эффективных мер входят хранение зерна и другого продовольствия в емкостях, не доступных для грызунов, удаление мест для утилизации отходов от жилищ и поддержание чистоты в домах. Поскольку африканская популяция крыс рода Mastomys в эндемичных районах очень велика, их полное уничтожение не представляется возможным. Членам семьи необходимо всегда принимать меры предосторожности для предотвращения контактов с кровью и физиологическими жидкостями при уходе за больными людьми.
При уходе за пациентами в медицинских учреждениях медработники всегда должны соблюдать стандартные меры профилактики инфекции и инфекционного контроля независимо от предполагаемого диагноза. К таким мерам относятся элементарная гигиена рук, респираторная гигиена, использование средств индивидуальной защиты (от брызг или иных контактов с инфицированными материалами) и безопасные методики инъекций.
Медицинским работникам, оказывающим помощь пациентам с предполагаемой или подтвержденной лихорадкой Ласса, необходимо принимать дополнительные меры в области инфекционного контроля в целях предотвращения контактов с кровью и физиологическими жидкостями пациентов, а также с содержащими вирус поверхностями или материалами, в частности с одеждой и постельным бельем. При тесных контактах с пациентами с лихорадкой Ласса (в пределах одного метра) медработникам необходима защита для лица (предохранительный щиток или медицинская маска и очки), чистый нестерильный халат с длинными рукавами и перчатки (для некоторых процедур требуются стерильные перчатки).
ВОЗ продолжает напоминать всем эндемичным по лихорадке Ласса странам о необходимости укрепления системы раннего выявления и лечения пациентов в интересах сокращения летальности.
На основе имеющейся информации ВОЗ не рекомендует вводить в отношении Нигерии и затронутых вспышкой районов какие-либо ограничения на поездки и торговлю.
Дополнительную информацию о лихорадке Ласса можно найти по ссылкам ниже
Поделиться сообщением в
Внешние ссылки откроются в отдельном окне
Внешние ссылки откроются в отдельном окне
С начала года Нигерия охвачена вспышкой лихорадки Ласса. Эта потенциально смертельная болезнь способна вызывать эпидемии, и в настоящее время против нее не существует вакцины.
Лихорадка Ласса - болезнь не новая, но нынешняя вспышка беспрецедентна по своим масштабам и скорости распространения.
Сотрудники медучреждений работают на пределе возможностей, некоторые из них сами заразились и стали жертвами недуга.
Лихорадка Ласса - это острое и подчас тяжело протекающее вирусное геморрагическое заболевание, которое может поражать различные органы и разрушать кровеносные сосуды.
У большинства зараженных болезнь протекает в легкой форме - лихорадка, головная боль, общая слабость - или же вообще без симптомов.
Но в острых случаях течение болезни может походить на Эболу - другую опасную геморрагическую лихорадку - с кровотечениями из носа, рта и других частей тела.
По статистике, смертельный исход наступает примерно в 1% случаев. Однако при нынешней вспышке в Нигерии смертность, по данным Национального центра по контролю за инфекционными заболеваниями, в подтвержденных и предполагаемых случаях инфицирования достигает 20%.
С января в Нигерии было зафиксировано более 1000 случаев подозрения на лихорадку Ласса, из них 317 подтвержденных.
Согласно приблизительным оценкам, вирус забрал около 90 жизней, однако в действительности это число может быть выше, так как недуг с трудом поддается диагностированию. На ранних стадиях его практически невозможно отличить от малярии и лихорадки денге.
Для женщин, заразившихся на поздних сроках беременности, вероятность потерять ребенка или погибнуть самим составляет 80%.
Поскольку специального анализа на этот вирус не существует, единственной возможностью обнаружить его является исследование крови или образца ткани в одной из немногочисленных специализированных лабораторий.
Впервые болезнь обнаружили в 1969 году в нигерийском городе Ласса, после того, как вспышка заболевания произошла в местной больнице.
После этого вирус находили в других странах Западной Африки, включая Гану, Мали и Сьерра-Леоне.
Но нынешняя вспышка вызывает особое беспокойство, поскольку количество заболеваний для этого времени года беспрецедентно велико.
Санитарные службы пытаются установить, что послужило причиной эпидемии.
На появление вспышек могут влиять сезонные изменения в погодных условиях, что влияет на численность природных "хозяев" вируса - мастомисов или натальских мышей (Mastomys natalensis) - местных грызунов, сочетающих в себе черты и мыши, и крысы.
Эти мелкие млекопитающие широко распространены в Западной Африке и без труда проникают в жилые помещения.
Не исключено также, что о большем количестве заболеваний стало известно благодаря росту информированности общества. Или же какие-то изменения претерпел сам вирус.
Большинство заболевших подхватили инфекцию через продукты, загрязненные мышиными выделениями - калом, мочой или слюной, употребив их в пищу или просто принеся домой.
Инфекция может также передаваться от человека к человеку - воздушно-капельным путем, поэтому особенно рискуют медики, работающие без средств защиты, и члены семьи больных.
Инкубационный период Ласса длится до трех недель.
Исследователи пытаются понять, может ли Ласса, подобно Эболе, оставаться в организме и передаваться половым путем со временем - уже после того, как болезнь отступила.
В Нигерии сильная система здравоохранения с наработанными методами противостояния подобным эпидемиям.
В целях координации защитных мер нигерийские власти работают в сотрудничестве со Всемирной организацией здравоохранения (ВОЗ). Британские власти направили в охваченные вспышкой инфекции районы группу медицинских экспертов из команды оперативной поддержки.
Жителей пострадавших районов призывают следовать основным мерам предосторожности: закупорить щели, через которые мыши могут попасть в дом, закрывать мусорные баки и хранить пищу и воду в плотно закрытой посуде.
Тем, кто ухаживает за больными, советуют надевать защитные перчатки, а также придерживаться безопасных практик погребения умерших.
Однако несмотря на все принимаемые меры, борьба с вирусом Ласса - как и с другими инфекционными болезнями - значительно усложняется из-за нехватки медицинских препаратов, включая диагностические материалы, лекарства и вакцины.
По всей вероятности, вакцина против лихорадки Ласса будет разработана в скором времени, что позволит избежать угрозы распространения эпидемии во всемирном масштабе. Но, как и в случае с другими инфекционными болезнями, поражающими преимущественно бедные страны, пока этот процесс заметно буксует.
Разработка вакцины - процесс длительный, комплексный и дорогостоящий. Особенно, когда дело касается новых эпидемических болезней, в случае с которыми прототип вакцины можно протестировать исключительно во время вспышки.
В 2017 году возникла новая международная инициатива - "Коалиция за инновации в сфере готовности к эпидемиям" (Coalition for Epidemic Preparedness Innovations, CEPI). При финансовой поддержке благотворительного фонда Wellcome Trust, правительств разных стран, а также Билла и Мелинды Гейтс эта организация стремится ускорить процесс разработки вакцин, в том числе, и от возбудителя лихорадки Ласса.
Организация надеется, что в течении пяти лет ей удастся разработать и подготовить к широкому тестированию одну или несколько вакцин.
ВОЗ составила список других серьезных и зачастую плохо изученных болезней, которые потенциально способны вызвать вспышки эпидемий. Среди них - ближневосточный коронавирусный респираторный синдром (MERS), вирус Нипах, вирус Рифт-Валли, и, конечно, Эбола.
Организация планирует провести исследования и заполнить пробелы в знаниях об этих болезнях. Но одних исследований недостаточно.
Наиболее подверженные эпидемиям страны нуждаются в более сильных системах здравоохранения, включая качественное медицинское оборудование и обучение медперсонала.
Кроме того необходима работа с населением - чтобы научить людей понимать, как обнаруживать вспышки инфекции на ранних стадиях и предотвращать их распространение.
Об этом материале
Этот материал Би-би-си попросила подготовить эксперта из сторонней организации.
Доктор Чарли Уэллер - руководитель отдела вакцин Wellcome Trust, позиционирующей себя в качестве международной благотворительной организации в сфере здравоохранения.
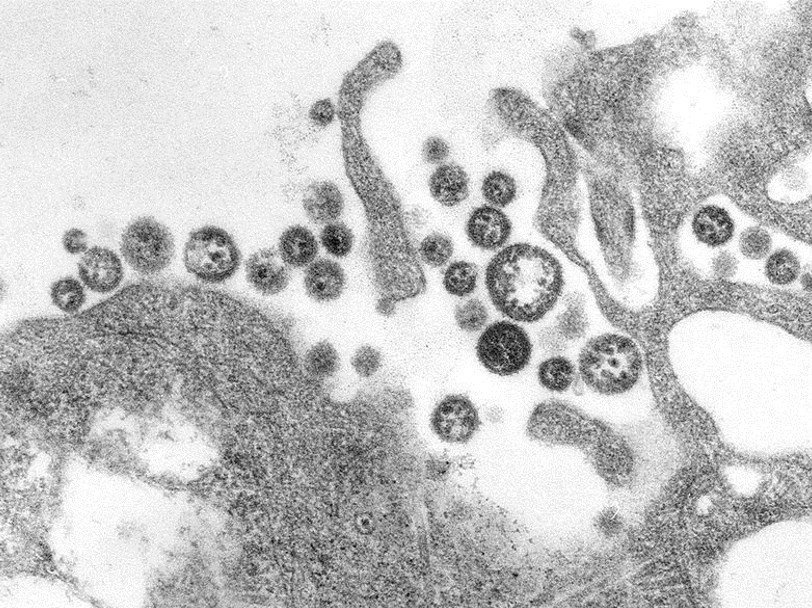
С января этого года в Нигерии резко возросло число заболевших лихорадкой Ласса – тяжелой болезнью из группы вирусных геморрагических лихорадок. Лишь за первые два месяца 2018 года количество заболевших превысило показатели за весь 2017 год. Система здравоохранения страны не готова к вспышке болезни. Лоренцо Помарико из Альянса за международное медицинское действие (ALIMA) называет ситуацию в Нигерии действительно экстраординарной.
Лихорадка Ласса была открыта в 1969 году, когда неизвестной болезнью заболела медсестра-миссионерка Лора Уайн, заразившаяся от пациентки в деревне Ласса, что в нигерийском штате Борно. Она была доставлена в больницу города Джос, но усилия врачей оказались безуспешны и Лора Уайн умерла. Также заразились две ухаживавших за нею медсестры. Образцы их крови были доставлены в Йельский университет, где ученые выделили новый вирус. Ныне он носит название Lassa mammarenavirus. В ходе работы заболели двое сотрудников, лаборант Жуан Роман и руководитель исследовательской группы Жорди Касальс-и-Ариет (Jordi Casals y Ariet). Спасти удалось только второго из них, когда заведующий отделом эпидемиологии принял решение ввести больным антитела, взятые у медсестры Лили Пиннео – единственной выжившей из заразившихся в Африке. В дальнейшем Касальс-и-Ариет продолжил исследования лихорадки Ласса.
Болезнь распространена в странах Западной Африки: Нигерии, Либерии, Сьерра-Леоне, Гвинее, Гане, также встречается в Центральной Африке. Переносчиком вируса служит один из видов грызунов – многососковая крыса (Mastomys natelensis). Люди заражаются через загрязненные пометом крыс продукты и воду, а также при контакте с кровью крыс (в сельской местности грызуны служат объектом охоты, а их мясо – нередкий товар на местных рынках). Пик заболеваемость приходится на сухой сезон, когда крестьяне выжигают кустарники, готовя новые поля к вспашке, а крысы в поисках пищи устремляются к домам людей. Как и лихорадкой Эбола, лихорадкой Ласса можно заразиться при контакте с физиологическими жидкостями больного. В год лихорадкой Ласса заболевает от 300 до 500 тысяч человек. Около пяти тысяч больных умирают.

Многососковая крыса. Фото: J Daniel Kelly et al./BMC International Health and Human Rights
Примерно у 80 % больных заражение протекает бессимптомно. Но у остальных болезнь может оказаться весьма тяжелой. По истечении инкубационного периода, который длится до трех недель, у заразившихся начинаются боли в мышцах, в горле, головная боль, тошнота, лихорадка, конъюнктивит, для лихорадки Ласса особенно характерны язвенный фарингит и увеличение шейных лимфатических узлов. Но в этот момент точный диагноз поставить трудно. Проявление лихорадки Ласса часто принимают за другие болезни, например, за малярию или брюшной тиф. Быстрых тестов для диагностики не существует. Точная диагностика возможно только при обнаружении генетического материала вируса при помощи полимерной цепной реакции в реальном времени, но в Африке немного медицинских центров, оснащенных необходимым оборудованием. В Нигерии их всего три.
Примерно через неделю после начала заболевания при тяжелой форме течения появляются тошнота, рвота, боли в грудной клетке и животе. Затем возникает сыпь, начинаются подкожные и иные кровотечения. У больных развивается сильная диарея, которая влечет опасное для жизни обезвоживание организма. Смертность от геморрагической лихорадки Ласса составляет от 20% до 30%, при тяжелой форме – более 50 %.
Специфических лекарств от лихорадки Ласса не существует. На ранних этапах болезни может быть эффективен неспецифический противовирусный препарат рибавирин. Но его эффект сказывается только при применении в первые шесть дней болезни. При этом данные о рибавирине неточны, так как получены еще в 1980-е годы. Лечение заключается в борьбе с симптомами заболевания и обезвоживанием. Нет и вакцины, которая бы защищала от этой болезни.
По состоянию на 4 марта в Нигерии было подтверждено 353 случая лихорадки Ласса в 18 штата, 110 из них закончились смертью заболевших. Заразились шестнадцать медицинских работников, четверо из которых умерли. Еще около 700 пациентов, возможно, тоже болеют лихорадкой Ласса, но окончательный диагноз им еще не поставлен.
Нигерийские власти и представители международных медицинских организаций пытаются предпринять все возможные меры, чтобы обеспечить изоляцию заболевших и предотвратить дальнейшее распространение болезни. Ученые задаются вопросом, что вызвало столь быстрое распространение лихорадки. Среди возможных ответов и изменение вируса, и увеличение контактов с крысами, и появление нового животного – переносчика болезни.
Исследователи признают, что не только эпидемиология, но и патофизиология лихорадки Ласса известны пока недостаточно. В 2016 году Всемирная организация здравоохранения добавила лихорадку Ласса в список приоритетных патогенов эпидемического потенциала, требующих дополнительных исследований. А на прошлой неделе созданная Коалиция инноваций в области эпидемический готовности (Coalition for Epidemic Preparedness Innovations) выделила первый грант на разработку вакцины против лихорадки Ласса. Его получила венская биотехнологическая компания Themis Bioscience. В ряде лаборатории в США и Нигерии специалисты работают над созданием препаратов для лечения болезни и экспресс-тестов для ее диагностики.
, PhD, University of Wisconsin-Madison
Last full review/revision July 2018 by Thomas M. Yuill, PhD
Вспышки лихорадки Ласса фиксировались в Нигерии, Либерии, Гвинее и Сьерра-Леоне. Случаи были завезены в США и Соединенное Королевство Великобритании.
Носителем является Mastomys natalensis, крыса, которая обычно обитает в домах в Африке. Большинство случаев заболеваний среди людей обусловлены заражением еды мочой, слюной или фекалиями грызунов, однако возможна и передача от человека к человеку –через мочу, экскременты, слюну, рвотные массы или кровь инфицированных людей. Внутрибольничная передача от человека к человеку часто встречается, когда отсутствуют или не используются средства индивидуальной защиты.
На основании серологических данных можно утверждать, что коренные народы в эндемичных районах имеют очень высокий уровень инфицирования—гораздо выше, чем процент количества госпитализируемых из-за лихорадки Ласса—предположительно по причине того, что многие инфекции протекают легко и самоизлечиваются. Тем не менее, результаты наблюдений миссионеров, направленных в эндемичные районы, указывают на более высокую частоту тяжелых заболеваний и процент смертности. ЦКЗ предполагает, что около 80% инфицированных людей имеют легкую степень заболевания и около 20% имеют серьезное мультисистемное заболевание.
Клинические проявления
Инкубационный период лихорадки Ласса составляет 5–16 дней.
Симптомы заболевания начинают проявляться постепенно прогрессирующей лихорадкой, слабостью, недомоганием и нарушениями в работе ЖКТ (например, тошнота, рвота, диарея, дисфагия, боль в животе); могут наблюдаться признаки гепатита. За последующие 4–5 дней симптоматика прогрессирует до выраженной общей слабости с тонзиллитом, кашлем, болью в груди и рвотой. В течение первой недели тонзиллит становится более тяжелым; участки белого или желтого эксудата могут появиться на миндалинах, часто соединяются в псевдомембрану.
У 60–80% пациентов систолическое давление 90 мм рт. ст., с пульсовым давлением 20 мм рт. ст., возможна также относительная брадикардия. Отек лица и шеи, а также конъюнктивальный отек наблюдается в 10–30% случаев.
Иногда пациенты отмечают звон в ушах, носовое кровотечение, кровоточивость десен и мест венопункции, пятнисто-папулезную сыпь, кашель и головокружение.
Перцептивная тугоухость развивается в 20%; часто это явление перманентно.
Излечение пациентов от лихорадки происходит в течение 4-7 дней. Прогрессия в тяжелую болезнь приводит к появлению шока, бреда, хрипов, плеврита и, иногда, генерализованных приступов. Редко развивается перикардит. Степень лихорадки и уровни аминотрансферазы коррелируют с тяжестью болезни.
Поздние осложнения включают облысение, иридоциклит и преходящую слепоту.
Диагностика
ПЦР или серологический анализ
Лихорадка Ласса может быть заподозрена у пациентов с возможным заражением вирусом, если у них вслед за продромальным периодом проявилось непонятное заболевание с поражением любой из систем.
Анализы функции печени, анализ мочи, серологические анализы и, возможно, общий анализ крови должны быть сделаны. Протеинурия распространена и может быть резко выраженной. Уровни аспартата-минотрансферазы и аланинаминотрансферазы повышены (до 10 раз по отношению к норме), также, как и уровни лактатдегидрогеназы.
Самый быстрый диагностический тест – ПЦР, но выявление либо антител IgM Ласса, либо 4-кратного повышения титра антитела IgG, используя метод непрямой флуоресценции, также является диагностическим показателем.
Хотя вирус может быть выращен в клеточной культуре, тест-культура не применяется в обычной практике. Поскольку инфекция представляет риск, особенно для пациентов с геморрагической лихорадкой, культуры должны содержаться только в лаборатории 4 уровня биологической безопасности.
Рентген грудной клетки, проводимый, если подозревается поражение легкого, может показать базилярный пневмонит и плевральные выпоты.
Прогноз
Восстановление или смерть обычно происходят в течение 7–31 дня (в среднем 12–15 дней) после того, как появились симптомы. У больных с тяжелым мультисистемным заболеванием случаи летального исхода составляют от 16 до 45%.
Болезнь тяжело переносится во время беременности, особенно в период третьего триместра. Смертность составляет 50–92% среди беременных и в течение первого месяца послеродового периода. Большинство беременных женщин теряют плод.
Лечение
Если начать его прием в течение первых 6 дней, может уменьшить летальность в 10 раз. Лечение рибавирином – 30 мг/кг внутривенно (максимум 2 г) в качестве ударной дозы с последующими 16 мг/кг внутривенно (максимум 1 г/доза) каждые 6 ч в течение 4 дней, затем 8 мг/кг внутривенно (максимум 500 мг/доза) каждые 8 ч в течение 6 дней.
Как средство специфической терапии лихорадки Ласса на очень тяжелых пациентах была опробована плазма, но эффективность ее не была показана и в настоящее время она не рекомендуется к применению.
Поддерживающее лечение, включая коррекцию жидкости и электролитов в крови, обязательно.
У инфицированных беременных женщин преждевременное прекращение беременности снижает риск материнской смертности.
Профилактика
Рекомендуются универсальные меры предосторожности, в том числе использование средств индивидуальной профилактики и других мер по воздушно-капельной защите (например, использование очков, высокоэффективных масок, больничных палат с отрицательным давлением, респираторов, фильтрующих воздух при повышенном давлении), а также отслеживание контактов.
В настоящее время вакцин против лихорадки Ласса не существует.
Основные положения
Лихорадка Ласса обычно передается путем потребления загрязненной экскрементами грызунов пищи, однако через зараженных мочой, экскрементов, слюн, рвотных масс или крови возможна передача от человека к человеку.
Симптомы могут прогрессировать от лихорадки, слабости, недомогания и нарушений в работе ЖКТ до упадка сил с болью в горле и груди, кашлем, рвотой; иногда до делирия, хрипов и плеврального выпота; а иногда до тяжелой формы и шока.
Для самой быстрой диагностики необходима ПЦР, но также можно использовать анализы на антитела.
Лихорадка Ласса тяжело протекает во время беременности; большинство инфицированных беременных женщин теряют плод.
Применение рибавирина в течение первых 6 дней от начала заболевания может снизить смертность до 10 раз; поддерживающее лечение, включающее коррекцию дисбаланса жидкости и электролитов, является обязательным.
Лихорадка Ласса - острое зоонозное заболевание из группы вирусных геморрагических лихорадок с явлениями универсального капилляротоксикоза, поражениями печени, почек, ЦНС. Клинически проявляется лихорадкой, геморрагическим синдромом, развитием почечной недостаточности. Относится к особо опасным вирусным инфекциям Африки с высокой летальностью.
Краткие исторические сведения
Этиология
Возбудитель - РНК-геномный вирус рода Arenavirus семейства Arenaviridae. Имеет общую антигенную структуру с возбудителями лимфоцитарного хориоменингита, аргентинской и боливийской лихорадок. При электронной микроскопии внутри частиц вируса выявляется около 10 мелких плотных гранул (рибосом), напоминающих песок (лат. arenaceus, песчаный), откуда и дано название семейству вирусов. В настоящее время выделено 4 субтипа вируса Ласса, циркулирующие в разных регионах. Вирус устойчив к воздействию факторов окружающей среды; его инфекционность в сыворотке крови или секретах не снижается в течение длительного периода без специальной обработки. Инактивируется жировыми растворителями (эфир, хлороформ и др.).
Эпидемиология
Резервуар и источник инфекции - многососковые африканские крысы Mastomys natalensis (в эпидемических очагах инфицированность может достигать 15-17%) и, вероятно, другие мышевидные грызуны. У грызунов инфекция может протекать пожизненно в виде бессимптомной персистенции вируса. Животные выделяют вирус со слюной и мочой до 14 нед. Источником инфекции может быть также больной человек в течение всей болезни; при этом заразными могут быть все выделения.
Естественная восприимчивость людей. Лихорадка Ласса - заболевание со средним уровнем контагиозности, но высокой летальностью (до 40% и более). Иммунитет почти не изучен, но у переболевших обнаруживают специфические антитела в течение 5-7 лет.
Основные эпидемиологические признаки. Лихорадка Ласса - природно-очаговая вирусная болезнь. В группу риска относят население, проживающее в Западной Африке. При этом высокая плотность популяции грызунов рода Mastomys делает заболевание эндемичным как в сельских районах, так и в городах. Летальность при лихорадке Ласса варьирует от 18,5 до 60%. Вторичные случаи болезни в эпидемическом отношении обычно менее опасны, чем первично возникшие. В большинстве эндемичных районов её регистрируют круглогодично. Наиболее высокий уровень заболеваемости приходится на январь-февраль в период миграций грызунов к человеческому жилью. Болезнь могут завозить в неэндемичные по ней страны. В частности, имели место завозы инфекции в Нью-Йорк, Лондон, Гамбург, Японию, Великобританию. Как и другие геморрагические лихорадки, лихорадка Ласса подлежит строгому учёту и контролю в международном масштабе.
Патогенез
В соответствии с доминирующими путями передачи входными воротами инфекции в основном являются слизистые оболочки дыхательного тракта и ЖКТ. В инкубационный период вирус размножается в регионарных лимфатических узлах, после чего наступает стойкая и выраженная вирусемия, сопровождающаяся лихорадкой и диссеминированием возбудителя по органам ретикулогистиоцитарной системы. Заражённые вирусом клетки жизненно важных органов становятся мишенями для цитотоксических Т-лимфоцитов. В дальнейшем образование иммунных комплексов и их фиксация на базальных мембранах клеток приводят к развитию тяжёлых некротических процессов в печени, селезёнке, почках, надпочечниках, миокарде. Воспалительные явления при этом выражены слабо, изменений в головном мозге не выявляют.
Установлено, что в лихорадочный период заболевания выработка вируснейтрализуюших антител носит отсроченный характер. Предположительно, в развитии тяжёлого инфекционного процесса с ранним летальным исходом ведущую роль играют нарушения клеточных иммунных реакций.
Клиническая картина
Инкубационный период варьирует в пределах 6-20 дней. Заболевание чаще начинается постепенно с невысокой лихорадки, сопровождающейся недомоганием, миалгиями, болями в горле при глотании, явлениями конъюнктивита. Через несколько дней при нарастании температуры тела до 39-40 °С с ознобом усиливаются слабость, апатия и головная боль, появляются значительные боли в спине, грудной клетке, животе. Возможны тошнота, рвота и диарея (иногда в виде мелены), кашель, дизурические явления, судороги. Иногда наблюдают нарушения зрения.
При осмотре больных обращают на себя внимание выраженная гиперемия лица, шеи, кожи груди, геморрагические проявления различной локализации, экзантема петехиального, макуло-папулёзного или эритематозного характера. Увеличены периферические лимфатические узлы. Развивается язвенный фарингит: на слизистой оболочке глотки, мягкого нёба, миндалин появляются белые пятна, позднее превращающиеся в язвы с жёлтым дном и красным ободком; часто язвы локализуются на нёбных дужках. Тоны сердца значительно приглушены, отмечают брадикардию и артериальную гипотензию.
При тяжёлом течении заболевания (35-50% случаев) появляются клинические признаки множественных органных поражений - печени, лёгких (пневмонии), сердца (миокардит) и др. Прогностически неблагоприятно появление отёков лица и шеи, плевральных, перикардиальных и перитонеальных экссудатов вследствие повышенной проницаемости стенок капилляров. Развиваются инфекционно-токсический шок, острая почечная недостаточность. В этих случаях в начале 2-й недели заболевания часто наблюдают летальные исходы.
При благоприятном течении заболевания острый лихорадочный период может продолжаться до 3 нед, температура тела снижается литически. Выздоровление протекает очень медленно, возможны рецидивы болезни.
Дифференциальная диагностика
Большое клиническое значение в постановке предварительного диагноза придают сочетанию лихорадки, язвенного фарингита, отёков лица и шеи (в разгар болезни), альбуминурии и других изменений в моче. Дифференциальная диагностика затруднена, особенно в раннюю фазу развития заболевания.
Лабораторная диагностика
В гемограмме отмечают лейкопению, в дальнейшем она сменяется лейкоцитозом и резким увеличением СОЭ (40-80 мм/ч). Уменьшается свёртываемость крови, удлиняется протромбиновое время. В моче выявляют белок, лейкоциты, эритроциты, зернистые цилиндры.
Осложнения
Инфекционно-токсический шок, пневмонии, миокардиты, острая почечная недостаточность, делирий. При тяжёлых формах заболевания летальность составляет 30-50%.
Лечение
Обязательна госпитализация больных в специализированные инфекционные отделения с режимом строгой изоляции. Режим постельный, лечение в основном симптоматическое. Применение плазмы реконвалесцентов эффективно лишь в некоторых случаях при назначении в первую неделю заболевания. При её введении в более поздние сроки возможно ухудшение состояния больного. При осложнениях показаны антибиотики, глюкокортикоиды. Разрабатываются этиотропные средства и вакцинные препараты. Применение рибавирина (виразол, рибамидил) в раннюю фазу заболевания перорально по 1000 мг/сут в течение 10 сут или внутривенно в течение 4 дней снижает тяжесть течения и летальность.
Профилактические мероприятия
В основном сведены к борьбе с проникновением в жилища крыс - источников инфекции. Особенно следует защищать предметы обихода и пищевые продукты от загрязнения мочой грызунов или пылью, содержащей их экскременты. Персонал, ухаживающий за больными, забирающий инфицированный материал от больных либо участвующий в хирургических операциях, должен быть обучен уходу за особо заразными больными. Больничные помещения следует содержать с соблюдением строгого противоэпидемического режима. Специфическая профилактика не разработана.
Мероприятия в эпидемическом очаге
При возникновении случаев заболевания важны организационные карантинные мероприятия: изоляция больных в боксы, ношение персоналом противочумных костюмов, госпитализация в изоляторы контактных лиц, сжигание вещей больных (не имеющих ценности), сжигание трупов погибших. Лиц, прибывших из эндемичных районов по лихорадке Ласса, в случае возникновения у них любой лихорадки изолируют в стационары для установления диагноза. В очаге проводят текущую и заключительную дезинфекцию.
Читайте также:


