Сгусток крови после инфекции



Удаление зуба – это самая распространенная операция в стоматологии. Во время удаления происходит разъединение тканей, разрыв мелких сосудов, а после удаления остается рана (лунка) в которой образуется кровяной сгусток. Полноценный сгусток - это залог быстрого, безболезненного и успешного заживления лунки.
Чтобы процесс заживления протекал гладко и быстро, всегда, пожалуйста, следуйте рекомендациям врача и выполняйте следующие правила:
- Удалите марлевый тампон через 15-20 минут после удаления зуба;
- Воздержитесь от приема пищи в течение 2 часов после удаления зуба, затем принимать преимущественно полужидкую, протертую пищу, избегать грубую, горячую и острую пищу в первые сутки после операции - может произойти вымывание кровяного сгустка из лунки, ее инфицированию и появлению острых болей. Диета должна включать достаточное количество питательных веществ, что обеспечивает хорошую регенерацию тканей и быстрое заживление.
- Не полощите рот в течение дня, если врач этого не назначил;
- Нельзя принимать горячую ванну, баню, сауну, необходимо избегать чрезмерных физических нагрузок. Из-за них происходит повышение артериального давления, что приведет к кровотечению из лунки зуба, появлению припухлости на лице и другим неприятным явлениям.
- Не травмируйте лунку руками, спичками и зубочистками. В первый день в лунке можно увидеть темный сгусток, который через пару дней станет белесым (сероватый оттенок). Так вот, это не гной! Это ФИБРИН. Ткань, за счет которой лунка заживает, не в коем случае ее не выполаскивайте. Ее наличие свидетельствует о нормальном заживлении.
- Не трогать, не перемещать и не удалять из лунки сгусток крови, не полоскать рот и не сплевывать, не высасывать кровяной сгусток из лунки удаленного зуба. (Если доктор назначил Вам ротовые ванночки с антисептиком - это значит, что жидкость нужно в рот брать, подержать и сплюнуть без полоскательных движений) Если лунка остается без кровяного сгустка, то она остается открытой и доступной инфекции, а обнаженная кость реагирует на температуру и другие внешние раздражители. Кроме того, со временем кровяной сгусток преобразуется в костную ткань, заполняя область образовавшегося дефекта. Поэтому, чем дольше он находится в лунке - тем лучше, тем спокойнее и безболезненней протекает послеоперационный период.
- Не прикладывайте к лицу согревающих компрессов, не принимайте горячий душ или ванну, так как тепло способствует развитию воспалительного процесса. Перед сном добавить под голову дополнительную подушку, чтобы голова оставалась приподнята.
- Лицам, страдающим заболеваниями сердечно-сосудистой системы (артериальная гипертензия, например), необходимо строго следить за артериальным давлением и принимать назначенные препараты для стабилизации сердечно-сосудистой деятельности. Основные проблемы после удаления: длительное кровотечение из лунки удаленого зуба, появление гематомы, отек мягких тканей лица в этом случае связаны именно с повышением давления.
- Не чистите зубы рядом с лункой. На второй день возобновите правильную гигиену, но очень осторожно. Не пользоваться полоскателями для рта.
- Если на 2-4 сутки в лунке удалённого зуба возникла острая боль, не пытайтесь заглушить её обезболивающими в надежде, что всё пройдёт. Острая боль свидетельствует о развитии воспалительного процесса – альвеолита. Обезболивающие альвеолит не вылечат! Стоматолог же справится с этой проблемой достаточно быстро. Так что не терпите и направляйтесь к врачу.
И в заключении совет: не затягивайте с лечением зубов, чтобы не доводить дело до удаления.
Появление крови в кале является очень тревожным знаком. Даже если не существуют дополнительные симптомы, и человек может чувствовать себя хорошо, даже это может стать первым признаком заболевания.
Кровь в кале показывает, что произошло какое-то повреждение кишечника или его сосудов. Необходимо сразу же обратиться к врачу, чтобы он поставил точный диагноз.
Данный симптом может быть связан с различными заболеваниями. Немаловажную роль играет тот факт, в каком именно виде выходит кровь в кале, поэтому стоит отнестись к этому внимательно.
Откуда кровь в кале?
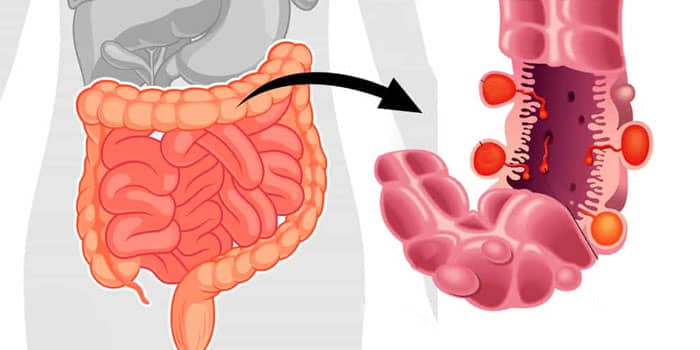
Кровь в кале - симптом большого количества заболеваний. Редко, когда это единственный признак нарушений работы организма. Диагностировать заболевание можно только после изучения всех симптомов и назначения ряда анализов. Вероятнее всего появление красных вкраплений крови в кале свидетельствует о повреждении слизистой оболочки прямой кишки. В случае, если кровотечение происходит в других отделах кишечника, кровь в кале приобретет темно-бурый или черный цвет. Причины появления таких выделений могут быть самыми разнообразными.
Так, например, симптом проявляется во время заболевания под названием неспецифический язвенный колит. В таком случае наблюдаются прожилки крови, как в жидком, так и в твердом кале.
Часто задают вопрос, является ли кровь в кале проявлением геморроя . Такая вероятность есть, если на туалетной бумаге остается алая кровь или же появляется кровь, которая не смешивается с калом. Также это может свидетельствовать о трещине заднего прохода . Худшим вариантом является рак прямой кишки.
Если вместе с кровью наблюдается и проявление слизи, то это может быть неспецифический язвенный колит, проктит или полипы в прямой кишке.
Обильное кровотечение может являться признаком ишемического колита или дивертикулеза прямой кишка.
Если небольшое количество крови является единоразовым, она не смешивается с калом при запорах, то возможно это обычное перерастяжение или разрыв ануса из-за слишком твердых каловых масс. В этом случае обращение к врачу не требуется.
Однако есть опасность возникновения так называемой скрытой крови, которая может быть вызвана кровотечением из желудочно-кишечного тракта. В данном случае вероятно такое заболевание как язва 12-перстной кишки или желудка. При малейшем подозрении на данные болезни, необходимо сразу же сдать анализ на скрытую кровь в кале.
Симптомы зависят от того, какое заболевание вызывало появление крови в кале. Рассмотрим основные.
Трещины анального отверстия
Кровь имеет ярко алый окрас, не смешана с каловыми массами, объем крови небольшой
Темная кровь, которая регулярно появляется на поверхности кала, зуд и боль в прямой кишке, ощущение распирания; при наружном геморрое видны варикозные узлы
Неспецифический язвенный колит
Кроме крови (темно-красная, выходит сгустками или прожилками), появляются слизь и гной в кале, возникает диарея, боль в животе, проявления общей интоксикации, гиперемия
Кровь, слизь и гной в кале, частая диарея, боли в суставах и животе, лихорадка, кожные высыпания, ухудшение зрения, язвы на слизистой оболочке рта
Жидкий стул с кровью, слизью и гноем, повышение температуры тела, боль в проекции кишечника
Кровь в кале появляется если разрушены стенки сосудов или кишечника, может возникнуть перфорация с каловым перитонитом, развивается кишечная непроходимость
Кровь в кале, которая появляется в связи с поражением слизистой оболочки кики клостридиями
Инфекции, передающиеся половым путем
Кровь в кале или на поверхности
Кровотечение из анального отверстия, острая боль в проекции кишечника
Методы диагностики

Основные виды первоначальной диагностики:
- анализ кала на яйца гельминтов;
- копрограмма;
- анализ кала на скрытую кровь;
- ректальное исследование прямой кишки (нижних отделов);
- осмотр анального отверстия проктологом;
- ректороманоскопия.
Чтобы уточнить диагноз назначают рентгенографию ЖКТ, колоноскопию, УЗИ толстого кишечника.
Чтобы обследовать верхние отделы системы пищеварения, нужно обратиться к гастроэнтерологу. Специалист опросит пациента на предмет жалоб, прощупает живот в протекции тонкого кишечника и желудка. Далее врач может назначить:
- ФГДС;
- УЗИ тонкого кишечника и желудка.
Для того чтобы подготовиться к сдаче анализа на выявление скрытой крови в кале, вам необходимо будет потратить 2-3 дня. Следует отказаться от приема пищи, в которой содержится железо. К таким продуктам можно отнести: гречневую крупу, мясо, помидоры, рыбу, гранат, яблоки.
Лечение
Так как причиной крови в кале могут быть различные заболевания, невозможно выделить какое-то одно направление при лечении. Самое главное – это не пускать все на самотек, сразу же обратиться к врачу и сделать микробиологический анализ кала, который и поможет точно установить правильный диагноз. После проведения тщательной диагностики ставится диагноз, а далее лечится основное заболевание, которое и вызывало появление крови в кале. Во время лечения рекомендуется исключить продукты, которые могут механически или химически травмировать ЖКТ. Иногда врачи прописывают специальную диету.
Важно! При геморрое и анальных трещинах нужна тщательная личная гигиена.
Заболевание
Методы лечения
Применение венотоников, мазей и гелей с таким же действием, ректальных свечей, веносклерозирующих препаратов, слабительных, противосвертывающих; в запущенных случаях геморрой лечится оперативным путем
Неспецифический язвенный колит
Прием цитостатиков, глюкокортикостероидов, сульфалазина; при осложнениях назначается операция
Острые бактериальные инфекции
Лечатся антибиотиками и пробиотиками
Прием противовирусных препаратов
Операция по удалению части кишечника с последующим прижиганием пораженных сосудов или их зашиванием
Прием гормональных препаратов
Язва желудка или 12-перстной кишки
Операция по резекции 12-перстной кишки или желудка, в некоторых случаях можно просто ушить язву
Профилактика
Профилактики непосредственно крови в кале не существует. Есть ряд мер, которые помогут профилактировать заболевания ЖКТ:
- Отказаться от всех вредных привычек.
- Правильно питаться – дробно, то есть малыми порциями от 4 до 6 раз в день.
- Последний прием пищи – за 3-4 часа до сна.
- Надо свести к минимуму, а лучше исключить фастфуд, жирную пищу, сдобную выпечку, консервированные продукты, копчености, соленья, острые приправы.
- Наладить питьевой режим. Свободной жидкости должно быть от 1,5 до 2 л в день. Это может быть чистая вода, морсы, компоты, соки, травяной или обычный, но некрепкий чай.
- Регулярно обследоваться в профилактических целях – хотя бы раз в год, особенно при наличии наследственной предрасположенности.
- Поддерживать себя в тонусе, делать ежедневную гимнастику.
- Избегать стрессов.
- Создать правильный микроклимат – использовать очистители и увлажнители воздуха, регулярно проветривать, вытирать пыль и делать влажную уборку.
- Не переохлаждаться, потому что каждое ОРЗ – это удар по иммунитету.
Лабораторное исследование мочи является отличным диагностическим методом, позволяющим обнаружить разнообразные заболевания. В первую очередь врачи назначают такой анализ для выявления инфекционных патологий органов выделительной системы, однако исследование мочи может быть проведено и при других состояниях. Изучение химического состава жидкости и клеточных структур дает специалистам возможность оценить функции почек, мочевого пузыря и других органов. Зачастую в моче обнаруживаются компоненты крови, которые в норме не должны преодолевать почечный барьер.
В медицинской литературе избыточное содержание компонентов крови в моче называют гематурией. Это патологическое состояние, которое может свидетельствовать о заболевании почек, уретры, мочевого пузыря и других органов. Для врача важно назначить дополнительные обследования для уточнения причины состояния. Зачастую пациентам с гематурией требуется неотложная медицинская помощь, поэтому при видимом изменении мочи следует сразу обратиться к урологу.
Подробнее о состоянии
Гематурия является распространенным расстройством, обычно свидетельствующим о нарушении функций выделительной системы. Диагностическим критерием состояния является наличие 5 и более красных кровяных телец в поле зрения во время исследования мочи, причем рекомендуется проводить три анализа с интервалом в одну неделю для подтверждения результата. В зависимости от количества крови в моче гематурия может быть грубой, когда жидкость приобретает красноватый или темно-коричневый оттенок, или микроскопической, то есть не выявляемой без специальных тестов.
Гематурия может сопровождаться появлением тех или иных симптомов, указывающих на определенное состояние. Пациенты могут жаловаться на боли в промежности, увеличение температуры тела, болезненное мочеиспускание и другие неприятные симптомы. В то же время наличие крови в моче может быть единственным аномальным признаком, поэтому врачи после получения результатов анализа сразу проводят дополнительные диагностические исследования. Важно учитывать, что некоторые вещества могут имитировать гематурию путем изменения цвета мочи, поэтому визуальные признаки не являются точными критериями в диагностике.
Образование мочи

Выделительная система в первую очередь необходима для фильтрации крови и выделения продуктов обмена веществ из организма. Образуемая в почках моча является результатом тщательной фильтрации поступившей из сердечно-сосудистой системы крови: в нефронах происходит выделение вредных и балластных веществ в мочу и обратный перенос полезных веществ (вроде белков и минералов) в кровь. В результате образуется жидкость светло-желтого цвета со специфическим химическим составом.
Вещества, содержащиеся в моче:
- различные органические компоненты, включая глюкозу, мочевую кислоту, мочевину, кетоновые тела, аминокислоты и креатинин;
- РМиминеральные вещества в виде ионов: кальций, магний, хлор и другие;
- вода – основной компонент мочи.
Органические компоненты мочи преимущественно представлены азотистыми соединениями, образующимися вследствие распада белка в организме. При избытке азотистых соединений в крови иногда можно говорить о нарушении почечной функции. Также в моче может содержаться умеренное количество клеток. Так, в норме в моче может быть обнаружено не более двух эритроцитов (в видимом поле).
В выведении мочи из организма участвуют дополнительные структуры выделительной системы. Из почек жидкость поступает в мочеточники и депонируется в мочевом пузыре. Во время мочеиспускания жидкость покидает организм через уретру. На процесс мочеиспускания могут также повлиять другие органы, выбрасывающие свой секрет через уретру. Это предстательная железа, семенные пузырьки, бульбоуретральные железы и яички.
Причины грубой гематурии
Медицинским термином для так называемой грубой гематурии является макрогематурия. У мочи появляется видимой красный или темно-коричневый оттенок. Такое состояние может свидетельствовать об опасном патологическом процессе в организме.
- Почечнокаменная болезнь или образование камней в мочевом пузыре. Конкременты могут формироваться в выделительной системе при нарушении диеты, первичных патологиях почек и других состояниях. Крупный камень может повреждать слизистые оболочки органов и образовывать мелкие очаги кровоизлияния.
- Инфекция почечной ткани. Патогенные микроорганизмы могут проникать в почку через кровеносную систему и повреждать нефроны. Симптомы такой болезни обычно включают лихорадку и боли в спине.
- Инфекция нижних отделов мочевыделительного тракта, то есть поражение мочевого пузыря или уретры микроорганизмами. Появление неприятного запаха у мочи является частым признаком патологии.
- Поликистозное заболевание почек. Это опасное расстройство, характеризующееся поражением почечной ткани.
- Закупорка почечной вены в результате тромбоза (сгустки крови в сосуде).
- Различные травмы. Нередко физическое повреждение уретры возникает при длительной катетеризации.
- Патологии предстательной железы. Кровь в моче может появляться при увеличении простаты (аденоме) и воспалительных процессах в тканях органа.
- Онкологические заболевания. Рост злокачественной опухоли в тканях почки, мочевого пузыря, предстательной железы или других мочеполовых органов может осложняться гематурией.
Тщательные визуальные обследования помогают быстро установить причину расстройства.
, MD, Baylor College of Medicine

При помощи гемостаза организм прекращает кровотечение из поврежденных кровеносных сосудов. Гемостаз включает свертывание крови.
Слишком интенсивное свертывание также может приводить к закупорке кровеносных сосудов, которые не кровоточат.
Слишком низкое свертывание может вызвать чрезмерное кровотечение от незначительной травмы.
Таким образом, в организме имеются контролирующие механизмы, ограничивающие свертывание и растворяющие ненужные сгустки. Аномалия, возникающая в любой компоненте контролирующей свертывание системы, может привести к избыточному кровотечению или избыточному свертыванию. Каждое из этих явлений представляет угрозу для организма. Если свертывание происходит недостаточно интенсивно, то даже незначительное повреждение кровеносного сосуда может привести к серьезной кровопотере. Если свертывание происходит слишком интенсивно, то небольшие кровеносные сосуды, расположенные на жизненно важных участках организма, могут закупориваться сгустками крови. Закупорка сосудов в головном мозге может приводить к инсультам, а закупорка сосудов, ведущих к сердцу, может вызывать инфаркт миокарда. Фрагменты сгустков из вен на ногах, в области малого таза или брюшной полости могут перемещаться с током крови в легкие и закупоривать расположенные там крупные артерии (тромбоэмболия легочной артерии).
Гемостаз состоит из трех главных процессов:
Сужение (сокращение) кровеносных сосудов
Активация клеткоподобных частиц крови, которые способствуют свертыванию (тромбоцитов)
Активация присутствующих в крови белков, которые вместе с тромбоцитами участвуют в свертывании (факторов свертывания крови)
Тромбоциты активируются в том случае, если травма приводит к разрыву стенок кровеносного сосуда. Они меняют форму с круглой на игольчатую, приклеиваются к стенкам пораженного сосуда и друг к другу и начинают закупоривать разрыв. Также они взаимодействуют с другими белками крови, что приводит к образованию фибрина. Нити фибринов образуют сеть, которая захватывает большее количество тромбоцитов и клеток крови, формируя сгусток, который закупоривает разрыв.

Факторы кровеносного сосуда
Поврежденный кровеносный сосуд сокращается, поэтому кровь проходит по нему медленней, что позволяет запустить процесс свертывания. В то же время кровь, скопившаяся за пределами кровеносного сосуда (гематома), давит на сосуд, помогая предотвратить дальнейшее кровотечение.
Факторы тромбоцитов
Факторы свертывания крови
Образование тромба также включает активацию каскада факторов свертывания крови, которые представляют собой белки, вырабатываемые преимущественно в печени. Существует более десятка факторов свертывания крови. Они взаимодействуют в сложной цепи химических реакций, которые в конечном итоге приводят к образованию тромбина. Тромбин превращает фибриноген (фактор свертывания, в нормальных условиях растворенный в крови), в длинные цепи фибринов, которые отходят от слипшихся тромбоцитов и формируют сеть, захватывающую большее количество тромбоцитов и клеток крови. Нити фибринов делают формирование сгустка крови более интенсивным и помогают удерживать его на месте, оставляя стенки сосуда закупоренными.
При тяжелом заболевании печени (например, циррозе или печеночной недостаточности) выработка факторов свертывания крови может снижаться, что повышает риск обильного кровотечения. Поскольку печень нуждается в витамине К для синтеза некоторых факторов свертывания крови, недостаточность витамина К может вызвать чрезмерное кровотечение.
Прекращение свертывания
Реакции, приводящие к формированию сгустков крови, уравновешиваются другими реакциями, останавливающими процесс свертывания крови и растворяющими сгустки после заживления кровеносных сосудов. Если такая система контроля не функционирует, даже незначительные повреждения кровеносных сосудов могут запускать масштабное свертывание крови во всем организме, как это и происходит при некоторых заболеваниях.
Лекарственные препараты и сгустки крови
Взаимосвязь между лекарственными препаратами и способностью организма контролировать кровотечения (гемостазом) является достаточно сложной. Способность организма формировать сгустки крови имеет критическое значение для гемостаза, но слишком интенсивное свертывание крови увеличивает риск инфаркта миокарда, инсульта или тромбоэмболии легочной артерии. Многие лекарственные препараты оказывают преднамеренное или непреднамеренное воздействие на способность организма формировать сгустки крови.
Некоторые люди находятся в зоне высокого риска формирования сгустков крови и целенаправленно принимают лекарственные препараты, позволяющие снизить такой риск. Также люди могут принимать лекарственные препараты, которые уменьшают сцепляемость тромбоцитов, благодаря чему тромбоциты не связываются друг с другом, блокируя кровеносные сосуды. К числу лекарственных препаратов, которые снижают активность тромбоцитов, относятся аспирин, тиклопидин, клопидогрел, прасугрел, абциксимаб и тирофибан.
Врачи контролируют воздействие некоторых из этих препаратов при помощи анализов крови, измеряющих время, которое необходимо для формирования сгустка, и регулируют дозу в соответствии с результатами анализов. Слишком низкие дозы могут оказаться неэффективными с точки зрения предотвращения формирования сгустков крови, а слишком высокие дозы могут приводить к серьезным кровотечениям. Другой тип антикоагулянтных препаратов, таких как низкомолекулярный гепарин, не требует такого тщательного наблюдения.
Новые прямые пероральные антикоагулянты (ППАК) ингибируют непосредственно тромбин или активированный фактор X — высокоактивные белки, необходимые для свертывания крови. Примеры ППАК включают дабигатран, апиксабан, эдоксабан и ривароксабан. При приеме этих препаратов не требуются частые лабораторные анализы на свертываемость крови, в отличие от варфарина.
Если у человека уже имеется сгусток крови, то для ускорения растворения такого сгустка могут использоваться тромболитики (фибринолитические лекарственные препараты). Тромболитики, включая стрептокиназу и тканевой активатор плазминогена, в некоторых случаях используются для лечения сердечных приступов и инсультов, вызванных сгустками крови. Эти лекарственные препараты могут спасти жизнь, но иногда повышают риск возникновения серьезных кровотечений. Гепарин, лекарственный препарат, который назначают для снижения риска формирования сгустков крови, в некоторых случаях оказывает непредсказуемое парадоксальное воздействие и активирует тромбоциты, что приводит к увеличению вероятности образования сгустков крови (гепарин-индуцированной тромбоцитопении-тромбозу).
Эстроген , принимаемый отдельно или в составе пероральных контрацептивов, может оказывать непредусмотренное воздействие и повышать свертываемость крови. Определенные лекарственные препараты, которые используются для лечения злокачественных заболеваний (химиотерапевтические препараты), также могут увеличивать риск формирования сгустков крови.
После удаления зуба на рану накладывают на 15-20 минут стерильную марлевую повязку, чтобы остановилось кровотечение. За это время образуется кровяной сгусток, который защищает кость от инфекции.
Обычно после удаления зуба полоскание не рекомендуется, так как это препятствует образованию кровяного сгустка и края десны смещаются. После удаления зуба рана, как правило, заживает в течение 8-10 дней.
В редких случаях кровотечение может возникнуть через несколько часов после удаления зуба. Кровотечение может быть вызвано также приёмом лекарств, содержащих ацетилсалециловую кислоту (например, Аспирин), либо других разжижающих кровь препаратов. Обычно кровотечение не интенсивно, но постоянно. Для остановки кротоветечения можно использовать чистый марлевый тампон (сделанный, например, из бинта), наложив его на рану и сжав зубы примерно на 20 минут.
Если небольшое кровотечение очень беспокоит, не нужно паниковать — рана может кровоточить в течение двух часов после операции. Но если рана кровоточит очень сильно и после двух часов, нужно проконсультироваться с хирургом.
После операции на лицо пациента кладут мешочек со льдом, что помогает снять отёк. Небольшой отёк — это обычное явление при нормальном выздоровлении. Отёк может в течение первых 2-3 дней увеличиться, а затем начнёт спадать. Также во время послеоперационного периода возникает боль, которая успешно купируется с помощью обезболивающих препаратов.
Антибиотики без предписания врача принимать нельзя, так как у разных антибиотиков различный спектр действия и лишь врач знает, какое лекарство нужно использовать в конкретном случае. После операции следует избегать теплых влажных компрессов на щеку, так как это вызывает отек мягких тканей.
После удаления зуба нельзя есть и пить в течение 2 часов. В течение целых суток следует избегать приёма горячей еды и питья. За полостью рта нужно ухаживать в обычном порядке, так как хорошая гигиена полости рта способствует быстрому заживлению раны.
Во время выздоровления, рот может не открываться полностью, так как челюсть немного скована, и движения могут причинять боль.
Через некоторое время нужно начать тренировать рот, открывая и закрывая его, чтобы восстановить нормальную подвижность. Во время еды нужно следить за тем, чтобы не повредить кровяной сгусток, так как он способствует заживлению.
Разрешено:
- мягкая пища
- жидкость без помощи соломки
- нежная чистка полости рта
Запрещено:
- курение
- прием жидкости с помощью соломки
- сильное полоскание или чистка
- твёрдая/клейкая пища
- сильные движения скулой в первые 3-5 дней
Первые два дня после операции можно есть/пить легкую пищу, но соломку при этом использовать нельзя. Рот нельзя очень сильно полоскать, рекомендуется нежное полоскание подсоленной водой. Желательно избегать твёрдой и клейкой пищи, которая может повредить челюсти, особенно в случае, если часть кости во время операции удалили.
Помните, что курение мешает свертываемости крови и замедляют процесс выздоровления.
Чтобы не повредить рану в первые дни, нужно быть особенно осторожным при уходе за зубами.
Удаление зуба — это распространенная процедура и она редко дает серьёзные осложнения.
Как при обычной хирургической процедуре, следует считаться и с возможными осложнениями, и о них до операции следует переговорить с хирургом.
Возможные осложнения:
Еще некоторые указания
- Не беспокойте! Не беспокойте область операции. Не трогайте ее языком, не трите и не жуйте. Небольшое кровотечение является естественным явлением. Но если кровоточивость увеличится, наложите на место удалённого зуба влажный марлевый тампон. Если кровоточивость продолжается, свяжитесь с хирургом.
- Лёд. Для уменьшения отёка можно прикладывать к щеке лёд (20 минут держать, на 20 минут снять). Если отёк не спадает или ткани становяться твёрдыми, чувствительными и при прикосновении горячими, это говорит о возможной инфекции.
- Полоскание. Полоскание начинайте на второй день после операции раствором, который посоветовал врач.
- Мягкая пища. Избегайте есть или пить, пока не прошло онемение. Нужно есть холодную, мягкую, калорийную пищу до тех пор пока сможете без усилия пережевывать. Рекомендуются соки, молоко, овощное пюре, холодный пюре-суп, желе, мороженое, йогурт и яблочное пюре.
Не используйте для приема жидкости соломку, это может ухудшить процесс заживления.

Рвота с кровью – это вынужденное опорожнение желудка, которое является экстренным состоянием. Кровотечение в желудке может быть симптомом многих опасных для здоровья болезней. Поэтому следует немедленно вызвать скорую и обращаться к врачу. До приезда медиков, больного нужно положить на плоскую и ровную горизонтальную площадь так, чтобы нижние конечности находились над головой. Это необходимо для того, чтобы кровь поступала к головному мозгу.
Научно кровь со рвотой называют гематемезис.
Соотношение крови в желудке бывает разное:
- чрезмерное количество красной жидкости при рвоте;
- кровь вперемешку с продуктами питания;
- подобное кофейной гущи – свидетельствует о том, что кровь была в кишечнике несколько часов.
Цвет крови также может свидетельствовать о том или другом заболевании:
- Светлая кровь в рвоте означает, что поврежденные пищеварительные органы, находятся выше других.
- Темно-красная или почти коричневая кровь – признак повреждения целостности соединительных тканей и сосудов глубоких внутренних органов, например, желудка, печени или одного из отделов кишечника.
Согласно времени продолжения рвоты, ее разделяют на острую (1-2 дня) и хроническую (более 7 дней).
После продолжительной рвоты могут возникать следующие последствия: снижение уровня воды в организме, нарушение электролитного баланса и обмена (гипокалиемия, гипохлоремия), метаболический ацидоз, аспирация и аспирационная пневмония, разрыв стенки пищевода, линейный разрыв слизистой оболочки пищевода, дефицит витаминов и питательных веществ.
Как отличить рвоту от отхаркивания кровью:
- кровь, которую больной отхаркивает, может иметь разные консистенции, чего нет при рвоте;
- отхаркивание, как правило, длится несколько суток, при этом количество мокроты незначительное;
- рвота с кровью имеет большие объемы и другие временные рамки;
- при отхаркивании с примесью крови у больного не наблюдается кровь в кале, как это бывает при кровавой рвоте;
- при кровохарканье не отображается содержимое желудка, а только выходит мокрота из легких или бронхов;
- кровь, содержащаяся в рвотных массах, имеет щелочную реакцию, при кровохарканье – кислую.
Причины
Причин появления рвоты с кровью может быть много:
- злоупотребление алкоголем;
- заболевания центральной нервной системы;
- психические заболевания;
- заболевания лабиринта;
- заболевания желудочно-кишечного тракта
- заболевания желчевыводящих путей;
- заболевания печени
- заболевания поджелудочной железы;
- заболевания желез внутренней секреции;
- заболевания мочевыделительной системы;
- другие заболевания,
- другие причины – беременность, реакция на неприятные запахи, вкусовые и зрительные раздражители.
Болезни во время которых проявляется
Чаще всего рвота с кровью возникает в случае наличия заболеваний желудочно-кишечного тракта:
- инфекционный гастроэнтероколит острой формы;
- пищевое отравление;
- непроходимость тонкого кишечника;
- синдром верхней брыжеечной артерии;
- гастропарез;
- раздраженный кишечник;
- язва желудка и двенадцатиперстной кишки;
- воспаление аппендикса, нетипичные воспалительные заболевания кишечника;
- острая дилатация толстого кишечника, перитонит,
- острый панкреатит, опухоли;
- холецистит, желчный колика;
Также такой симптом может возникать и вследствие других болезней:
- сильная головная боль;
- злокачественные новообразования и опухоли центральной нервной системы;
- цереброваскулярные случаи;
- внутричерепные кровотечения
- различные воспаления;
- менингит или энцефалит;
- болезнь Меньера;
- гепатит, цирроз и печеночная недостаточность
- депрессия, анорексия, булимия, психогенное рвота
- недостаточность коры надпочечников, тиреотоксический криз, гиперпаратиреоз и гипопаратиреоз;
- уремия, почечная колика, пиелонефрит;
- диабетический кетоацидоз, надпочечников криз (острый инфаркт миокарда, сердечная недостаточность, гипотензия, синдром верхней полой вены, гипервитаминоз А или D);
- длительный голод;
- острая порфирия, послеоперационные тошнота и рвота, радиотерапия;
- морская болезнь;
К какому врачу обратиться
В таких случаях нужно обращаться к врачу гастроэнтерологу и гепатолога для дальнейшего диагностирования и лечения.
Диагностика
При обращении к специалистам в вас должны взять кровь на анализ и провести эндоскопию. Эндоскопия – вид исследования желудочно-кишечного тракта с помощью тонкой гибкой трубки с лампочкой и камерой на конце. Эндоскопия позволяет найти причину кровотечения в верхних отделах кишечника, проверить наличие кровотечения из дыхательных путей и легких. Далее проводится УЗИ органов брюшной полости. Ее необходимо провести, если в рвоте виднеется кровь, красная жидкость, клинический, а также биохимический анализ крови, общий анализ мочи, если в рвоте обнаружили прожилки крови, затем провести рентгенографию желудочно-кишечного тракта, электрокардиограмму, коппограму в зависимости от подозреваемого симптома.
Профилактика и лечение
После проведения диагностики нужно как можно быстрее начать лечение.
Применение медицинских средств назначает врач. Эти препараты различны:
- Транквилизаторы (диазепам)
- Антигистаминные препараты;
- Нейролептики (этаперазин)
- Антагонисты дофамина.
Если благодаря лекарственным средствам не удалось прекратить рвоту, то, как правило, больному делают инъекцию специальной иглой в слизистую оболочку.
Когда кровавую рвоту вызывает язва желудка, производят хирургическое вмешательство – выполняют резекцию желудка.
При заболеваниях желудочно-кишечного тракта нужно:
- изменить рацион питания: ни переедать, ни есть вредную, жирную, копченую и жареную пищу, принимать частые, но малые порции пищи;
- ввести в рацион больше растительной пищи, злаков, меньше – сладостей, мучного, полуфабрикатов и фастфуда;
- пить много жидкости: обычную воду, зеленый чай, свежевыжатые соки. Убрать из рациона подслащенную газированную воду, энергетики, слишком крепкий чай и кофе;
- отказаться от вредных привычек: курения и употребления алкоголя;
- поддерживать гигиену ротовой полости, пользоваться зубной нитью, регулярно чистить зубы и посещать дантиста;
- не ложиться спать сразу после еды: стоит подождать или погулять на свежем воздухе.
Читайте также:


