Рекомендаций по диагностике и лечению инфекции helicobacter pylori

В статье проводится сопоставление существующих международных и отечественных рекомендаций по диагностике и лечению инфекции Helcobacter pylori с целью выработки оптимального решения для педиатрической практики. Существующие противоречия между различными р
In the article, we compare available domestic and international recommendations on diagnostics and treatment of Helicobacter pylori infection in order to develop optimum solution for pediatric practice. Existing contradictions between different recommendations and absence of connection with domestic reality complicates pediatrician’s work. The situation requires development of relevant and agreed recommendations for pediatrics. The article discusses indications for Helicobacter pylori erradication, available methods of diagnostics and anti-helicobacter therapy, the ways of existing problem solution are presented.
Учитывая установленное впоследствии значение (доказанное или вероятное) Hp в патогенезе заболеваний как пищеварительной системы, так и за ее пределами, в 1987 г. была сформирована Европейская группа по изучению Helicobacter pylori (European Helicobacter Study Group = EHSG). В 1996 г. экспертами EHSG, собравшимися в г. Маастрихт (Нидерланды), всемирному медицинскому сообществу был представлен первый консенсус по диагностике и лечению инфекции Hp у взрослых, получивший свое название по городу, в котором он был принят. Но время не стоит на месте, появляются новые данные, новые препараты, консенсус пересматривается раз за разом, и в 2016 г. увидела свет пятая (и последняя на настоящее время) версия Маастрихтского консенсуса (Маастрихт V) [4].
Параллельно с Маастрихтским процессом шла работа и в педиатрическом сообществе в рамках Европейского и Североамериканского обществ детской гастроэнтерологии, гепатологии и нутрициологии (European and North American society of pediatric gastroenterology, hepatology and nutrition, соответственно ESPGHAN и NASPGHAN). В том же 2016 г. вышли последние совместные рекомендации ESPGHAN/NASPGHAN по диагностике и лечению хеликобактерной инфекции у детей (ESPGHAN 2016) [5]. Важно, что некоторые положения ESPGHAN 2016 входят в противоречия с таковыми Маастрихт V, что требует отдельного обсуждения.
В нашей стране работа над отечественными рекомендациями для взрослых пациентов на основе Маастрихтского консенсуса первоначально проводилась Российской группой EHSG во главе с проф. Л. И. Аруином, а педиатрические вопросы курировал проф. П. Л. Щербаков. Однако уже на протяжении многих лет разработкой рекомендаций по диагностике и лечению хеликобактерной инфекции у взрослых занимается Российская гастроэнтерологическая ассоциация (РГА) во главе с акад. РАН проф. В. Т. Ивашкиным. Последний вариант этих рекомендаций вышел в 2017 г., и вполне закономерно, что он находится в русле Маастрихт V [6]. Что касается педиатров, в этом процессе по данному направлению образовался пробел. В настоящее время актуальны лишь федеральные клинические рекомендации по диагностике и лечению язвенной болезни у детей (ФРЯБ) [7], в которых есть раздел, посвященный инфекции Hp, но он в большей степени ориентирован на Маастрихт V, а не на рекомендации ESPGHAN. На сегодня есть необходимость в рассмотрении и сопоставлении существующих рекомендаций и выработке отечественного педиатрического варианта. Работа в этом направлении ведется отечественным Обществом детских гастроэнтерологов, гепатологов и нутрициологов. Целью настоящий работы было проанализировать существующие рекомендации и предложить варианты решения проблемы для педиатров с учетом особенностей их работы в нашей стране (что, собственно говоря, сделано во многих странах мира). В этой связи в статье будут сопоставлены положения Маастрихт V (обозначены как Mx:y, где x — номер рабочий группы, y — номер положения) и ESPGHAN 2016 (обозначены как Ex, где x — номер положения), рекомендации РГА и ФРЯБ.
Эксперты Маастрихт V считают оправданным проведение эзофагогастродуоденоскопии при диспептических жалобах и болях в животе и при необходимости взятия биопсии (M1:3). Помимо хеликобактерного гастрита и язвенной болезни тестирование на Hp и проведение эрадикации могут быть показаны при длительном употреблении нестероидных противовоспалительных препаратов, антикоагулянтов (M1:7), ингибиторов протонной помпы (M1:9), а также при MALT-лимфоме. Некоторые другие показания будут еще обсуждаться ниже.
В качестве показаний для эрадикационной терапии в рекомендациях РГА указаны, как и в Маастрихт V, хеликобактерный гастрит, язвенная болезнь, MALT-лимфома, гастропатия, индуцированная приемом нестероидных противовоспалительных препаратов, но также и функциональная диспепсия.
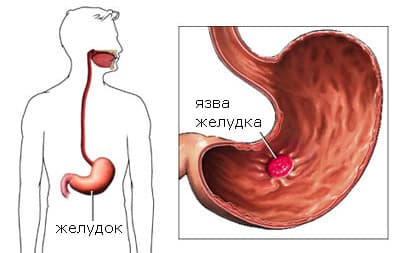
Язвенная болезнь желудка и двенадцатиперстной кишки часто однозначно связываются с Hp и требуют проведения эрадикационной терапии. Однако в рекомендациях ESPGHAN 2016 обращает на себя внимание указание, что Hp является лишь одной из причин этого заболевания, и, следовательно, для назначения антихеликобактерной терапии должно быть его обоснование в виде положительных результатов обследования [5].
В то же время обсуждаются и некоторые другие показания к обследованию на Hp. Согласно Маастрихт V рекомендуется проводить обследование при необъяснимой железодефицитной анемии, иммунной тромбоцитопенической пурпуре и витамин-B12-дефицитной анемии с последующей эрадикацией в случае выявления инфекции (M1:10). Эксперты ESPGHAN 2016 указывают, что не следует в составе первичного обследования определять наличие Hp у детей с железодефицитной анемией (E5), но оно может быть проведено неинвазивными тестами для определения причины иммунной тромбоцитопенической пурпуры (E6).
При этом стоит обратить внимание, что во всех перечисленных случаях уровень доказательности был низким или даже очень низким, а уровень рекомендации определен как слабый, за исключением положения E5 (строгая рекомендация).
Педиатрам ESPGHAN 2016 указывает, что диагноз Hp-инфекции должен был основан только на результатах двух методов исследования биоптатов слизистой оболочки желудка: микробиологического, гистопатологического и быстрого уреазного теста (E9) (строгая рекомендация, доказательность высокая, согласие 100%). При этом достоверные результаты по мнению экспертов ESPGHAN 2016 можно получить только при исследовании как минимум шести биоптатов из желудка. Эта позиция логично вытекает из основного (по существу, единственного) показания для обследования детей на Hp-инфекцию, язвенной болезни, диагностируемой эндоскопически. В связи с последним обстоятельством взятие биопсий не представляется проблемой, хотя количество биоптатов, формально оправданное, может вызвать недоумение. Тесты, основанные на определении антител (IgA, IgG) к Hp в сыворотке крови, цельной крови, моче и слюне, не рекомендуются для использования в педиатрической практике (E10).
В федеральных рекомендациях по диагностике и лечению язвенной болезни у детей в качестве методов диагностики рекомендуется использовать определение антигенов в кале (иммуноферментный анализ с моноклональными антителами), а также 13 С-уреазный дыхательный тест (степень рекомендации B; уровень доказательности 2а). В случае отсутствия возможности выполнения вышеуказанных неинвазивных диагностических методов рекомендовано проведение исследования на наличие антител к Hp в сыворотке крови (степень рекомендации B; уровень доказательности 1).
Так или иначе, обследование на Hp следует проводить не ранее чем через 2 недели после прекращения приема ингибиторов протонной помпы и через 4 недели после прекращения приема антибиотиков, и в этом вопросе эксперты Маастрихт V и ESPGHAN 2016 единодушны (M2:2, E8, РГА, ФРЯБ).
Эрадикация Hp представляет сложную проблему, в первую очередь в связи с нарастающей год от года резистентностью микроорганизма к антибактериальным препаратам.
В целом терапия больных с хеликобактерной инфекцией должна согласовываться с национальными/региональными особенностями (уровень инфицирования, резистентности штаммов Hp).
Во всех рекомендациях (Маастрихт V и ESPGHAN 2016, Рекомендации РГА и ФРЯБ) в основе первой линии эрадикации заложена 14-дневная тройная терапия на основе ингибиторов протонной помпы (ИПП) с применением амоксициллина (АМО), кларитромицина (КЛА), метронидазола (МЕТ). Выбор антибиотика определяется резистентностью штаммов Hp. При резистентности Hp и к метронидазолу, и к кларитромицину эксперты ESPGHAN 2016 рекомендуют увеличить дозу амоксициллина и/или ввести препараты висмута, а эксперты
Маастрихт V — назначить схему с препаратами висмута или квадротерапию. Терапия второй линии – квадротерапия с препаратами висмута. Во всех обсуждаемых документах терапия хеликобактерной инфекции подробно расписана и в целом не вызывает вопросов, хотя имеются расхождения в нюансах, не имеющие принципиального характера. Российские рекомендации им не противоречат. Единственное, на что хотелось бы обратить внимание, так это на присутствующую в некоторых рекомендациях возможность при резистентности или неэффективности терапии назначения тетрациклинов и фторхинолонов, что в контексте отечественной педиатрической практики, конечно, не допускается. Следует обсудить и назначение высоких доз амоксициллина по рекомендациям ESPGHAN 2016, ранее не используемое в практике педиатров нашей страны.
Высокая чувствительность к кларитромицину:
Высокая резистентность к кларитромицину:
- ИПП + АМО + МЕТ;
- ИПП + АМО или КЛА + нифурател;
- ИПП + АМО + Джозамицин.
Вторая линия:
- висмута трикалия дицитрат + ИПП + АМО + КЛА;
- висмута трикалия дицитрат + ИПП + АМО или КЛА + нифурател.
Длительность – 14 дней.
При этом следует обратить внимание, что большинство препаратов ингибиторов протонной помпы имеют возрастные ограничения (в большинстве случаев разрешены только лицам старше 18 лет) и не все из них имеют в показаниях язвенную болезнь или применение в схемах эрадикации Hp.
Результаты антихеликобактерной терапии должны быть оценены как минимум через 4 недели после окончания лечения (E15), что является общепринятой рекомендацией. При этом, по мнению экспертов ESPGHAN 2016, могут быть использованы неинвазивные методы: 13 C-уреазный дыхательный тест или определение антигенов в кале иммуноферментным методом с моноклональными антителами.
Наконец, в последние годы широко обсуждается вопрос использования пробиотиков в составе схем эрадикационной терапии при хеликобактерной инфекции. Поводов для этого два: во-первых, пробиотики снижают риск осложнений антибактериальной терапии (антибиотикоассоциированная диарея), во-вторых, пробиотики повышают эффективность эрадикации. Следует отметить, что указанные эффекты штаммоспецифичны и не все пробиотические средства проявили себя эффективными в данном вопросе. Указанные наблюдения нашли свое отражение в консенсусе Маастрихт V, но не ESPGHAN 2016.
Так, эксперты Маастрихт V указывают, что эрадикационная терапия при Hp-инфекции может нарушать состояние кишечной микробиоты, приводя к ближайшим по времени клиническим последствиям (M5:5), диарее, тошноте, рвоте, вздутию живота, болям в животе, т. е. антибиотикоассоциированной диарее, вплоть до инфекции C. difficile. Также указывается, что эрадикация Hp должна проводиться с осторожностью у лиц с нестабильной микрофлорой, чтобы избежать отдаленных последствий. В первую очередь речь идет, конечно, о детях (M5:6). Указывается на эффективность профилактического назначения пробиотиков, но только некоторые пробиотики эффективно устраняют гастроинтестинальные симптомы, вызванные эрадикационной терапией, направленной против Hp. Выбор штамма должен определяться продемонстрированной клинической эффективностью. В частности, показана возможность применения Lactobacillus spp. и S. boulardii, с достоверным снижением риска развития побочных эффектов эрадикационной терапии: RR = 0,44, 95% доверительный интервал [ДИ] 0,31–0,64 (M5:9). Хотя Маастрихт V делает акцент на значении пробиотиков с позиции предотвращения побочных эффектов антихеликобактерной терапии и не указывает на их роли для повышения эффективности лечения, последняя идея витает в воздухе. Так, в метаанализе R. Zhu и соавт., опубликованном в 2014 г., в которое были включены 14 рандомизированных контролируемых исследований (2259 взрослых пациентов, 1124 — стандартная тройная терапия + пробиотики, 1135 — стандартная тройная терапия), было показано, что введение в состав эрадикационных схем пробиотиков достоверно повышало эффективность терапии более чем в 1,5 раза (OR = 1,67; 95% ДИ 1,38–2,02) при двукратном снижении риска побочных эффектов (OR = 0,49; 95% ДИ 0,26–0,94). При этом существенно снижался риск диарейного синдрома (OR = 0,21; 95% ДИ 0,06–0,74) [9]. Результаты метаанализа L. V. McFarland и соавт. показали, что из всего многообразия комбинированных пробиотических средств только два препарата оказались эффективными как с точки зрения профилактики побочных эффектов антихеликобактерной терапии, так и с позиции повышения ее эффективности: 2-штаммовый препарат, содержащий в своем составе Lactobacillus acidophilus и Bifidobacterium animalis subsp. lactis BB-12, а также 8-штаммовая пробиотическая комбинация (L. acidophilus, L. casei rhamnosus, L. plantarum, L. reuteri, L. salivarius, L. sporogenes, B. infantis, B. longum) [10].
В одном из недавних метаанализов, посвященных данной проблеме, в который вошли 29 рандомизированных плацебо-контролируемых исследований (3122 ребенка, получавших 17 схем пробиотической терапии), было показано, что включение в схему тройной терапии пробиотиков, по сравнению с контрольной группой (тройная терапия с плацебо вместо пробиотика), было достоверно более эффективно (RR = 1,19, 95% ДИ 1,13–1,25) с достоверным снижением числа побочных эффектов (RR = 0,49, 95% ДИ 0,38–0,65). Наиболее эффективными оказались представители Lactobacillus spp.: в плане эрадикации Hp — Lactobacillus casei (P score = 0,84) и комбинация Lactobacillus acidophilus и с позиции снижения побочных эффектов — Lactobacillus rhamnosus (P score = 0,93) [11]. Таким образом, включение пробиотиков в состав антихеликобактерной терапии оправдано, также как и включение их в соответствующие рекомендации.
Преломляя приведенные выше предложения и рассуждения на отечественную практику, можно подойти к следующим рекомендациям. Абдоминальная боль сама по себе не является поводом для обследования ребенка на Hp. При отсутствии симптомов тревоги, в соответствии с существующими рекомендациями, следует предположить функциональную диспепсию, назначить лечение и лишь при отсутствии эффекта или при появлении симптомов тревоги перейти к более углубленному обследованию, а именно проведению эзофагогастродуоденоскопии. При выявлении язв или эрозий, а также при подозрении на Hp-гастрит следует произвести биопсию слизистой оболочки для исследования на Hp доступными методами, а также использовать неинвазивные методы исследования. При этом, как уже указывалось выше, обследование на Hp необходимо произвести не ранее чем через 2 недели после отмены ингибиторов протонной помпы и через 4 недели после отмены антибиотиков. Показаниями для обследования неинвазивными методами могут быть иммунная тромбоцитопеническая пурпура и резистентная к терапии железодефицитная анемия.
Не вызывает сомнения высокая информативность указанных в рекомендациях 13 C-уреазного дыхательного теста и иммуноферментного определения антигена Hp в кале иммуноферментным методом с моноклональными антителами, однако в отечественной практике они не всегда доступны. В то же время возможно выявление Hp методом полимеразной цепной реакции в стуле. Однако в связи с высокой стоимостью последнего метода не теряет актуальность серологический тест для обследования детей, которые ранее не получали антихеликобактерную терапию. Не исключается также применение неизотопного дыхательного уреазного теста. Из инвазивных методов возможно применение гистологического исследования биоптатов слизистой оболочки желудка с применением специфических методов окраски, микробиологического метода и быстрого уреазного теста, как это рекомендуется в обсуждаемых консенсусах. Желательно сочетание инвазивного и неинвазивного тестов. Что касается лечения, все существующие рекомендации примерно совпадают, и схемы, указанные в ФРЯБ, могут быть использованы в повседневной практике, хотя вопрос о применении ингибиторов протонной помпы вне показаний (off-label) остается открытым. Требует обсуждения возможность применения высоких доз амоксициллина, как это предлагается в ESPGHAN 2016. Безусловно, включение пробиотиков в состав схем эрадикации является обоснованным. Приведенные замечания, конечно, являются дискуссионными и должны обсуждаться в рамках разработки отечественных рекомендаций по диагностике и лечению хеликобактерной инфекции у детей.
Подводя итог, следует отметить, что подготовка актуальных и согласованных педиатрических рекомендаций по диагностике и лечению инфекции Hp является настоятельной необходимостью. Существующие терапевтические и педиатрические рекомендации в части вопросов содержат противоречия, и необходима выработка консенсуса на основе рационального подхода и учета особенностей отечественной педиатрической практики.
Литература
С. В. Бельмер, доктор медицинских наук, профессор
ФГБОУ ВО РНИМУ им. Н. И. Пирогова Минздрава России, Москва
Рекомендации по диагностике и лечению инфекции Helicobacter pylori: в поисках консенсуса для педиатров/ С. В. Бельмер
Для цитирования: Лечащий врач № 3/2020; Номера страниц в выпуске: 58-62
Теги: желудочно-кишечный тракт, воспаление, эрозия, дети
Современные схемы эрадикационной терапии инфекции Helicobacter pylori
Для проведения эрадикационной терапии инфекции Helicobacter pylori врач должен выбрать схему лечения оптимальную для конкретного больного. Часто это оказывается не таким простым, так как важным бывает учитывать целый ряд факторов: необходимо остановиться на каком-то определенном режиме терапии, подобрать конкретные компоненты этой схемы, установить продолжительность лечения, проанализировать клиническую ситуацию, разумно оценить стоимость лекарств, входящих в схему.
Основные принципы эрадикационной терапии инфекции H.pylori известны. Процитируем их по тексту "Рекомендаций по диагностике и лечению инфекции Helicobacter pylori у взрослых при язвенной болезни желудка и двенадцатиперстной кишки" Российской Гастроэнтерологической Ассоциации и Российской группы по изучению H.pylori [1]: Основой лечения является использование комбинированной (трехкомпонентной) терапии:
- способной в контролируемых исследованиях уничтожать бактерию Helicobacter pylori, как минимум, в 80% случаев;
- не вызывающей вынужденной отмены терапии врачом, вследствие побочных эффектов (допустимо менее чем в 5% случаев) или прекращения пациентом приема лекарств по схеме, рекомендованной врачом;
- эффективной при продолжительности курса не более 7-14 дней
Второе Маастрихтское соглашение устанавливает на первое место среди показаний к антигеликобактерной терапии язвенную болезнь желудка и язвенную болезнь двенадцатиперстной кишки, не зависимо от фазы заболевания (обострение или ремиссия), включая их осложненные формы. Эрадикационная терапия при язвенной болезни является необходимым лечебным мероприятием, и обоснованность ее использования при этом заболевании базируется на очевидных научных фактах. Второе Маастрихтское соглашение подчеркивает, что при неосложненной язвенной болезни двенадцатиперстной кишки нет необходимости продолжать антисекреторную терапию после проведения курса эрадикационной терапии. Ряд клинических исследований показал, что после удачного эрадикационного курса заживление язвы, действительно, не требует дальнейшего назначения медикаментов. Рекомендуется также проводить диагностику инфекции H.pylori у больных язвенной болезнью, получающих поддерживающую или курсовую терапию антисекреторными средствами, с назначением антибактериального лечения. Проведение эрадикации у этих больных дает существенный экономический эффект, что связано с прекращением длительного приема антисекреторных препаратов.
В качестве показаний для эрадикационной терапии названы также MALT-лимфома, атрофический гастрит, состояние после резекции желудка по поводу рака. Кроме того, антигеликобактерная терапия может быть показана лицам, являющимся ближайшими родственниками больных раком желудка, и проведена по желанию пациента (после подробной консультации с врачом).
Итоговый документ Маастрихтской конференции (2000 г.) впервые предлагает планиривать лечение инфекции H. pylori, предусматривая возможность его неудачи. Поэтому предлагается рассматривать его как единый блок, предусматривающий не только эрадикационную терапию первой линии, но и в случае сохранения H. pylori - второй линии одновременно (см. табл. 1).
Важно отметить, что число возможных схем антигеликобактерной терапии сокращено. Для тройной терапии предлагается всего две пары антибиотиков. Для квадротерапии в качестве антибактериальных агентов предусмотрены только тетрациклин и метронидазол.
Терапия первой линии: Ингибитор протонной помпы (или ранитидин висмут цитрат) в стандартной дозе 2 раза в день + кларитромицин 500 мг 2 раза в день + амоксициллин 1000 мг 2 раза в день или метронидазол 500 мг 2 раза в день.
Тройная терапия назначается как минимум на 7 дней.
В случае отсутствия успеха лечения назначается терапия второй линии: Ингибитор протонной помпы в стандартной дозе 2 раза в день + Висмута субсалицилат/субцитрат 120 мг 4 раза в день + метронидазол 500 мг 3 раза в день + тетрациклин 500 мг 4 раза в день. Квадротерапия назначается как минимум на 7 дней.
Если препараты висмута не могут быть использованы, в качестве второго лечебного курса предлагаются тройные схемы лечения на основе ингибиторов протонной помпы. В случае отсутствия успеха второго курса лечения дальнейшая тактика определяется в каждом конкретном случае.
Последним тезисом Согласительного доклада является следующий: антибиотики, специфически направленные против H.pylori, пробиотики и вакцины могут войти в арсенал антигеликобактерной терапии в будущем, но в настоящее время эти препараты и лечебные подходы находятся в стадии разработки, и практических рекомендаций не существует.
Из рекомендаций Второго Маастрихтского соглашения исключена схема лечения блокатор протонного насоса + амоксициллин + производное нитроимидазола (метронидазол). Эта комбинация является привычной для России, где метронидазол в силу своей низкой стоимости и "традиционного" использования в качестве "репаранта" при язвенной болезни является практически неизменным антигеликобактерным агентом. К сожалению, при наличии штамма H.pylori, резистентного к производным нитроимидазола, эффективность данной схемы лечения значительно снижается, что доказано не только в европейских иссследованиях, но и в России. По результатам рандомизированного контролируемого мультицентрового исследования эрадикация инфекции в группе, получавшей метронидазол 1000 мг, амоксициллин 2000 мг и омепразол 40 мг в сутки на протяжении 7 дней была достигнута в 30% случаев (доверительный интервал для вероятности 95% составил 17%-43%) (В.Т. Ивашкин, П.Я. Григорьев, Ю.В. Васильев и соавт., 2001). Таким образом, можно только присоединиться к мнению европейских коллег, которые исключили эту схему из рекомендаций.
К сожалению, эрадикационная терапия инфекции H.pylori не обладает стопроцентной эффективностью. Не со всеми положениями Второго Маастрихтского соглашения можно однозначно согласиться, и без вдумчивого анализа перенести их в нашу страну.
Так российские врачи часто используют схемы тройной терапии на основе препарата висмута в качестве лечения первой линии. Мультицентровое исследование Российской группы по изучению H.pylori (2000 г.) показало доступность и эффективность такого подхода в нашей стране, в том числе на примере схемы субцитрат коллоидного висмута + амоксициллин + фуразолидон.
Антигеликобактерная терапия должна совершенствоваться, и Второе Маастрихтское соглашение имеет существенное значение для ее оптимизации.
Таблица 1. СХЕМЫ ЭРАДИКАЦИОННОЙ ТЕРАПИИ ИНФЕКЦИИ Helicobacter pylori
по Маастрихтскому соглашению (2000)
| Терапия первой линии Тройная терапия | |
| Омепразол 20 мг 2 раза в день или Лансопразол 30 мг 2 раза в день или Пантопразол 40 мг 2 раза в день + кларитромицин 500 мг 2 раза в день + амоксициллин 1000 мг 2 раза в день или + кларитромицин 500 мг 2 раза в день + метронидазол 500 мг 2 раза в день | Ранитидин висмут цитрат 400 мг 2 раза в день + кларитромицин 500 мг 2 раза в день + амоксициллин 1000 мг 2 раза в день или + кларитромицин 500 мг 2 раза в день + метронидазол 500 мг 2 раза в день |
| Терапия второй линии Квадротерапия | |
| Омепразол 20 мг 2 раза в день или Лансопразол 30 мг 2 раза в день или Пантопразол 40 мг 2 раза в день + Висмута субсалицилат/субцитрат 120 мг 4 раза в день + метронидазол 500 мг 3 раза в день + тетрациклин 500 мг 4 раза в день | |
Литература
1. Рекомендации по диагностике Helicobacter pylori у больных язвенной болезнью и методам их лечения. // Российский журнал гастроэнтерологии, гепатологии и колопроктологии. – 1998. - №1. – с.105-107.
2. Current European concepts in the management of Helicobacter pylori infection. The Maastricht Consensus Report. // Gut. – 1997. – Vol. 41. – P.8-13.
Тел.: 8-800-25-03-03-2
(бесплатно для звонков из регионов России)
Санкт-Петербург, наб. реки Фонтанки, д. 154
Тел.: +7 (812) 676-25-25
Санкт-Петербург, В.О., Кадетская линия, д. 13-15
Тел.: +7 (812) 676-25-25
Санкт-Петербург, ул. Циолковского, д.3
Тел.: +7 (812) 676-25-10
Хеликобактер пилори (Helicobacter pylori) - это бактерия, вызывающая заболевания желудочно-кишечного тракта.
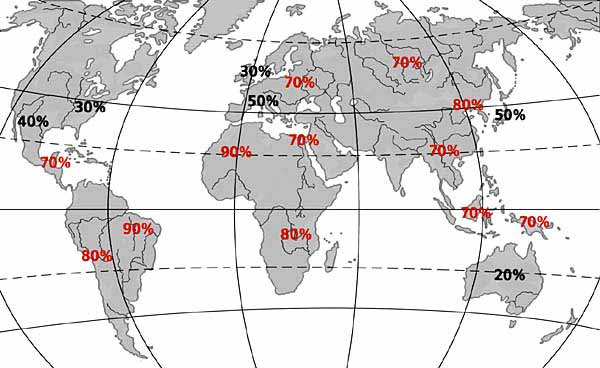
H.Pylori является одной из самых распространенных инфекций в мире, частота её встречаемости достигает 50%. По данным исследований распространенность в европейской части России около 50%, в регионах Сибири и Дальнего востока до 90%. Колонизация желудка человека, как правило происходит в детском возрасте и персистирует на протяжение всей жизни.Распространение происходит от человека к человеку без участия переносчиков.
Основные предполагаемые механизмы передачи:
- Орально-оральный;
- Фекально-оральный;
- Ятрогенный (вследствие инвазивных медицинских манипуляций).
Заболевания желудка и двенадцатиперстной кишки с установленной ролью инфекции H.Pylori
К заболеваниям желудка и двенадцатиперстной кишки, с установленной ролью инфекции относятся:
- H.Pylori-ассоциированный гастрит;
- Язвенная болезнь желудка и двенадцатиперстной кишки;
- Аденокарцинома (рак) желудка;
- MALT-лимфома желудка.
Гастрит
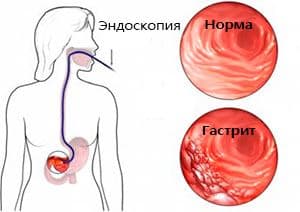
Морфологическое понятие, используемое для обозначения различных по происхождению, течению и клиническим проявлениям воспалительных и дистрофических изменений слизистой оболочки желудка. Из этого следует, что окончательный диагноз правомочен только при гистологическом исследовании биоптатов желудка.
Судить о истинной эпидемиологии хронического гастрита достаточно сложно, что связано с необходимостью морфологической верификации и частым скрытым течением заболевания.
- H.Pylori-ассоциированный гастрит составляет около 85%.
- Аутоимунный гастрит 1-5%.
- Особые формы гастрита — не более 10%.
Предраковые изменения и заболевания желудка, риск малигнизации (по Баранской Е.К., Ивашкину В.Т. 2002 с изм.)
| Предраковые состояния и заболевания желудка | Риск | Величина риска % |
|---|---|---|
|
||
|
||
|
||
|
||
|