Пульс ребенка и инфекция
Лучший способ помочь больному ребенку — своевременно обратиться к врачу-кардиологу. К сожалению, родители не всегда уделяют должное внимание ряду признаков, указывающих на наличие у ребенка заболевания сердечно-сосудистой системы, или не придают им значения.
В основе первичной диагностики многих заболеваний сердечно-сосудистой системы лежит достаточно простой и доступный метод — внимательное наблюдение. Родители могут очень рано заподозрить, что с ребенком творится что-то неладное, и обратиться к врачу.
Необходимо обращать внимание на такие жалобы ребенка:
• боли в области груди (сердца);
• учащенное дыхание (одышку) при нагрузке, например, при беге, подъеме по лестнице и др., и особенно в покое.
Учащенное сердцебиение (тахикардия) может возникнуть и у здорового ребенка, в частности, при эмоциональном напряжении (радость, страх, испуг и др.), физической нагрузке, в жаркую погоду, но как только перестает действовать фактор, вызвавший тахикардию, она быстро проходит. Более стойкая тахикардия наблюдается при различных заболеваниях сердечно-сосудистой системы — миокардитах, сердечной недостаточности, нарушениях ритма и др., а также при повышении температуры тела — лихорадке.
Урежение сердцебиений (брадикардия) может быть как у здоровых детей, занимающихся спортом, так и при ряде заболеваний — нарушениях сердечного ритма и др.
Частота сердечных сокращений (частота пульса) у здоровых детей зависит от возраста. У ребенка первого года жизни частота пульса 140—120 ударов в 1 минуту, в возрасте 5-7 лет - 100-90, 8-10 лет - 85-80, 11-14 лет - 85-70 ударов в 1 минуту.
Боли в области сердца (кардиалгии) могут возникнуть при нарушениях кровообращения в сердечной мышце, при воспалении перикарда (перикардитах). Кардиалгии часто отмечаются у детей с неустойчивой нервной системой без каких-либо сердечных заболеваний. Боль в левой половине грудной клетки может быть обусловлена также заболеваниями легких, желудочно-кишечного тракта, невралгией, заболеваниями мышц, позвоночника.
Частота дыхания у детей также изменяется с возрастом. У ребенка первого года жизни число дыхательных движений 30—40 в 1 минуту, в возрасте 5 лет - 25, 7-8лет - 18-22, 10-14 лет - 16-18 в 1 минуту.
Учащение дыхания (одышка) — один из первых признаков развития сердечной недостаточности. Она может или появляться только при физической нагрузке, или быть постоянной. Приступообразное появление одышки в сочетании с увеличением синевы кожи (цианозом) носит название цианотических приступов и наблюдается при некоторых врожденных пороках сердца.
У ребенка первых месяцев жизни родителей должно настораживать появление приступов внезапного беспричинного беспокойства, крика, сопровождающегося бледностью кожи, вялостью, появлением холодного пота. Эти явления возникают при развитии острой недостаточности кровообращения и свидетельствуют о наличии заболевания сердца.
Недостаточная прибавка в массе тела у ребенка первого года жизни, беспокойство при прикладывании к груди или вялое сосание, отставание в психомоторном развитии также могут быть следствием расстройств кровообращения.
Всегда следует обращать внимание на цвет кожи и губ ребенка. Если у новорожденного появляется общая синюшность кожи и слизистых губ, это проявление тяжелых заболеваний — врожденного порока сердца, легочной патологии или энцефалопатии. Степень выраженности цианоза может быть различной — от чуть голубоватого оттенка до интенсивного синего цвета. Слабо выраженный цианоз у детей первых месяцев жизни лучше всего виден в области стоп, пяток, ногтей.
Синюшность вокруг рта у детей может наблюдаться не только при болезнях сердца, но и при многих других заболеваниях — острых вирусных инфекциях, пневмонии, анемии и др.
Отеки проявляются в виде припухлости кожи. Они могут быть общими и местными. Образование отеков связано с увеличением количества жидкости в тканях. При сердечной недостаточности вначале появляется отечность ног, при дальнейшем развитии заболевания отеки становятся более распространенными.
Если родители заметили какие-либо отклонения в состоянии и самочувствии ребенка, необходимо незамедлительно обратиться к педиатру, который при необходимости назначит обследование и своевременно направит ребенка к детскому кардиологу.
Детский кардиолог областной детской поликлиники
Тябут Тамара Дмитриевна, профессор кафедры кардиологии и ревматологии Бел МАПО, доктор медицинских наук
Год здоровья. Прочитай и передай другому
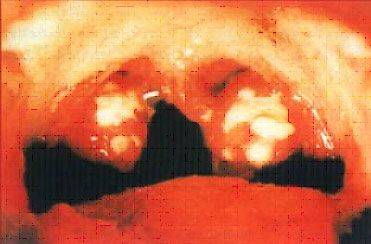
Тонзиллит, вызванный бета-гемолитическим стрептококком.
При наличии хронического тонзиллита в лакунах скапливается большое количество гноя, состоящего из погибших микробов, белых кровяных телец - лейкоцитов, других клеток (гнойно-казеозные пробки). В гнойном содержимом лакун размножаются болезнетворные микробы. Продукты жизнедеятельности микробов из миндалин попадают в кровь и приводят к развитию тонзиллогенной интоксикация, проявляющейся утомляемостью, болями в мышцах и суставах, головными болями, снижением настроения, субфебрилитетом. Миндалины превращаются в хранилище инфекционных агентов, откуда они могут распространяться по организму и быть причиной воспалительных процессов. Частые болезни еще более ослабляют иммунитет, что приводит к дальнейшему развитию тонзиллита. Так формируется порочный круг заболевания.
Хронический тонзиллит опасен осложнениями, связанными с распространением инфекции по организму. К ним относятся паратонзиллярные абсцессы, ·поражение сердца (тонзилогенная миокардиодистрофия, острая ревматическая лихорадка), сосудов, почек.
Тонзиллогенная миокардиодистрофия относится к часто развивающимся, но гораздо реже диагностируемым поражениям сердечной мышцы при хроническим тонзиллите. Она вызывается токсинами бактерий, находящихся в миндалинах, и продуктами местного воспаления и распада тканей.
Клинические признаки тонзиллогенной дистрофии миокарда обусловлены нарушением деятельности вегетативной нервной системы (вегетативной дисфункцией) и нарушением различных видов обмена в сердечной мышце (электролитного, белкового), следствием которых является нарушение образования энергии в сердечной мышце. На ранних этапах развития тонзилогенная миокардиодистрофия проявляется высокой частотой сердечных сокращений - тахикардией, перебоями в работе сердца - экстрасистолией, одышкой при интенсивных физических нагрузках, нарушением общего самочувствия больных. При поздней диагностике появляются признаки сердечной недостаточности, уменьшается объем нагрузки, вызывающей одышку, появляются более тяжелые нарушения ритма и проводимости. При своевременной диагностике и лечении внесердечного фактора - хронического тонзиллита, вызвавшего перечисленные изменения в сердечной мышце, они обратимы и постепенно структура и функции сердечной мышцы
восстанавливаются.
Наибольшую опасность для прогноза и качества жизни пациентов представляет поражение сердца при острой ревматической лихорадке.
Острая ревматическая лихорадка (ОРЛ) - постинфекционное осложнение тонзиллита (ангины) или фарингита, вызванных бета - гемолитическим стрептококком группы А, в виде системного воспалительного заболевания соединительной ткани с преимущественной локализацией патологического процесса в сердечно-сосудистой системе (кардит), суставах (мигрирующий полиартрит), мозге (хорея) и коже (кольцевидная эритема, ревматические узелки), развивающегося у предрасположенных лиц, главным образом молодого возраста (7-15 лет). В Российской Федерации и в РБ заболеваемость ревматической лихорадкой составляет от 0,2 до 0,6 случаев на 1000 детского населения. Первичная заболеваемость ОРЛ в России в начале ХХI века составила 0,027 случая на 1000 населения. Частота впервые выявленной хронической ревматической болезни сердца (ХРБС), которая включает пороки сердца и специфические изменения клапанов (краевой фиброз), выявляемые при ультразвуковом исследовании сердца - 0,097случаев на 1000 населения, в том числе ревматических пороков сердца - 0,076 случаев на 1000 взрослого населения. Имеющиеся статистические различия между частотой первичной заболеваемости острой ревматической лихорадкой и хронической ревматической болезнью сердца свидетельствует о наличии большого количества не диагностированных острых форм болезни.
Временной интервал между перенесенным острым стрептококковым тонзиллитом, фарингитом, обострением хронического тонзиллита и возникновением проявлений острой ревматической лихорадки составляет 3-4 недели. При острой ревматической лихорадке могут поражаться все структуры сердца - эндокард, миокард, перикард. Поражение миокарда (мышцы сердца) встречается всегда. Проявлениями поражения сердца могут быть сердцебиение, одышка, связанная с физической нагрузкой или в покое, боли в области сердца ноющего характера, которые в отличие о стенокардии не имеют четкой связи с физической нагрузкой и могут сохраняться длительный период времени, сердцебиение, перебои в работе сердца, приступообразные нарушения ритма - мерцательная аритмия, трепетание предсердий. Обычно поражение сердца сочетается с суставным синдромом по типу артралгий - болей в крупных суставах (коленных, плечевых, голеностопных, локтевых) или артрита (воспаления) этих же суставов. Для воспаления суставов характерны боль, изменения формы сустава, вызванные отеком, покраснение кожи в области пораженного сустава, местное повышение температуры и нарушение функции сустава в виде ограничения объема движений. Мелкие суставы поражаются гораздо реже. Воспалительный процесс в суставах носит мигрирующий характер и быстро проходит на фоне правильного лечения. Поражение сердца и суставов обычно сопровождается повышением температуры тела, слабостью потливостью, нарушением трудоспособности. У части пациентов встречаются поражения нервной системы, кожные сыпи по типу кольцевидной эритемы и подкожные ревматические узелки.
Для постановки диагноза острой ревматической лихорадки существуют диагностические критерии, которые включают клинические, лабораторные и инструментальные данные, а также информацию о перенесенной инфекции, вызванной бета-гемолитическим стрептококком группы А, его ревматогенными штаммами. Своевременно поставленный диагноз позволяет добиться выздоровления больного при проведении терапии антибиотиками, глюкокортикоидными гормонами, нестероидным противовоспалительными препаратами. Однако, при поздно начатом лечении, несоблюдении пациентами двигательного режима, наличии генетической предрасположенности, не санированной очаговой инфекции (декомпенсированный тонзиллит, кариес) исходом острой ревматической лихорадки может быть хроническая ревматическая болезнь сердца с пороком сердца или без него. Порок сердца возникает как исход воспалительного поражения клапанов сердца. Наличие порока сердца ревматической этиологии требует отнесения пациента к группе высокого риска развития инфекционного эндокардита, наиболее тяжелой формы поражения сердца, связанного с инфекционными агентами.
Острая ревматическая лихорадка относится к заболевания, при которых профилактика имеет важное значение для снижения как первичной заболеваемости, так и повторных эпизодов болезни (повторная острая ревматическая лихорадка).
Первичная профилактика имеет своей целью снижение первичной заболеваемости и включает комплекс медико-санитарных и гигиенических мероприятий, а так же адекватное лечение инфекций, вызванных бета-гемолитическим стрептококком группы А. Первое направление включает мероприятия по закаливанию, знакомство с гигиеническими навыками, санацию хронических очагов инфекции, в первую очередь - хронического тонзиллита и кариеса. Миндалины тщательно санируют повторными полосканиями и промываниями растворами антибактериальных средств, вакуум-аспирацией патологического содержимого лакун. Если это не дает желаемого результата обсуждается вопрос хирургического лечения - удаления миндалин. В каждом конкретном случае выбор тактики лечения определяет врач отоларинголог и терапевт, кардиолог или ревматолог.
Адекватное лечение ангины и фарингита направлено на подавление роста и размножения стрептококка в организме при развитии стрептококкового фарингита, ангины, тонзиллита. Основу лечения составляет антибиотикотерапия в сочетании с противовоспалительными средствами, которые должны проводиться не менее 10 дней с обязательным контролем общего анализа крови, мочи, а по показаниям биохимического анализа крови при возникновении признаков болезни, при окончании лечения и через месяц от появления первых признаков болезни. Лабораторное исследование, проведенное в эти сроки, позволяет правильно поставить диагноз, определить эффективность лечения, и что самое главное, не пропустить начало развития осложнения в виде острой ревматической лихорадки.
Вторичная профилактика имеет своей целью предупреждение развития повторной острой ревматической лихорадки и прогрессирования заболевания у лиц, перенесших ОРЛ. Она проводится у пациентов, не имеющих аллергии к препаратам пенициллинового ряда. Лекарственным средством, используемым для профилактики у взрослых является бензатинбензилпенициллин (экстенциллин, ретарпен) в дозе 2 400 000 ЕД 1 раз в 3 недели внутримышечно. Профилактические режимы зависят от возраста пациента и исхода острой ревматической лихорадки. В соответствии с рекомендациями Ассоциации ревматологов России вторичная профилактика включает следующие режимы:
Наиболее тяжелым и прогностически неблагоприятным заболеванием сердца, связанным с инфекцией считается инфекционный эндокардит - заболевание, характеризующееся развитием воспалительного процесса на клапанном или пристеночном эндокарде, включающее поражение крупных внутригрудных сосудов, отходящих от сердца, возникающее вследствие воздействия микробной инфекции. Наиболее часто это различные бактерии- стрептококки, стафилококки, энтерококки, кишечная палочка, синегнойная палочка и многие другие. Описано 119 различных возбудителей, приводящих к развитию заболевания.
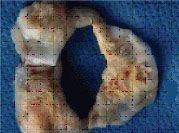
Аортальный клапан
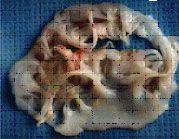
Митральный клапан
Так выглядят клапаны сердца при развитии инфекционного эндокардита.
Наложения из микробов, клеток крови нарушают их функцию,
разрушают клапан и зачастую требуют экстренного хирургического лечения.
Распространенность инфекционного эндокардита в начале 21 века составляла 2- 4 случая на 100 000 населения в год. Отмечается повсеместный рост заболеваемости, наиболее выраженный в старших возрастных группах и составляющий 14, 5 случая на 100 000 населения в возрасте 70-80 лет. Диагностика заболевания сложна. При первом обращении к врачу диагноз ставится только у 19 - 34,2% больных. Средний срок от первичного обращения до постановки диагноза составляет не менее 1,5 - 2 месяцев.
Выделяют группу больных с высоким риском развития инфекционного эндокардита, в которую входят:
- пациенты с ранее перенесенным инфекционным эндокардитом,
- пациенты с протезированными клапанами сердца,
- пациенты с синими врожденными пороками,
- пациенты после хирургических операций на аорте, легочных сосудах
- пациенты с приобретенными пороками сердца, в первую очередь ревматической этиологии (ХРБС).
Кроме этого выделена группа умеренного (промежуточного) риска, объединяющая пациентов со следующими заболеваниями:
- Пролапс митрального клапана, обусловленный миксоматозной дегенерацией или другими причинами с регургитацией 2-3 степени или пролапсы нескольких клапанов
- Нецианотичные врожденные пороки сердца (исключая вторичный ДМПП)
- Бикуспидальный (двухстворчатый)аортальный клапан
- Гипертрофическая кардиомиопатия (идиопатический гипертрофический субаортальный стеноз).
Установлено, что для развития инфекционного эндокардита необходимо попадание возбудителя в кровь. Наиболее частой причиной этого могут быть стоматологические манипуляции, сопровождающиеся повреждением десны и кровоточивостью. При наличии кариеса или заболеваний десен, бактериемия (наличие возбудителя в крови) может возникать достаточно часто.
Частый пульс у ребенка может свидетельствовать о многих нарушениях в организме, и крайне важно вовремя и регулярно посещать детского кардиолога в Саратове, чтобы контролировать состояние ребенка в разном возрасте и принимать решения о лечении.

Что такое нормальный пульс у детей?
Для каждого возраста существуют свои определенные показатели, которые можно проверить в детской кардиологии в Саратове. Во время приема врач прослушивает сердце, определяет или исключает наличие шумов, а кроме этого считает число сердечных сокращений. При необходимости может быть назначены ЭКГ или УЗИ сердца. Опытный детский кардиолог в Саратове обратит внимание родителей на то, что норма пульса с каждым годом снижается. Если при рождении нормой считается 150- 160 сердечных сокращений, то к 12–13 годам это число равняется 75 ударам.
Частота пульса прямо показывает, как сердце справляется со своей функцией и насколько продуктивно перекачивает кровь. В случае слишком большого количества сокращений, может возникать утомление сердечной мышцы и развиваться сердечная недостаточность.
Почему важно контролировать частоту пульса?
Посещая детскую кардиологию в Саратове, специалист обратит внимание на то, что иногда слишком большая частота пульса не провоцирует болезненные ощущения. Крайне важно следить за поведением и реакцией ребенка после физических нагрузок, а также после эмоциональных всплесков. Маленький пациент может жаловаться на одышку, головную боль, боль в области грудины с отдачей в руку, а также сильную усталость после:
- активных физических упражнений;
- длительной ходьбы в спокойном ритме;
- подъема пешком на невысокие этажи.
Повышенная частота пульса у ребенка может наблюдаться и после эмоционального перенапряжения. Детский кардиолог в Саратове объяснит, что смех, равным счетом, как и слезы, длительный просмотр мультфильма, сильные эмоциональные реакции могут вызвать повышение частоты пульса. Важно измерить показатели после такого состояния, а кроме этого родители должны приложить множество усилий, чтобы проверить частоту сокращений в привычном режиме.

Почему увеличивается частота пульса?
Во время эмоциональных или физических нагрузок выделяется адреналин, который раздражает кору головного мозга. Также может выделяться гормон кортизол. Его переизбыток вызывает бессонницу и слишком бодрое состояние. Особенно опасно, если частота пульса у ребенка увеличивается ближе к вечеру, когда он должен лечь, расслабиться и заснуть. Адреналин, попадая в кровь, вызывает ее увеличенную скорость движения, при этом сердце начинает быстрее перекачивать поток крови, а значит, работать с повышенной нагрузкой.
Среди дополнительных причин, почему частота пульса может увеличивается, выделяют:
- инфекционные и вирусные заболевания, перенесенные женщиной во время беременности,
- натальные травмы;
- острые заболевания ребенка с повышением температуры тела;
- перенесенные оперативные вмешательства.
Детский кардиолог в Саратове часто диагностирует учащенное сердцебиение, другие варианты нарушения сердечного ритма, шумы в сердце, колебания артериального давления. Эти симптомы могут быть обусловлены как заболеваниями самого сердца и сосудов, так и рядом других состояний: нарушениями в работе эндокринной системы, нервной системы, почек. Для выявления причины заболевания требуется полное обследование.
Иногда для такого обследования в детской кардиологии в Саратове назначается метод холтеровского мониторирования сердечного ритма, с помощью которого записывается частота сердечных сокращений на протяжении 24 часов. За сутки у ребенка меняется эмоциональный фон и настроение, имеется физическая активность, периоды сна и спокойных занятий, учебная нагрузка, что отражается на работе сердца. И при расшифровке записи суточного ритма детский кардиолог в Саратове видит, какие происходили изменения в работе сердца.

Критические возрастные периоды
Для маленьких пациентов есть критические периоды, в которые часто наблюдается повышенная частота сердечных сокращений. Чаще всего ребенок не может объяснить, как именно ему плохо и в чем причина таких физиологических изменений. Он ощущает давление в груди, головокружение, иногда озноб и даже может потерять сознание. Не стоит доводить до таких частых реакций, и стоит посетить детского кардиолога в Саратове сразу при обнаружении первых симптомов. Маленький пациент может сам испугаться, что его организм так отреагировал на бег, просмотр любимого фильма и то, что он получил подарок, о котором так долго мечтал.
Чем в дальнейшем грозит частый пульс?
Если вовремя не заметить и не обратиться в детскую кардиологию в Саратове для адекватного лечения, ребенок со временем будет испытывать частые болезненные ощущения, а кроме этого у него могут развиваться сопутствующие нарушения:
- с сосудами, венами и артериями;
- с нервной системой;
- с гормональным фоном.
Детский кардиолог в Саратове на основе результатов мониторинга и полученных анализов определит и поставит точный диагноз, что позволит назначить лечение, эффективность которого не заставит себя ждать. Важно также фиксировать изменения спустя определенное время, чтобы скорректировать медикаментозный курс и назначать дополнительно физиотерапевтические процедуры, выбрать подходящий вид спорта. Измерения важно проводить сразу после физической нагрузки разной по силе и интенсивности, после сильных положительных или отрицательных психологических реакций. Измерения частоты пульса после сна также важны для определения детским кардиологом в Саратове диагноза и назначения эффективного и подходящего лечения.
Со временем, когда ребенок взрослеет, необходимо научить следить его за частотой пульса, особенно после физических или эмоциональных нагрузок. Есть препараты, которые позволяют быстро восстановить частоту пульса, а кроме этого поддерживающая терапия. Маленький пациент с каждым годом должен научиться прислушиваться к своему организму и опытный детский кардиолог в Саратове в этом поможет.

Пульс человека — это важный диагностический показатель здоровья. Он отображает количество колебаний и толчков сосудистых стенок в момент продвижения по ним крови в течение последовательных процессов, происходящих в сердечном миокарде (мышце) в период его расслабления и сокращения (в течение сердечного цикла). Измеряемые данные дают полную характеристику функциональных способностей сердечно-сосудистой системы. Количество пульсаций за минуту, сила удара, наполнение, напряжение и высота пульса определяют степень активности миокарда и эластичности стенок сосудистой системы, что в комплексе с показателями артериального давления (АД) позволяет оценить состояние организма.
Определенного единого норматива количества ЧСС для людей нет. В каждом конкретном случае количество ударов пульса индивидуально, в медицине принято руководствоваться усредненным значением нормы ударов пульса. У детей оно довольно значительно отличается от показателя ЧСС у взрослых. С взрослением ребенка показатели пульса постепенно снижаются и к концу подросткового возраста останавливаются на отметке 60-90 пульсаций в минуту.

Самое оптимальное время для измерения частоты пульсации у детей — сразу после сна. Регулярное измерение пульса ребенка поможет вовремя предотвратить возможные проблемы либо удостовериться в нормальной работе его сердца, а также быстро диагностировать развитие возможных заболеваний. Так, если у детей отмечается учащенный сердечный ритм, не спровоцированный физическими или эмоциональными нагрузками, то это весомый повод для обращения за врачебной помощью.
В норме частота сердцебиения у мужчин и женщин отличается незначительно, всего на 5-7 ударов у мужчин меньше, потому что размеры их сердца больше женского и для продвижения крови по сосудам требуется меньшее количество сокращений миокарда. Идеальных значений практически не фиксируют, потому что на пульс здорового человека влияет активность, физические и эмоциональные нагрузки. Сравнивая показатели с нормативной таблицей, следует учитывать индивидуальную особенность человека.

Измеряемые в состоянии покоя показатели частоты пульса могут значительно отличаться от усредненной нормы, но если самочувствие нормальное и нет неприятной симптоматики, то это не считается патологией. Если отклонения регулярны, то следует искать причину, чаще всего сердечный ритм нарушается из-за каких-либо заболеваний. Среди отклонений частоты ударов пульса отмечают два вида нарушений – тахикардию (более 100 уд/мин) и брадикардию (замедленное сердцебиение, менее 60 уд/мин). Оба отклонения у взрослых и детей могут быть спровоцированы физиологическими и патологическими причинами. Среди физиологических — эмоциональные и физические перегрузки; стрессы и перепад температур; сильные боли и длительное употребление лекарственных средств; недостаток гемоглобина в организме. Как правило, при устранении пагубного влияния пульс быстро нормализируется. Патологические причины включают две обширные группы — внесердечные причины и сердечные патологии. К внесердечным относят функциональные нарушения нервной системы, заболевания щитовидки, эндокринные патологии, заболевания почек, инфекции, сопровождающиеся высокой температурой, анемию. Причины сердечного характера обусловлены наличием врожденных и приобретенных сердечных пороков; признаков гипертонии; инфаркта сердечной мышцы и стенокардии; сосудистых воспалений и атеросклероза; сердечной аритмии.
Как правило, нарушения сердечного пульса провоцируют заболевания кардиологического характера. Опытный врач по количеству ударов пульса может сделать предварительную диагностику. Более полную картину можно получить при сопоставлении частоты пульса и силы давления крови на сосудистые стенки — в момент сжимания и выталкивания крови в сосуды (верхнего систолического АД) и расслабления миокарда (нижнего диастолического АД) при наличии сопутствующей симптоматики. Это облегчает диагностический поиск и дает прямую предпосылку к определенному типу заболевания и необходимости дополнительного обследования. Но сначала определимся, каким должен быть нормальный пульс при нормальном давлении, а затем рассмотрим, чем грозит их несоответствие.

При низком давлении и высоком пульсе диагностируется гипотония. Особенно если состояние сопровождается характерной симптоматикой, проявляющейся головокружением, тупыми, давящими и пульсирующими головными болями в висках, затылке и в лобной части; вялостью, апатией, сонливостью и слабостью; нарушением когнитивных функций; учащенным пульсом и одышкой; снижением работоспособности, бледностью кожных покровов и повышенным потоотделением; раздражительностью и эмоциональной нестабильностью. Гипотония — это следствие сосудистой патологии, обусловленной несостоятельностью вялых, пораженных сосудов поддерживать сосудистый тонус (расширяться и сужаться при сердечном сокращении). Такое состояние сосудов приводит к замедленному кровообращению, застою крови в сосудах и недостатку транспорта кислорода в ткани организма. Чтобы нормализовать циркуляцию крови и устранить застойные явления, сердцу приходится интенсивней работать. Именно поэтому высокий пульс часто отмечается при снижении АД.
Пациенты с высоким пульсом при нормальном АД испытывают постоянное беспокойство и напряжение. При отсутствии физиологических причин это верный признак патологий дыхательной и кроветворной систем, заболеваний сердца и щитовидки, склонных к рецидивам и хроническому течению. При нормальных показателях артериального давления повышение частоты пульса провоцирует развитие сердечной астмы с признаками потери сознания, легочного отека, аритмического шока и нарушений в мозговом кровообращении. При этом признаки проявляются головокружением и темнотой в глазах, вызванных недостатком кровоснабжения мозга; общим дискомфортом; сердечными болями. Проявление учащенного пульса при нормальном АД обусловлено множеством факторов. Зависит от густоты крови, эластичности и сопротивляемости сосудистых стенок, интенсивности частоты сокращений сердечного миокарда.
Этиологические факторы низкого давления и замедленного пульса (брадикардии — пульс ниже 50 уд/мин) связаны, в основном с различными патологиями. Основные из них, кардиологические, проявляются нарушениями циркуляции крови в сердце (ишемия), приводящие к снижению пульсации; обширным либо частичным поражением миокарда (инфаркт) с признаками тромбообразования в коронарных артериях; иногда бессимптомными признаками сердечной недостаточности; обширной группой кардиомиопатических патологий, вызывающих изменения в тканевой структуре сердца и замедлению кровообращения в организме; воспалительными процессами в миокарде (миокардит), вызванных аутоиммунными и инфекционными заболеваниями, аллергическим или интоксикационным влиянием; врожденными либо приобретенными анатомическими дефектами сердца, приводящими к нарушению циркуляции крови в сердце, его насосных функций и образованию рубцов. При этом многие заболевания развиваются с проявлением крайне слабой симптоматики либо бессимптомно. Характерные признаки могут проявляться острыми болями в груди, слабостью, повышенной потливостью и снижением частоты пульса (менее 40 уд/мин).
Низкий пульс при нормальном давлении — частое явление у подростков, пожилых людей и беременных женщин, вполне объяснимо их состоянием, что практически считается нормой. У подростков это объясняется резким физическим ростом и половым развитием. При отсутствии негативных признаков беспокоиться нет причин. Необходимо снизить активность, обеспечить ребенку полноценный отдых и исключить переживания. Укрепляющий курс витаминотерапии быстро исправит ситуацию. В пожилом возрасте подобное состояние могут спровоцировать умственные и физические нагрузки. Даже изменение положения тела может отразиться на сердцебиении, снизив АД и резко ускорив удары пульса. У беременных высокий пульс и низкое давление вызвано серьезными перестройками в организме, в частности, повышенной секрецией прогестерона, ускоряющего циркуляцию крови, вызывая параллельно развитие анемии. Симптоматика проявляется тошнотой, слабостью и сонливостью; головными болями и затрудненным дыханием; бледностью кожи и нарушением внимания.
Высокий пульс при высоком давлении может говорить о развитии многих заболеваний различной этиологии — эндокринных, онкологических, патологий сердечной мышцы и сосудов, либо заболеваний дыхательной системы. При одновременном проявлении признаков гипертонии и тахикардии (высокого давления и повышенной частоты пульса) и отсутствии физиологических факторов игнорировать проблему просто невозможно. Признаки проявляются временным снижением зрительных функций и рябью в глазах; головокружениями и утратой сознания; слабостью мышц, головными и грудными болями; одышкой и горячими приливами; нарушением связанности мышления. Если признаки высокого пульса в сочетании с высоким давлением проявляются затяжным характером, это чревато развитием серьезных осложнений в сердечно-сосудистой системе и нарушением функций мозга. Последствия катастрофические, могут проявиться инсультом либо инфарктом.
Помочь пациенту при остром состоянии до приезда скорой помощи можно самостоятельно, — сообщается в блоге KtoNaNovenkogo.ru. Для этого необходимо устранить провоцирующие факторы внешнего влияния; обеспечить свободное дыхание (снять тесную одежду и открыть окно); усадить или уложить пациента, и обеспечить покой. Нужно нормализовать и успокоить дыхание с помощью глубоких вдохов; обеспечить ногам тепло при помощи теплой грелки либо шерстяного пледа; легкими движениями помассировать боковые зоны шеи, живот и глазные яблоки; если приступ спровоцирован стрессом — дать успокоительное.
Не стоит самим диагностировать и лечить медикаментозно проблемы с нарушением пульса, их может устранить только специалист, выявив истинную причину.
Читайте также:


