Может ли при дисбактериозе болеть низ живота и поясница
Этап 3-избавьтесь от дисбактериоза
Дисбактериоз- почему то многие считают это заболевание несерьезным и не обращают внимание на первые сигналы о его наличии.
Что же это такое-дисбактериоз и причины его возникновения, как дисбактериоз влияет на функциональное состояние организма?
Дисбактериоз-это заболевание кишечника, которое проявляется:
1-снижением численности полезной микрофлоры кишечника, увеличением числа условнопатогенных организмов.
2-заселением патогенной флорой тех отделов кишечника, где в нормальных условиях их мало или совсем нет.
В здоровом организме около 90% всех бактерий толстого кишечника-это бифидобактерии.
В процессе жизнедеятельности эти бактерии способствуют перевариванию пищи, усиливают гидролиз белков, сбраживают углеводы, способствуют усвоению жиров, стимулируют перистальтику кишечника. Бифидобактерии участвуют в синтезе и всасывании витаминов, кальция, железа и других микроэлементов.
Бифидобактерии препятствуют размножению гнилостной микрофлоры, сдерживают развитие патогенных и условнопатогенных микроорганизмов, защищая нас от кишечной инфекции.
Если бифидобактерии заселяют преимущественно толстый кишечник, то в тонком кишечнике живут лактобактерии.
Лактобациллы заменяют вредные бактерии в тонком кишечнике, размножаясь, вытесняют их.
Вредные бактерии могут затормозить правильное переваривание и усвоение пищевых продуктов, вызвать болезни.
Если заменить вредные бактерии на полезные лактобациллы, можно избежать многих заболеваний.
С увеличением количества лактобактерий в кишечнике улучшается синтез витаминов В6 и В3.
Под дисбактериозом следует понимать не просто изменение количества полезной микрофлоры толстого и тонкого кишечника, а также и дальнейшее нарушение их функций.
Нарушение микроэкологии кишечника сопровождается снижением иммунитета, нарушением обменных процессов, клинической симптоматикой: тошнота, изменение аппетита, вздутие живота, запоры, поносы, более длительное и тяжелое течение всех острых заболеваний.
Наиболее ярко дисбактериоз проявляется у людей с заболеваниями органов пищеварения.
Вы можете принимать самые прекрасные кальциевые препараты, а при дисбактериозе всасывание кальция будет неэффективным.
Дисбактериоз провоцируется:
1-заболеваниями органов желудочно-кишечного тракта;
2-голоданием, несбалансированным питанием
3-приемом антибиотиков
4- частыми клизмами
5-приемами слабительных средств
6-очищением организма активированным углем (необходимо помнить, что очищаем живые клетки от шлаков, а не кастрюлю от подгоревшей каши)
7-стрессами
8-влиянием радиационных излучений, техногенных загрязнений
9-хирургическими операциями на органах гепато-панкреато-дуоденальной зоны;
10-лекарственной интоксикацией
Если в организме развивается дисбактериоз, может начаться интоксикация организма продуктами жизнедеятельности.
Дисбактериоз всегда отягощает течение любого заболевания.
Как обнаружить у себя наличие дисбактериоза?
1 – поносы, запоры
2- Частые головные боли,усталость
3-Частые головные боли,головокружение,недомогание,плохой сон.
4-Синдром хронической усталости,метеозависимость,неустойчивое давление,сосудистые нарушения.
5-Начинаются нарушения обмена веществ(камни в печени,почках,остеохондроз,)начинается образование папилом и т.д. из-за снижения защитных сил организма.
6-Хроничесое кишечное самоотравление организма ведет к нарушению работы органов,увеличение печени,опущение почек,мастопатии,миомы
7-Изменения со стороны нервной и сердечно-сосудистой системы
Запомните- от поддержания нормальной микрофлоры кишечника зависит иммунитет и здоровье организма в целом.
ДОБРО ПОЖАЛОВАТЬ!
Надеюсь, что Вы сможете получить полезную информацию , будете здоровы сами, поможете своим детям вырасти здоровыми и с детства научится быть здоровыми всю жизнь. Вы можете задать мне вопросы, я ОБЯЗАТЕЛЬНО Вам отвечу.
Синдром раздраженного кишечника

Синдром раздраженного кишечника - комплекс функциональных (т.е. не связанных с органическим поражением) расстройств толстой кишки, продолжающихся свыше 3 месяцев, при которых абдоминальный дискомфорт или боли ассоциируются с дефекацией или изменением привычной функции кишечника и нарушениями стула.
Эпидемиология
Распространенность СРК в большинстве стран мира составляет в среднем 20%, варьируя от 9 до 48%. Размах показателей распространенности объясняется тем, что две трети лиц, испытывающих симптомы СРК, к врачам не обращаются и только треть больных ищет помощи у врача. Социальный и культурный уровень населения во многом определяет показатель обращаемости населения по поводу заболевания.
В развитых странах Европы, Америки, в Японии, Китае обращаемость высока и распространенность заболевания достигает 30%. В таких странах, как Таиланд, она составляет 5%, а в Иране – всего 3,4%.
Последние эпидемиологические исследования среди латиноамериканцев и афроамериканцев США, жителей Японии и Китая показали, что распространенность синдрома не зависит от расовой принадлежности и составляет во всех изученных группах в среднем 20%.
Заболеваемость СРК составляет 1% в год. Пик заболеваемости приходится на молодой трудоспособный возраст – 30–40 лет.
Соотношение женщин и мужчин среди больных, по разным данным, варьирует от 1:1 до 2:1. Новейшие эпидемиологические исследования показали, что среди мужчин так называемого “проблемного” возраста (после 50 лет) СРК распространен так же часто, как среди женщин. Социальное положение полов определяет обращаемость по поводу симптомов СРК. В тех странах, где женщины эмансипированы, имеют равные права с мужчинами, например в России, Европе и Америке, их обращаемость по поводу симптомов СРК в 2–4 раза выше, чем у мужчин. В странах, где женщины имеют низкое социальное положение, например в Индии и Пакистане, с симптомами СРК в 4 раза чаще обращаются мужчины и по статистике наблюдается значительное преобладание мужчин среди больных. В большинстве стран Африки обращаемость одинакова как среди мужчин, так и среди женщин, и поэтому соотношение полов составляет 1:1.
Средний возраст пациентов составляет 24–41 год. Среди лиц пожилого возраста, 65–93 лет, распространенность СРК составляет 10,9% по сравнению с 17% у лиц 30–64 лет. Эпидемиологические исследования показали определенную связь распространенности СРК с местом проживания. Отмечается, что у сельских жителей, которые занимаются преимущественно физическим трудом и питаются растительной пищей, синдром встречается значительно реже, чем у жителей городов. В свою очередь среди горожан СРК наиболее распространен в крупных мегаполисах и столицах, несколько реже встречается у жителей больших городов и еще реже наблюдается среди населения поселков городского типа.
Этиология и патогенез
Согласно современным представлениям, СРК является биопсихосоциальным расстройством, в основе развития которого лежит взаимодействие 3-х патологических механизмов:
- психосоциального воздействия
- сенсорно-моторной дисфункции, т.е. нарушения чувствительности и двигательной активности кишечника, к которой могут привести гинекологические заболевания (вызывают рефлекторные нарушения моторной функции толстой кишки), эндокринные нарушения – климакс, дисменорея, предменструальный синдром, ожирение, гипотиреоз, сахарный диабет;
- стойких нейроиммунных повреждений, которые развиваются после инфекционных заболеваний кишечника и рассматриваются как возможная причина формирования сенсорно-моторной дисфункции.
Клиника

Клиника СРК чрезвычайно многообразна. Наиболее характерными симптомами являются следующие:
- Боли в животе— наблюдаются у 50-96% больных, они локализуются вокруг пупка или в низу живота, имеют различную интенсивность (от незначительных ноющих до весьма выраженной кишечной колики). Как правило, боли уменьшаются или исчезают после дефекации или отхождения газов. В основе болей при СРК лежит нарушение нервной регуляции моторной функции толстой кишки и повышенная чувствительность рецепторов стенки кишки к растяжению. Важным отличительным признаком является отсутствие болей и других симптомов ночью.
- Нарушение стула— отмечается у 55% больных и выражается в появлении диареи или запора. Диарея часто возникает внезапно после еды, иногда в первой половине дня. Кал часто содержит слизь. У многих больных бывает ощущение неполного опорожнения кишечника после дефекации. Часто позыв на дефекацию возникает сразу после еды. Это особенно выражено после приема жирной и высококалорийной пищи. Возможно чередование поносов и запоров: в утренние часы кал плотный или в виде комков со слизью, в течение дня несколько раз полуоформленный стул.
- Метеоризм— один из характерных признаков СРК, обычно усиливается к вечеру. Как правило, вздутие живота нарастает перед дефекацией и уменьшается после нее. Довольно часто метеоризм имеет локальный характер. А. В. Фролькис (1991) выделяет три основных синдрома.
Синдром селезеночного изгиба встречается наиболее часто.
Вследствие анатомических особенностей (высокое расположение под диафрагмой, острый угол) в селезеночном изгибе у больных с СРК и моторной дисфункцией создаются благоприятные условия для скопления каловых масс и газа и развития синдрома селезеночного изгиба. Основные его проявления следующие:
- чувство распирания, давления, полноты в левом верхнем отделе живота;
- боли в левой половине грудной клетки, нередко в области сердца, реже — в области левого плеча;
- сердцебиения, ощущение нехватки воздуха, иногда эти явления сопровождаются чувством страха;
- появление или усиление указанных проявлений после еды, особенно обильной, задержки стула, волнительных ситуаций и уменьшение после отхождения газов и дефекации;
- вздутие живота и выраженный тимпанит в области левого подреберья;
- скопление газа в области селезеночного изгиба толстой кишки (выявляется при рентгенологическом исследовании).
Синдром печеночного изгиба — проявляется чувством полноты, давления, болями в левом подреберье, иррадиирующими в эпигастрий, в правое плечо, правую половину грудной клетки. Эти симптомы имитируют патологию желчевыводящих путей.
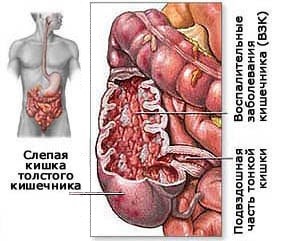
Синдром слепой кишки — встречается часто и симулирует клинику аппендицита. Больные жалуются на боли в правой подвздошной области, иррадиирующие в область правых отделов живота; интенсивность боли может постепенно увеличиваться, однако, как правило, не достигает такой выраженности, как при остром аппендиците.
Синдром неязвенной диспепсии — наблюдается у 30-40% больных с СРК. Больные жалуются на чувство тяжести и переполнения в эпигастрии, тошноту, отрыжку воздухом. Эти симптомы обусловлены нарушением моторной функции желудочно-кишечного тракта.
- Выраженные невротические проявления— достаточно часто встречаются у больных СРК. Больные жалуются на головные боли (напоминающие мигрень), ощущение комка при глотании, неудовлетворенность вдохом (чувство нехватки воздуха), иногда беспокоит учащенное болезненное мочеиспускание.
Лечение
Исключить травмирующие психику факторы внешней среды, провести лечение больного в санатории, профилактории, а при затяжных и повторных приступах кишечной дискинезии или функциональных расстройств желудка — в стационаре.
При преобладании запоров — диета № 3, богатая пищевыми волокнами: пшеничные, овсяные отруби, добавляемые в суп, ржаной хлеб, гречневая каша, тертая морковь, свекла; противопоказаны пряности, острые соусы, тугоплавкие жиры, изделия из сдобного теста, свежее молоко, крепкий кофе.
Физиотерапевтические и бальнеологические процедуры: аэроионотерапия, гальванический воротник по Щербаку, соллюкс, диатермия, электросон, акупунктура, хвойные ванны, озокеритовые аппликации.
При наличии сопутствующих заболеваний (гипотиреоза, аллергического энтероколита, дисбактериоза, климакса и др.) — их лечение.
Лечение неврозов и депрессии, включая психотерапию, седативные препараты . При запорах — легкие слабительные средства, масляные клизмы.
При спазмах с болевым синдромом — папаверин, но-шпа.
При доминирующей диарее назначаются противодиарейные средства.
Боль в животе может сразить каждого в любом возрасте, в любое время дня и ночи, после съеденной белой булки, выпитого натощак стакана сока или быстрой пробежки за маршруткой. Многие просто пережидают пока само пройдет, особо опытные помогают себе таблетками. Однако нужно обращать серьезное внимание на боль в кишечнике внизу живота так как она может свидетельствовать о постепенном развитии тяжелого хронического заболевания. Итак, если болит кишечник внизу живота что делать и о чем это говорит?
Боль внизу живота
Чтобы выявить источник боли важно проанализировать характер ощущений. По характеру боли можно определить заболевание, которым она вызвана::
- причинами тупой ноющей боли внизу живота обычно становятся хронические воспаления ЖКТ, онко- и доброкачественные образования, непроходимость или заворот кишок, иногда можно подозревать панкреатит;
- колики становятся последствием спазмов, интоксикаций, глистов или механического повреждения кишечника;
- острую повторяющуюся боль в кишечнике может вызвать язвенный колит (НКЯ), аппендицит, инфекционные болезни ЖКТ;
- причиной длительной режущей боли (рези) внизу живота обычно становится раздражение кишечника или НКЯ;
- давящую или распирающую боль может вызвать гастрит или воспаление слизистой пищевода.
Когда болят кишки внизу живота, важную роль играет и её локализация: боль может ощущаться справа и слева, рядом с подвздошной костью, ближе к пупку или отдавать на всю площадь живота. В зависимости от её месторасположения внизу живота можно говорить о различных болезнях:
- внизу живота в области пупка - подозрение может пасть на энтерит, колики или глисты;
- в правой подвздошной области - аппендицит, болезни слепой кишки;
- с левой стороны подвздошной области - дизентерия, НКЯ, болезни сигмовидной кишки;
- если болевые ощущения распространяются внизу живота по всей брюшине - это может означать воспаление нескольких сегментов кишечника или язву двенадцатиперстной кишки.
Также обязательно нужно обратить внимание на сопутствующие болезненным ощущениям обстоятельства. Если проблема возникает после еды, значит причину нужно искать в толстом кишечнике или возникли сбои с ферментацией. Когда боль внизу живота в кишечнике начинается после изменения положения тела или после физнагрузок - нужно провериться на наличие спаек . Если боль в кишечнике появляется в процессе акта дефекации - это может быть геморрой или новообразования.
При консультации у врача обязательно нужно указать на сопутствующие симптомы, которыми боль в кишечнике сопровождается - они тоже помогут в диагностировании заболевания:
- высокая температура, озноб;
- запор или диарея;
- тошнота, рвота;
- чрезмерное газообразование и метеоризм;
- горечь во рту или пересыхание слизистых;
- сонливость, ухудшение работоспособности;
- слизь или кровь в кале;
- сопутствующие боли в иных местах.
Чаще всего боли внизу живота вызывают заболевания ЖКТ, причем каждая болезнь характеризуется своими симптомами. Однако в некоторых случаях дискомфорт может быть вызван и иными причинами: урологические болезни, ЗППП, нервными болезнями, патологиями кроветворения и пр. В этом случае человеку тоже будет казаться, что у него страдает именно кишечник. Более точно диагностировать причину болей может только доктор. Кроме болей или дискомфорта внизу живота, какие еще симптомы помогут определить более-менее точно заболевание, их вызвавшее:
- Гастрит сопровождается тошнотой, изжогой, чувством жжения в эпигастрии, сонливостью и повышенной утомляемостью.
- Аппендицит и перитонит сопровождаются высокой температурой, потерей аппетита, расстройством стула, частым мочеиспусканием.
- Непроходимость кишечника сопровождается усиленными газообразованием, вздутием живота, рвотой, учащением сердцебиения и пересыханием слизистой рта.
- Кишечные колики часто сопровождаются запором и побледнением десен.
- Интоксикация кроме болей может сопровождаться слабостью, тошнотой, расстройством стула, повышенной температурой.
- Панкреатит диагностируется по рвоте желчью, тошноте, запорам, метеоризму.
- Синдром раздраженного кишечника сопровождается газообразованием и метеоризмом, ощущением комка в горле, болями в эпигастрии и под ребрами.
- Для энтерита характерен кашицеобразный стул, чувство бурления внутри, спазмы, налет светлого цвета на языке.
- Гельминтоз сопровождается тошнотой, бледностью, отсутствием аппетита, метеоризмом, зудом в промежности.
Также боли могут быть вызваны нарушением диеты, приемом некоторых препаратов, нарушением микрофлоры, закупоркой артерий, питающих кишечник. При возникновении регулярных или сильных болевых ощущений внизу живота, при отсутствии связи с питанием и диагностированного заболевания, необходимо сразу обратиться к врачу для выяснения их причины.
Приветствуем на канале НетГастриту.
Ставим лайки и подписываемся на канал. Новые материалы публикуются ежедневно!
Природа хронической абдоминальной боли может быть органической и функциональной.
Органические заболевания. Выявление причины хронической абдоминальной боли у детей на почве органических заболеваний основывается на: 1) анамнезе; 2) физикальном обследовании; 3) лабораторном исследовании; 4) лучевых и эндоскопических методах исследования; 5) оценке эффективности эмпирического лечения.
Определение локализации боли в животе в детском возрасте имеет особенности. Так, до 3 лет дети почти всегда определяют болевые ощущения в области пупка.
Помощь в выявлении причины хронической боли в животе может оказать ведение родителями дневника, где регистрируются вид принимаемой пищи и симптомы, наблюдаемые после нее на протяжении 2 недель. При этом можно обнаружить потенциальные причины некоторых симптомов, например, непереносимость лактозы и др. Также необходимо регистрировать прием медикаментов и все лечебные мероприятия. Семейный анамнез может свидетельствовать о предрасположенности к язвенной болезни желудка и 12-перстной кишки, панкреатиту, воспалительным заболеваниям желчевыводящей системы, кишечника и ряду других болезней.
При исследовании регистрируются лихорадка, жалобы на болезненные ощущения в суставах, наличие сыпи и др. Присутствие одного или нескольких из перечисленных симптомов предполагает воспалительную или инфекционную природу болевого синдрома.
Т. к. между абдоминальной болью, питанием и физическим развитием ребенка имеется связь, обязательны данные о росте и массе тела пациента.
Проводится полное клиническое обследование с последующим акцентированием внимания на животе. На болезненность при исследовании живота укажет гримаса на лице ребенка или реплика. Важные находки — увеличение печени, селезенки, наличие объемных образований, а также локализация болезненности. Дальнейший диагностический поиск проводят с учетом полученных данных.
При невозможности топической диагностики на амбулаторном этапе обследование продолжают в стационаре или в диагностическом центре. Здесь проводят эндоскопическое исследование (фиброгастродуоденоскопия, колоноскопия), биопсию (по показаниям), сонографию, рентгенографию (холецистографию, ирригографию), КТ, МРТ, сцинтиграфию, ацидометрию; определение ферментативной функции пищеварительного тракта, электрофизиологическое исследование, нагрузочные пробы, изучение биохимических параметров крови и мочи, микробиоценоза кишечника, генетическое обследование и др.+
Для дуоденита и гастродуоденита также характерны боли, имеющие связь с приемом пищи или ее характером (жареная, острая), а также с длительными перерывами в еде. Диспепсический синдром проявляется тошнотой, рвотой, приносящей облегчение, отрыжкой, изжогой. Нередко отмечаются симптомы хронической интоксикации и вегетососудистой дистонии. Выявляется болезненность в эпигастральной области.
Язвенная болезнь желудка и 12-перстной кишки у детей, в отличие от взрослых, часто не имеет отчетливой клинической симптоматики, т. к. нередко характеризуется наличием поверхностных язв. Ведущий симптом — боль в эпигастрии или пилородуоденальной области, возникающая натощак или спустя 1–3 ч. после приема пищи, чаще ночью и более выраженная, чем при гастродуодените. Еда на время облегчает состояние. Возможно скрытое кровотечение. Решающее в диагностике — эндоскопическое исследование.
Хроническая боль в животе может быть связана с эзофагитом, развивающимся на почве гастроэзофагеального рефлюкса. При этом характерна боль за грудиной во время приема пищи, в подложечной области, ощущение прохождения пищевого комка, дисфагия. Наблюдаются отрыжка с кислым запахом, изжога. Сравнительно редко причиной хронической боли в верхних отделах живота могут быть гастроптоз и грыжа пищеводного отверстия диафрагмы. При этом боль возникает через 2–3 ч. после еды, особенно в горизонтальном положении ребенка, при наклонах вперед и физической нагрузке. Данную патологию можно предполагать при отсутствии эффекта от терапии по поводу эзофагита и гастродуоденита.
Причиной хронической боли в животе может быть хронический энтерит, колит, энтероколит. При этом боль локализуется в области пупка, гипогастральной области слева и справа. Она чаще возникает во второй половине дня, иногда через 1,5–2 ч. после еды. Провоцирует ее появление употребление большого количества свежих овощей, фруктов, молока. Боль сопровождается вздутием живота, урчанием, усиливается при физической нагрузке. При локализации ее справа необходимо исключить острый аппендицит. Для хронического поражения кишечника характерно расстройство стула — чередование поносов (при энтерите) и запоров (при колите).
Неспецифический язвенный колит и болезнь Крона характеризуются рецидивирующими болями в животе, приступообразными или постоянными. Они локализуются по всему животу, слева, справа от пупка, но чаще внизу живота, усиливаясь после приема пищи или физической активности. Стул неустойчивый, понос сменяется запором, отмечаются слизисто-гнойный или кровянистый характер испражнений, наличие тенезмов.
• связь боли с приемом и характером пищи;
Другие формы поражения желчевыводящих путей (желчнокаменная болезнь, аномалии развития, опухоли, паразитарные заболевания) не имеют специфических симптомов и обнаруживаются в основном при параклиническом обследовании ребенка.
Хроническая боль в животе может быть связана с патологией поджелудочной железы. Острый панкреатит, в частности отечная форма является как самостоятельным заболеванием, так и реактивным состоянием на фоне иной патологии органов пищеварения. Деструктивные формы панкреатита у детей встречаются редко. Хронический панкреатит протекает с приступообразными болями в животе. Локализация их зависит от участка поражения поджелудочной железы. Для ее тотального поражения характерна интенсивная опоясывающая боль, которая сопровождается выраженным беспокойством ребенка, рвотой, не приносящей облегчения, иногда неукротимой. Имеет место расстройство стула — запоры, чаще поносы. Выражены симптомы интоксикации.
Причиной хронической боли в животе у детей могут быть гельминтозы. При этом боль не имеет какой-либо специфики, сопровождается хронической интоксикацией, снижением аппетита, слюнотечением, бруксизмом.
Второй группой, обусловливающей наличие хронической боли в животе, являются болезни мочевыделительной системы: пиелонефрит, нефроптоз, пузырно-мочеточниковый рефлюкс, цистит, мочекаменная болезнь, дисметаболическая нефропатия и более редкая патология почек. Для данных заболеваний характерна боль, чаще не связанная с приемом пищи. При мочекаменной болезни, нефроптозе приступы могут провоцировать переохлаждение, физическая нагрузка. Боль локализуется около пупка, внизу живота, в пояснице.
• продолжительность основных симптомов не менее 3 мес. на протяжении последнего года;
• отсутствие органической патологии;
• множественный характер жалоб (не только на расстройства пищеварительной системы) при общем хорошем состоянии пациента и благоприятном течении заболевания без заметного прогрессирования;
• значение психосоциальных факторов и нарушений нейрогуморальной регуляции в формировании основных симптомов.
Важное значение в патогенезе функциональных расстройств и хронической абдоминальной боли имеют психосоциальные факторы и социальная дезадаптация. Полагают, что они могут быть первичными в развитии функциональных расстройств и в сочетании с генетической предрасположенностью определяют формирование типа моторных нарушений и висцеральную гипералгезию. Взаимозависимость ЦНС и всех периферических влияний приводит не только к непосредственному нарушению функций ЖКТ, но и к нейропсихическим отклонениям. В итоге в основе функциональных расстройств лежат нарушения двигательной функции, обусловленные несостоятельностью регуляторных взаимоотношений на оси мозг–желудочно-кишечный тракт.
• отсутствие прогрессирования заболевания;
• меняющийся характер жалоб;
• оценка пациентом боли как очень сильной;
• наличие многочисленных жалоб, касающихся других органов и систем;
• завышенные требования родителей к ребенку, наличие проблем в школе;
• эмоциональный стресс в семье;
• локальная стереотипная боль;
• пробуждение от боли во сне;
• особое поведение во время приступов;
• упорные запоры или диарея;
• наличие хронических заболеваний желудочно-кишечного тракта у членов семьи;
• отставание в физическом развитии или потеря массы тела;
• боль в суставах;
При гипотонической форме дискинезии боль чаще умеренная, но более длительная. Боль провоцируется физической нагрузкой, приемом жирной пищи, перееданием. Отмечается умеренная болезненность в правом подреберье, увеличенная, но мягкая печень. В основе данной дискинезии лежит застой желчи в билиарной системе и снижение моторно-эвакуаторной функции желчного пузыря.+
Функциональные расстройства желчного пузыря проявляются нарушением сократительной функции, замедлением эвакуации желчи и растяжением пузыря, что вызывает боль. Дисфункция сфинктера Одди может быть связана с функциональными, моторными, обычно спастическими нарушениями сфинктера общего желчного протока, сфинктера панкреатического протока или общего ампулярного протока. В зависимости от этого преобладают симптомы поражения билиарного тракта, поджелудочной железы или совместные изменения.
Синдром раздраженного кишечника. Самое распространенное и наиболее изученное среди функциональных расстройств пищеварительного канала. Заболевание проявляется абдоминальной болью, нарушением акта дефекации, метеоризмом. Из-за отсутствия четкого понятийного аппарата у детей младшего возраста затруднительно выяснение субъективных ощущений, патогномоничных для установления данного диагноза в строгом соответствии с Римскими критериями. Симптомами, на основании которых можно диагностировать синдром раздраженного кишечника, являются:
• частота стула менее 3 раз в нед.;
• частота стула более 3 раз в сутки;
• твердый или бобовидный кал;
• разжиженный или водянистый кал;
• натуживание при акте дефекации;
• имперантные позывы к акту дефекации (невозможность задержки дефекации);
• ощущение неполного опорожнения кишечника;
• выделение слизи при дефекации;
• чувство переполнения, вздутия или переливания в животе.
Значительная роль в патогенезе синдрома раздраженного кишечника принадлежит психоэмоциональному статусу пациента, а также наличию вегетативной дисфункции. Психопатологические расстройства у таких детей характеризуются неглубоким уровнем поражения (неврозы, невротические реакции). Тесная связь депрессии с хронической абдоминальной болью объясняется общими биохимическими процессами, и в первую очередь — недостаточностью моноаминергических (серотонинергических) механизмов. Это подтверждается эффективностью антидепрессантов, особенно ингибиторов обратного захвата серотонина в лечении абдоминальной боли.
Различают две основные формы синдрома раздраженного кишечника — гипертоническую и гипотоническую.
Для гипертонической формы характерна периодическая схватко-образная боль неопределенной локализации или в левой подвздошной области. При этом живот вздут, пальпаторно определяется спастическое сокращение и болезненность нисходящей и сигмовидной кишки. Часто наблюдается запор. После дефекации боль уменьшается.
Для гипотонической формы характерно чувство дискомфорта, распирание, вздутие живота с умеренными и непостоянными болевыми ощущениями. После акта дефекации боль, как правило, исчезает.
Диагноз синдрома раздраженного кишечника — это диагноз исключения, требующий тщательного анализа жалоб, анамнеза, клинических лабораторных и биохимических исследований крови, проведения инструментальных исследований для исключения органической патологии кишечника (УЗИ, колоноскопия, ирригография, паразитологические исследования и т. д.). До сих пор не разработано этиологическое лечение данного синдрома. Используемая в настоящее время терапия направлена на отдельные известные звенья патогенеза. Одним из них является нормализация микробного состава кишечника. Коррекцию дисбиотических нарушений, а также профилактику их развития можно осуществить с помощью функцио-нального питания. Рекомендуется использование миотропных спазмолитиков. Т. к. одним из ведущих механизмов патогенеза синдрома разраженного кишечника является вегетативная дисфункция и психоневрологические расстройства, в терапию включают препараты, корригирующие данные расстройства.
Синдром функциональной абдоминальной боли. Абдоминальная боль без нарушения кишечной функции выделяется в отдельную категорию. Данный синдром определяется как постоянные, почти постоянные или часто рецидивирующие боли в животе, которые характеризуются следующими особенностями:
• продолжаются не менее 6 мес.;
• не связаны с конкретными физио-логическими факторами (прием пищи, акт дефекации, менструальный цикл и др.);
• сопровождаются снижением физической активности;
• отличаются непрогрессирующим течением;
• не имеют признаков, которые позволяли бы отнести эти боли к другим функциональным расстройствам желудочно-кишечного тракта.
Синдром функциональной абдоминальной боли наблюдается в препубертатном возрасте с двумя пиками частоты. Первый соответствует возрасту 5–7 лет, наблюдается у 5–8% детей и нередко совпадает с отправлением их в школу. Второй пик имеет место почти у 25% детей и наблюдается в возрасте 10–12 лет с наибольшей частотой у девочек. Данный синдром рассматривается как биопсихосоциальное заболевание. При этом боль обусловлена амплификацией (усилением) восприятия боли в коре головного мозга за счет избыточной афферентной импульсации (в меньшей степени) и ее недостаточного нисходящего подавления (в большей степени). Процессу амплификации болевых ощущений способствуют психические стрессы — смерть родителей, перенесенные операции, годовщина трагического события и т. п.
Большое внимание в развитии синдрома функциональной абдоминальной боли уделяется эпизодам физического или сексуального принуждения детей. Анамнестически они выявляются в подростковом возрасте у 64% пациентов с данным синдромом (в 2,8 раза чаще, чем у детей с органическими заболеваниями). Наличие таких эпизодов вызывает у пациентов стремление к проведению диагностических исследований, побуждает часто обращаться к врачу и обусловливает резистентность к назначаемому лечению. Характерно, что больные, как правило, не рассказывают врачу о подобных эпизодах, а их выявление требует деликатной формулировки вопросов.
При синдроме функциональной абдоминальной боли последняя не связана с физической активностью и в большинстве случаев сопровождается вегетативными признаками (бледность, тошнота, головокружение, недомогание и др.). Нередко имеется семейный анамнез с предрасположенностью к функциональным заболеваниям кишечника.
Диагноз синдрома функциональной абдоминальной боли должен быть диагнозом исключения. Его правомерно ставить лишь после тщательного обследования, включающего не только лабораторное исследование крови, мочи, кала, но и эхографию органов брюшной полости, эндоскопические (ФГДС, колоноскопия) и, при необходимости, лучевые методы исследования (рентгенологический, КТ, МРТ, сцинтиграфия и др.). В случаях, когда диагноз все же остается неясным, обсуждается вопрос о выполнении лапароскопии.
Юрий АБАЕВ, профессор кафедры детской хирургии БГМУ, доктор мед. наук
Медицинский вестник, 7 августа 2008
Читайте также:


