Микоплазменная инфекция у детей доктор комаровский
Чем опасна для ребенка микоплазма: пневмония у детей
Нередко в педиатрической практике встречается вызванная таким возбудителем, как микоплазма, пневмония у детей. Пневмонией называется инфекционное заболевание, при котором воспаляется легочная ткань. Любая пневмония является серьезной патологией. Особенно она опасна для детского организма, который менее устойчив к микробам. В большинстве случаев заболевание протекает в легкой форме, но при отсутствии лечебных мер могут развиться осложнения (менингоэнцефалит, поражение сосудов глаз, плеврит). Каковы причины, симптомы и лечение этой патологии легких?
Характеристика микоплазменной пневмонии
Микоплазменная пневмония относится к атипичным формам воспаления легких.Возбудителями болезни являются Mycoplasma pneumoniae. Микоплазмоз начинается с катаральных явлений, что зачастую становится причиной неправильной диагностики и несвоевременного обращения к врачу. Микоплазменная пневмония чаще всего развивается вне стен лечебного учреждения. Такие пневмонии называются внебольничными. На ее долю приходится до 50% случаев воспаления легких. Болезнь поражает преимущественно детей и подростков. Часто дети заражаются в стенах детских учреждений (школ, детских садов, школ-интернатов, средних и высших учебных заведений).
В некоторых случаях болезнь развивается сразу после рождения малыша. В данной ситуации речь идет о врожденной форме микоплазменной пневмонии. У новорожденных она протекает наиболее тяжело. Возможно развитие генерализованной формы болезни с поражением внутренних органов. Микоплазменная пневмония бывает очаговой и долевой. В первом случае воспаление затрагивает незначительный участок легкого в пределах нескольких легочных долек. При долевой пневмонии в процесс вовлекается целая доля легкого. В большинстве случаев воспаление является односторонним.
Свойства возбудителя
Возбудителями заболевания являются микоплазмы. Это мелкие одноклеточные микроорганизмы. Они относятся к типу простейших организмов. Эти микроорганизмы имеют следующие отличительные черты:
- не имеют клеточной стенки и ядра;
- величиной от 100 до 600 нм;
- способны менять свою форму;
- чувствительны к высокой температуре, дезинфицирующим средствам и ультрафиолетовому излучению;
- содержат ДНК и РНК;
- неспособны долго жить во внешней среде.
Ребенок заражается через воздух. Микоплазмы с током воздуха проникают в верхние дыхательные пути, а оттуда в бронхи и легочную ткань. Источником инфекции является больной или бессимптомный носитель. Размножение микоплазм происходит в альвеолах. На фоне это формируется интерстициальный тип воспаления легких, при котором происходит утолщение перегородок между альвеолами. После перенесенного ребенком заболевания у него формируется иммунитет продолжительностью до 10 лет.
Способствуют развитию болезни следующие факторы:
- курение;
- иммунодефицит;
- тяжелые хронические заболевания;
- переохлаждение;
- несбалансированное питание.
В группу риска входят дети в возрасте от 3 до 15 лет.
Клинические проявления
Симптомы микоплазменной пневмонии имеют свои особенности. Вначале наблюдаются симптомы поражения верхних дыхательных путей (насморк, боль в горле, снижение аппетита, сухой кашель). Постепенно повышается температура тела.
- лихорадкой;
- болью в груди, усиливающейся при вдохе и выдохе;
- приступообразным кашлем с отделением небольшого количества мокроты.
При обструкции бронхов кашель может беспокоить ребенка на протяжении нескольких недель. Симптомы интоксикации могут быть выражены слабо. Микоплазменная пневмония отличается тем, что часто присутствуют внелегочные симптомы. К ним относится кожная сыпь, боль в животе, мышцах и суставах, парестезия. Сыпь выявляется у 12-15% больных детей. Она пятнисто-папулезная или уртикарная. У маленьких детей симптомы выражены слабо.
У некоторых больных заболевание имеет смешанную этиологию. В данной ситуации присоединяется вторичная бактериальная инфекция. Наиболее тяжело протекает сливная пневмония, когда мелкие очаги сливаются между собой, затрагивая несколько легочных сегментов или целую долю. У половины больных детей при пневмонии наблюдается увеличение печени. Функция органа при этом не нарушена. Реже увеличивается селезенка. У детей дошкольного возраста часто увеличиваются лимфатические узлы.

Обследование и лечение
Лечение больных детей проводится после постановки диагноза и исключения других заболеваний легких. Диагностика включает в себя рентгенографию грудной клетки или компьютерную томографию, физикальное исследование (выслушивание и перкуссию легких), исследование мокроты для уточнения типа возбудителя, осмотр зева, общий анализ крови и мочи. На рентгенограмме при сегментарной пневмонии обнаруживается наличие очаговых инфильтратов в нижних сегментах с нечеткими контурами, интерстициальные изменения. При микроскопическом исследовании мокроты микоплазмы не обнаруживаются. Проводится полимеразная цепная реакция или серологические методы исследования (ИФА).
Основу лечения больных микоплазменной пневмонией детей составляет антибиотикотерапия.
Назначаются тетрациклины (Доксициклин) или макролиды (Азитромицин, Эритромицин). При этом во внимание берется возраст ребенка. Доксициклином нельзя лечить детей младше 12 лет и детей более старшего возраста с массой тела менее 45 кг. Лечение также включает обильное питье, дезинтоксикацию организма, физиопроцедуры, массаж, применение отхаркивающих средств в виде сиропов или микстур. Таким образом, микоплазменная пневмония у детей редко протекает в тяжелой форме и практически всегда заканчивается выздоровлением.
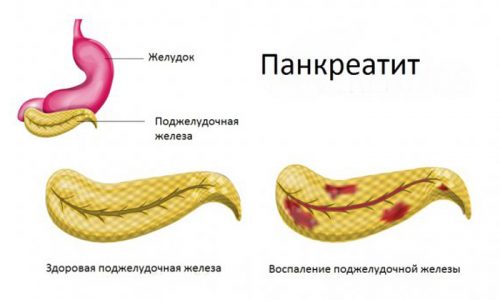
Панкреатит у детей встречается в 5-25% случаев гастроэнтерологических заболеваний.
Классификация панкреатита
Международная классификация по характеру течения детский панкреатит подразделяет:
- на острый;
- на острый рецидивирующий;
- на хронический;
- на обострение хронической патологии.
По происхождению панкреатит классифицируют как:
По характеру нарушения и области поражения панкреатит подразделяют:
- на отечную форму – разрушение отдельных клеток, продуцирующих сок поджелудочной железы;
- на деструктивный (панкреонекроз) – отмечаются очаги некроза различной величины и локализации: мелкоочаговый, среднеочаговый, крупноочаговый, тотально-субтотальный (некрозом поражены все отделы железы).
Многие ученые считают, что реактивный панкреатит не следует выделять в самостоятельную форму.
Он является только переходящим комплексом симптомов, возникающих на фоне патологии органов, связанных общей функцией с поджелудочной.
По выполнению функций железы панкреатит бывает:
- с нарушением внешнесекреторной функции (синтез и выделение сока): гиперсекреторный (избыточный), гипосекреторный (недостаточный), обтурационный (блокирование выделения), с нормальной функцией;
- с нарушением внутрисекреторной функции (синтез инсулина): гиперсекреция, гипосекреция.
Эта форма панкреатита характеризуется катаральным воспалением, отеком и деструктивными нарушениями железы, вызванными активацией ферментов внутри органа и интоксикацией продуктами распада. У ребенка патология сопровождается выраженными симптомами воспаления, некроза тканей и нарушением работы ЖКТ.
Хронический панкреатит – прогрессирующее воспалительное заболевание, которое характеризуется снижением функции или разрушением тканей и протоковой системы. Эта форма патологии имеет периоды обострения и затихания. Чаще всего хронический панкреатит диагностируется в школьном возрасте (6-17 лет) и является следствием острой формы.

Чаще всего хронический панкреатит диагностируется в школьном возрасте (6-17 лет) и является следствием острой формы.
Причины панкреатита у детей
Возникновение панкреатита у детей может быть следствием врожденных и внутриутробных аномалий, проявляться под действием внешних и внутренних факторов. Все причины, вызывающие панкреатит, подразделяют:
- на вызывающие затруднение оттока панкреатического сока заболевания ЖКТ (41,8%): патологии желчных протоков (41,3%), аномалии железы, травмы в области живота;
- на приводящие к непосредственному повреждению серозной оболочки и железистой ткани: бактериально-вирусные инфекции (гепатит, паротит, сальмонеллез, вызываемые цитомегаловирусной, герпетической, микоплазменной инфекциями, энтеровирус), гельминтозы.
Кроме перечисленных факторов, приступ панкреатита могут вызвать:
[morkovin_vg video=”2ul8YCW9BYk;Pec4Mhh-y4c,панкреатит хронический”]
Симптомы
При остром панкреатите наблюдаются такие признаки:
- болевые ощущения в эпигастральной области;
- тошнота;
- рвота;
- слабость;
- потеря аппетита.
Проявления патологического процесса – это:
- бледность лица;
- посинение губ;
- обезвоживание организма – вызывает жажду, утоление которой сопровождается сильной рвотой;
- тахикардия (сердцебиение);
- поверхностное дыхание.
При прогрессировании панкреатита ребенок становится вялым, не двигается, развивается парез ЖКТ (паралитическая непроходимость), который приводит к запору. Выраженная интоксикация сопровождается повышением температуры до +38…+39°С, а при гнойном панкреатите отмечается истощающая лихорадка.
При хронической форме панкреатита симптомы способны отсутствовать в период затихания или быть менее выраженными.
Приступы тошноты могут быть вызваны погрешностями соблюдения диеты, стрессом, чрезмерной физической нагрузкой. Боль усиливается при нагрузках, погрешностях питания. Она может отдавать в поясницу, спину, под лопатку.
Хроническая патология сопровождается расстройством питания – отсутствием аппетита, отказом от пищи и такими нарушениями:
К какому врачу обратиться при обнаружении панкреатита у ребенка?
При появлении симптомов, схожих с панкреатическими, необходимо обратиться к педиатру, который даст направление к узкому специалисту – детскому гастроэнтерологу. Помощь в разработке диетического питания окажет диетолог.

При появлении симптомов, схожих с панкреатическими, необходимо обратиться к педиатру.
Диагностика
Для постановки диагноза используют следующие методы исследования:
- клинический анализ крови, который позволяет выявить признаки воспаления;
- биохимический анализ крови на количество ферментов железы;
- в анализе кала – копрограмме – устанавливают содержание непереваренных пищевых остатков, крахмала и жира;
- анализ мочи на диастазу;
- УЗИ – показывает состояние и параметры железы (его проводят натощак и после пищевой нагрузки);
- высокоинформативный иммуноферментный анализ кала на эластазу-1;
- комбинированное рентгенэндоскопическое исследование;
- компьютерную томографию, МРТ.
Как лечить
Лечение острого панкреатита у детей врачи проводят в условиях стационара. Больному ребенку предписывается постельный режим и диетическое питание. При лечении хронического панкреатита учитываются особенности протекания патологии.
Для терапии панкреатита применяют симптоматическое и патогенетическое лечение медицинскими препаратами с применением:
- анальгетиков и спазмолитиков;
- холинолитиков;
- антацидов;
- ферментных и антиферментных препаратов.
Применение лекарств не только снижает боль, но и стимулирует отток панкреатического сока.
Для восстановления перистальтики ЖКТ применяют Цизаприд, Домперидон. Для торможения секреторной функции – Атропин, Метацин, Платифиллин.
Хороший эффект в комплексной терапии панкреатита у детей показало применение регуляторных пептидов – Сандостатина и Октреотида.
Для устранения обезвоживания и признаков интоксикации назначается инфузионная терапия – внутривенное введение Реополиглюкина, глюкозы, аминокислоты, жировых эмульсий.
Заместительная терапия ферментами подразумевает применение препаратов, устойчивых к действию пищеварительных веществ, например, микрогранулированного препарата Панцитрат.
Для снижения продукции и воздействия соляной кислоты прописывают антацидные лекарства – Маалокс, Фосфалюгель, Альмагель.
Для предупреждения инфицирования кист и свищей назначают Цефотаксим, Амоксициллин. Дозировка таблеток и курс лечения зависят от формы патологии, степени поражения железы и того, сколько лет пациенту.
В домашних условиях лечить панкреатит можно только вне обострения и под контролем гастроэнтеролога. В качестве обволакивающего средства рекомендуют пить овсяный кисель.
Для поддерживающей терапии хронического панкреатита принимают отвары барбариса, душицы, земляники лесной, календулы, крапивы, репяшка, сушеницы болотной, хвоща полевого, шиповника, яснотки. Из предложенного списка берут 5-6 трав в равном количестве.
Сырье измельчают, смешивают. 15 г порошка заливают ½ л кипятка и настаивают в термосе 8-10 часов. Пить теплым по 1/3 стакана после еды 4 раза в день и ½ стакана – перед сном.
В период обострения проводят курсы полноценного питания с помощью внутривенного и зондового введения стандартных пищевых смесей из молочного белка, соевого гидролизата и полиненасыщенных жирных кислот.При стабилизации состояния ребенка его переводят на диетический стол №5.
Диетическое меню включает легкоусвояемые продукты. Правильно составленный рацион содержит физиологическую норму белка и ограничивает жиры и углеводы.
Для нормализации витаминно-минерального баланса необходимо включать специальные добавки.

Диетическое меню включает легкоусвояемые продукты.
Особенности в зависимости от возраста
Особенности течения панкреатита у детей обусловлены возрастными отличиями в строении и функционировании железы.
У новорожденных поджелудочная железа составляет всего 0,1% от массы тела. Бедность паренхиматозного слоя обуславливает низкую секреторную функцию. Младенец, питаясь молоком матери, не нуждается в полном комплексе пищеварительных ферментов.
Но при искусственном вскармливании панкреатит может быть вызван аллергической реакцией на смеси. Первичная панкреатическая недостаточность развивается при врожденной патологии и сопровождается задержкой роста, дефицитом массы тела и хронической диареей.
В период отказа от грудного вскармливания проявляются первые симптомы синдрома Швахмана-Даймонда, вызванные дисфункцией ферментов поджелудочной железы. Через несколько месяцев после введения прикорма малышам у них может обнаружиться целиакия (нарушение пищеварения), вызывающая панкреатит.
У детей в 2 года жизни отмечается резкий рост железы – она увеличивается в 4 раза, что связано с изменением питания. Увеличивается и секреция ферментов. Часто в этот период отмечается недостаточность амилазы.
До года дети не могут переварить крахмал – это физиологическое состояние, но при нарушении питания оно может вызвать панкреатит.
Если в 3 года малыш пробует вредные и экзотические продукты, то следует ожидать появления первых симптомов нарушения функций ЖКТ и панкреатита. В 4 года ребенок контактирует с большим количеством сверстников, часто болея инфекционными, паразитарными и вирусными патологиями, что влияет на работу железы. С 5 лет и до 7 происходит второй скачек роста и функций железы. При несовершенстве ферментативной функции органа и нарушении питания у детей возникает недостаточность железы.
Какой должен быть размер поджелудочной железы в норме у детей? Об этом читайте в статье.
У малышей панкреатит проявлялся тошнотой, рвотой, болью в эпигастрии, задержкой физического развития.
С 6 лет и до 10 размеры железы увеличиваются в 10 раз. В этот период отмечается преобладание функции секреции инсулина над продукцией ферментов. Поэтому и у младших школьников требуется применение рационального питания и исключение вредных продуктов. При анализе истории болезни панкреатита у детей с 7 лет установлено, что 6,9% детей родились недоношенными.
У детей 8 лет и старше патология была вызвана нерегулярностью питания, сухоедением. В группе детей 6-9 лет факторами, вызвавшими панкреатит.
У детей 8 лет и старше патология была вызвана нерегулярностью питания, сухоедением. В группе детей 6-9 лет факторами, вызвавшими панкреатит, стали:
- ранний перевод на искусственное вскармливание;
- погрешности питания;
- частые ОРЗ и ОРВИ;
- гельминтозы;
- применение антибиотиков и нестероидных противовоспалительных средств (НПВП) у малышей;
- перенесенные кишечные инфекции;
- травмы живота.
Профилактика
В качестве мер профилактики развития панкреатита следует:
- поддерживать нормальный режим питания;
- исключить продукты, содержащие опасные добавки;
- не прибегать к самолечению и неоправданному применению антибиотиков, НПВП и других лекарственных препаратов;
- своевременно лечить инфекционные, вирусные и паразитарные заболевания;
- следить за состоянием пищеварительной системы.
Комаровский о детском панкреатите
Во многих программах доктор Комаровский рассказывает о проблемах с ЖКТ и поджелудочной железой у детей. Педиатр советует придерживаться регулярного, полезного питания, избегать переедания и совместного введения первых и вторых блюд в одном приеме пищи. Комаровский рекомендует кормить ребенка тогда, когда он проголодается.

Педиатр Комаровский советует придерживаться регулярного, полезного питания, избегать переедания и совместного введения первых и вторых блюд в одном приеме пищи.
Что такое пневмония? Это то же самое, что бронхит и ОРВИ, или нет?
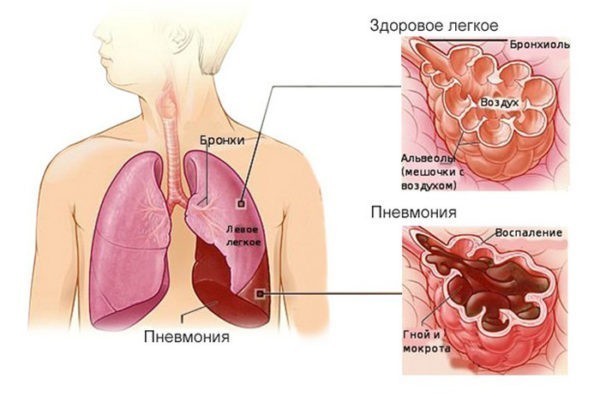
Пневмония – это острое инфекционное воспаление нижних дыхательных путей, которое характеризуется инфильтрацией легких (точнее — нижних дыхательных путей) воспалительной жидкостью и признаками воспаления. Что это значит? Прежде всего, это значит, что развитие пневмонии связано с наличием в дыхательных путях инфекционных агентов – бактерий, иногда вирусов или грибков, простейших.
Что такое нижние дыхательные пути? Это альвеолы (микроскопические мешочки, в которых происходит газообмен) и мелкие бронхи. Обязательным критерием пневмонии будет поражение альвеол, если у больного поражены только бронхи, то тогда это не пневмония, а бронхит или бронхиолит. Однако, наличие бронхита, трахеита или ларингита (воспаление бронхов, трахеи или гортани) не исключает поражение альвеол и соответственно наличие пневмонии.
Инфильтрация — это наличие воспалительной жидкости, которая состоит из продуктов крови, белков, клеток организма и бактерий, в просвете альвеол. Данная инфильтрация хорошо видна при проведении рентгенологического исследования и слышна врачу в виде специфических хрипов при выслушивании легких. Также пневмония сопровождается признаками воспаления, в том числе интоксикацией и повышением температуры, кашлем с возможным отхождением мокроты и другими симптомами.
Таким образом, пневмония — это не бронхит, и не ОРВИ, а самостоятельное инфекционное заболевание, у которого есть четкое определение и критерии для постановки диагноза.

Можно ли заразиться пневмонией, если вокруг все кашляют и чихают? Что надо делать, если в семье кто-нибудь болеет пневмонией?
Несмотря на инфекционный характер заболевания, заразиться пневмонией очень сложно, требуется не только попадание микроорганизма в дыхательные пути, но и наличие факторов риска, таких как возраст и сопутствующие заболевания. Однако, в осенне-весенний период, когда распространены вирусные заболевания, существует более высокий риск заболеть пневмонией как осложнением ОРВИ или как одним из вариантов течения вирусной инфекции. Существуют эпидемиологические формы пневмонии, которые часто встречаются в организованных коллективах – это микоплазменная и хламидийная пневмония, кроме того, существует форма легионеллезной пневмонии, которая может распространяться через системы вентиляции и кондиционирования воздуха.
Когда в семье кто-то заболел, прежде всего следует создать так называемый лечебно-охранительный режим: у пациента должна быть своя кровать, своя посуда, которую следует обрабатывать с обычным моющим средством в горячей воде, по рекомендации врача, может потребоваться обработка специальным дезинфицирующими средствами.
Если у больного отходит мокрота, лучше всего собирать ее в специальную емкость (можно купить в аптеке баночку для анализов), которую потом надо будет выбросить или продезинфицировать. Каждый день в комнате пациента надо проводить легкую влажную уборку, особенно внимательно следует протирать вертикальные поверхности, на которых скапливается пыль.
Раз в неделю и после окончания болезни комнату следует хорошенько убрать с использованием качественных средств для уборки, все белье (постельное и нательное) после болезни обязательно надо простирать с высокой температурой (60 или 90 градусов). Каждый день, даже зимой, комнату нужно проветривать, не менее 1 часа в сутки. Все, кто входят и покидают комнату пациента, должны мыть руки с мылом или специальным дезсредствами. Если есть подозрение на заразный характер инфекции (вирусная инфекция, подозрение на туберкулез), пациент должен носить хлопчатобумажную маску, которую должен менять каждый день.

Какие факторы риска пневмонии есть? Что надо делать, чтобы не заболеть пневмонией?
Описаны следующие факторы риска пневмонии: младший и пожилой возраст, курение и алкоголизм, обездвиживание и прикованность к постели, нарушение иммунитета, нарушение глотательного или кашлевого рефлексов, наличие хронических заболеваний внутренних органов, в том числе легких, плохие социальные условия жизни, голодание, гиповитаминоз, депрессия. Соответственно, чтобы не заболеть, прежде всего, следует отказаться от вредных привычек, следить за диетой, избегать стрессов, переохлаждений, физических и эмоциональных перегрузок. Если есть сопутствующие заболевания, следует принимать все назначенные врачом препараты и ни в коем случаем не заниматься самолечением. Всем пациентам с наличием нескольких перечисленных факторов риска требуется проведение вакцинации от пневмонии.
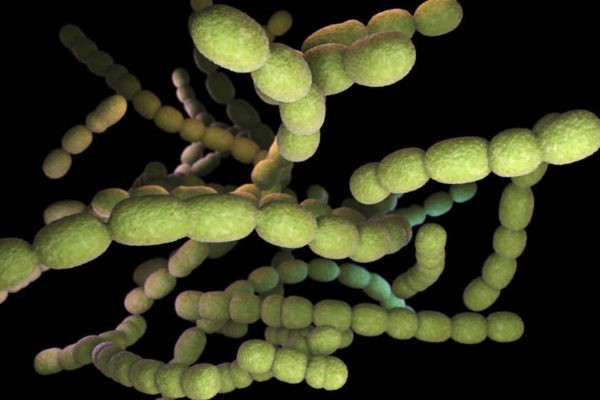
Какие микроорганизмы обычно вызывают пневмонию?
Самый частый возбудитель пневмонии – это стрептококк. С ним связана классическая тяжелая пневмония, с высокой температурой и сильной слабостью. Стрептококк встречается и у молодых и у пожилых пациентов, у курящих и некурящих людей. Практически так же часто встречается микоплазменная пневмония. Особенно часто она встречается у детей школьного и дошкольного возраста, молодых людей, которые учатся в институте или уже работают. Особенностей этой пневмонии является неявные симптомы и распространение среди людей, посещающих одно учреждение.
Реже пневмония связана с хламидийной инфекцией. У курильщиков часто встречается пневмония, вызванная гемофильной палочкой или бактерией вида моракселла. Стафиликокк часто встречается у наркоманов или при наличии очагов гнойной инфекции (например, пролежни). У лиц, употребляющих алкоголь, а также среди больных диабетом может встречаться клебсиелла.
У пациентов с тяжелой хронической обструктивной болезнью легких, а также с бронхоэктазами может встречаться инфекция синегнойной палочкой. У лежачих больных, за которыми требуетcя постоянный уход, у которых стоит мочевой катетер, может встречаться инфекция кишечной палочкой или энтеробактерией. При иммунодефиците, в частности при СПИДе, повышается риск пневмоцистной пневмонии, грибковой пневмонии и туберкулеза. Знание особенностей формирования пневмонии позволяет врачу быстрее поставить правильный диагноз и вовремя начать лечение.
Что такое госпитальная пневмония, это другая болезнь или нет?
Госпитальная пневмония – это вариант пневмонии, которая развивается после 48 часов нахождения в стационаре. Это особый вид пневмонии, который характеризуется наличием так называемой внутрибольничной микрофлоры, которая отличается от классической микрофлоры, в том числе наличием резистентности к некоторым, а иногда и ко всем антибиотикам. Наличие такой пневмонии предполагает альтернативную терапию антибиотиками резерва, и, к сожалению, более высоким риском летального исхода.
Как понять, что у меня пневмония, каковы ее симптомы?
Прежде всего, диагноз пневмонии устанавливается по результатам обследования, которое назначает и проводит лечащий врач. Подозрение на пневмонию должно возникнуть у пациента с длительным повышением температуры, кашлем с отхождением кровавой или ржавой мокротой, болью в грудной клетке, сильной слабостью и одышкой. Единственным видом обследования, после проведения которого можно говорить об определенном диагнозе пневмония – это рентгенография или КТ легких.
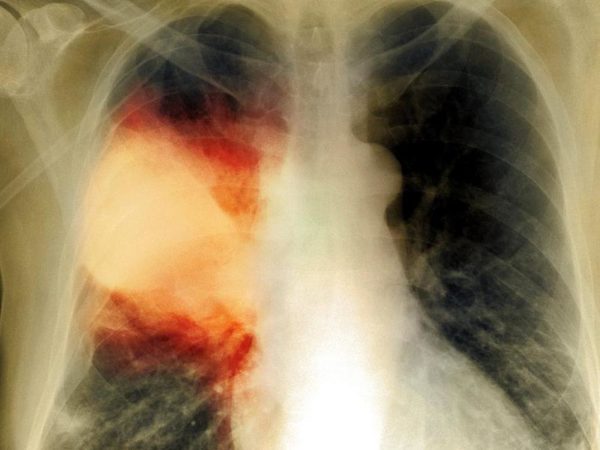
Можно ли заболеть пневмонией, если не лечить ОРВИ?
Хороший вопрос, на которой нет однозначного ответа. Прежде всего, следует сказать, что ОРВИ не поддается терапии, так как не существует препаратов, способных ускорить выздоровление от ОРВИ, за исключением гриппа и использования препаратов таких как Озельтамивир и Занамивир. Скорее всего, если при гриппе, в первые 24 часа от появления симптомов, принимать вышеуказанные препараты, то это может снизить риск развития пневмонии, как осложнения гриппа. Такие исследования проводились, однако результаты критикуются организацией FDA (Food and Drug Administration) за возможную манипуляцию данными. В целом, поскольку лечения ОРВИ не существует, то и не существует медикаментозного способа профилактики пневмонии с помощью лечения ОРВИ. Очевидно, что при вирусной респираторной инфекции следует избегать переохлаждений, чрезмерных перегрузок в разгар заболевания.
Когда надо обратиться к врачу?
Обратиться к врачу следует, если кашель или температура держатся уже больше 1 недели или присутствует что-либо из ниже перечисленного: кровохарканье, ржавая или кровавая мокрота, боль в грудной клетке, усиливающаяся при дыхании, сильная слабость, одышка, цианоз, повторное ухудшение после начавшегося выздоровления от ОРВИ. Личная обеспокоенность необычным течением заболевания, появлением странных симптомов тоже может быть поводом для обращения к врачу, пусть лучше он скажет, что все в порядке и нет повода для беспокойств, чем пропустить пневмонию.
Какие анализы и исследования будет делать врач?
При подозрении на пневмонию, скорее всего, врач назначит проведение рентгенологического исследования легких, клинический анализ крови, возможно врач попросит вас сдать мокроту на анализ, и назначит биохимические исследования, в том числе на показатели воспаления – С-реактивный белок или прокальцитонин. В сложных случаях, может потребоваться проведение компьютерной томографии легких, и бронхоскопии.
Если я болею пневмонией уже больше месяца, такое бывает? Сохраняется кашель, одышка, плохие анализы и изменения на рентгенограмме.
Чаще всего клинические и рентгенологические проявления заболевания исчезают через месяц от начала терапии. Пневмония, при которой не наступает положительной динамики за 2 недели, называется не разрешающейся. Однако клинические проявления и рентгенологическое уплотнение могут сохраняться в течение месяца. Если после месяца болезни сохраняется клиническая или рентгенологическая картина заболевания, как минимум следует посетить пульмонолога, так как, может быть, потребуется альтернативная терапия заболевания или исключения других легочных заболеваний, которые могут протекать под маской пневмонии.

Как долго протекает пневмония, сколько занимает лечение, сколько реабилитация?
Клинические проявления пневмонии и изменения на рентгенограмме могут сохраняться в течение месяца. При неосложненном течении, на фоне терапии антибиотиками, улучшение самочувствия будет уже в первый день. Обычно, лечение назначается на 7-10 дней, иногда, антибиотики приходится принимать 3-4 недели. Через 1 неделю к пациенту вернутся силы и хорошее самочувствие. Однако, полное выздоровление наступает через месяц от начала болезни, до этого времени, пациент может ощущать слабость, покашливание, периодически может подниматься температура. Если в течение первого месяца пневмонии сделать рентген легких, то, скорее всего, будут выявлены изменения, которые могут трактоваться как пневмония. Однако, это не всегда значит, что лечение не помогает или пневмония не проходит, изменения на рентгенограмме могут сохраняться в течение месяца от начала терапии.
Слышал про прививки от пневмонии, как они работают, насколько они эффективны и безопасны?
Действительно, существует вакцина от пневмонии. Она представлена многими серотипами стрептококка. Использование такой вакцины дает защиту от стрептококковой пневмонии – самого частого варианта пневмонии. Использование данной вакцины особенно актуально у пожилых и самых юных пациентов, у которых наблюдается самый высокий риск неблагоприятных осложнений. Кроме того, такая вакцина показана всем пациентам с хронической легочной патологией (например, с астмой или ХОБЛ) для снижения риска тяжелых обострений. Использование такой вакцины безопасно, и сейчас пневмококковая вакцина включена в Российский и международный календарь вакцинации.
Может быть, надо пропить курс антибиотиков для профилактики пневмонии?
Скорее всего, на этот вопрос стоит ответить отрицательно – использование антибиотиков без показаний лишь увеличит риск появления резистентных штаммов микроорганизмов, но не снизит риск пневмонии. Однако в некоторых случаях пульмонолог может выписать длительный курс антибиотиков пациенту вне обострения. Показания к этому курсу очень узкие и специфические, и на них не стоит сейчас останавливаться, так как большинству здоровых людей такой режим приема препаратов не подойдет.
Читайте также:


