Лекции по офтальмологии кератит
ЗАБОЛЕВАНИЯ РОГОВИЦЫ И СКЛЕРЫ
Роговица относится к важнейшим оптическим структурам глаза.
Заболеваниям роговицы принадлежит одно из основных мест в патологии глазного яблока: на их долю падает не менее 25% всей глазной патологии, а
их последствия обуславливают до 50% стойкого снижения зрения и слепоты.
В мире насчитывается около 40 млн. слепых с рубцами (бельмами) роговицы,
нуждающихся в кератопластике. Объясняется это тем, что роговица как самая наружная оболочка подвержена больше, чем какая-либо другая,
воздействию физических, механических, химических, a нередко биологических факторов внешнего мира, с которым она непосредственно
соприкасается. Особенно неблагоприятна посттравматическая и
воспалительная патологии роговицы, так как она часто не бывает строго изолирована вследствие общности кровоснабжения и иннервации роговицы и других отделов глаза.
Значение заболеваний роговицы исключительно велико, поскольку от ее прозрачности и сферичности зависят как количество поступающих в глаз световых лучей, так и во многом характер их преломления, Между тем почти любое патологическое состояние роговицы вызывает в ней более или менее
интенсивное помутнение и изменение сферичности, которые,
распространяясь на противозрачковую зону, приводят к тому или иному снижению зрительных функций.
Общая симптоматика заболеваний роговой оболочки. Нормальная роговица обладает прозрачностью, блеском, высокой чувствительностью,
имеет сферическую форму и определенную величину. Все перечисленные свойства роговицы могут изменяться.
К субъективным симптомам, характеризующим поражение роговицы,
относятся боль, светобоязиь, слезотечение и снижение остроты зрения. Боль обусловлена поражением нервных окончаний роговицы, а также
раздражением ресничных нервов радужки и нервов ресничного тела. Иногда боль носит характер невралгии, иррадиируя в область виска и лба.
Светобоязнь, слезотечение обусловлены раздражением роговичных нервов.
Объективными признаками, поражения роговицы являются блефароспазм, перикорнеальная инъекция, нарушение прозрачности.
Блефароспазм выражается в уменьшении размеров глазной щели, вплоть до полного смыкания век. Перикорнеальная инъекция имеет вид кольца или сектора фиолетового цвета. Она наиболее выражена вокруг роговицы, по направлению к сводам уменьшается. Иногда перикорнеальная инъекция сочетается с конъюнктивальной инъекцией.
Очаг воспаления, вызывая раздражение нервных окончаний, влечет за собой типичную реакцию со стороны глаза: светобоязнь, слезотечение,
блефароспазм, чувство инородного тела под верхним веком, которую в сочетании с перикорнеальной инъекцией принято характеризовать как роговичный синдром.
Прозрачность как главная особенность роговичной ткани нарушается вследствие появления в различных ее слоях помутнений белого, серого,
желтого, бурого цветов. Они обусловливаются воспалительными явлениями,
их последствиями (рубцами), дистрофиями и дегенерациями, нарастанием конъюнктивы, опухолями и т.д.
Прозрачность роговицы нарушается, если в ней появляются инфильтраты, состоящие из измененных клеток роговицы и лейкоцитов.
Клинически воспалительный фокус имеет серый или желтый цвет (в
зависимости от состава образующих его клеток), нечеткие границы и окружен менее выраженным помутнением в виде молочной мути благодаря пропитыванию ткани отечной жидкостью. Инфильтрат может быть различной величины (от ограниченного точечного до захватывающего всю роговицу), разной формы (монетовидный, ландкартообразный , в виде веточки и др.) и располагаться на неодинаковой глубине. Роговица в области
инфильтрата теряет блеск. Процесс сопровождается покраснением глаза вследствие расширения сосудов перилимбальной области – перикорнеальной инъекцией.
Последующая судьба инфильтрата различна, он может бесследно рассосаться. Но такой благоприятный исход встречается редко в тех случаях,
когда воспаление ограничивается эпителиальным слоем, наиболее распространенное продолжение кератита – переход в следующую стадию – распада инфильтрата. Процесс распада характеризуется отторжением эпителия, некрозом ткани, ее изъязвлением, присоединением вторичной инфекции. Величина образовавшегося дефекта весьма вариабельна: от едва заметного, выявляемого с помощью флюоресцентной пробы (в глаз закапывается 1-2 капли 2% раствора флюоресцеина, и участок роговицы,
лишенный эпителия, окрашивается в зеленый цвет), до обширных и глубоких язв, видимых простым глазом. Дно и края язвы инфильтрированы, чаще мутно-серые, но могут быть и желто-зелеными. Окружающая роговица в той или иной мере также инфильтрирована и отечна. Язва способна к распространению по поверхности и в глубину. В последнем случае она может достигать задней пограничной пластинки, которая под влиянием внутриглазного давления грыжевидно выпячивается и выглядит в виде черного пузырька – десцеметоцеле ( descemetocele ) на инфильтрированном дне дефекта.
В дальнейшем возможно разрушение задней пограничной пластинки и выпадение в образовавшееся отверстие радужки с последующим ее сращением с краями роговичного дефекта – передними синехиями.
Смещение и ущемление радужки ведет к смещению и изменению формы зрачка.
Постепенно язва очищается: уменьшается инфильтрация краев и дна,
отторгаются некротизированные участки, рассасываются и исчезают помутнения окружающих областей. С краев на язву начинает нарастать эпителий, постепенно покрывая дефект. Возвращаются блеск и зеркальность
роговицы, что означает переход кератита в следующую стадию: выстланное эпителием углубление приобретает новое название – фасетка. Под эпителием фасетки разрастается соединительная ткань, и процесс заканчивается заключительной стадией – образованием рубца.
К нарушению прозрачности ведет и врастание в роговицу сосудов –
васкуляризация. Новообразование сосудов происходит, как правило, при воспалительных процессах, реже – при дистрофиях и дегенерациях.
Васкуляризация после стихания воспаления сохраняется обычно и в рубцовой ткани. Различают поверхностные и глубокие сосуды роговицы.
Первые являются продолжением сосудов конъюнктивы, переходят с нее через лимб и древовидно ветвятся в поверхностных слоях под эпителием;
они имеют ярко-красный цвет, хорошо видны, в них при биомикроскопии отчетливо определяется ток крови. Поверхностная васкуляризация свидетельствует о наличии поверхностного патологического очага. Вторые развиваются из эписклеральных сосудов, а поэтому становятся видными только в роговице и исчезают у лимба, скрываясь в непрозрачной эписклере и склере. Они врастают в строму, менее заметны и имеют вид щеточек или метелочек. Глубокая васкуляризация указывает на глубокий роговичный процесс. Наконец возможна смешанная васкуляризация, когда в роговице представлены оба типа новообразованных сосудов.
Перикорнеальная инъекция, обусловленная гиперемией краевой петлистой сети, бывает различной интенсивности – от нежно-розового венчика, окружающего роговицу, до темно-фиолетового широкого пояса. По мере удаления от роговицы, интенсивность инъекции убывает.
Сферичность роговицы изменяется по-разному: она способна уплощаться – applanatio cornea , становиться шаровидной – keratoglobus ,
овальной – cornea ovale или конусовидной – keratoconus . Названные изменения бывают врожденными, но обычно приобретаются вследствие заболевания.
Плоская роговица. Это сочетание уменьшенного диаметра роговицы с резким ее уплощением. Передняя камера мелкая. Уплощение роговицы может быть обусловлено рубцовыми изменениями по ее окружности.
Овальная роговица . Вследствие того, что вертикальный диаметр роговицы больше горизонтального, она имеет форму вертикального овала.
Подобная форма образуется вследствие растяжения роговицы.
Шаровидная роговица . Это приобретенное увеличение роговицы как следствие растяжения ее при врожденной глаукоме. При этом роговица из-за отека бывает диффузно мутной или вследствие надрывов задней пограничной пластинки имеет полосчатые помутнения. Одновременно наблюдаются симптомы глаукомы.
Коническая роговица . Как врожденная аномалия встречается редко.
Обычно кератоконус начинает развиваться в период полового созревания, в
возрасте 15-20 лет. Поражаются оба глаза, хотя и не одновременно. При этом заболевании роговица постепенно приобретает форму конуса. Вершина конуса не совпадает с центром роговицы, а находится ниже него. Этиология его окончательно не установлена, но не исключается влияние эндокринных расстройств, особенно гипофункции щитовидной железы. Процесс начинается с размягчения роговицы, которая под влиянием мигательных движений приобретает форму конуса. При биомикроскопическом исследовании уже в начальных стадиях наблюдается истончение конусовидно выпячивающейся части роговицы с последующим ее помутнением. Помутнения вначале нежные и малозаметные. Постепенно они становятся более четкими и насыщенными, приобретают серо-белый цвет.
Форма их разнообразная, располагаются они в различных слоях стромы.
Возможно тотальное помутнение всей верхушки конуса.
При кератоконусе всегда имеются разрывы задней пограничной пластинки. Верхушка конуса может истончаться до 2/3 ее объема. Из-за механических раздражений и расстройства питания она изъязвляется и даже перфорируется. Усиление выпячивания конуса и появление интенсивных
помутнений вызывают прогрессирующее снижение остроты зрения.
Утолщение нервов приводит к гиперестезии верхушки конуса,
сопровождающейся болью и светобоязнью.
Заболевание характеризуется медленным прогрессированием и отсутствием воспалительных явлений. Вначале появляется астигматизм, и
вскоре наступают видимые изменения формы роговицы. Встречается и остро развивающийся кератоконус. Нарушение сферичности роговицы приводит к резкому снижению зрения, которое удовлетворительно корригируется только контактными линзами. Помимо исправления рефракции, они предупреждают дальнейшее растяжение роговицы и являются методом профилактики кератоконуса. Лечение кератоконуса осуществляется также путем введения в
переднюю камеру глаза аутокрови больного и с помощью сквозной и послойной пересадок роговицы. То же лечение применяется и при кератоглобусе.
Задний кератоконус ( keratoconus posterior ). Это редко встречающаяся разновидность кератоконуса. Характеризуется тем, что задняя поверхность роговицы искривлена больше, чем в норме. При сохранении нормальной структуры роговица истончена. Помутнения роговицы и разрывы задней пограничной пластинки отсутствуют. Изменения чаще односторонние.
Блеск роговицы ослабляется или утрачивается под влиянием воспалительных, дистрофических и дегенеративных процессов; при этом она тускнеет или напоминает шагреневую кожу. Наличие или отсутствие блеска помогает в дифференциальной диагностике свежих и рубцовых изменений.
При воспалительном фокусе независимо от глубины его расположения роговица теряет в соответствующем участке блеск, становится шероховатой,
в то время как при рубце блеск роговичной ткани в области помутнения сохраняется.
Чувствительность роговицы снижается при многих патологических состояниях. При снижении и тем более потере чувствительности ее сторожевая роль уменьшается, и роговица становится менее защищенной от
губительного влияния ряда внешних воздействий. Кроме того, понижение чувствительности служит важным симптомом некоторых заболеваний роговицы.
Величина роговицы может уменьшаться (меньше 10 мм) и
увеличиваться (больше 13 мм).
Гигантская роговица ( megalocorпea ). Чаще наблюдается при гидрофтальме, но встречается и как врожденная аномалия. При этой патологии роговица прозрачна, диаметр ее увеличивается до 13-19 мм, серая полоска лимба расширена, передняя камера глубокая, имеется иридоденез.
Часто гигантская роговица сочетается с другой врожденной аномалией,
глазного яблока. Процесс двусторонний, не прогрессирует и не вызывает патологических расстройств. Гигантская роговица, возникает вследствие задержки развития роговицы при переходе ее из колбообразной формы в сферическую в эмбриональный период. Заболевание может сопровождаться другой патологией.
Малая роговица ( microcorea ). Наблюдается при микрофтальме,
уменьшении глаза вследствие его атрофии, реже – как самостоятельная двусторонняя аномалия, диаметр роговицы при этом уменьшается до 5-6 мм.
Отмечается предрасположение к глаукоме.
В целом все болезни роговицы можно разделить на воспалительные,
дегенеративные (дистрофические) и опухолевые. Основная масса болезней роговицы ее воспалениями – кератитами (от греч. keros – рог).
Ввиду полиэтиологичности воспалительных заболеваний роговицы и в то же время нередкое сходство клинических картин различных по происхождению патологических процессов совершенной классификации кератитов не существует. В связи с этим, наиболее часто используется видоизмененная классификация кератитов А.И. Волоконенко:
А. Экзогенные кератиты.
1. Эрозия роговицы.
2. Травматические кератиты.
3. Инфекционные кератиты бактериального происхождения.
4. Кератиты, вызванные заболеваниями конъюнктивы, век, желез хряща век.
5. Грибковые кератиты, или кератомикозы.
Б. Эндогенные кератиты.
1. Инфекционные кератиты:
а) туберкулезные: гематогенные и аллергические;
2. Нейропаралитические кератиты.
3. Авитаминозные кератиты.
В. Кератиты невыясненной этиологии.
Эрозия роговицы характеризуется отторжением эпителия с обнажением более или менее значительной поверхности роговицы. Эрозии возникают в результате нарушения целости эпителия после механических повреждений, а также химических и токсических воздействий. В равной мере эрозии могут развиться после отечных, воспалительных и дегенеративных изменений роговицы. Эрозия сопровождается светобоязнью, слезотечением,
сильной резью в глазу, блефароспазмом и перикорнеальной инъекцией.
Исследование роговицы следует производить после анестезии 0,25%
раствором дикаина. Размеры дефекта эпителия роговицы определяют путем закапывания 1% раствора флюоресцеина с последующим промыванием глаза. При этом избыток краски вымывается, остаются окрашенные флюоресцеином участки роговицы, лишенные эпителия. При эрозии роговицы эпителиальный дефект имеет обычно овальные края, эпителий в окружности дефекта отечен и слегка помутневший. Если нее наступает инфицирования раны, то дефект роговицы заполняется довольно быстро.
Лечение. С целью уменьшения боли применяют 0,25-0,5% раствор дикаина, 1% раствор хинина гидрохлорида с морфином гидрохлоридом. Для профилактики воспалительных явлений закапывают 30% раствор
сульфацила-натрия, 0,25% раствор левомицетина, закладывают дезинфицирующие мази. Чтобы ускорить эпителизацию роговицы,
применяют 1% раствор хинина гидрохлорида. При длительном течении эрозии эпителий соскабливают с последующим прижиганием 5% спиртовым раствором йода.
Ползучая язва роговицы чаще вызывается пневмококком Френкеля-
Вексельбаума, иногда диплобациллой Моракса-Аксенфельда,
стафилококком, стрептококком, синегнойной палочкой. В этиологии язвы играют роль микротравмы эпителия роговицы. Наиболее опасны повреждения листьями и ветками деревьев, сеном. Ползучая язва чаще наблюдается у пожилых и ослабленных больных. Заболевание обычно начинается остро с появления резко выраженных признаков раздражения глаза в виде светобоязни, слезотечения, смешанной инъекции глазного яблока. Конъюнктива резко гиперемирована. отечна, иногда развивается хемоз. В центральной части роговицы появляется небольшой инфильтрат серо-желтого цвета, который вскоре распадается и возникает язва дисковидной формы с кратерообразным дном, покрытым гнойным инфильтратом. Прогрессирующий край язвы желтого цвета, полулунной формы, резко инфильтрирован, подрыт и нависает над язвой.
Распространение язвы по поверхности роговицы может происходить очень быстро, и гнойный язвенный процесс в течение 3-5 дней способен захватить всю роговицу
Второй, противоположный край язвы по мере ее увеличения очищается и покрывается эпителием, хотя эпителизация носит нестойкий характер. Со временем отсюда начинается васкуляризация роговицы поверхностными и глубокими сосудами. Ползучая язва распространяется не только по поверхности, но и в глубину роговицы, вплоть до образования грыжи задней пограничной пластинки и прободения роговицы с различными последствиями. Язва может достигать задней пограничной пластинки,
которая под влиянием внутриглазного давления грыжевидно выпячивается
вперед и выглядит в виде черного пузырька ( descemetocele ) на инфильтрированном дне дефекта. В дальнейшем возможно разрушение задней пограничной пластинки и выпадение в образовавшееся отверстие радужки с последующим ее сращением с краями роговичного дефекта – передними синехиями. Сращение и ущемление радужки ведет к смещению и изменению формы зрачка. В случае проникновения инфекции внутрь глаза может возникнуть гнойное воспаление всех его оболочек – панофтальмит.
Часто в процесс вовлекается радужка, появляются задние синехии,
развивается циклит. Влага передней камеры мутнеет. Характерно появление гнойного экссудата в передней камере (гипопион), состоящего из фибрина и лейкоцитов. Гипопион имеет вид горизонтально расположенной желтой полоски.
Лечение. Применяют антибиотики широкого спектра действия и сульфаниламидные препараты. Инсталляции неомицина, мономицина,
канамицина, левомицетина, бензилпенициллина. Мазевые аппликации тетрациклина, эритромицина, дибиомицина и дитетрациклина. При тяжелом течении язвы под конъюнктиву вводят гентамицин, цепорин, канамицин,
стрептомицин, ампициллин. Внутрь назначают тетрациклин, олететрин или эритромицин. Внутримышечно – ампициллин или стрептомицин.
Антибиотики сочетают с сульфаниламидными препаратами. Капли, мази и ГЛП сульфацил-натрия и сульфапиридазина.
При синехиях применяют мидриатики. В случае опасности прободения роговицы применяют миотические средства. С целью улучшения эпителизации роговицы назначают инстилляции 1% раствора хинина гидрохлорида, витаминные капли. Одновременно витамины вводят внутрь или парентерально. Если язва продолжает прогрессировать, то производят хирургическое вмешательство. Широко применяют криоаппликацию,
прижигание язвы термокаутером. При этом прижигают дно и прогрессирующий край язвы, несколько захватывая и здоровую ткань.
- ЖАНРЫ 360
- АВТОРЫ 259 249
- КНИГИ 596 200
- СЕРИИ 22 328
- ПОЛЬЗОВАТЕЛИ 558 179
Герпетические кератиты делятся на:
• первичные, возникающие при первичном заражении вирусом, чаще в детском возрасте. Воспалительный процесс развивается или сразу после проникновения вируса в организм, или через некоторый период;
• послепервичные, возникающие на фоне латентной вирусной инфекции при наличии гуморального и местного иммунитета и свойственны взрослому человеку.
Первичные герпетические кератиты включают:
• герпетический блефароконъюнктивит (фолликулярный, пленчатый);
• кератоконъюнктивит с изъязвлением и васкуляризацией роговицы.
Послепервичные герпетические кератиты включают поверхностные формы:
• субэпителиальный точечный кератит;
Глубокие (стромальные) герпетические кератиты включают:
• метагерпетический (амебовидный) кератит;
• глубокий диффузный кератит;
Клинические признаки и симптомы кератитов. Большинство заболеваний роговицы приводят к раздражению чувствительных нервов с триадой симптомов: светобоязнью, слезотечением, блефароспазмом (исключая нейротрофические кератиты, когда перечисленные симптомы отсутствуют). Раздражение нервных окончаний при кератитах вызывает реакцию сосудов краевой петлистой сети, заложенной в лимбе, и проявляется перикорнеальной инъекцией глазного яблока, которая напоминает красный венчик с фиолетовым оттенком вокруг роговицы. Комплекс перечисленных симптомов обозначают как роговичный синдром.
Этот синдром обусловлен нарушением прозрачности роговицы и образованием воспалительного помутнения (инфильтрата), в основе которого лежит скопление в ткани роговицы лейкоцитов, лимфоцитов, гистиоцитов, плазматических и других клеток, поступивших сюда из краевой петлистой сети. Цвет инфильтрата зависит от состава образующих его клеток. При небольшом скоплении лейкоцитов инфильтрат имеет сероватый цвет, при гнойном расплавлении – желтый, при выраженной васкуляризации – ржавый оттенок. Границы всегда нечеткие, расплывчатые из-за выраженного отека окружающих участков ткани, имеющих вид молочного помутнения вокруг инфильтрата. Оптический срез роговицы в зоне инфильтрата утолщен. Роговица в области инфильтрата теряет блеск, становится тусклой, матовой, в месте воспаления она шероховата. В зоне инфильтрата чувствительность роговицы снижена в различной мере при различных кератитах. При нейрогенных кератитах (в том числе вирусных) чувствительность снижается во всех отделах роговицы, даже там, где нет инфильтратов. Со временем наступает распад инфильтрата с отторжением эпителия, некрозом ткани и образованием язвы роговицы.
Язва роговицы имеет вид дефекта ткани с мутно-серым дном. Она бывает различной формы и величины, края ее гладкие и неровные, дно чистое или покрыто гнойным экссудатом. При воспалительных изменениях стромы роговицы задняя пограничная пластинка образует более или менее заметные складки (десцеметит). Строма роговицы становится менее прозрачной и при боковом освещении имеет молочно-беловатый Цвет. В дальнейшем возможны два варианта течения заболевания.
Первый вариант – регресс, сопровождающийся отторжением некротизированных тканей, очищением язвы, уменьшением инфильтрации, выстиланием дна язвы регенерирующим передним эпителием (стадия фасетки), под которым продолжается регенерация стромы с образованием в дальнейшем соединительнотканного рубца, приводящего к помутнению роговицы различной интенсивности (облачко, пятно, бельмо). Процесс очищения может сопровождаться васкуляризацией – прорастанием сосудов в роговицу. Сосуды могут быть древовидной формы, если прорастают в поверхностных слоях, или иметь вид частокола, щетки или метелочки, если прорастают в глубоких слоях роговицы. В этих случаях образуются васкуляризованные бельма. Следует отметить, что чем глубже была язва, тем более интенсивным будет помутнение.
Второй вариант – распространение дефекта как в глубину, так и в ширину. По площади поражения он может занять всю поверхность роговицы, а по глубине – проникнуть до передней камеры. Когда язва достигает десцеметовой мембраны, возникает грыжа десцеметовой оболочки (десцеметоцеле), имеющая вид темного пузырька с тонкой стенкой на фоне мутной инфильтрированной роговицы. Пока стенка десцеметоцеле цела, инфекция снаружи не проникает внутрь глаза, несмотря на гипопион, который при гнойных кератитах и язвах роговицы очень часто появляется в передней камере и имеет вид полоски гноя различной величины. Гипопион стерилен, это скопление лейкоцитов и других клеточных элементов. Очень часто десцеметоцеле прорывается, язва становится прободной, в дефект роговицы выпадает радужка и образуется ее сращение с краями роговицы в зоне язвы. Возникает передняя синехия, которая при большой протяженности может привести к повышению внутриглазного давления – вторичной глаукоме. В дальнейшем процесс протекает как описано выше. В исходе формируется сращенный рубец, – помутнение различной степени роговицы (чаще бельмо).
Практически при всех глубоких кератитах, а также при язвах роговицы возможно присоединение поражения сосудистого тракта, протекающего в виде переднего увеита. Это обусловлено общим кровообращением и иннервацией роговицы, радужки и цилиарного тела.
Воспалительные заболевания роговицы (кератиты) имеют благоприятный или неблагоприятный исход. Благоприятный исход — формирование помутнения (облачко, пятно, бельмо). Появление новообразованных сосудов (васкуляризация) при формировании помутнения также относится к положительному исходу, так как стимулирует доставку питательных веществ в зону поражения, что способствует быстрейшему заживлению язвы. Неблагоприятный исход — десцеметоцеле, перфорация роговицы, проникновение инфекции внутрь глаза с развитием эндофтальмита и панофтальмита, вторичной глаукомы.
Диагноз устанавливают на основании следующих параметров.
• Общие сведения о кератитах
■ Изменения формы и величины роговицы
■ Хирургическое лечение заболеваний роговицы
Роговица - это передняя часть наружной оболочки глаза, которая обладает такими свойствами, как прозрачность, блеск, высокая чувс- твительность, сферическая форма, и имеет определенные размеры. Заболевания роговицы составляют не менее 25% всей глазной патологии; последствия заболеваний роговицы обусловливают до 50% стойкого снижения зрения и слепоты.
Общие сведения о кератитах
Кератиты возникают в результате экзогенного проникновения инфекции в ткани роговицы (при ее травмах или нарушении увлаж- нения), а также вследствие эндогенных причин (заноса инфекции из других очагов, при аллергических процессах и др.).
Существует несколько классификаций кератитов, наибольшее значение из которых имеют этиологическая и анатомическая.
По этиологии выделяют следующие формы кератитов:
• экзогенные (бактериальные, грибковые, паразитарные);
• эндогенные (туберкулезный, сифилитический, герпетический, нейропаралитический, гиповитаминозные);
• кератиты неясной этиологии.
Анатомическая классификация учитывает глубину поражения (поверхностные и глубокие формы), наличие дефекта эпителия (с изъязвлением и без него), васкуляризацию, одновременное воспаление сосудистой оболочки и ряд других критериев.
При большинстве кератитов наблюдают роговичный синдром: светобоязнь, слезотечение, блефароспазм, ощущение инородного тела в глазу. Жалобы на боли в глазном яблоке появляются при изъязвлении роговицы. При обследовании обнаруживают нарушение прозрачности, блеска и чувствительности роговицы, а также перикорнеальную инъекцию глазного яблока. Нарушение прозрачности центральных отделов роговицы приводит к снижению зрения. В развитии кератита выделяют четыре стадии: инфильтрации, изъязвления (распада инфильтрата), очищения язвы, рубца.
Лечение кератитов проводят в стационаре. Накладывать повязку запрещено, так как она усугубляет гипоксию и нарушение питания роговицы. Проводят местную и системную этиологическую терапию. Чтобы уменьшить выраженность воспаления, в конъюнктивальную полость закапывают 3-4 раза в сутки 0,1% раствор диклофенака натрия. Ограничение изъязвления достигают механическим тушированием язвы 1% спиртовым раствором бриллиантового зеленого, а в некоторых случаях проводят крио-, термокоагуляцию краев и дна язвы. При угрозе прободения роговицы выполняют лечебную кератопластику. На стадии очищения язвы применяют препараты, улучшающие регенерацию роговицы (например, 20% гель солкосерил?). Для более нежного рубцевания используют местные глюкокортикоиды.
Зачастую кератиты протекают с осложнениями. Вследствие нарушения питания роговицы в нее прорастают сосуды из окружающих тканей с образованием поверхностной (рис. 9.1), глубокой (рис. 9.2) или смешанной васкуляризации (рис. 9.3). Грозное осложнение кератита - прободение роговицы и развитие эндофтальмита. После прободения роговицы остаются передние синехии (сращения радужки с роговицей). Синехии препятствуют оттоку внутриглазной жидкости к углу передней камеры, что приводит к развитию вторичной глаукомы. При ущемлении радужки в перфорационном отверстии формируется фистула роговицы.
В исходе кератитов формируется помутнение роговицы, которое может иметь различную степень выраженности:
• Облачко - тонкое полупрозрачное ограниченное помутнение сероватого цвета, невидимое невооруженным глазом. При расположении в оптической зоне незначительно снижает зрение.
• Пятно - более плотное ограниченное помутнение беловатого цвета, определяемое при наружном осмотре. При расположении в оптической зоне значительно снижает зрение.
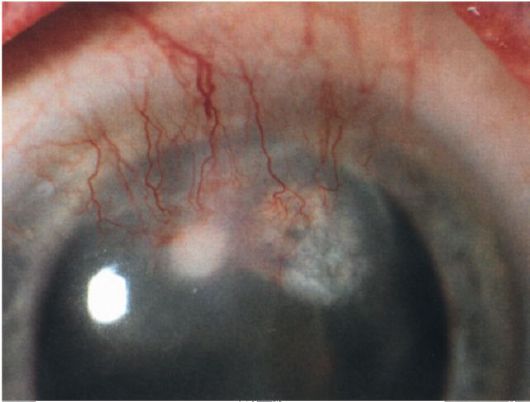
Рис. 9.1. Поверхностная васкуляризация роговицы. Помутнение роговицы (пятно)
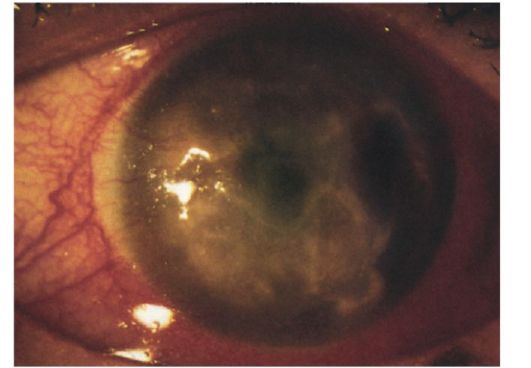
Рис. 9.2. Глубокая васкуляризация роговицы. Метагерпетический кератит
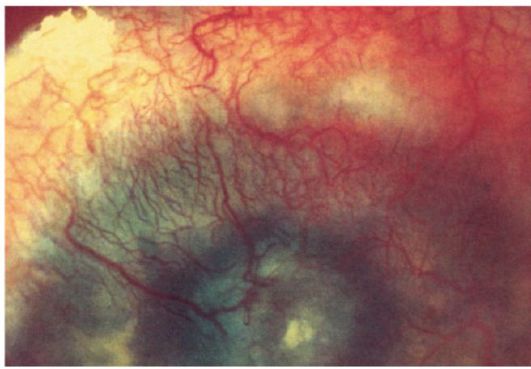
Рис. 9.3. Смешанная васкуляризация роговицы. Глубокий диффузный туберкулезный кератит
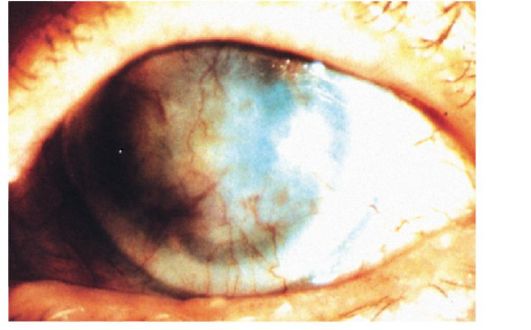
Рис. 9.4. Бельмо роговицы
• Бельмо - стойкое, светло-серого или белого цвета, плотное помутнение роговицы, занимающее всю или почти всю роговицу (рис. 9.4). Приводит к значительной или полной потере зрения.
Ползучая язва роговицы
Возбудители заболевания - кокки и синегнойная палочка. В центральных отделах роговицы появляется инфильтрат, который быстро распространяется. Он имеет характерные черты: один край инфильтрата подрыт, приподнят, серповидной формы, резко инфильтрирован. Противоположный край язвы постепенно очищается, эпителизируется и в него врастают сосуды. Уже в начале заболевания
обнаруживают признаки иридоциклита (рис. 9.5). Лечение проводят по вышеописанным принципам.
Катаральная язва роговицы (краевой кератит)
При инфекционных конъюнктивитах или блефаритах возможно образование точечных инфильтратов по периферии роговицы. Инфильтраты могут сливаться и изъязвляться. Заболеванию свойственно торпидное течение. Лечение направлено на устранение причинного процесса (конъюнктивита или блефарита) и терапию язвы роговицы.
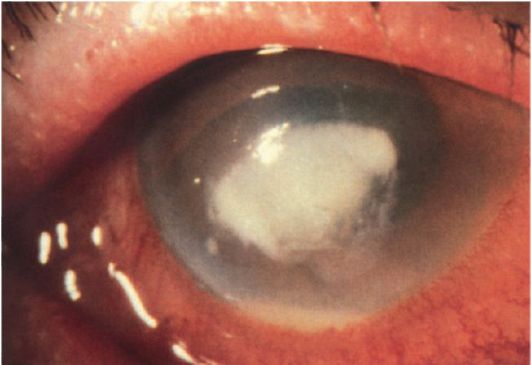
Рис. 9.5. Ползучая язва роговицы
Заболевание вызывают вирусы простого или опоясывающего герпеса. Герпетические поражения роговицы - наиболее частые варианты кератитов. Выделяют первичные (возникают при первичном заражении вирусом) и постпервичные (возникают на фоне латентной вирусной инфекции) герпетические кератиты.
Первичные кератиты сочетаются с поражением кожи, конъюнктивы и слизистой других областей тела. Наблюдается выраженное снижение чувствительности роговицы. Характерна обильная ранняя васкуляризация роговицы.
Постпервичные кератиты развиваются после переохлаждения организма, тяжёлых общих заболеваний, на фоне снижения иммунитета. Как правило, поражается один глаз. Не характерно поражение слизистой и кожи век, врастание сосудов в роговицу. При первой атаке обычно развиваются поверхностные формы кератита, а при рецидивах - глубокие.
• Поверхностные формы характеризуются субэпителиальными точечными инфильтратами и пузырьками, которые вскрываются с образованием эрозий в виде веточки дерева - древовидный кератит (рис. 9.6).
• Глубокие формы сочетаются с иридоциклитом и могут протекать в двух вариантах. Метагерпетический кератит характеризуется обра-
зованием обширной язвы с ланкартообразными краями. Дисковидный кератит протекает с появлением в глубоких слоях роговицы серовато-беловатого инфильтрата с четкими контурами. Этиотропная терапия включает местное и системное применение противовирусных пре- паратов: антиметаболитов (3% ацикловировой мази), интерферона и интерфероногенов.
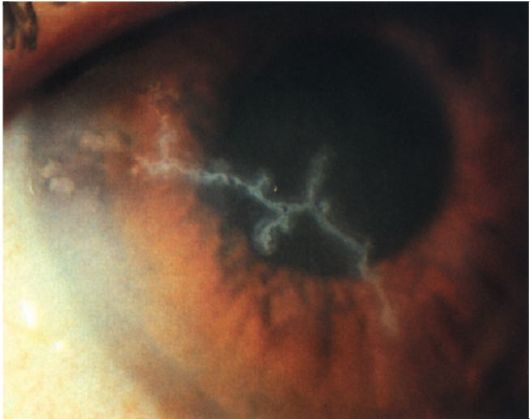
Рис. 9.6. Древовидный герпетический кератит
Сифилитический (паренхиматозный) кератит
Заболевание возникает вследствие врожденного или приобретенного сифилиса. При врожденном сифилисе поражаются оба глаза, при приобретенном сифилисе обычно воспаление возникает в одном глазу и протекает более легко. В типичных случаях характерна цикличность течения кератита: инфильтрация, васкуляризация, рассасывание. Период инфильтрации начинается с появления точечных очагов в паренхиме роговицы на периферии. Постепенно инфильтраты занимают всю паренхиму, появляется глубокая васкуляризация, возникают симптомы иридоциклита. Заболевание прогрессирует в течение 2-3 мес, затем наступает период рассасывания, который длится 1-2 года. В благоприятных случаях острота зрения восстанавливается до 0,4-1,0.
Лечение проводят совместно с венерологом по установленным схемам. Местное лечение направлено на рассасывание инфильтратов и уменьшение явлений иридоциклита. При низкой остроте зрения показана сквозная кератопластика.
Развиваются при гематогенном метастазировании микобактерий туберкулеза или вследствие аллергической реакции на них.
Метастатические туберкулезные кератиты протекают вяло, периоды ремиссии чередуются с периодами обострения. Поражается один глаз. В исходе истинного туберкулезного кератита формируется стойкое васкуляризированное бельмо роговицы.
• Глубокий диффузный кератит характеризуется диффузной инфильтрацией средних и глубоких слоев роговицы.
• Глубокий ограниченный кератит. Инфильтраты расположены в задних слоях роговицы вблизи десцеметовой оболочки.
• Склерозирующий кератит развивается при глубоком склерите. От лимба к центру роговицы медленно распространяются желтовато-белые инфильтраты.
Туберкулезно-аллергический кератит начинается остро, затем принимает затяжное течение с рецидивами. Заболевание чаще встречается в возрасте от 3-15 лет. Характеризуется высыпанием мелких множественных (миллиарных) или более крупных одиночных (солитарных) фликтен на роговице. Сопровождается ярко выраженной перикорнеальной инъекцией и поверхностной васкуляризацией в виде пучков.
Выбор общей терапии туберкулеза определяет фтизиатр. Местное лечение направлено на подавление воспалительного процесса в глазу, рассасывание инфильтратов, уменьшение явлений иридоциклита.
ИЗМЕНЕНИЯ ФОРМЫ И ВЕЛИЧИНЫ РОГОВИЦЫ
Увеличение диаметра роговицы имеет генетическую природу. Тип наследования - аутосомно-рецессивный. Для заболевания характерны большой диаметр роговицы (более 11 мм ), глубокая передняя камера, гипоплазия радужки, иридодонез, подвывих хрусталика. Часто сочетается с эпикантом и общими проявлениями: умственной отсталостью, микроцефалией, низким ростом, задержкой моторного развития, мышечной гипотонией.
Врожденное уменьшение диаметра роговицы чаще возникает на фоне микрофтальма, однако возможно уменьшение диаметра роговицы при нормальном размере глазного яблока. Врожденная малая роговица (диаметр роговицы менее 9 мм ) может быть одноили двусторонней патологией, часто сочетается с астигматизмом и катарактой.
Шаровидная роговица (кератоглобус)
Шаровидная роговица - врожденное шаровидное выпячивание и истончение роговицы вследствие нарушения развития мезодермальной ткани (рис. 9.7). Заболевание начинается в детском возрасте, сочетается с миопией и астигматизмом. Роговица имеет выпуклую форму на всем протяжении, нередко выявляют увеличение ее диаметра.
Коническая роговица (кератоконус)
Заболевание связанно с недоразвитием мезодермальной ткани, тип наследования - аутосомно-рецессивный. Изменение формы роговицы носит двусторонний характер. Оно начинается в возрасте 10-18 лет и прогрессирует обычно в течение 5 лет. Больные жалуются на постепенное снижение зрения, искажение формы предметов, частую смену очков и трудность их подбора. При обследовании выявляют увеличение преломляющей способности роговицы, неправильный астигматизм, изменение формы роговицы. Центр роговицы конусообразно выступает на ограниченном участке. При биомикроскопии обращает на себя внимание углубление передней камеры, уменьшение толщины роговицы и появление тонких вертикальных полос на задней поверхности роговицы (трещины десцеметовой оболочки). При появлении больших трещин развивается осложнение кератоконуса - острый кератоконус, который характеризуется резким отеком роговицы, ее помутнением, значительным снижением зрения. В исходе острого кератоконуса остается стойкое помутнение роговицы.
Лечение. Изменения размеров роговицы специального лечения не требуют. При выраженном кератоглобусе и кератоконусе прибегают к сквозной кератопластике. Развивающиеся аметропии устраняют с помощью очковой или контактной коррекции.
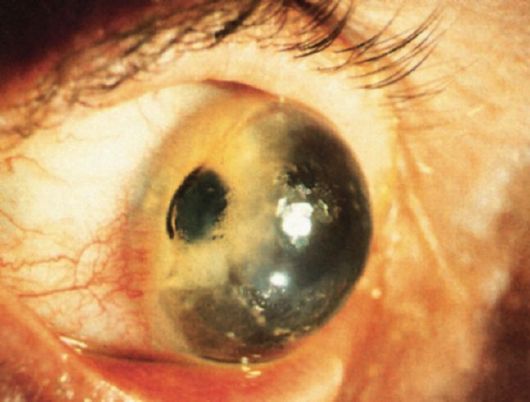
Рис. 9.7. Кератоглобус
ХИРУРГИЧЕСКОЕ ЛЕЧЕНИЕ ЗАБОЛЕВАНИЙ РОГОВИЦЫ
Кератэктомия - удаление небольших поверхностных помутнений центральных отделов роговицы. Производят хирургическим путем или с помощью эксимерного лазера. Образовавшийся после операции дефект самостоятельно закрывается после операции. В послеоперационном периоде местно применяют репаративные препараты, антибактериальные и нестероидные противовоспалительные средства.
Кератопластика (пересадка роговицы). В качестве трансплантата используется донорская трупная роговица человека, консервированная различными способами (замораживание, высушивание, хранение в специальных средах). Требования к донорской роговице при сквозной кератопластике более жесткие. Стараются использовать трупную роговицу, сохраненную в течение не более 1 сут после смерти донора без консервации. В послеоперационном периоде для снижения риска отторжения трансплантата широко применяют глюкокортикоиды, а иногда и цитостатики.
В зависимости от цели операции выделяют следующие виды кератопластики:
- оптическая кератопластика служит для восстановления прозрачности роговицы;
- лечебная кератопластика проводится у пациентов с острыми заболеваниями роговицы (при кератитах, остром кератоконусе, травмах) для сохранения глаза. При этом прозрачное приживление трансплантата бывает редко, поэтому вторым этапом проводят оптическую кератопластику;
- мелиоративная кератопластика направлена на укрепление тканей роговицы и улучшение условий для последующей оптической кератопластики;
- рефракционная кератопластика помогает корригировать аметропии посредством изменения оптической силы роговицы.
Существует две методики кератопластики - послойная и сквозная.
- послойная кератопластика выполняется при поверхностных помутнениях роговицы. Техника операции: поверхностную часть мутной роговицы срезают и замещают трансплантатом аналогичной формы, размера и толщины;
- сквозная кератопластика заключается в иссечении и замещении всех слоев роговицы (рис. 9.8). В зависимости от площади иссечения выделяют частичную (заменяют участок диаметром 2-4 мм), субтотальную (более 5 мм ) и тотальную (замещают всю роговицу) сквозную кератопластику. Выделяют биологический
и функциональный результаты
• Биологический результат определяют по прозрачности пересаженного трансплантата.
• Функциональный результат - степень восстановления зрительных функций. Он зависит не только от прозрачности трансплантата, но и от сохранности функции сетчатки и зрительного нерва.
Кератопротезирование - замена мутной роговицы биологически инертным пластическим материалом. Кератопротезы могут быть сквозными и несквозными (рис. 9.9). К этому методу прибегают тогда, когда высок риск непрозрачного при- живления трансплантата (при буллезной дистрофии, послеожоговых васкуляризированных бельмах).
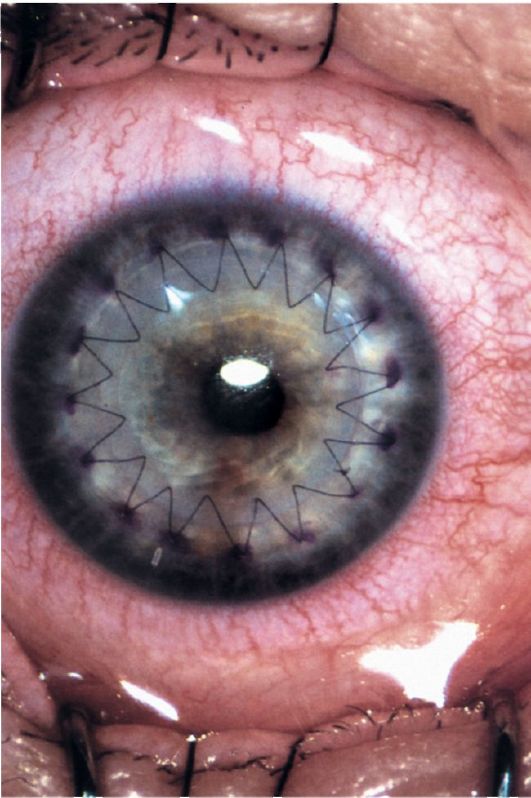
Рис. 9.8. Биомикроскопическая картина роговицы после сквозной кератопластики
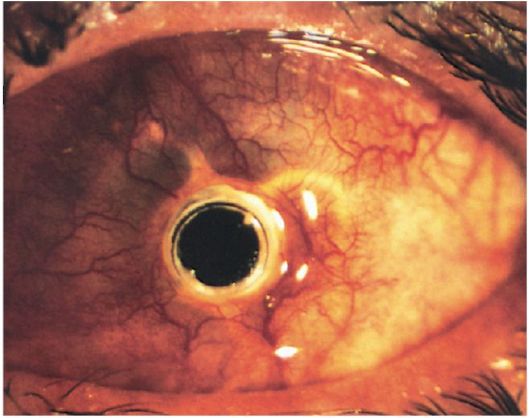
Рис. 9.9. Биомикроскопическая картина роговицы после кератопротезирования
Читайте также:


